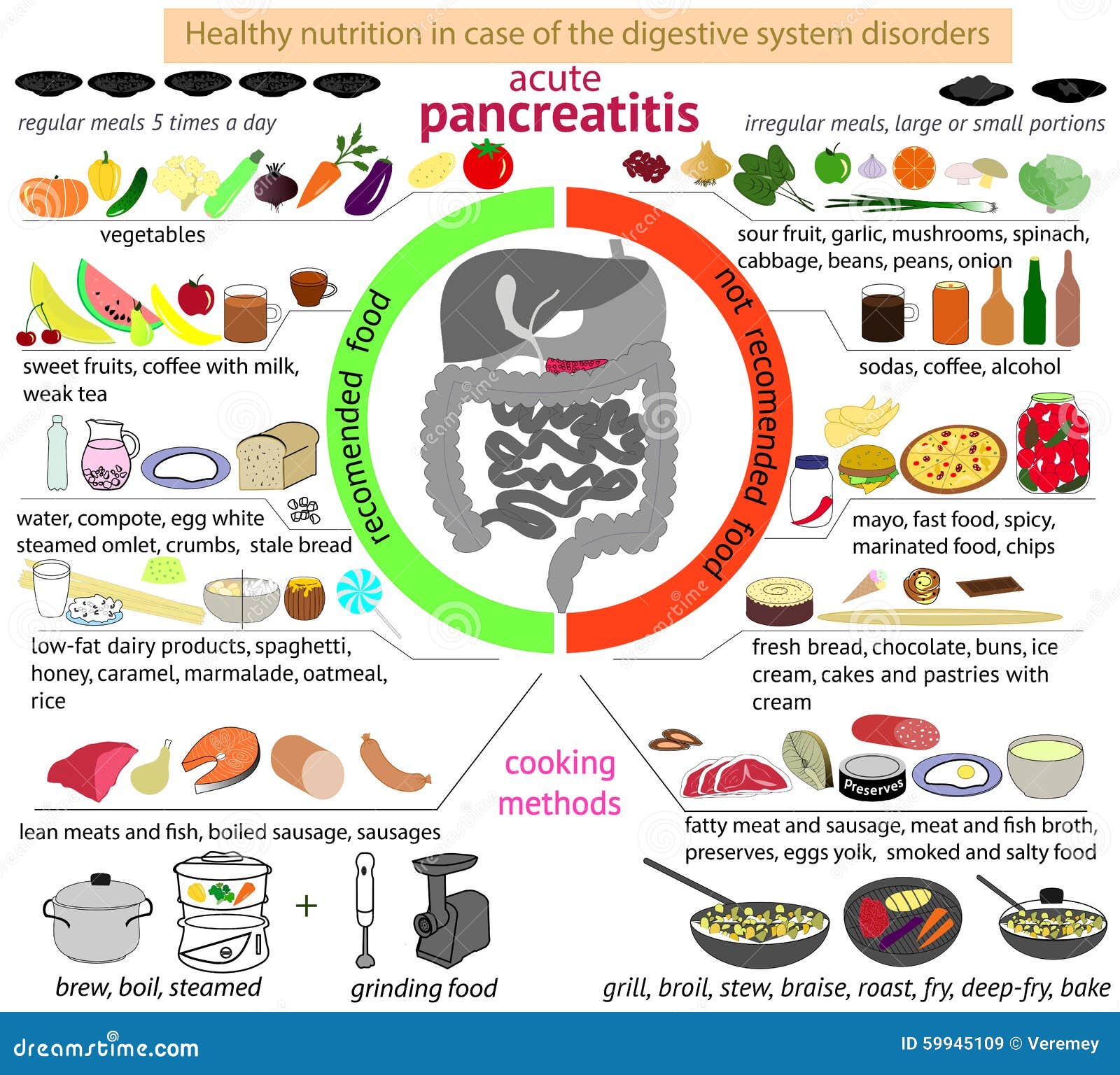
что можно кушать при воспалении поджелудочной железы – ЭЛ Клиника
Диета при панкреатите имеет ключевое значение в терапии этого состояния. Только правильное питание поможет привести к длительной ремиссии. В данном случае роль диеты ничуть не меньше роли медикаментозных препаратов. Как питаться при панкреатите — узнаем далее.
как питаться при панкреатите
Факторы появления и симптомы панкреатита
Для течения панкреатита характерны постоянные рецидивы, которые возникают из-за выделения недостаточного количества гормонов и ферментов. Дело даже не в постоянных рецидивах, а в том, что с каждым последующим состояние ухудшается. Ткани постепенно разрушаются, что в последствии грозит серьёзными проблемами со здоровьем.
Очень важно помнить о том, что воспаление поджелудочной может говорить о самостоятельности болезни, так и быть проявлением других патологий (цирроза печени, алкогольной интоксикации или атеросклероза).
Симптомы панкреатита
Основные симптомы панкреатита:
- Ощущение переполненности желудка после приема пищи.
- Боли в области пупка.
- Постоянная изжога, вздутие и метеоризм.
- Тошнота.
- Плохой запах изо рта.
- Отрыжка.
- Отеки лица (прочитайте полезную статью, как можно быстро избавиться от отеков на лице).
- Жирный стул.
- Сухость кожи.
- Покраснение кожи.
Кроме того, в организме накапливается большое количество токсинов, что способны отравлять организм.
Особенности специального рациона
Что можно кушать при воспалении поджелудочной железы? В рационе человека, который болеет панкреатитом, должно быть достаточное количество белка. А вот жир должен присутствовать в минимальных количествах. Это оптимизирует работу не только поджелудочной железы, но и желчного пузыря. Если и добавлять жир, то только растительного происхождения, да и то в небольших количествах. Белок послужит строительным материалом для восстановления структуры поджелудочной. Углеводы таким пациентам употреблять можно. Только если риск развития диабета повышен, то их количество также нужно умерить.
Белок послужит строительным материалом для восстановления структуры поджелудочной. Углеводы таким пациентам употреблять можно. Только если риск развития диабета повышен, то их количество также нужно умерить.
диета при панкреатите
К тому же, стоит намного ограничить уровень соли в рационе. Дело в том, что при панкреатите железа отекает, это вызывает болевые ощущения. Именно снижение уровня соли в рационе за три недели приведет к нормализации ее размеров. При серьёзном обострении патологии нужно употреблять только перетертую и щадящую еду. Вся еда при панкреатите должна быть теплой, чтобы не вызывать раздражения и лучше усваивалась. Вся еда должна быть пресной, никаких приправ и пряностей. Только свежие и качественные продукты.
Со временем нужно обогатить рацион мясом, рыбой, белком яиц и сухим хлебом. Но блюда при панкреатите должны быть маленькими, хотя и частыми. Оптимальным считается питание до шести раз в день.
Когда назначается диета при панкреатите?
Рацион нужно менять сразу, как только был поставлен диагноз панкреатит. Особое внимание стоит уделить питанию во время обострения заболевания. Главное, обеспечить пациенту три главных принципа: голод, холод и покой. В период обострения нужно употреблять минеральную негазированную воду, разные отвары и некрепкие чаи. После того, как самый острый период прошел, постепенно ввести в рацион овощной бульон и овсяный отвар.
Особое внимание стоит уделить питанию во время обострения заболевания. Главное, обеспечить пациенту три главных принципа: голод, холод и покой. В период обострения нужно употреблять минеральную негазированную воду, разные отвары и некрепкие чаи. После того, как самый острый период прошел, постепенно ввести в рацион овощной бульон и овсяный отвар.
как правильно питаться при воспалении поджелудочной железы
На последующий период стоит сохранять дробное щадящее питание. Лучше придерживаться его от 6 до 12 месяцев. Именно этого времени достаточно для восстановления органа. К тому же, пациент уже привыкнет к новому образу питания, да и к жизни вообще. Диетические ограничения вне периода обострения не являются слишком строгими. Их достаточно просто придерживаться, а результат превзойдет все ожидания. Правильно подобранное питание поможет не только уменьшить количество и время приема препаратов, но и исключить необходимость операций.
Очень важно! Все лечебные мероприятия, вне зависимости от пола, возраста и степени тяжести должны быть согласованы с врачом. Только врач может оптимально подобрать препараты и расписать корректную диету. Ведь только он имеет правильное представление о состоянии панкреатической железы пациента на основе дополнительных исследований.
Только врач может оптимально подобрать препараты и расписать корректную диету. Ведь только он имеет правильное представление о состоянии панкреатической железы пациента на основе дополнительных исследований.
Если вам пришлось сесть на диету при панкреатите, придерживайтесь правилам питания, чтобы в дальнейшем не столкнуться с осложнениями.
Диета при панкреатите ᐈ Меню на каждый день при панкреатите
02 декабря 2020
При лечении панкреатита особое внимание уделяется правильному режиму питания. Больному нужно подготовиться к исключению из рациона вредной пищи и обязательному употреблению некоторых видов продуктов, необходимых для поддержания работы ЖКТ и других жизненно важных органов. Программа здорового питания при панкреатите составляется индивидуально с учетом формы и характера протекания заболевания.
При воспалении поджелудочной железы пациенту назначается диета «Стол №5». Программа здорового питания складывается из трех этапов:
Программа здорового питания складывается из трех этапов:
- 1. При остром панкреатите и обострении хронической формы назначается голодание на протяжении 2-4 дней. Больного переводят на парентеральное питание.
- 2. Переход на щадящее питание.
- 3. Постепенное добавление в рацион новых продуктов с увеличением калорийности и объема блюд.
Существует два варианта программы питания: первый (острая форма) и второй (хроническая фаза).
Диета при остром панкреатите или обострении хронической формы направлена на устранение болевого синдрома. Она назначается после голодания. В ежедневное меню обязательно входят продукты, содержащие следующие вещества:
- Белки: 90 г;
- Углеводы: 300-350 г.
Второй вариант назначается при хронической форме. Пациент должен употреблять больше белка (130-140 г), содержание углеводов в продуктах остается прежним, разрешается включить в рацион жиры — не более 80 г. Энергетическая ценность рациона составляет 2440-2680 ккал в сутки.
Энергетическая ценность рациона составляет 2440-2680 ккал в сутки.
Диета при хроническом панкреатите корректируется при плохом переваривании еды с содержанием белков. В этом случае концентрацию белковой пищи можно сократить и заместить углеводами. Дневная норма потребления соли составляет не более 8 грамм. Абсолютно противопоказаны экстрактивные вещества и грубая клетчатка.
Ниже предлагаем Вашему вниманию список продуктов, которые запрещены и разрешены при соблюдении диеты.
|
Виды продуктов |
Разрешенные |
Запрещенные |
|
Напитки |
|
Соки: апельсиновые, виноградные.  Другие напитки: алкоголь (в т.ч. безалкогольное пиво), кофе, газированная вода |
|
Фрукты |
Сладкие груши, сладкие сорта яблок, некоторые сухофрукты |
Все виды ягод, апельсины, бананы, кислые яблоки, финики, изюм, орехи |
|
Овощи |
Огурцы, помидоры (в небольшом количестве), брокколи, цветная капуста, кабачки, тыква, картофель |
Закрутки, баклажаны, болгарский перец, белокочанная капуста, редька, редис, хрен, горох, грибы, болгарский перец, щавель |
|
Рыба |
Все нежирные сорта: минтай, щука, камбала, хек и др. |
Лососевая икра, копченая и все жирные сорта рыбы |
|
Мясо |
Говядина, кролик, грудка индейки, курица |
Копченое и жирное мясо, сало, колбасы, гусь, утка |
|
Молочная продукция |
Простокваша с небольшой жирностью, кефир, 1% творог |
Сливки, сметана и молоко повышенной жирности |
|
Масла и жиры |
Сливочное и растительное масло |
Жиры животного происхождения |
|
Сыры |
Неострые сорта |
Острые сорта сыров |
|
Яйца |
Куриные яйца |
- |
|
Хлебобулочная продукция |
Пшеничный и хлеб, выпеченный днем ранее |
Свежевыпеченный и ржаной хлеб, сдоба |
|
Кондитерка |
Желе, зефир, мед.  Несдобное печенье, мармелад, варенье, пастила Несдобное печенье, мармелад, варенье, пастила
|
Шоколад, мороженое, песочное тесто |
|
Крупы и каши |
Рис, овсяная, манная и гречневая каша |
Фасоль, горох, пшенная, ячменная и кукурузная каша |
|
Соусы и пряности |
- |
Кетчуп, горчица, майонез, приправы и пряности |
При воспалении поджелудочной железы диета предполагает 5-разовое дробное питание. Ежедневное меню можно составлять на основе следующих блюд:
- Завтрак: овсяная или рисовая каша на воде, чай (можно с медом), несоленый сыр или творог с вареньем;
- Второй завтрак: морковный сок, печеные яблоки или груши без кожуры, простокваша;
- Обед: овощной или куриный бульон, молочный суп с мясным пюре, суп с овощами и крупой, фруктовый кисель, рулет из говядины;
- Полдник: омлет из белка, некрепкий чай, фруктовый кисель, компот из сухофруктов, несдобное и галетное печенье, творожный пудинг;
- Ужин: овощной салат, овощное пюре, тушеный кролик, котлеты из судака, филе индейки, цветная капуста на пару, чай или компот из сухофруктов.

Непосредственно перед сном можно выпить стакан кефира или простокваши.
Врач-гастроэнтеролог расписывает индивидуальное меню при панкреатите с учетом характера протекания болезни, противопоказаний и вкусовых предпочтений пациента.
При воспалении поджелудочной железы нужно соблюдать следующие правила питания:
- Продукты должны быть только запеченными или отварными (рыбу можно готовить на пару), жареные блюда запрещены больным панкреатитом;
- Блюда имеют комнатную температуру — слишком холодная и горячая пища противопоказана при заболеваниях ЖКТ;
- Каши готовятся только на воде, супы — на овощных отварах;
- Овощи необходимо тщательно измельчать;
- Допускается употребление только черствого хлеба, чтобы не вызвать вздутие кишечника из-за содержания дрожжей в продукте.
Для консультации и составления диеты для лечения или профилактики заболеваний поджелудочной железы, обращайтесь за помощью в клинику «Консилиум Медикал».
Диетический стол N 5 — «При панкреатите без неё никак! Диетический стол N5 П (I).»
Здравствуйте!
Хронический панкреатит — это очень тяжелая и неизлечимая болезнь.
А начинается все с острого приступа. Спровоцировать его может что угодно. Алкоголь, жирная пища, острые приправы и специи. Обычно, все происходит в ночь после праздников. Но иногда, коварная болезнь потихоньку развивается в поджелудочной железе бессимптомно. И внезапно, на ровном месте развивается приступ панкреатита.
Бывает, что его удаётся остановить дома. Чаще — приходится «откапываться» в больнице. Самое страшное, когда начинается панкреонекроз, железа начинает отмирать. Тогда тяжелая операция, часто врачи не могут спасти больного. А человек без поджелудочной железы не живет…
Но не буду о страшном. Дело в том, что если у человека хоть раз случался приступ острого панкреатита — все. Теперь у него пожизненно хронический панкреатит. Может быть, новые приступы и не случатся, но работать в прежнем режиме его поджелудочная железа уже не будет. В ней произошли необратимые изменения. И ее нужно беречь и поддерживать.
В ней произошли необратимые изменения. И ее нужно беречь и поддерживать.
И вот, если Вы хотите и дальше продолжать жить полноценной жизнью, придётся полностью пересмотреть рацион своего питания.
Тут без вариантов. Диета №5 П.
Есть два вида этой диеты: первый — самый жесткий — первые недели после обострения. И второй, более мягкий.
Но о всём попорядку.
В первые несколько дней после приступа есть вообще категорически ничего нельзя. Да и не хочется. Только пить. Но постепенно, нужно заставлять себя понемногу кушать.
Один из главных принципов Диеты №5 П — Дробное питание. Нужно есть часто — до 6 — 8 раз в день, но крошечными порциями. Перегружать поджелудочную нельзя.
Первое время при приёме пищи необходимо принимать ферментосодержащие препараты — Мезим, Креон, Пангрол.
«Креон 25000». При хроническом панкреатите без него никак.
Они помогут быстрее расщепить и усвоить пищу.
Но потом, болезнь переходит в стадию ремиссии, аппетит потихоньку возвращается. Но — диета главное.
Итак:
Я повесил на холодильник вот такую памятку.
Диета №5 П — это питание с высоким содержанием белка ( он необходим для хоть какого-то восстановления поджелудочной железы) и с практически полным отсутствием жиров.
Но о всём по порядку.
1. Категорически нельзя ничего жареного! Есть такая поговорка «Заболел панкреатитом — выбрасывай сковородки на помойку и покупай пароварку». Это очень точно. Можно, конечно, употреблять паровые диетические котлеты, но к жареным продуктам их нельзя отнести.
2 Нельзя мясные и рыбные бульоны. А так как вегетарианский суп без пережарок на жирах не получится, то с первыми блюдами можно распрощаются. Рекомендуется есть овощные крем-супы, но готовить их долго, а по консистенции они больше напоминают жидкое картофельное пюре.
3 Об алкоголе придётся забыть навсегда. Как говорил доктор Ливси в «Острове сокровищ», «Слово ром и слово смерть теперь для вас означают одно и тоже». Глоток сухого вина по праздникам, и то, если хорошо себя чувствуете. Но лучше вообще не рисковать.
Как говорил доктор Ливси в «Острове сокровищ», «Слово ром и слово смерть теперь для вас означают одно и тоже». Глоток сухого вина по праздникам, и то, если хорошо себя чувствуете. Но лучше вообще не рисковать.
4 Соль, сахар, приправы и специи теперь тоже не для Вас. Отказаться трудно, но нужно.
5 Нельзя ничего горячего и холодного. Пища и напитки только слегка прохладные или чуть тёплые.
К этому трудно привыкнуть, но что делать! Больше всего меня напрягла невозможность пить горячий чай. Пришлось вообще от него отказаться.
6. Нельзя ничего жирного. Ни жирного мяса, ни жирной молочки. Ничего.
7. Нельзя копченого, консервированного, маринованного.
8 Нельзя есть грубую и жесткую пищу. Все разбитое блендером, измельчённое.
Есть ещё целый ряд ограничений. В интернете много информации на эту тему.
Но тут встаёт очень важный вопрос. А что же вообще можно есть и пить?
На самом деле, список разрешённых продуктов достаточно широк. И со временем, если Вам становится лучше, меню можно расширить. Главное, вводить новые блюда осторожно, понемногу. И смотреть, как отреагирует на них Ваш организм.
И со временем, если Вам становится лучше, меню можно расширить. Главное, вводить новые блюда осторожно, понемногу. И смотреть, как отреагирует на них Ваш организм.
Что же ем я?
На завтрак — овсянку на воде. Некоторым она не идёт. Можно поэкспериментировать с гречкой, рисовой кашей. Пшенки, перловки нельзя.
На обед на первое блюдо можно съесть молочный супчик, но не на цельном молоке. Можно овощной крем-суп.
Теперь мясо. Только отварное. Я ем куриные или индюшачьи грудки, тушеную крольчатину или телятину. Но, все должно быть не жесткое, нежирное.
Крупы : рис, гречка. Картофельное пюре на воде. Макароны из твёрдых сортов пшеницы. Бобовые — горох, фасоль нельзя.
Овощи — все отварное или запечённое в духовке или микроволновке. Можно кабачки, морковь, свеклу, тыкву, много чего. Но вот обычную капусту нельзя.
Напитки — основной полезный и необходимый напиток — отвар шиповника. Он достаточно вкусный, кисленький. Можно кисели, морсы и компоты, но не сладкие и не очень кислые. Крепкий чай и кофе противопоказаны. Нужно пить минеральную воду, но без газов. Соки только разбавленные, впрочем, за нас это уже сделал производитель.
Можно кисели, морсы и компоты, но не сладкие и не очень кислые. Крепкий чай и кофе противопоказаны. Нужно пить минеральную воду, но без газов. Соки только разбавленные, впрочем, за нас это уже сделал производитель.
Ну и десерты. Тут сложнее. Свежие фрукты тоже не рекомендуются. Можно запекать яблоки, груши. Делать фруктовые пюре и джемы.
Мой вывод.
Голодными Вы не останетесь. Всегда найдётся, чем перекусить.
Но вот от любимых привычек придётся отказаться.
Очень хочется горячего, острого, соленого, копченого. А ничего этого нельзя. А семейные праздники! Они превращаются в пытку… От одного запаха готовящихся деликатесов становится плохо.
Я теперь ем отдельно от своей семьи. Думал привыкну, не будет хотеться — нет. Трудно питаться отварной цветной капустой без соли и масла, когда рядом кушают украинский борщ или шашлыки.
Главное, эта диета на всю жизнь. Нельзя пару месяцев правильно питаться, почувствовать улучшение, и вернуться к прежнему рациону. Поджелудочная железа Вам этого не простит.
Поджелудочная железа Вам этого не простит.
Еще довольно сложно и трудоёмко готовить диетические блюда. Раньше купить и сварить, например пельмени было куда как проще.
Но самое главное — диета №5 П реально помогает. И альтернативы никакой нет. Пить вино, закусывать жареными свиными рёбрышками ,как в рекламе, и принимать при этом таблетки — не выход. Поэтому, нужно набраться терпения и соблюдать диету. Это скажет каждый гастроэнтеролог.
Здоровья Вам и не болеть!
Аюрведа при заболевании поджелудочной железы
В верхней части живота за желудком расположена поджелудочная железа. Здесь вырабатываются ферменты, необходимые для переваривания пищи. Воспаление этого органа называют панкреатитом. Согласно аюрведе заболевание возникает из-за нарушения баланса жизненных сил внутри организма и отсутствия гармоничной связи человека и природы.
Почему развивается панкреатит
Целители аюрведы уверены, что корень всех проблем – в психологии человека. Болезнь вызывают внутренний негатив, злоба, гнев. Чаще всего причина развития болезни – неурядицы в семье. Самая горькая обида – непонимание между близкими. Годами затаенный негатив копится в ауре человека и разрушает здоровье.
С точки зрения физиологии, воспаление поджелудочной – сбой в работе органа, при котором пищеварительные ферменты остаются в самой железе и начинают ее переваривать. В норме ферменты впрыскиваются в кишечник и желудок, где и происходит расщепление пищи. Если едкие химические вещества не выводятся из железы, возможно появление рубцовой ткани, в перспективе нарушение пищеварения, диабет и даже онкология.
Поджелудочная железа регулирует выработку инсулина. Сбой в работе органа – первый шаг к диабету.
Как лечить хронический панкреатит
Согласно аюрведе, панкреатит – это метод обучения человека гармоничному отношению к себе и обществу. Хроническая форма болезни – деликатное напоминание о заблуждениях и проступках, острая боль – сигнал к немедленным действиям. Целители аюрведы начинают лечение с поиска проблемы, выявления психологических сбоев, восстановления душевного здоровья.
Дополняет аюрведическую терапию ограничения в питании для облегчения работы поджелудочной железы, занятия йогой для восстановления баланса внутренних сил, массажи и траволечение. Курс оздоровления может длится до полугода.
Острая стадия заболевания требует немедленного врачебного вмешательства. Официальная медицина и аюрведа одинаково подходят к лечению острого панкреатита: полное голодание в течение 2-3 дней, ледяной компресс на верхнюю часть живота, полный физический и психологический покой.
Чем лечить заболевание
В аюрведической медицине используют несколько растительных средств:
- Махасударшан выводит токсины, борется с бактериями, нормализует уровень глюкозы в крови;
- Дашамул повышает уровень ферментов поджелудочной железы, подстегивает метаболизм;
- Нимол обладает сильным очищающим действием, снимает воспаление, восстанавливает ткань железы.
Очень часто для лечения используют препарат Трифала. Это смесь трех высушенных растений, сильнейших природных антиоксидантов и источников витамина С в особой форме (не разлагается даже при термической обработке). Согласно аюрведе, трифала приводит в равновесие все пять первоэлементов тела и три доши. Смесь выпускают в виде порошка (чурна). Его нужно разводить водой или топленым маслом и принимать по 1-2 гр. дважды в день. Курс лечения – не меньше года.
В острой фазе болезни порошок чурна разводят только водой. Топленое масло в этот период может усугубить состояние поджелудочной железы.
Дополнительная терапия
В дополнение к готовым смесям используют лекарственные растения (бадан, кора дуба, шишки ольхи). Большое значение имеет питание с использованием разнообразных специй. Подбирать приправы нужно индивидуально, исходя из состояния здоровья и конституции человека. Куркума считается универсальной специей. Она не обладает ярко выраженным вкусом и запахом, поэтому ее можно щедро добавлять в овощные, крупяные, мясные блюда и изделия из теста.
Аюрведическая диета при панкреатите
Первый шаг к исцелению и избавлению от боли – полный отказ от алкоголя и других пагубных привычек. Кроме спиртного запрещены:
- все острые и кислые продукты, сырые лук и чеснок;
- любой фаст-фуд и сладкие газированные напитки;
- рафинированный сахар и блюда с ним;
- слишком холодные или слишком горячие блюда.
Пища должна быть легкой, свежей, с минимальным количеством жира. Рекомендуется включать в меню супы, поддерживать водный баланс. Желательно свести к минимуму употребление жирного мяса, заменить его постными частями курицы, кролика, индейки.
Заключение
Воспаление поджелудочной железы – не приговор. Это сигнал к пересмотру жизненных правил, привычек, отношений между людьми. Хроническая стадия поддается контролю с помощью лекарственных трав и диеты. Начинать работу над собой нужно с поиска причин затаенного негатива и восстановления душевного равновесия. Помогут консультации с врачами аюрведы, здоровое питание, медитации и занятия йогой.
Поджелудочную железу лечат в следующих центрах Аюрведы
5 советов по диете при внешнесекреторной недостаточности поджелудочной железы
Газы, вздутие живота и боль в желудке — одни из наиболее распространенных симптомов внешнесекреторной недостаточности поджелудочной железы (EPI), состояния, которое возникает, когда ваше тело перестает вырабатывать пищеварительные ферменты, необходимые для правильного переваривания пищи. Как и при многих других проблемах с пищеварением, ваша диета может помочь или навредить вам. Хотя не существует универсальной диеты для EPI — например, вам может потребоваться восполнить определенный дефицит витаминов — есть основные советы по диете, которые могут помочь облегчить дискомфорт.
Ключи к диете при недостаточности поджелудочной железы
Возможно, ваша диета не похожа на диету вашего друга, и, скорее всего, она не будет напоминать последнее повальное увлечение здоровьем в Instagram. Вместо этого вам следует придерживаться питательной диеты, адаптированной к вашим конкретным потребностям, — говорит Кристин Гербштадт, доктор медицинских наук, бывший представитель Академии питания и диетологии и автор книги Doctor’s Detox Diet: The Ultimate Weight Loss Prescription .
Фактически, ваша диета может отличаться от диет других людей с EPI, в зависимости от того, что вызывает ваше состояние и от того, страдаете ли вы от недоедания, поэтому важно проконсультироваться с врачом, прежде чем менять свои привычки в еде.Эти пять стратегий могут помочь облегчить симптомы РПИ для многих людей.
1. Пейте много жидкости. По словам доктора Гербштадта, очень важно избегать обезвоживания в течение дня. Она объясняет, что обезвоживание создает серьезную нагрузку на организм и может способствовать появлению симптомов РПИ. «Гидратация лучше всего подходит для профилактики и лечения и обычно считается первым шагом перед всеми остальными», — говорит она. Легкое правило, которое следует запомнить, — выпивать восемь стаканов жидкости по 8 унций в день, включая воду, чай, кофе и даже суповой бульон.Проконсультируйтесь с врачом для получения более подробной информации.
2. Уменьшите потребление жира. Употребление меньшего количества жира также может помочь нормализовать стул. У людей с EPI непереваренный жир попадает в стул, вызывая жирный стул с неприятным запахом, который называется стеатореей. Согласно исследованию, опубликованному в феврале 2017 года в журнале BMC Medicine , диета с низким содержанием жиров может помочь уменьшить стеаторею и боль в животе, связанную с хроническим панкреатитом (воспалением поджелудочной железы).
Пищевой жир «активирует» поджелудочную железу, которая вырабатывает ферменты, которые помогают пищеварению, — объясняет Джеймс Фаррелл, доктор медицины, директор Йельской медицинской программы по заболеваниям поджелудочной железы в Нью-Хейвене, Коннектикут.Эта активация часто вызывает усиление боли в воспаленной поджелудочной железе.
Но вам все равно необходимо включать в свой рацион некоторые полезные жиры, чтобы помочь вашему организму усваивать витамины A, D, E и K. Поговорите со своим врачом или диетологом, чтобы определить, сколько жиров вам следует есть.
Есть одно важное исключение из диеты с низким содержанием жиров. Если ваш EPI связан с муковисцидозом, часто рекомендуется высококалорийная диета с высоким содержанием жиров. Это может помочь предотвратить задержку роста и потерю веса у детей и сохранить общее хорошее здоровье взрослых.Согласно исследованию 2017 года, диета с высоким содержанием жиров и прием увеличенной дозы заместительной терапии ферментами поджелудочной железы (PERT) или пищеварительных ферментов улучшают заболевание легких, связанное с муковисцидозом.
Чтобы облегчить боль в пищеварительном тракте, попробуйте есть более мелкие и частые «мини-блюда» в течение дня вместо нескольких больших приемов пищи, — добавляет Гербштадт.
3. Используйте пищевые добавки. «Замена утраченных ферментов поджелудочной железы пероральными добавками может облегчить боль и уменьшить жидкий стул на ранних этапах курса [EPI]», — говорит Фаррелл. Почти всем людям с муковисцидозом необходимо принимать PERT во время еды и перекусов, чтобы улучшить пищеварение, потому что густая слизь блокирует выход их пищеварительных ферментов из поджелудочной железы. Убедитесь, что вы принимаете правильную дозу ферментов, которую прописывает врач, чтобы вы получили максимальную пользу.
Исследование, опубликованное в номере журнала Pancreatology за май-июнь 2013 года, показало, что люди с EPI часто испытывают дефицит жирорастворимых витаминов A, D, E и K. Ваш врач может также посоветовать принимать селен и антиоксиданты, такие как витамин. C, который может помочь уменьшить воспаление, согласно Milton S.Медицинский центр Херши в штате Пенсильвания Херши.
4. Избегайте диеты с высоким содержанием клетчатки. Польза для пищеварения и сердца от диеты с высоким содержанием клетчатки рекламируется в течение многих лет, но для тех, кому необходимо соблюдать диету EPI, потребление меньшего количества клетчатки может быть лучшим выбором, согласно исследованию, опубликованному в ноябре 2013 года в журнале World. Журнал гастроэнтерологии .
Гербштадт говорит, что клетчатка не вызывает проблем у всех с EPI, поэтому поговорите со своим врачом о том, нужно ли вам ее ограничивать.Если вам подходит диета с низким содержанием клетчатки, все же важно есть фрукты и овощи. Узнайте у врача или диетолога, какие свежие продукты лучше выбрать. Обычно нежные приготовленные овощи, такие как морковь, свекла и шпинат, содержат меньше клетчатки, чем такие продукты, как ягоды и сырые овощи.
5. Бросьте употреблять алкоголь и бросьте курить. Согласно обзору исследования, опубликованному в октябре 2019 года в Minerva Medica , EPI часто возникает у людей с хроническим панкреатитом, состоянием, которое часто является результатом длительного длительного употребления алкоголя.«Уменьшение или полное прекращение употребления алкоголя может уменьшить воспаление поджелудочной железы», — говорит Фаррелл.
Продолжая пить, вы подвергаете свою поджелудочную железу риску еще более необратимого повреждения. У вас также может развиться диабет, если клетки, вырабатывающие инсулин в поджелудочной железе, повреждены. Если вам нужна помощь в отказе от алкоголя, существует множество стратегий и сетей поддержки, которые помогут вам, в том числе Rethinking Drinking , спонсируемая Национальным институтом злоупотребления алкоголем и алкоголизмом.Даже если вы никогда не злоупотребляли алкоголем, вероятно, лучше всего ограничить употребление алкоголя или воздержаться от него, чтобы облегчить дискомфорт, вызываемый ЭПИ.
Наряду с бесчисленными преимуществами для ваших легких, сердца и общего состояния здоровья отказ от курения также может улучшить здоровье вашей поджелудочной железы. Согласно статье, опубликованной в июне 2015 года в Pancreapedia , , появляется все больше данных, свидетельствующих о связи между курением и панкреатитом.
В исследовании, опубликованном в марте 2009 года в журнале Американской медицинской ассоциации , исследователи из Дании проанализировали данные более чем 17000 человек за 20 лет и обнаружили, что в 46 процентах случаев курение было связано с курением. на острый (внезапный) или хронический (длительный) панкреатит.
«Курение является фактором риска развития рака поджелудочной железы, который может возникнуть после хронического панкреатита», — говорит Фаррелл. По данным John Hopkins Medicine Pathology, курение сигарет является основной предотвратимой причиной рака поджелудочной железы.
Изменения в диете и образе жизни могут улучшить симптомы EPI. Поговорите со своим врачом или диетологом о дополнительных стратегиях диеты, которые могут вам подойти.
Сроки возобновления перорального кормления после острого панкреатита
Абстракция
Первоначальное лечение острого панкреатита в основном является поддерживающим и состоит из режима «ничего не перорально» вместе с внутривенной инфузией и обезболиванием.Несмотря на то, что дефицит питания является обычным явлением при остром панкреатите, долгое время считалось, что нутритивная терапия — перорально или через зонд — оказывает негативное влияние на прогрессирование заболевания. Было опубликовано несколько исследований для определения оптимального времени, режима и типа перорального питания при остром панкреатите. Они показывают, что раннее возобновление питания с твердой диеты безопасно и может сократить продолжительность пребывания в больнице. Не было обнаружено повышенного риска непереносимости возобновления питания, рецидива заболевания или других побочных эффектов, связанных с более активным протоколом возобновления питания.При легком и тяжелом остром панкреатите в Руководстве ESPEN рекомендуется активно пытаться оральное кормление после того, как будет устранена обструкция выходного отверстия желудка и будут приняты меры по контролю осложнений. В зависимости от клинического курса питание может быть изменено на легкую полноценную диету, и нет особой необходимости в поэтапном переходе к нормальной полноценной диете, согласно Немецкому обществу диетологии в сотрудничестве со швейцарским, австрийским и немецким обществами в их S3- Директива.
1.Введение
Начало острого панкреатита связано с ранней активацией пищеварительных ферментов, за которой следует системный воспалительный ответ, опосредованный цитокинами. Лечение зависит от степени тяжести (9).
Несмотря на то, что дефицит питания является обычным явлением при остром панкреатите, длительное время считалось, что нутритивная терапия — перорально или через зонд — оказывает негативное влияние на исход болезни из-за предполагаемой стимуляции экзокринной секреции поджелудочной железы и последующего ухудшения аутопищеварения процессы в поджелудочной железе (17).Целью голодания как традиционной терапии острого панкреатита было «успокоить поджелудочную железу». Во многом это мнение основано на физиологических исследованиях и не подтверждено данными проспективных клинических испытаний.
Мета-анализ клинических исследований показал, что при остром панкреатите энтеральное питание превосходит парентеральное питание с точки зрения сопутствующих осложнений и стоимости. Для энтерального питания существует преимущество с точки зрения снижения риска инфекционных осложнений и смертности (5, 15, 16, 22, 24).Мета-анализ показывает, что при остром панкреатите, когда энтеральное питание было начато в течение 24 часов после госпитализации, наблюдались значительно более низкие показатели смертности по сравнению с введением между 24 и 72 часами (14), что несколько оспаривается недавно завершенным голландским исследованием, которое не обнаружило преимущество начала возобновления кормления особенно рано (2).
При остром панкреатите легкой степени традиционное лечение по-прежнему включает голодание в течение 2 или 3 дней. С этого момента оральное питание постепенно увеличивается от прозрачных жидкостей до мягких, и выписка из больницы планируется на основе толерантности пациентов к твердой пище (25).Исследования по оптимальному времени и диете для возобновления перорального кормления при остром панкреатите все еще редки.
2. Когда начинать пероральное повторное кормление
Пациенты с острым панкреатитом легкой степени обычно не имеют повышенных потребностей в питательных веществах или энергии (17). Этим пациентам энтеральное питание не требуется, если пациент может принимать обычную пищу орально через 5-7 дней. Энтеральное питание в течение 5-7 дней не оказывает положительного влияния на течение заболевания и поэтому не рекомендуется (17).
При остром панкреатите легкой и тяжелой степени в Руководстве ESPEN по энтеральному питанию рекомендуется активно пытаться оральное кормление (обычная пища и / или пищевые добавки) после устранения обструкции выходного отверстия желудка, учитывая, что это не вызывает боли и осложнения отсутствуют. контроль. Таким образом, можно постепенно сокращать зондовое питание по мере улучшения приема внутрь (17).
В клинических исследованиях изучались различные подходы к выбору времени обычного перорального приема пищи после острого панкреатита.В проспективном исследовании Lévy et al. показали, что пациенты могут питаться перорально после короткого периода голодания, если боль прекратилась и уровни амилазы и липазы снижаются (13). Рецидив боли после перорального возобновления питания произошел у 21% пациентов в первый и второй день возобновления питания (4). Факторами риска были определены трехкратное превышение липазы, превышающей верхний предел нормы, и более высокий балл по шкале Бальхазара в начале возобновления питания рецидив боли (13, 23).
Teich et al. исследовали оптимальное время возобновления питания через рот при легком остром панкреатите (25).Они сравнили группу, выбранную самостоятельно, в которой пациентам разрешили возобновить прием пищи по своему выбору, и группу, в которой пациентам не разрешали есть до тех пор, пока липаза не упадет ниже значения, в 2 раза превышающего верхний предел референсного диапазона. . Они показали, что группа, выбранная самостоятельно, не превосходит группу с липазой, но также не создает дополнительного риска по сравнению с традиционным голоданием. Они также продемонстрировали тенденцию к более короткому пребыванию в больнице в самостоятельно выбранной группе возобновления питания и отсутствию обострения боли или более высокой частоте рецидивов (25).
В исследовании Ли аналогичным образом были проанализированы две группы острого панкреатита легкой степени (14). Один начал есть, как только почувствовал голод, а другой начал есть, когда они соответствовали следующим критериям: 1) отсутствие боли в животе; 2) снижение уровня амилазы и липазы в сыворотке менее чем в 2 раза по сравнению с верхним пределом референсного диапазона; 3) нормальные кишечные шумы; 4) субъективное чувство голода. Не было различий в рецидивах абдоминальной боли, переходной активности амилазы или липазы в сыворотке крови, превышающей верхний предел нормы, или гипергликемии после перорального возобновления питания между этими группами (14).Это исследование свидетельствует о том, что наилучшее время для возобновления перорального кормления — это когда пациент чувствует голод, и этот подход безопасен и сокращает продолжительность пребывания в больнице. Нет необходимости откладывать возобновление питания через рот до тех пор, пока боль в животе не исчезнет или пока уровень ферментов поджелудочной железы не нормализуется.
Тот же вопрос исследовали у пациентов с умеренным и тяжелым острым панкреатитом. Умеренный или тяжелый острый панкреатит часто вызывает осложнения и приводит к высококатаболическому, гиперметаболическому и гипердинамическому стрессу с более высокой заболеваемостью и смертностью.Оптимальная нутритивная поддержка стала ключевым элементом в лечении этих пациентов. Данные о возобновлении перорального кормления при умеренном или тяжелом панкреатите в основном отсутствуют. Исследование Li et al. показали эквивалентные результаты при возобновлении питания на основании голода при панкреатите средней и тяжелой степени (14). Чжао и др. Показали, что возобновление питания на основании чувства голода пациента безопасно. Хотя это увеличивает риск гипергликемии, который можно свести к минимуму с помощью строгого протокола контроля уровня глюкозы, не было различий между двумя группами с точки зрения боли в животе, рецидива вздутия живота, органной недостаточности или возникновения местных или системных осложнений перед выпиской. из больницы (27).
Eckerwall et al. в клиническом рандомизированном исследовании продемонстрировали эффективность и возможность немедленного перорального кормления ad libitum по сравнению с традиционным голоданием и поэтапным повторным введением перорального приема у пациентов с легким острым панкреатитом (6). Они показали, что пациенты с немедленным пероральным кормлением раньше начинали с твердой пищи и нуждались в меньшем количестве дней внутривенного введения жидкости. Признаков обострения болезненного процесса, усиления болей в животе и ряда желудочно-кишечных симптомов в результате немедленного перорального кормления не было.Они также показали связь со значительным сокращением продолжительности пребывания в больнице с 6 до 4 дней по сравнению с группой, принимавшей голодание (6).
Lariño-Noia et al. Аналогичным образом было обнаружено, что раннее возобновление питания, как только появятся звуки кишечника, сокращает продолжительность пребывания в больнице на два дня по сравнению со стандартным протоколом возобновления питания (12).
3. Тип рецептуры перорального питания
В типичном протоколе перорального возобновления питания диета восстанавливается постепенно, начиная с небольшого количества прозрачных жидкостей в течение первых 24 часов.При переносимости диету постепенно меняют на мягкий режим с низким содержанием жиров, а затем следует твердую диету. В таком случае выписка из больницы зависит от переносимости твердой диеты с низким содержанием жиров (26).
Исследование Jacobson et al. исследовали начало перорального питания в течение 3 дней после госпитализации с прозрачной жидкой диеты (588 ккал, 2 г жира) или твердой диеты с низким содержанием жиров (1200 ккал, 35 г жира) у пациентов после легкого острого панкреатита. Они не обнаружили существенной разницы в доле пациентов, не переносящих пероральное возобновление питания, что позволяет предположить, что оба метода безопасны (10).
Стандартное возобновление питания с постепенным увеличением потребления калорий не требуется, как показано Lariño-Noia et al. (12). Было продемонстрировано, что раннее возобновление кормления с использованием диеты с низким содержанием жиров 1800 ккал с первого дня, как только появились кишечные шумы, хорошо переносятся и безопасно. Жалобы со стороны желудочно-кишечного тракта были зарегистрированы без существенных отличий от группы стандартного возобновления питания (12). Аналогичные результаты были обнаружены между гипокалорийной чистой жидкой диетой, средней гипокалорийной мягкой диетой и полноценной твердой диетой у пациентов с легким острым панкреатитом.Не было различий в частоте рецидивов боли или продолжительности пребывания в стационаре (18, 20).
Таким образом, Немецкое общество диетологии в сотрудничестве с Обществом клинического питания Швейцарии, Австрийским консорциумом клинического питания и Немецким обществом гастроэнтерологов рекомендуют в своих рекомендациях S3, что в зависимости от клинического курса питание может быть изменено на более легкое. полноценное питание (21). Нет особой необходимости в постепенном переходе к нормальному полноценному питанию.Признаки клинически значимой мальабсорбции во время тяжелого острого панкреатита могут привести к замещению ферментов поджелудочной железы (21). Рекомендуется пероральное возобновление питания с диетой, богатой углеводами и белками и с низким содержанием жиров (<30% от общего количества потребляемой энергии), но никакие клинические испытания не показали, что она превосходит другие составы пищи. Если диета хорошо переносится, оральное питание можно постоянно увеличивать, и в специальных продуктах нет необходимости (17).
4. Добавление ферментов при раннем пероральном кормлении
Внешнесекреторная недостаточность поджелудочной железы — актуальная проблема после острого панкреатита.Выраженность внешнесекреторной недостаточности напрямую связана с тяжестью заболевания (3, 7, 8, 19). Даже у пациентов с легким острым панкреатитом внешнесекреторная функция нарушена на раннем этапе после острого приступа, но у большинства пациентов восстанавливается (7). У некоторых из этих пациентов во время перорального возобновления питания наблюдаются абдоминальные симптомы (например, метеоризм, диарея и боль). Это может быть связано с внешнесекреторной недостаточностью поджелудочной железы в момент начала возобновления кормления (11). Эффект раннего введения ферментов поджелудочной железы в период возобновления питания после острого панкреатита был оценен Kahl et al (11).Они показали тенденцию к более быстрому выздоровлению от внешнесекреторной недостаточности поджелудочной железы при добавлении ферментов по сравнению с плацебо (14 дней против 23; p = 0,641) и никаких существенных различий в отношении безопасности и переносимости. Airey et al. также показали значительное улучшение внешнесекреторной функции поджелудочной железы после пяти дней возобновления кормления с добавлением ферментов поджелудочной железы (1).
5. Заключение
Было проведено небольшое количество исследований для определения оптимального времени, режима и типа перорального питания при остром панкреатите.Они показывают, что нормализация уровня ферментов поджелудочной железы не является предварительным условием для возобновления перорального кормления. Наиболее подходящим вариантом может быть предоставление пациенту возможности выбора, когда возобновить пероральное возобновление питания независимо от уровня ферментов в сыворотке. Кроме того, раннее возобновление питания может сократить продолжительность пребывания в больнице. До сих пор нет единого мнения относительно определения «раннего возобновления питания».
Пероральный прием, обычно начинающийся с прозрачных жидкостей, с последующим приемом твердой пищи с низким содержанием жира с повышением калорийности в течение 3-6 дней, похоже, не имеет преимуществ перед началом регулярных легких приемов пищи.Таким образом, раннее пероральное возобновление питания с твердой диеты может обеспечить лучшие результаты и безопасно для пациентов с острым панкреатитом легкой и средней степени тяжести. Тем не менее, лучшее рандомизированное исследование не смогло продемонстрировать преимущества раннего возобновления питания по сравнению с возобновлением питания пациентов по требованию (2), когда пациенты чувствуют себя готовыми принимать обычную пищу через рот. Ни в одном из ранее опубликованных исследований не наблюдалось повышенного риска непереносимости возобновления питания или других побочных эффектов, связанных с более активным протоколом возобновления питания.Немногие исследования показывают, что добавление ферментов поджелудочной железы при возобновлении перорального кормления может быть полезным с точки зрения предотвращения рецидивов боли, но необходимы дальнейшие исследования, чтобы подтвердить эту потенциальную пользу.
6. Ссылки
Правильное питание может помочь в борьбе с раком поджелудочной железы — борьба с раком поджелудочной железы
В качестве источника инсулина, который помогает регулировать уровень сахара в крови и ферментов, которые помогают расщеплять жиры, углеводы и белки, поджелудочная железа — ключевая часть пищеварительной системы.
Поэтому неудивительно, что рак поджелудочной железы может вызвать серьезные проблемы с питанием. Однако успешное решение этих проблем приносит множество наград: оно может сделать лечение более эффективным, улучшить повседневное самочувствие и способствовать здоровому выздоровлению.
Обучение и опыт диетолога имеют значение
По словам Марии Петцель, старшего клинического диетолога онкологического центра Андерсона, при формировании команды для борьбы с раком поджелудочной железы диетолог должен быть одним из ваших первых сотрудников.В идеале, он или она должны иметь CSO после их имени, что означает, что они получили сертификат по питанию в онкологии, имея за плечами более 2000 часов клинического опыта в онкологии. Этот опыт пригодится при оценке потребностей каждого пациента, которые различаются от человека к человеку, в зависимости от таких факторов, как их телосложение, история лечения, хирургическая история и количество жира в их рационе.
Для пациентов с раком поджелудочной железы важно, чтобы диетолог хорошо разбирался в ферментах.Ферменты поджелудочной железы помогают расщеплять жиры, белки и углеводы. Дефицит ферментов поджелудочной железы может повлиять на пищеварение, вызвать неприятные побочные эффекты и потерю веса. Симптомы неадекватной выработки ферментов включают чрезмерное газообразование, вздутие живота или несварение после еды, а также изменения в дефекации, такие как светлый или желтый стул или стул, который является частым, плавающим, маслянистым или жидким.
Интересный факт: Нормально функционирующая поджелудочная железа ежедневно выделяет около восьми чашек ферментосодержащего панкреатического сока в двенадцатиперстную кишку.
«Недостаточное производство ферментов можно исправить с помощью заместительной терапии ферментами поджелудочной железы (добавление рецептурных ферментов), но это не универсальное решение», — говорит Петцель. «Пациенты с раком поджелудочной железы должны иметь в своей медицинской бригаде кого-то, кто может помочь людям выяснить, какой бренд и доза лучше всего подходят для минимизации симптомов и максимального переваривания и усвоения».
Борьба с побочными эффектами лечения
Потеря веса из-за рака поджелудочной железы — обычное дело, но ее причины могут быть сложными.Некоторые из них связаны с самой опухолью, и в этом случае могут помочь хирургическое вмешательство, химиотерапия или лучевая терапия. Другие, однако, являются результатом такого лечения.
С тошнотой, потерей аппетита или изменением вкуса, которые часто сопровождают химиотерапию или лучевую терапию, можно бороться с помощью диеты и фармацевтических стратегий. Петцель объясняет, что они наиболее эффективны, если их адаптировать к каждому пациенту. Диарея у одного человека может быть вызвана мальабсорбцией жира из-за недостаточности ферментов поджелудочной железы, в то время как другой может страдать от последствий непереносимости лактозы, избыточного бактериального роста, химиотерапии или демпингового синдрома в результате хирургической резекции.Замещение ферментов может решить проблему для некоторых пациентов, в то время как диета с низким содержанием жиров, клетчатки и / или без молока может помочь другим.
Поддержание здорового веса у пациентов с раком поджелудочной железы может иметь решающее значение для успеха их лечения. «Мы знаем, что пациенты, которые могут поддерживать вес, с большей вероятностью получат запланированные дозы лечения», — добавляет Петцель.
Вот несколько общих советов, которые Petzel предлагает своим пациентам:
- Ешьте небольшие, частые, сбалансированные приемы пищи (не только перекусы), от шести до восьми в день, чтобы помочь бороться с усталостью и потерей веса.Запланируйте эти приемы пищи на определенное время. «Часто недостаточно просто сказать вам, что вы голодны, — говорит Петцель.
- Избегайте продуктов с высоким содержанием жиров, с которыми ваша поджелудочная железа, и без того обремененная налогом, тяжело переваривать.
- Следите за своим волокном. Высокое потребление пищевых продуктов с нерастворимой клетчаткой (цельнозерновой хлеб / крупы, сырые фрукты с толстой кожурой, сырые овощи и орехи) может заставить пищу двигаться быстрее и втягивать больше воды в кишечник, что усугубляет диарею. Могут помочь продукты, содержащие растворимую клетчатку, например овсяную клетчатку, и продукты с высоким содержанием пектина, такие как яблочное пюре и бананы.
- Избегайте сладких продуктов и порционируйте углеводы, смешивая их с источниками белка, такими как нежирные молочные продукты, бобы, рыба или морепродукты, птица или нежирное красное мясо, чтобы улучшить стабильность сахара в крови.
- Если ваше чувство вкуса изменилось из-за лечения, поэкспериментируйте с разными продуктами, текстурами и вкусами, чтобы определить, что вам больше всего нравится.
- Поддерживайте водный баланс, употребляя прозрачные напитки, такие как вода, сок, напитки с заменой электролита или бульон. Напитки, содержащие калории, питательные вещества и белок, такие как смузи или напитки с пищевыми добавками, также могут быть полезны для тех, кто не может переварить еду.
- Оставайся активным. «Даже 5, 10, 15 минут физической активности два или три раза в день могут стимулировать аппетит и способствовать опорожнению желудка», — объясняет Петцель.
- Вести ежедневный дневник диеты, фиксируя съеденные продукты, вес, используемые ферменты поджелудочной железы (и когда, по отношению к приемам пищи), частоту и постоянство испражнений, а также показатели уровня глюкозы в крови, если применимо.
Дополнительные советы по питанию можно найти на веб-сайте Академии питания и диетологии онкологического питания.Американский институт исследований рака также предлагает кулинарные вдохновения в своих архивах рецептов.
Чтобы узнать о других диетических предложениях, прочитайте статью Управление раком поджелудочной железы «Как есть после процедуры Уиппла».
Каких продуктов следует избегать после удаления поджелудочной железы
Избегайте сырых овощей.
Изображение предоставлено: Веселова Елена / iStock / Getty Images
Поджелудочная железа — это железа, расположенная глубоко в брюшной полости.Он играет неотъемлемую роль в пищеварительной системе; объединение ферментов с пищеварительными соками из кишечника для завершения расщепления углеводов, белков и жиров. Поджелудочная железа также отвечает за секрецию гормонов, регулирующих уровень глюкозы в крови. Поджелудочная железа обычно остается незамеченной, пока не возникнут проблемы. Удаление поджелудочной железы — серьезная хирургическая процедура, изменяющая состав всей пищеварительной системы. Во избежание неблагоприятных осложнений для здоровья требуется специальная диета, исключающая определенные продукты.
Сырые фрукты и овощи
Фрукты и овощи снабжают ваш организм необходимыми витаминами, минералами и антиоксидантами, которые необходимы ему для развития, исцеления и поддержания здоровья. Хотя вы должны съедать несколько порций фруктов и овощей каждый день, вам следует избегать их употребления в сыром виде. Выбирайте хорошо приготовленные или приготовленные на пару овощи и тушеные или консервированные фрукты. Хороший выбор — морковь, кабачки, кабачки, хорошо созревшая дыня, яблочное пюре и мягкие бананы.Свежие продукты сложнее переваривать, а из-за высокого содержания клетчатки они могут вызвать диарею после удаления поджелудочной железы. Избегайте жестких овощей, бобовых и фруктов с кожурой или семенами, таких как яблоки, груши, ягоды и цитрусовые, кроме соков без мякоти.
Мясо
После удаления поджелудочной железы важно употреблять легкоусвояемую пищу. Поэтому вам следует избегать жесткого и волокнистого мяса, такого как телятина, баранина, говядина и свинина, которые требуют выделения ферментов поджелудочной железы для полного пищеварения.Кроме того, вам следует избегать жирного, жирного и жареного мяса, включая гамбургеры, стейки, ветчину, мясные обеды, хот-доги, колбасу и бекон. Общие рекомендации включают в себя употребление меньшего количества красного мяса и больше постного мяса, холодноводной рыбы, яиц и тофу. Выберите рыбу и курицу без кожи и панировки, приготовленную на пару, на гриле или на гриле, мягкую варку, яйца-пашот или омлет и арахисовое масло, чтобы удовлетворить свои потребности в белке. При готовке используйте полезные масла, например оливковое или растительное. Время восстановления очень индивидуально, и вы сможете возобновить употребление более жестких кусков мяса в течение одного-трех месяцев.
Сахар
Одна из основных функций поджелудочной железы — выработка инсулина для надлежащего контроля уровня сахара в крови. Следовательно, удаление поджелудочной железы приводит к снижению выработки инсулина и увеличению риска развития диабета. Если вы страдаете диабетом или у вас аномально высокий уровень сахара в крови, ваш диабет может ухудшиться после операции. Однако, если вы не страдаете диабетом, у вас меньше шансов заболеть диабетом после операции. Вам следует избегать концентрированного или рафинированного сахара, такого как белый хлеб, макароны, рис, крекеры, полуфабрикаты и коммерческую выпечку, такую как печенье, торты и пончики.Эти продукты быстро повышают уровень сахара в крови и могут привести к непереносимости глюкозы. Овсянка, коричневый рис, цельнозерновой хлеб и цельнозерновые макароны — лучший выбор.
Молочные продукты
Важно исключить все продукты, вызывающие подозрение на пищевую аллергию, включая молочные продукты. Если у вас непереносимость лактозы, вам следует избегать молочных продуктов, таких как молоко, сыр, яйца и мороженое. Ферменты необходимы для расщепления углеводов или сахаров в молоке. Таким образом, у вас может даже развиться новая непереносимость молочных продуктов.Однако йогурт обычно переносится хорошо. Старайтесь есть йогурт с лактазой 2–3 раза в день. После удаления поджелудочной железы ваши диетические потребности будут очень индивидуальными. Вы можете переносить молочные продукты, а другие — нет.
Жидкости
Очень важно пить много жидкости, от 6 до 10 чашек в день. Однако вам следует избегать газированных, кофеиносодержащих и алкогольных напитков. Кроме того, вы должны пить большую часть жидкости между приемами пищи, а не во время еды.Избыток жидкости во время еды помешает потреблению твердой пищи и заставит вас быстрее почувствовать сытость. Общее правило — есть небольшими порциями в течение дня и пить жидкость за час до или после еды, чтобы не чувствовать сытости. Выбирайте напитки, такие как сок, смузи, пищевые добавки, молоко, воду и спортивные напитки, которые содержат много калорий и питательных веществ.
Ленивая кето-диета лечит вашу поджелудочную железу для похудания
Хотите сбросить лишние килограммы и почувствовать себя лучше, чем когда-либо? Затем дайте вашей поджелудочной железе немного TLC.«Для миллионов из нас этот орган настолько переутомлен и забит жиром, что больше не выполняет свою работу должным образом», — объясняет семейный врач из Нэшвилла, известный на YouTube Кен Берри, доктор медицины. «Это включает в себя производство инсулина, который нам необходим для контроля. сахар в крови.»
Распыленная поджелудочная железа может производить слишком много или слишком мало инсулина; в любом случае это приводит к увеличению веса, усталости, воспалениям, диабету 2 типа и множеству других проблем. Хорошие новости: «Ленивая кето-диета может вылечить поджелудочную железу за несколько недель.Никакие таблетки или лечение не работают лучше », — говорит д-р Берри. Он настолько эффективен, что люди сообщают, что с его помощью можно восстановить здоровье поджелудочной железы и очень быстро растопить 10, 15 или даже 25 фунтов!
Как работает ленивая кето
Когда ваша поджелудочная железа отправляет сигнал SOS, «вы чувствуете себя уставшим или затуманенным после приема пищи с высоким содержанием углеводов, потому что вам трудно снизить уровень сахара в крови», — говорит доктор Берри. Он отмечает, что типичные диеты с повышенным содержанием сахара требуют постоянного производства инсулина и создают слишком большую нагрузку на орган.
Плюс: «инсулин — это гормон, который откладывает избыток сахара в виде жира. Как только он наполняет ваши жировые клетки и печень, он накапливает жир в вашей поджелудочной железе », — говорит доктор, который лично похудел на 65 фунтов и обратил вспять предиабет. «На этом этапе у вас очень высокий риск развития диабета 2 типа. Это настолько распространенная проблема, что многие радиологи видят жирную поджелудочную железу при обычном сканировании и не замечают ее в своих отчетах ». Но очистка поджелудочной железы имеет огромное значение.
Как ленивый кето лечит и худеет
Ленивая кето-диета направлена на естественное снижение производства сахара в крови.«По сути, это означает замену продуктов с высоким содержанием углеводов продуктами с высоким содержанием натуральных жиров и белков», — говорит доктор Берри. «Как только вы это сделаете, ваше тело перестанет сжигать сахар в крови в качестве основного топлива и вместо этого начнет сжигать жир. Уровни инсулина на самом деле достигают оптимального уровня, позволяющего сжигать как можно больше жира ». Бонус: «Поскольку это так опасно, сначала сжигается жир в поджелудочной железе. Вот почему диабет 2 типа может вылечиться и повернуться вспять ».
Есть много других преимуществ. Исследования показывают, что потеря веса увеличивается более чем в четыре раза.Не говоря уже о том, что повышение уровня сахара в крови и инсулина очень успокаивает. «Воспаление уменьшается, поэтому вы высвобождаете фунты задержанной жидкости и снимаете нагрузку на всю вашу систему», — говорит доктор Берри.
«Вы сразу замечаете улучшение во всем, от боли в суставах до настроения и памяти». Уменьшение воспаления также успокаивает чрезмерно стимулированную иммунную систему, поэтому аутоиммунные проблемы, такие как псориаз, СРК и заболевания щитовидной железы, улучшаются или исчезают. «Приливы энергии тоже, потому что вы поправляетесь, не голодая.Ленивая кето-диета позволяет вам есть до тех пор, пока вы не насытитесь, и при этом ощутить результаты, которые изменят вашу жизнь ».
Ненавижу считать углеводы и измерять порции? Пропусти это! «Просто делайте мою основную тарелку при каждом приеме пищи: около трети зеленых овощей и остальное жирное мясо с добавлением натурального жира, такого как бекон или сливочное масло», — говорит доктор Берри. «Придерживайтесь как можно большего количества продуктов, состоящих из одного ингредиента — сливок, яиц, стейков, брокколи. Это невероятный идеальный кето, и это все еще очень просто «. Но также порежьте себе слабину. «Цель состоит в том, чтобы есть меньше углеводов, чтобы вы могли их выдержать.Если это означает хот-доги или фаст-фуд гамбургеры без булочки, вы все равно будете намного здоровее, чем если бы вы придерживались диеты с высоким содержанием углеводов. Необязательно ставить высокую планку, чтобы стать крупным победителем! »
Пример меню
Ленивая кето-диета получает около 70 процентов калорий из жиров, 25 процентов из белков и 5 процентов из углеводов. Ленивая альтернатива доктора Берри: при каждом сеансе фиксируйте тарелку, на которой одна треть некрахмалистых овощей и остальная часть богатого жирами белка покрыта сверху или приготовлена с натуральным жиром.«Очень важно придерживаться этого, — говорит доктор Берри, которая любит рецепты на сайте CookingKetoWithFaith.com. «Просто сделай все, что в твоих силах». Как всегда, попросите врача попробовать любой новый план похудания.
Завтрак : Яйца в любом виде, с вашим любимым мясом для завтрака и любыми оставшимися овощами в холодильнике (например, грибами и зеленью)
Обед: Хот-доги в салате с низкоуглеводными начинками, такими как кетчуп без сахара, горчица, укроп, квашеная капуста или низкоуглеводная телятина.
Закуска: Намажьте кусочки мясного деликатеса мягким сыром, обваляйте и наслаждайтесь; или просто возьмите орехи макадамия, свиные шкурки, вяленое мясо или яйца вкрутую.
Ужин: В мультиварке 4 фунта руб. лопатка свиная со специями; варить на медленном огне с 1 стаканом бульона, 8 часов. Наслаждайтесь маслами из овощей. Обслуживает 8
Эта статья впервые появилась в нашем печатном журнале.
Рак поджелудочной железы и проблемы с питанием
Рак поджелудочной железы и такие методы лечения, как хирургическое вмешательство, химиотерапия и лучевая терапия, могут повлиять на вашу способность есть, переваривать и усваивать пищу.Это может существенно повлиять на питание.
Общие проблемы включают:
- потеря веса
- Плохой аппетит, быстрое чувство сытости
- изменения вкуса и запаха
- диарея или другие изменения кишечника
- тошнота и / или рвота
- Плохое переваривание (нарушение пищеварения) и всасывание (нарушение всасывания) жиров и белков, вызванное недостатком ферментов поджелудочной железы
- диабет, вызванный недостаточной выработкой инсулина.
В этом разделе представлены общие рекомендации по решению этих проблем. То, что вы можете есть и пить, будет зависеть от ваших индивидуальных обстоятельств. У людей, которым сделана процедура Уиппла, может возникнуть много вопросов и опасений по поводу своего питания после операции. Приведенные ниже рекомендации могут быть полезны, когда вы начнете есть после операции.
Диетологи являются экспертами в области питания, которые могут дать вам специализированный совет о том, как справиться с проблемами, связанными с питанием, и проблемами с питанием на разных этапах заболевания.См. Ниже информацию о том, как найти диетолога.
См. «Питание и рак» или позвоните в Совет по борьбе с раком 13 11 20, чтобы поговорить с волонтером Cancer Connect, у которого был аналогичный опыт рака.
Пути оказания помощи при онкологических заболеваниях
Чтобы получить обзор того, чего ожидать на всех этапах лечения рака, прочтите или загрузите руководство What To Expect для рака поджелудочной железы (также доступно на арабском, китайском, греческом, хинди, итальянском, тагальском и вьетнамском языках — см. Подробности на сайт). Чего ожидать Руководство — это краткое руководство по тому, что рекомендуется для лучшей онкологической помощи в Австралии, от диагностики до лечения и не только.
Пищевые добавки
Если вы не можете придерживаться сбалансированной диеты или теряете слишком много веса, ваш врач или диетолог может порекомендовать пищевые добавки, такие как Sustagen Hospital Formula, Ensure, Fortisip и Resource. Они содержат энергию, белок и другие питательные вещества. Добавки в виде порошка глюкозы обеспечивают мало питательных веществ и редко рекомендуются.
Пищевые добавки следует принимать в дополнение к обычным приемам пищи, то есть в качестве перекусов между приемами пищи. Они доступны в готовом виде в виде напитков или батончиков или в виде порошка, который можно смешивать с молоком, водой и едой. Спросите диетолога, где купить добавки, и посоветуйте вам их тип и количество.
На прием к диетологу
Диетологи работают во всех государственных и большинстве частных больниц. К вашему центру лечения рака может быть подключен диетолог — посоветуйтесь со своим специалистом или координатором по лечению рака.
Австралийская ассоциация диетологов (DAA) также может помочь вам найти аккредитованного практикующего диетолога, который работает в вашем районе и специализируется на онкологических заболеваниях или имеет опыт работы с определенными клиническими состояниями. Посетите daa.asn.au или позвоните по номеру 1800 812 942.
Если ваш терапевт направит вас к диетологу, вы можете иметь право на скидку по программе Medicare. Большинство частных медицинских страховых компаний предоставляют скидки в зависимости от типа и уровня вашей страховки.
У DAA есть информация о типичной оплате частных консультаций диетолога.
Решение проблем с питанием
Плохой аппетит
- Ешьте часто небольшими порциями, например каждые 2–3 часа. Ешьте самый большой прием пищи за день, когда вы больше всего голодны.
- Убедитесь, что еда и закуски являются питательными и содержат белок, например мясо, курица, рыба, молочные продукты, яйца, тофу и орехи.
- Выбирайте питательные напитки, например молоко. После операции могут быть назначены пищевые добавки.
- Добавляйте сухое молоко в каши, соусы, десерты, овощное пюре, супы, напитки и блюда из яиц.
- Добавляйте сыр в соусы, супы, печеную фасоль, овощи, запеканки, салаты и блюда из яиц.
- Добавьте золотой сироп или мед в каши, фрукты и напитки.
- Поговорите с диетологом, прежде чем отказываться от определенных продуктов.
- Снимите любые ограничения, связанные с низким уровнем холестерина, и другие диетические ограничения. Набор веса или поддержание веса важнее, чем отказ от лишнего жира и сахара.
Изменение вкуса или запаха
- Если еда кажется безвкусной, используйте приправы, например.грамм. травы, лимон, лайм, имбирь, чеснок, мед, чили, перец, Вустерширский соус, соевый соус или соленые огурцы.
- Некоторые напитки могут быть разными на вкус или неприятными из-за запаха или текстуры. Выбирайте молочные коктейли, фреш, горячий шоколад и другие безалкогольные напитки.
- Выбирайте холодную пищу или пищу комнатной температуры без резкого запаха.
- Если вас беспокоит запах от готовки, попросите семью или друзей приготовить еду.
- Если у вас во рту горький или металлический привкус, ешьте влажные фрукты, например ягоды, или рассосите вареные леденцы.
- Попробуйте простые хлопья для завтрака с меньшим содержанием сахара, например кашу или хлопья с отрубями, вместо хлопьев с добавлением сухофруктов, меда или других подсластителей.
- Если вы не хотите есть мясо, попробуйте другие источники белка, например сыр, яйца, орехи, молочные продукты или бобовые.
Диарея
- Поговорите со своим врачом, если ваш стул бледный, плохо пахнет или плавает и его трудно смыть. Это может быть признаком того, что вам не хватает ферментов поджелудочной железы.Возможно, вам потребуется начать заместительную ферментную терапию или скорректировать дозу.
- Поговорите со своим врачом о том, принимать ли лекарство от диареи.
- Пейте много жидкости (например, воду, фруктовый сок или слабый ликер), чтобы восполнить потерю жидкости.
- Избегайте алкоголя и ограничьте потребление кофеина и острой пищи, так как они могут усугубить диарею.
- Попробуйте соевое молоко или молоко с пониженным содержанием лактозы, если у вас возникла временная непереносимость сахара в молоке (лактозы). Иногда это может произойти при диарее.Обычно можно употреблять сыр и йогурт в небольших количествах.
- Если диарея возникает через 15–30 минут после еды, возможно, у вас синдром демпинга. Поговорите об этом со своей терапевтической бригадой.
Тошнота
- Поговорите со своим врачом о приеме лекарства от тошноты за полчаса до еды.
- Перекусывайте мягкими продуктами, такими как сухие крекеры или тосты.
- Старайтесь есть понемногу через равные промежутки времени — отказ от еды может усилить тошноту.
- Ешьте и пейте медленно.Хорошо пережевывайте пищу.
- Избегайте резких запахов и запаха готовки.
- Сосите леденцы со вкусом мяты или лимона.
- Выпейте имбирное пиво, имбирный эль или имбирный чай или сосите засахаренный имбирь.
- См. Ниже советы по борьбе со рвотой.
История Яна
«После операции Уиппла я ел с трудом, и мне приходилось балансировать между собой.
«Я обнаружил, что быстро наедаюсь, но это помогало есть меньшими порциями.Я также не могу пить много жидкости. Об обеде, состоящем из чашки чая и супа, не может быть и речи.
«Мои вкусовые рецепторы изменились, и шоколад больше не нравился, но мороженое было в порядке. Жирная пища совсем не усваивалась. Чем более необработанная пища, тем легче было с ней обращаться. Моя переносимость с годами увеличилась. , и метод проб и ошибок помог «.
Расскажите свою историю рака.
Рвота
Рвота может возникнуть в результате рака или его лечения.Некоторым людям нездоровится сама мысль о лечении, еде или запахе еды.
Сообщите своему врачу, если рвота длится более суток или если вы не можете удерживать жидкость, поскольку это может привести к обезвоживанию. Существует ряд эффективных лекарств от тошноты (которые известны как противорвотные). Если тот, который вам прописали, не работает, попросите попробовать другой тип.
Если у вас постоянная рвота, двенадцатиперстная кишка (первая часть тонкой кишки) может быть заблокирована, поэтому важно как можно скорее обратиться к врачу.При закупорке двенадцатиперстной кишки можно избавиться хирургическим путем.
Шаги к выздоровлению после рвоты
1 Делайте маленькие глотки
Не пытайтесь насиловать еду. Как можно чаще пейте небольшое количество жидкости. Попробуйте имбирный эль, холодный лимонад, слабый ликер или холодный яблочный или апельсиновый сок.
2 Ввести питательные жидкости
Если рвота прекратилась, но вы все еще чувствуете себя больным, пейте напитки медленно, но частыми небольшими порциями. Начните с холодных или холодных напитков.Приготовьте молоко или морсы с небольшим количеством воды, чтобы они не были слишком крепкими. Вы также можете попробовать разбавленные жидкости, такие как прозрачный бульон или некрепкий чай.
3 Начало твердой пищи
Затем съешьте небольшое количество твердой пищи, например, сухого печенья, тостов или хлеба с медом или джемом. Также хороши компоты и йогурт. Старайтесь регулярно есть небольшими порциями, а не три раза в день обильно.
4 Вернуться к обычному питанию
Как можно скорее увеличьте потребление пищи, пока не перейдете на нормальную сбалансированную диету.Ограничьте употребление жирных продуктов, например жирного мяса или сливочных молочных продуктов. Ваш врач или диетолог может посоветовать дополнительное питание (например, пищевые добавки) в хорошие дни, чтобы восполнить те дни, когда вы не можете нормально есть.
Диабет
Инсулин — это гормон, контролирующий количество сахара в крови. Диабет или высокий уровень сахара в крови могут возникнуть, если поджелудочная железа не вырабатывает достаточно инсулина. Вот почему у некоторых людей диабет развивается незадолго до того, как будет диагностирован рак поджелудочной железы (когда рак влияет на количество инсулина, которое может вырабатывать поджелудочная железа) или вскоре после операции (когда часть или вся поджелудочная железа была удалена).
Способы лечения диабета варьируются от человека к человеку, но часто включают сочетание диетических изменений и лекарств. Ваш терапевт может помочь вам справиться с этим заболеванием, но обычно вас направят к эндокринологу, специалисту по гормональным нарушениям. Вас также могут направить к диетологу за помощью в корректировке диеты.
Как справиться с диабетом
- Регулярно ешьте небольшими порциями и перекусывайте, чтобы контролировать уровень сахара в крови.
- Ваш терапевт или эндокринолог может назначить лекарства, которые помогут контролировать диабет.
- Если вы принимаете лекарства от диабета, вам необходимо включать продукты с высоким содержанием углеводов в каждый прием пищи, чтобы избежать этого
- низкий уровень сахара в крови. Подходящими продуктами являются цельнозерновой хлеб и крупы, овощи и фрукты.
- Для получения дополнительной информации о диабете обратитесь к врачу и диетологу. Вы также можете позвонить в Diabetes Australia по телефону 1300 136 588 или посетить сайт Diabetesaustralia.com.au.
Заместительная ферментная терапия
Поджелудочная железа вырабатывает пищеварительные ферменты, помогающие расщеплять пищу.Когда у вас рак поджелудочной железы или вы перенесли операцию на поджелудочной железе, ваше тело может быть не в состоянии вырабатывать достаточное количество этих пищеварительных ферментов. Это влияет на способность организма переваривать пищу, особенно жир и белок, и усваивать жизненно важные питательные вещества. Это часто называют экзокринной недостаточностью поджелудочной железы (PEI). Признаки PEI включают боль в животе; вздутие живота и сильный ветер; диарея или жирный стул (стул) бледного цвета, пенистый, жидкий и трудно смываемый; и похудание.
Чтобы предотвратить эти симптомы, ваш врач может назначить ферменты поджелудочной железы, иногда вместе с кислотоподавляющими лекарствами. Доза будет зависеть от ваших симптомов и диетического питания и будет адаптирована к ним. Чтобы добиться правильного баланса, может потребоваться время.
Прием ферментных добавок
- Принимайте капсулы с ферментами, запивая водой и первым глотком пищи, чтобы обеспечить надлежащее перемешивание. Если вы принимаете большие порции, вам, возможно, придется принимать их в середине приема пищи.
- Всегда принимайте ферменты при употреблении любой пищи или напитков, содержащих жир или белок.При приеме пищи с высоким содержанием жиров могут потребоваться несколько более высокие дозы, например жареные блюда и пицца. Вам не нужно принимать ферменты для простых углеводов, которые легко перевариваются, например фрукты, фруктовый сок, черный чай и кофе.
- Всегда принимайте ферменты в соответствии с предписаниями. Не меняйте дозу, не посоветовавшись предварительно с врачом или диетологом.
Ключевые точки
- Рак поджелудочной железы и его лечение могут существенно повлиять на питание и питание.
- Влияние хирургического вмешательства и других видов лечения на то, что вы можете есть и пить, зависит от человека.
- Общие проблемы, связанные с питанием, включают плохой аппетит, быстрое чувство сытости, тошноту и рвоту, изменение вкуса, нарушение режима кишечника, а также плохое пищеварение и усвоение пищи. Эти факторы могут способствовать значительной потере веса.
- Важно соблюдать питательную диету с регулярными приемами пищи и закусками. Часто для предотвращения или ограничения потери веса требуется диета с высоким содержанием калорий и белков.
- Вам могут посоветовать принимать пищевые добавки, если вам трудно хорошо питаться или вы слишком сильно теряете вес.
- Диетологи являются экспертами в области питания, которые могут дать вам совет относительно проблем с питанием. Их можно найти во всех государственных и большинстве частных больниц.
- Рвоту можно предотвратить или облегчить с помощью лекарств от тошноты. Как только рвота прекратится, постепенно вернитесь к своему обычному питанию.
- У некоторых людей диабет разовьется до того, как будет диагностирован рак поджелудочной железы, или вскоре после операции. Лечение обычно требует как диетических изменений, так и лекарств. Вас могут направить как к эндокринологу, так и к диетологу, чтобы помочь вам контролировать состояние.
- Если у вас развивается экзокринная недостаточность поджелудочной железы (PEI), потребуются ферменты поджелудочной железы, которые помогут вам переваривать и усваивать жиры и белки. Поговорите с диетологом, имеющим опыт лечения PEI.
Эксперты-рецензенты:
Д-р Лоррейн Чантрилл, старший специалист по медицинской онкологии, Онкологический центр Кингхорн, больница Святого Винсента, и почетный научный сотрудник Института медицинских исследований Гарвана, Новый Южный Уэльс; Дженнифер Арена, координатор по лечению рака поджелудочной железы и нейроэндокринной системы, Онкологический центр Северного Сиднея, Королевская больница Северного побережья и Северный институт рака, Новый Южный Уэльс; Д-р Майкл Бриффа, Паллиативная служба Южной Аделаиды, Медицинский центр Флиндерс, Южная Америка; Рэйчел Корбетт, 13 11 20 консультант, Онкологический совет Виктории; A / Проф. Ник О’Рурк, Университет Квинсленда, заведующий кафедрой общей хирургии, руководитель отделения гепатобилиарной хирургии, Королевский Брисбен и женская больница, QLD; Стив Пендри, потребитель; Кейли Шнайд, аккредитованный практикующий диетолог, Северный институт рака и Wellac Lifestyle, Новый Южный Уэльс; Дин Стэндли, потребитель.
Скачать буклет Заказать буклет БЕСПЛАТНО Посмотреть вебинар
NCRF »Рекомендуемая диета при заболеваниях поджелудочной железы, печени и пищеварения
Загружаемый PDF
ПРЕДЛАГАЕМАЯ ДИЕТА ДЛЯ ПОДЖЕЛАТЕЛЬНОЙ ЖЕЛЕЗЫ, ПЕЧЕНИ И ДРУГИХ ПИЩЕВАРИЙ
БОЛЕЗНИ
*** Пожалуйста, ешьте простые ОРГАНИЧЕСКИЕ углеводы и овощи, &
ТОЛЬКО мясная лавка! ***
Почему? сложные белки вызывают печень
стресс, простые продукты позволяют печени успокоиться и зажить
**** ОТСУТСТВИЕ ПЕРЕРАБОТАННЫХ ИЛИ КОНСЕРВИРОВАННЫХ ПРОДУКТОВ ЛЮБОГО ВИДА ****
Белый рис, ямс, белый или сладкий картофель, макаронные изделия хорошего качества
Овсяные хлопья или Фарина (не растворимые или уже ароматизированные)
Блины или вафли (можно добавить кленовый сироп, коричневый сахар, чистый
тростниковый сахар, мед, масло)
Самоделка (с нуля или качественная Самодельная выпечка)
как в 1900-х):
*** Будьте осторожны, НЕ обрабатываемые / консервированные орехи, финики, шоколад
чипсы, чипсы ириски.Если вы можете найти натуральные орехи без консервантов
или натуральный шоколад, это хорошо ***
Печенье / Маффины — сахар, овсяные хлопья, ванильные вафли, отруби, без добавок,
клен
Торт — ваниль, коричневый сахар, клен, фунтовый пирог легче всего на
печень, ничего с высоким содержанием белка.
Немного шоколада на самом деле хорош, молочный шоколад лучше, горький
шоколад — недавняя мода.
Хлеб (Домашние или качественные самостоятельные хлебобулочные изделия — не
Бакалея)
Картофельный хлеб, ржаной, пумперникель, овсяные хлопья, булочки,
круассаны французские или итальянские без косточек
** (картофельный хлеб самый легкий на печень
и правильное питание)
** НЕ ЕШЬТЕ: обработанный многозерновой хлеб,
или быстрого хлеба, будьте осторожны с орехами или финиками **
Готовьте с:
Оливковое масло и органическое масло
Приправить свежими органическими травами: розмарин, орегано, базилик,
петрушка, тимьян, перец
(не обработанные, приготовленные или разлитые в бутылки травы —
производители часто помещают глутамат натрия и натрий в обработанные, подготовленные,
и приправы в бутылках, они скрывают глутамат натрия, указывая «специи» или «натрий»)
Бананы и некислые фрукты. Получите органические, а не гидропонные,
Кислые фрукты усугубляют печень.
Органические продукты: цельное молоко, йогурт, масло, сливочный сыр, домашний лед.
сливки или пудинг
Черный чай или зеленый чай. Проблема не в кофеине, а в амино
кислоты в кофе — это проблема
Водопроводная вода (Водопроводная вода содержит микроэлементы, необходимые организму.)
** Фильтры для воды удаляют важные минералы.
Бутилированная вода обычно на 70% состоит из водопроводной воды. Некоторые районы (например, Флорида)
в воде слишком много серы, необходима бутилированная вода и / или фильтр
в тех областях типа.
Мясо: Ничего из супермаркета, потому что они обязаны
сохранить все мясо. У одиноких мясников лучшее мясо.
Баранина — лучшее из всех видов мяса, курица — меньше всего
питание всех. Средний / редкий — наиболее здоровый. Тело не
требуется много мяса, 3-6 унций в неделю вполне достаточно. Ешьте сначала углеводы
чтобы позволить минимальному количеству кислот помочь его разрушить.
ПОЖАЛУЙСТА, ПОНИМАЙТЕ: Телу нужно время для заживления и
простейшая форма пищи для использования в качестве топлива.Когда печень и поджелудочная железа
чтобы сделать сильные кислоты и ферменты и химические вещества, чтобы разрушить сложные
продукты, этот процесс может вызвать боль.
Для нейтрализации кислотности и дискомфорта в желудке:
смешайте 1 чайную ложку пищевой соды с 3 унциями воды. Пей 15-20
минут до еды и / или перед приемом добавки.
ПРОДУКТОВ, КОТОРЫЕ НЕОБХОДИМО ИЗБЕЖАТЬ
БЕЗ КОНСЕРВИРОВАННЫХ ИЛИ ПЕРЕРАБОТАННЫХ ПРОДУКТОВ ЛЮБОГО ВИДА
АБСОЛЮТНО НЕТ MSG (См. Отдельный список различных ингредиентов, которые
содержат глутамат натрия)
НЕТ НАТРИЯ в консервированных или обработанных пищевых продуктах, так как это чаще всего глутамат натрия.Подойдет поваренная или морская соль.
БЫСТРОЕ ПИТАНИЕ ИЛИ БЫСТРОЕ ПИТАНИЕ
Будьте осторожны с мясом и белками (любого вида, включая яйца и
морепродукты) они могут вызвать боль, если они не хорошего качества или их слишком много.
Орехи Натуральные, необработанные и несоленые подходят — будьте осторожны
— включая все ореховые масла.
Соя (включая тофу, соевое молоко, соевый соус, умаме, эдамаме, все
продукты, содержащие сою) глутамат натрия является натуральным ингредиентом сои
Большинство бобов. Бобовые структуры содержат сложные аминокислоты, стрессы
печень (особенно кофе)
Алкоголь, вино или пиво — без исключений
КИСЛОТНЫЕ ФРУКТЫ И ВСЕ ФРУКТОВЫЕ СКИ * примечание:
все цитрусовые (апельсин, грейпфрут, лимоны и кокосы могут вызывать
много боли!) фруктовые соки содержат химические консерванты. Хорошие фрукты для
есть, включая бананы, яблоки, виноград, дыни, все, что не
кислая. Убедитесь, что они натуральные.
Acidic Vegetables & ALL Vegetables Juices — Соки имеют
консерванты.
Избегайте рисового молока, миндального молока, обезжиренного молока, обезжиренного молока, 1% молока, 2%
молоко (все они сильно переработаны)
Консервированные или упакованные в коробки Бульоны, бульоны и супы (овощные, куриные,
говядина, свинина) из-за глутамата натрия / консерванта. Самодельный / правильно сделанный с
отсутствие глутамата натрия или консервантов — это хорошо и очень полезно
Кукурузный сироп с высоким содержанием фруктозы / кукурузный сахар — без исключений
Никаких специй любого вида.
Кулинарные масла (рапсовое, кокосовое, кукурузное, пальмовое, Crisco, Wesson,
Пуританин)
Сыр из супермаркета. Правильно приготовленный сыр без глутамата натрия или
химикаты прекрасны и полезны.
НЕТ консервированных или консервированных / приготовленных: соусов, подливок, томатного соуса,
Майонез, горчица, кетчуп, специи и зелень в бутылках.
Дом, сделанный без химикатов, прекрасен. Используйте сахар в
томатный соус, чтобы уменьшить кислотность. Также складываем морковь в сетку, пока
приготовление томатного соуса для поглощения кислоты. Когда закончите, выбросьте
морковь из-за всей кислоты, которую они впитали.
** ПОЖАЛУЙСТА, ИССЛЕДУЙТЕ все лекарства, которые вы
возьми — поищи их на сайте www.