ВПС — причины и факторы риска
Частота врожденных пороков сердца достаточна высока. У разных авторов оценка частоты встречаемости колеблется, но, в среднем, она составляет 0,8 — 1,2% от всех новорожденных. Из числа всех встречающихся пороков развития она составляет до 30%. Врожденные пороки сердца (ВПС) представляют собой весьма обширную и разнородную группу заболеваний, в которую входят как относительно легкие формы, так и состояния, несовместимые с жизнью ребенка. Основная масса детей погибает в течение первого года жизни (до 70-90%). После первого года жизни смертность резко снижается, и в период от 1 года до 15 лет погибают не более 5% детей. Понятно, что это большая и серьезная проблема. Мы с вами рассмотрим только некоторые ее аспекты.
Прежде всего, какие причины могут приводить к рождению ребенка с ВПС. Некоторыми исследованиями показано, что существует определенная сезонность в рождении детей с ВПС. Например, есть данные, что открытый артериальный проток встречается преимущественно у девочек, родившихся во второй половине года, чаще всего с октября по январь. Мальчики с коарктацией аорты чаще рождаются в марте и апреле, наиболее редко — в сентябре и октябре. Бывают случаи, когда в определенной географической зоне рождается большое число детей с ВПС, что создает впечатление определенного рода эпидемии.
Мальчики с коарктацией аорты чаще рождаются в марте и апреле, наиболее редко — в сентябре и октябре. Бывают случаи, когда в определенной географической зоне рождается большое число детей с ВПС, что создает впечатление определенного рода эпидемии.
Сезонные колебания возникновения ВПС и т.н. эпидемии, скорее всего, связаны с вирусными эпидемиями, а также воздействие экологических факторов (в первую очередь, ионизирующей радиации), оказывающих тератогенное (т.е. неблагоприятное для плода) действие. Так, например, доказано тератогенное действие вируса краснухи. Есть предположение, что и вирусы гриппа, а также некоторые другие, могут иметь значение в возникновении ВПС, в особенности, если их действие приходится на первые 3 месяца беременности. Безусловно, одного лишь наличия вирусного заболевания еще недостаточно для того, чтобы у будущего ребенка развился порок сердца, однако при условии дополнительных факторов (тяжести вирусного, да и бактериального заболевания, наличия генетической предрасположенности к неблагоприятным реакциям на пусковое воздействие данного фактора) вирусный агент может оказаться решающим в плане формирования врожденного порока сердца у новорожденного.
Определенную роль в возникновении ВПС играет хронический алкоголизм матери. У 29 — 50% таких матерей рождаются дети с ВПС. У матерей, болеющих системной красной волчанкой, часто рождаются дети с врожденной блокадой проводящих путей сердца. Недостаток питательных веществ не влияет на образование пороков сердца у людей. У женщин, страдающих диабетом или преддиабетом, чаще, чем у здоровых, рождаются дети с пороками сердца.
Обычно встречаются дефект межжелудочковой перегородки и транспозиция крупных сосудов. Особое значение имеет прием лекарственных препаратов во время беременности. В настоящее время абсолютно отказались от приема талидомида — этот препарат вызывал многочисленные врожденные уродства во время беременности (в том числе, и врожденные пороки сердца). Кроме того, тератогенным эффектом обладают алкоголь (вызывает дефекты межжелудочковой и межпредсердной перегородок, открытый артериальный проток), амфетамины (образуются чаще ДМЖП и транспозиция крупных сосудов), противосудорожные препараты — гидантоин (стеноз легочной артерии, коарктация аорты, открытый артериальный проток) и триметадион (транспозиция магистральных сосудов, тетрада Фалло, гипоплазия левого желудочка), литий (аномалия Эбштейна, атрезия трехстворчатого клапана), прогестагены (тетрада Фалло, сложные ВПС). Существует общее мнение, что наиболее опасными для развития ВПС являются первые 6-8 недель беременности. При попадании тератогенного фактора в этот промежуток наиболее вероятно развитие тяжелого или сочетанного врожденного порока сердца. Однако не исключена возможность менее комплексного поражения сердца либо некоторых его структур на любом этапе беременности. Несомненным фактором риска является наличие генетической предрасположенности. Дать точную количественную оценку риска рождения ребенка с ВПС может (да и то не всегда) только генетик в процессе проведении медико-генетического консультирования. Факторами риска рождения ребенка с ВПС таким образом являются: возраст матери, эндокринные нарушения у супругов, токсикозы в I триместре и угрозы прерывания беременности, мертворождения в анамнезе, наличие других детей с врожденными пороками развития, прием женщиной эндокринных препаратов для сохранения беременности и др.
Существует общее мнение, что наиболее опасными для развития ВПС являются первые 6-8 недель беременности. При попадании тератогенного фактора в этот промежуток наиболее вероятно развитие тяжелого или сочетанного врожденного порока сердца. Однако не исключена возможность менее комплексного поражения сердца либо некоторых его структур на любом этапе беременности. Несомненным фактором риска является наличие генетической предрасположенности. Дать точную количественную оценку риска рождения ребенка с ВПС может (да и то не всегда) только генетик в процессе проведении медико-генетического консультирования. Факторами риска рождения ребенка с ВПС таким образом являются: возраст матери, эндокринные нарушения у супругов, токсикозы в I триместре и угрозы прерывания беременности, мертворождения в анамнезе, наличие других детей с врожденными пороками развития, прием женщиной эндокринных препаратов для сохранения беременности и др.
Профилактика ВПС
Профилактика при ВПС может быть условно разделена на профилактику возникновения врожденных пороков сердца, профилактику неблагоприятного развития ВПС и профилактику осложнений врожденных пороков сердца.
Профилактика возникновения ВПС очень сложна и в большинстве случаев сводится к медико-генетическому консультированию и разъяснительной работе среди контингента повышенного риска заболевания. Так, например, если 3 человека из одной семьи, состоящие в прямом родстве, имеют ВПС, то вероятность появления следующего случаю составляет 65-100%, и в таких случаях, понятно, беременность не рекомендуется. Нежелателен также брак между двумя людьми с ВПС. Кроме этого, необходимо тщательное наблюдение и исследование женщин, имевших контакт с вирусом краснухи или имеющих сопутствующую патологию, способную привести к развитию врожденных пороков сердца. Профилактика неблагоприятного развития ВПС в основном сводится к своевременному установлению порока, обеспечению надлежащего ухода за ребенком и определения оптимального метода коррекции порока (чаще всего, это хирургическая коррекция ВПС). Обеспечение необходимого ухода — очень важная часть в лечении и профилактике неблагоприятного развития. Почти до половины случаев смерти детей до 1-го года, во многом были обусловлены недостаточно адекватным и грамотным уходом за больным ребенком. Необходимо также отметить, что, за исключением критических случаев угрозы жизни ребенка, специальное лечение (в том числе, кардиохирургическое) должно проводиться не немедленно по выявлению порока, и не в самые ранние сроки, а в наиболее оптимальные сроки, которые зависят от естественного развития соответствующего порока и от возможностей кардиохирургического отделения.
Необходимо также отметить, что, за исключением критических случаев угрозы жизни ребенка, специальное лечение (в том числе, кардиохирургическое) должно проводиться не немедленно по выявлению порока, и не в самые ранние сроки, а в наиболее оптимальные сроки, которые зависят от естественного развития соответствующего порока и от возможностей кардиохирургического отделения.
Профилактика осложнений врожденных пороков сердца определяется прежде всего самими этими осложнениями. Грозным осложнением ВПС является, к примеру, бактериальный эндокардит, который может осложнить любой вид порока и может появиться уже в дошкольном возрасте. При некоторых видах пороков может развиться полицитемия («сгущение крови»), что может стать причиной частых головных болей, а также тромбозов и воспаления периферических сосудов и тромбоэмболии сосудов головного мозга. Нередки осложнения со стороны легких, начиная от частых респираторных заболеваний и до весьма серьезных осложнений со стороны легочных сосудов и легких.
Физическая нагрузка больных с врожденным пороком сердца.
Сердце у пациентов с врожденным пороком сердца даже в состоянии покоя испытывает увеличенную нагрузку, с которой часто не может справиться, что и приводит к развитию сердечной недостаточности. Прежде по этим причинам физическая активность всех детей с ВПС ограничивалась. Теперь подходы изменились. Не следует ограничивать подвижность детей с ВПС без особых оснований. Существует очень небольшое число ВПС, при которых требуется ограничение физической нагрузки, несмотря на то, что эти дети способны проявить значительное физическое усилие. Детям старшего возраста с не очень серьезным пороком даже не запрещается участие в спортивных играх и активном отдыхе. Ограничение по сути только одно: категорически запрещается участие в спортивных соревнованиях. При очень серьезных же пороках, как правило, тяжелое общее состояние больного само по себе не позволяет увеличивать физическую активность. С регулированием физической активности связан и выбор профессии.
Необходимо принимать в этом случае во внимание также другие потенциально неблагоприятные факторы, например, плохое влияние высокой температуры при определенных пороках сердца. По этим соображением, при выборе профессии у этих больных необходимо учитывать мнение кардиолога. И последний нюанс, который хотелось бы затронуть — это беременность у женщин с врожденным пороком сердца. Эта проблема стоит сейчас достаточно остро, в силу своей сложности и, не такой уж малой распространенности, особенно после того как пролапсы митрального клапана стали причисляться к «малым порокам сердца» и на них стали распространяться приказы и распоряжения МЗ в отношении тактики ведения беременных женщин с ВПС.
В целом, за исключением анатомически и гемодинамически компенсированных пороков, при всех ВПС беременность связана с риском осложнений. Правда, все зависит от конкретного порока и степени компенсации. При некоторых ВПС (например, при дефекте межжелудочковой перегородки и стенозе аорты) увеличение нагрузки во время беременности может привести к развитию сердечной недостаточности.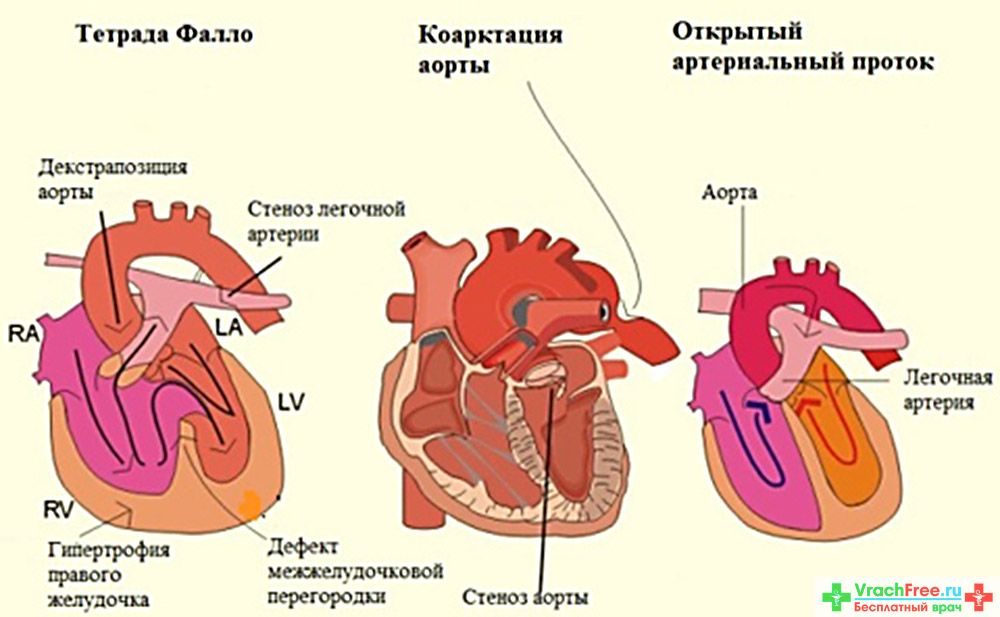
При беременности повышена склонность к образованию сосудистых аневризм, вплоть до разрывов сосудистой стенки. У женщин с высокой легочной гипертензией чаще фиксируются выкидыши, тромбозы вен, и даже внезапная смерть. Поэтому вопрос в каждом случае решается индивидуально, и лучше решать его заблаговременно, так как кардиохирургическое вмешательство (в том числе, и для коррекции порока) во время беременности не показано.
лечение и диагностика причин, симптомов в Москве
Общее описание
Врожденные пороки сердца (пороки сердца) – аномальное строение камер сердца, крупных сосудов или клапанов (нередки и сочетания) вследствие генетической предрасположенности, нарушений внутриутробного развития, инфекционных, аутоиммунных, метаболических и других заболеваний, травм, полученных матерью во время беременности.
Поражения клапанов могут быть врожденными (из-за нарушений внутриутробного развития) и приобретенными, то есть возникающими в течение жизни под воздействием заболеваний, инфекций или травм. В большинстве случаев, сложные врожденные пороки требуют хирургической коррекции как у детей, так и взрослых.
В большинстве случаев, сложные врожденные пороки требуют хирургической коррекции как у детей, так и взрослых.
Какие существуют врожденные пороки сердца
- стеноз клапана легочной артерии
- стеноз аортального клапана, устья аорты, подклапанный стеноз;
- митральный стеноз — сужение двухстворчатого предсердно-желудочкового клапана;
- недостаточность митрального клапана — неполное смыкание двухстворчатого предсердно-желудочкового клапана;
- пролапс митрального клапана — избыточная длина одного или двух створок клапана;
- недостаточность аортального клапана;
- трикуспидальный стеноз;
- трискупидальная недостаточность;
- деффекты межпредсердной и межжелудочковой перегородки;
- аномалии развития полостей сердца: аномалия Эбштейна, единое предсердие, единый желудочек;
- транспозиция крупных сосудов — аорты и легочной артерии;
- тетрада Фалло;
- открытый артериальный (Боталлов) проток;
- коарктация аорты;
- Наиболее частым врожденным пороком сердца является аномальное сообщение между предсердиями — дефект межпредсердной перегородки.

Причина возникновения порока сердца
Обычно, это сообщение, играющее важную роль при внутриутробном развитии, закрывается при рождении ребенка. Однако в ряде случаев данное закрытие не происходит, и у ребенка часть крови из левого предсердия попадает в правое, вызывая перегрузку объемов правого желудочка.
Какие бывают последствия
Если деффект большой, то со временем возникает сердечная недостаточность.
Диагностика и лечение порока сердца
Своевременно распознать и устранить деффект могут кардиохирурги. В большинстве случаев, закрывают деффект рентгенохирурги с использованием катетерной техники, не прибегая к разрезу.
- Деффект может появиться между желудочками сердца — деффект межжелудочковой перегородки.
- Нередко деффекты сочетаются с аномалиями клпанного аппарата серодца или крупных сосудов.
Клапанный аппарат сердца состоит из четырех клапанов: митрального (двустворчатого), трикуспидального (трехстворчатого), аортального и клапана легочной артерии.
 От слаженной и правильной работы этих структур зависит работа сердца.
От слаженной и правильной работы этих структур зависит работа сердца.Существует два основных типа поражения клапана: недостаточность и стеноз.
При недостаточности створки клапана смыкаются не до конца, оставляя щель, через которую кровь забрасывается в противоположном нормальному направлении. А при стенозе створки раскрываются не полностью, препятствуя нормальному току крови. Изолированные поражения клапанов сердца относительно редки, очень часто они наблюдаются при других врожденных пороках сердца. Например, двухсворчатый акортальный клапан, нередко обнаруживают у людей с открытым артериальным протоком. При этом пороке часть крови (богатой килородом) через незакрытый после рождения ребенка проток из аорты попадаеет в легочную артерию, вызывывая перегрузку правых отделов сердца. У детей и подростков такое аномальное сообщение чаще всего устранается также без хирургического вмешательства, установкой «заглушки» через катетр.
- Еще один врожденный порок развития — стеноз нисходлящей аорты.

В грудном сегменте аорта прикрепляется к задней стенке, ближе к позвоночнику. В этом месте порой аорта значително сужена, внутренние органы не получают достаточного количества артериальной крови. Раньше это состояние, называемое коарктацией аорты, устранялось только хирургическим путем. Но сегодня, в большинстве случаев, сужение при корактации аорты устраняют баллонной диллятацией и установкой каркаса-стента. Следует подчеркнуть, что если стеноз клапана является изолированным поражением, то это часто устранается баллонным расширением, минимально травматичным путем.
Как проявляются заболевания клапанов сердца
Чаще всего жалобы пациентов неспецифичны: одышка, учащенный пульс, аритмия, быстрая утомляемость, синюшность, головокружение.
Выраженность и характер симптомов зависят от расположения пораженного клапана. При пороках клапанов левой половины сердца (митральный и аортальный) в первую очередь страдают легкие, т.к. в их сосудах застаивается кровь, что проявляется одышкой.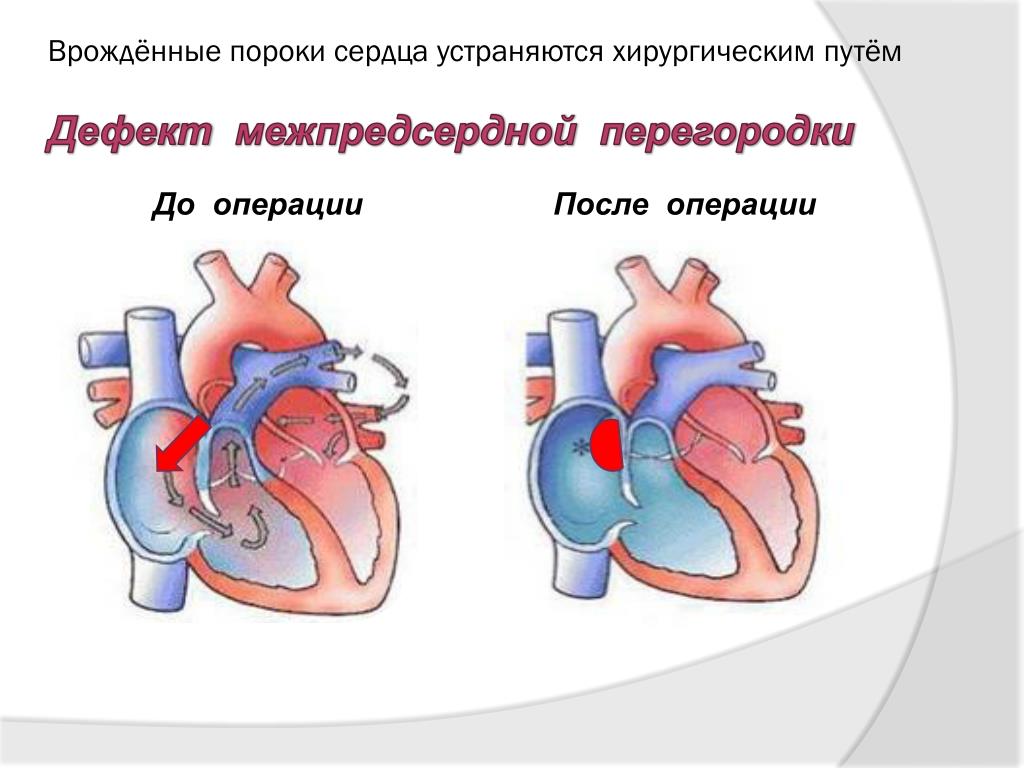 Так же возникают признаки недостаточного кровоснабжения всех органов и систем, в первую очередь, головного мозга и самого сердца. Возникает головокружение, обмороки, стенокардия. При нарушении работы клапанов правой половины сердца (трикуспидальный и клапан легочной артерии), происходит застой крови в сосудах большого круга кровообращения, т.е. страдают все органы, кроме легких. Развиваются отеки голеней и стоп, асцит (жидкость в брюшной полости), увеличение печени и т.д (УВЕЛИЧИВАЕТСЯ ПЕЧЕНЬ И Т.Д.).
Так же возникают признаки недостаточного кровоснабжения всех органов и систем, в первую очередь, головного мозга и самого сердца. Возникает головокружение, обмороки, стенокардия. При нарушении работы клапанов правой половины сердца (трикуспидальный и клапан легочной артерии), происходит застой крови в сосудах большого круга кровообращения, т.е. страдают все органы, кроме легких. Развиваются отеки голеней и стоп, асцит (жидкость в брюшной полости), увеличение печени и т.д (УВЕЛИЧИВАЕТСЯ ПЕЧЕНЬ И Т.Д.).
Пороки клапанов сердца опасны своими осложнениями и влиянием на организм, поэтому главная профилактика патологических состояний – это регулярные обследования и лечение заболеваний, ведущих к формированию клапанных дефектов.
Объем обследования определяет врач. В перечень возможных диагностических процедур входят:
- ЭКГ
- Холтеровское мониторирование ЭКГ
- Эхокардиография
- Чреспищеводная эхокардография
- 3D-эхокардиография
- 3D допплеровское цветовое изображение
- МРТ
- Катетеризация сердца
Почему стоит пройти обследование в ФНКЦ ФМБА
Специалисты кардиохирургического отделения ФНКЦ ФМБА успешно применяют передовые методы лечения заболеваний клапанов сердца у взрослых (старше 18 лет). В нашей клинике проводятся уникальные операции с минимальной инвазией, а также качественная диагностика различных форм аритмии, ишемической болезни сердца и других сердечно-сосудистых заболеваний.
В нашей клинике проводятся уникальные операции с минимальной инвазией, а также качественная диагностика различных форм аритмии, ишемической болезни сердца и других сердечно-сосудистых заболеваний.
Коррекция врожденного порока сердца
ВАМ ИЛИ ВАШЕМУ РЕБЕНКУ НАЗНАЧЕНА КОРРЕКЦИЯ ВРОЖДЕННОГО ПОРОКА СЕРДЦА. ЧТО ЭТО ЗНАЧИТ?
Сегодня врожденные пороки сердца (ВПС) занимают лидирующие позиции среди врожденных пороков развития. Выделяют критические ВПС, требующие хирургии в первые часы-дни жизни ребенка и пороки, которые можно прооперировать в плановом порядке.
ВЗРОСЛЫЕ И ДЕТИ. КОГДА ПРОВОДЯТСЯ ОПЕРАЦИИ?
Современные возможности медицины позволяют выявить и вылечить врожденный порок сердца на максимально-ранних стадиях. Чем старше становится человек с диагнозом врожденный порок сердца, тем чаще врачи сталкиваются еще и с сопутствующими, коморбидными заболеваниями, повышающими риски для оперативного вмешательства. Например, «изношенность» миокарда и наличие сопутствующих заболеваний (сахарный диабет, заболевания легких, печени, почек и пр.), как правило, осложняет, как проведение самой операции, так и течение послеоперационного периода, повышая риски присоединения осложнений, а также в целом ухудшает ближайшие и отдаленные результаты проведенной операции на сердце. Очень часто у взрослых, операции по поводу врожденных пороков — это повторные и этапные операции. Риск по поводу ВПС у взрослых, по сравнению с операцией в детстве, существенно выше. Сегодня по статистике, остаются только две причины, по которым ребенок оказался непрооперированным:
Например, «изношенность» миокарда и наличие сопутствующих заболеваний (сахарный диабет, заболевания легких, печени, почек и пр.), как правило, осложняет, как проведение самой операции, так и течение послеоперационного периода, повышая риски присоединения осложнений, а также в целом ухудшает ближайшие и отдаленные результаты проведенной операции на сердце. Очень часто у взрослых, операции по поводу врожденных пороков — это повторные и этапные операции. Риск по поводу ВПС у взрослых, по сравнению с операцией в детстве, существенно выше. Сегодня по статистике, остаются только две причины, по которым ребенок оказался непрооперированным:
- Не выявленный своевременно ВПС у ребенка в детском возрасте.
- Отказ родителей от операции
Существует 2 подхода к лечению врожденных пороков сердца: открытая хирургия и эндоваскулярные вмешательства. Выбор подхода зависит от анатомии пророка сердца и от нарушений гемодинамики.
КАРДИОХИРУРГИЯ НОВОРОЖДЕННЫХ (ХИРУРГИЯ КРИТИЧЕСКИХ СОСТОЯНИЙ)
Существующие в нашем отделении технологии позволяют проводить операции на открытом сердцем у новорожденных с низким весом и критическом состоянии. При этом, наши детские кардиологи, при необходимости, консультируют беременных при перинатально-диагностированных тяжелых врожденных пороках сердца. В рамках междисциплинарного сотрудничества беременные женщины с ВПС у плода, в т.ч. из других регионов России направляются (по предварительному согласованию) для родоразрешения в ГБУЗ «Областной перинатальный центр» г.Челябинска. При подтверждении показаний к операции после рождения ребенка, операция на сердце новорожденному проводится в условиях ФЦССХ.
При этом, наши детские кардиологи, при необходимости, консультируют беременных при перинатально-диагностированных тяжелых врожденных пороках сердца. В рамках междисциплинарного сотрудничества беременные женщины с ВПС у плода, в т.ч. из других регионов России направляются (по предварительному согласованию) для родоразрешения в ГБУЗ «Областной перинатальный центр» г.Челябинска. При подтверждении показаний к операции после рождения ребенка, операция на сердце новорожденному проводится в условиях ФЦССХ.
КАРДИОХИРУРГИЯ НА ПЕРВОМ ГОДУ ЖИЗНИ
Современная концепция коррекции врожденных пороков сердца в большинстве случаев предполагает проведение операций в течении первого года жизни ребенка для исключения прогрессирования легочной гипертонии и сердечной недостаточности.
Маленький вес и возраст ребенка при наличии показаний не препятствуют проведению операции. В этом возрасте возможны операции при ВПС: дефект межжелудочковой перегородки сердца, полный атрио-вентрикулярный канал, атрезия легочной артерии, Тетрада Фалло, двойное отхождение магистральных сосудов от правого желудочка, транспозиция магистральных сосудов и критические стенозы клапанов сердца.
В силу большого разнообразия возможных комбинаций сложных пороков для каждого ребенка подбирается индивидуальный план лечения после проведения развернутой диагностики.
ЭТАПНОЕ ЛЕЧЕНИЕ СЛОЖНЫХ ВРОЖДЕННЫХ ПОРОКОВ СЕРДЦА И ПОВТОРНЫЕ КАРДИОХИРУРГИЧЕСКИЕ ВМЕШАТЕЛЬСТВА
Одним из направлений нашей работы является диагностика, лечение и ремоделирование сердца при пороках правого желудочка сердца. В этот перечень входят пороки из группы тетрады Фалло (вплоть до атрезии легочной артерии), пороки с двойным отхождением магистральных сосудов от правого желудочка, операция Растрелли, аномалия Эбштейна и прочие, включая большие группы операций с одножелудочковой гемодинамикой.
Хорошие результаты достигаются после коррекции тяжелых пороков сердца по методу Фонтена. Такая операция проводится в детском возрасте с применением экстра кардиального кондуита.
МИНИМАЛЬНО ИНВАЗИВНАЯ ХИРУРГИЯ
В нашем Центре реализуется максимально щадящий подход в выборе метода и вида оперативного вмешательства на сердце у детей.
При наличии медицинских показаний предпочтение отдается малоинвазивным эндоваскулярным методам лечения, которые, в отличие от открытых оперативных вмешательств не требуют торакотомии, остановки сердца и подключения аппарата искусственного кровообращения. Эндоваскулярные вмешательства занимают по времени от 1 часа до 1,5 часов, хорошо переносятся детьми, при этом пребывание в стационаре не превышает 3 дней.
Маленьким детям операции проводятся под наркозом, более старшим — под местным обезболиванием.
Дефекты межпредсердной и межжелудочковой перегородок закрываются специальными устройствами — окклюдерами, сплетёнными из тонкой металлической проволоки с эффектом памяти формы. Подведённые к нужному месту по тонкой трубочке (катетеру) окклюдеры принимают необходимую конфигурацию при их выдвижении из катетера. Основное условие выбора такого способа лечения — наличие достаточных краёв у дефекта, что определяется при предварительном ультразвуковом исследовании. При наличии дефицита краев у дефекта (ДМПП, ДМЖП), необходима открытая операция.
При врожденном пороке сердца: открытый артериальный проток в зависимости от размера он закрывается или окклюдером, или специальной платиновой спиралью.
ПРЕБЫВАНИЕ В ОТДЕЛЕНИИ
В детском отделении (КХО№4) созданы все условия для комфортного совместного пребывания матери и ребенка. В каждой палате есть встроенная мебель, душевая комната, функциональные кровати, централизованная система вентиляции и кондиционирования воздуха, телевизор, система видеонаблюдения, кнопка вызова медицинского персонала.
Для детей находящихся на искусственном вскармливании в отделении организована молочная комната, в которой предусмотрено приготовление и розлив детских молочных смесей, а также созданы все условия для сцеживания материнского молока.
И, кроме того, создана максимально комфортная среда пребывания, приближённая к домашней, доброжелательная и уютная обстановка. Имеется прекрасная игровая комната. В этой комнате комфортную атмосферу для детей создали 2 дизайнера, приглашенные из Лондона.
Детское сердце. Сердечный маршрут
Друзья! Мы подвели итоги первого этапа реализации проекта «Сердечный маршрут», целью которого является здоровье сбережение детей, ранняя диагностика сердечно-сосудистой патологии и врожденных пороков сердца, которые стали возможными и проводятся с использованием гранта Президента Российской Федерации на развитие гражданского общества, предоставленного Фондом президентских грантов.
Детские кардиологи побывали в 4-х городах Кемеровской области и провели консультации 136 детей. 48 детям был подтвержден диагноз врожденный порок сердца, причем 14 детям этот диагноз установили впервые. По итогам диагностики 19 детей были приглашены на лечение в Кемеровский областной кардиологический диспансер, а 2-м детям предстоит в ближайшие месяцы пройти хирургическое лечение, после которого они будут здоровы и как и обычные дети будут радоваться солнцу, снегу, играть в футбол и просто обретут счастливое детство. А команда проекта в преддверии самого долгожданного праздника — Нового года — рада была оказать помощь маленьким кузбассовцам и желает всем детям быть здоровыми и радовать своих родителей новыми достижениями и победами.
В ходе реализации второго этапа проекта «Сердечный маршрут» детскими кардиологами были осмотрены и продиагностированы 140 детей в 4-х территориях Кемеровской области – Яя, Красный Брод, Зеленогорский, Тяжин. Диагноз врожденный порок сердца (ВПС) был подтвержден 31 ребенку, причем впервые такой диагноз установлен 4 детям. Для дальнейшего лечения в Кардиоцентр приглашены 29 детей, среди них 4 ребенка нуждаются в хирургической коррекции порока. С уверенностью можно сказать, что теперь жизнь и здоровье детей с установленным диагнозом ВПС вне опасности. Все намеченные задачи были выполнены. А детские кардиологи уже планируют следующие выезды, где они точно знают, ждут дети и родители, которые сами не смогут прибыть в областной центр для прохождения диагностики.
Следующий этап реализации проекта «Сердечный маршрут» стартует в конце апреля.
За третий этап реализации проекта детские кардиологи посетили 4 отдаленные территории Кемеровской области: г. Тайга, г. Киселевск, пгт Тисульский и пгт Ижморский. В среднем до каждого места обследования дорога занимала 4 часа. Педиатры на территориях в течение 2 недель вели запись детей на УЗИ- исследование и консультацию кардиолога. Но и те дети, которые пришли без записи, не остались без внимания. Родители самостоятельно отслеживают новости о работе проекта через группы фонда в социальных сетях, некоторые звонят в фонд для уточнения возможной консультации своего ребенка у кардиолога.
Всего диагностику прошло 142 ребенка, DS «врожденный порок сердца» был установлен 42 детям, причем впервые выявлена такая патология у 9 детей. На дальнейшее лечение в Кардиоцентр приглашены 28 маленьких жителей Кузбасса.
За 4 этап реализации проекта «Сердечный маршрут» детские кардиологи побывали в Ленинск-Кузнецком районе, поселке Инской Беловского района и городе Новокузнецке. Раннюю диагностику врожденных пороков сердца и сердечно-сосудистых заболеваний прошло 116 детей. Врачи подтвердили диагноз «врожденный порок сердца» 22 детям, но среди этого числа были выявлены и впервые пороки сердца у 4 ребятишек. 20 маленьких кузбассовцев приглашены на дообследование и лечение в Кемеровский кардиоцентр уже в 2018 году. Теперь эти дети будут окружены особым вниманием врачей и совсем скоро станут абсолютно здоровыми.
Вот уже второй раз проект «Сердечный маршрут» реализуется с использованием Гранта Президента РФ на развитие гражданского общества, предоставленного Фондом президентских грантов. Мы понимаем, что это большая ответственность и поэтому, серьезно подходим к исполнению намеченных планов, зачастую перевыполняя их.
Наш проект показал необходимость ранней диагностики врожденных пороков сердца еще на этапе апробации, теперь же все детские кардиологи считают эффективной данную работу и помогают в лечении детских сердец – оперативно ставят на учет, записывают на дообслодование на базе стационара, проводят оперативное лечение и контролируют на этапе восстановления после хирургического лечения. Все это помогает детям выздоравливать в кратчайшие сроки.
Жители Кемеровской области – родители малышей с врожденными пороками или сердечно-сосудистой патологией – более ответственно стали относиться к обследованию своих малышей, тем более что, бригада проекта приезжает сама в районные поликлиники. За год мы запланировали провести раннюю диагностику ВПС 400 малышей в 12 городах и поселках области, где нет детских кардиологов или оборудования для проведения УЗИ-диагностики.
Подводя итоги реализации 1 этапа проекта «Сердечный маршрут» нужно отметить, что детские кардиологи осмотрели 272 ребенка в 8 городах и поселках области. Диагноз «врожденный порок сердца» подтвержден у 28% – 76 детей, причем впервые выявлено заболевание у 15 детей (5,5%) из общего числа пришедших на прием. 61 ребенок нуждается в дополнительном обследование на базе стационара, они приглашены в «Кемеровский областной клинический кардиологический диспансер им. акад. Л.С. Барбараша». 4 (>1%) детей нуждаются в срочной хирургической коррекции порока, после проведения высоко-технологичных операций эти дети станут полностью здоровы.
«Сердечный маршрут» продолжит работу в Кузбассе в ближайшее время, ведь от выявления заболевания на ранней стадии зависит Жизнь и здоровье детей региона. Команда проекта «Сердечный маршрут» желает всем детям здоровья, забыть о болезни и обрести счастливое беззаботное детство.
Проект «Сердечный маршрут» реализуется с использованием Гранта Президента РФ на развитие гражданского общества, предоставленного Фондом президентских грантов. Это большая ответственность и поэтому мы серьезно подходим к исполнению намеченных планов, вот и в этот раз вновь кардиологи проекта осмотрели больше детей, чем изначально планировалось.
Проект показал необходимость ранней диагностики врожденных пороков сердца, все детские кардиологи считают эффективной данную работу и помогают в лечении детских сердец –ставят на учет, записывают на дообслодование на базе стационара, проводят оперативное лечение и контролируют на этапе восстановления после хирургического лечения. Все это помогает детям выздоравливать в кратчайшие сроки.
Жители Кемеровской области – родители малышей с врожденными пороками или сердечно-сосудистой патологией тоже ответственно относятся к обследованию своих малышей. А бригада проекта приезжает сама в районные поликлиники, что помогает многодетным и малообеспеченным семьям. За год мы планировали провести раннюю диагностику ВПС 400 малышей в 12 городах и поселках области, где нет детских кардиологов или оборудования для проведения эхокардиографии.
Подводя итоги реализации проекта «Сердечный маршрут» нужно отметить, что детские кардиологи осмотрели 461 ребенка в 14 городах и поселках области. Диагноз «врожденный порок сердца» подтвержден у 148 детей, причем впервые выявлено заболевание у 21 ребенка из общего числа пришедших на прием. 113 детей нуждаются в дополнительном обследование на базе стационара, они приглашены в «Кемеровский областной клинический кардиологический диспансер им. акад. Л.С. Барбараша». 6 детей нуждаются в срочной хирургической коррекции порока, после проведения высоко-технологичных операций эти дети станут полностью здоровы.
«Сердечный маршрут» продолжит работу в Кузбассе в новом 2020 году, ведь от выявления заболевания на ранней стадии зависит Жизнь и здоровье детей региона. Команда проекта «Сердечный маршрут» желает всем детям здоровья и счастливого беззаботного детства.
Проект «Сердечный маршрут» стал постоянным действующим проектом Кузбасского благотворительного фонда «Детское сердце». Проект реализуется при поддержке Фонда президентских грантов, уже в 3 раз становясь победителем конкурса.
В 2020 году запланировано провести раннюю диагностику врожденных пороков сердца у детей Кемеровской области в 12 городах.
За первый этап реализации проекта детские кардиологи смогли осмотреть 175 детей в 7 городах Кузбасса. И не смотря на введенные карантинные меры, выявили впервые патологии сердечно-сосудистой системы у 9 маленьких кузбассовцев, подтвержден диагноз «врожденный порок сердца» у 72 детей. На лечение в «Кемеровский областной клинический кардиологический диспансер им. Л.С. Барабараша» на дообследование и лечение было приглашено 60 детей, а 5 малышей нуждаются в срочном хирургическом лечении. С уверенностью можно сказать, что теперь здоровье сердца этих малышей под контролем высококлассных специалистов Кузбасса.
Вот уже в третий раз проект «Сердечный маршрут – территории сердца» реализуется с использованием Гранта Президента РФ на развитие гражданского общества, предоставленного Фондом президентских грантов. Мы гордимся такими результатами, но это и большая ответственность.
И тем ответственнее дело, если его во чтобы то ни стало необходимо осуществить, выполнить, завершить. 2020 год стал испытанием для всех жителей России. Не обошлось без сложностей и в медицине. Карантин, ограничения, масочный режим… Но все это не остановило детских кардиологов, которые заняты в проекте «Сердечный маршрут — территории сердца». Ведь действительно, Кемеровская область — это огромные территории, где живут, рождаются и взрослеют маленькие кузбассовцы. И их сердца бьются в унисон с родным краем. А чтобы сердца правильно работали — необходима диагностика и чем раньше она будет проведена, тем успешнее сложится жизнь ребенка. От правильной работы сердца зависит здоровье всего организма.
В 2020 году старт проекта состоялся в Прокопьевске. Детские кардиологи приняли 42 ребенка. Никогда еще не было так много желающих проверить работу сердца своего ребенка. И врачи справились. Нужно сказать, что договариваясь о выезде в города и поселки, команда проекта уверяет местных врачей в том, что примут всех записанных на диагностику и консультацию детей, что работать будут «до последнего пришедшего пациента», никому не откажут. И теперь уже нам верят, потому что этот постулат доказан делом.
Следующий выезд, уже запланированный на конец марта, пришлось отложить на неопределенный срок. Вирусная инфекция Covid-19 внесла свои коррективы во все сферы жизни. Спустя 3 месяца команда «Сердечного маршрута» смогла возобновить свою работу. Но и здесь не обошлось без сложностей – необходимо было учесть все рекомендации Роспотребнадзора и Минздрава РФ: открыли сбор и закупили средства индивидуальной защиты для медиков, организовали прием с 5 минутным интервалом на обработку и проветривание помещений и, конечно же, самое сложное, сократили количество малышей, которым требуется диагностика и уточнение диагноза, а ведь многим требовалась срочная консультация и приходилось уже на этапе записи просить родителей детей без особых патологий подождать, записаться в следующий раз. Сложно было всем: детям, ожидающим приема, врачам в защитных костюмах, но сейчас можно уже сказать, что проект состоялся, выполнен и выполнен успешно. Команда проекта планировала 12 выездов, но по факту совершили 16 поездок. Приходилось возвращаться по 2-3 раза в один город, чтобы продиагностировать детей, которые вместе с родителями не могут приехать в областной центр. Понимание, что есть семьи, нуждающиеся в помощи и которые ждут приема специалистов, только придавало уверенности. И команда кардиологов, как только это стало возможным, почти каждую субботу выезжала в шахтерские города и села ….
На сегодняшний день врачи посетили 10 городов и поселков Кемеровской области, 400 детей прошли раннюю диагностику врожденных пороков сердца, 144 детям подтвердили или установили диагноз «врожденный порок сердца», причем впервые врачи выявили сердечную патологию у 16 маленьких жителей Кузбасса. 107 детей пригласили на лечение в Кемеровский кардиологический диспансер, а 21 ребенок нуждается в хирургическом лечении.
Но еще очень много детей, родившихся в этот непростой период – 2020 – 2021гг, ждут приезда команды «Сердечного маршрута», им очень нужна ранняя диагностика сердечно-сосудистых заболеваний и врожденных пороков сердца. Они нуждаются в поддержке профессионалов. Мы надеемся, что они будут здоровы, а детские кардиохирурги и кардиологи смогут, как и прежде, помогать биться маленьким сердцам. Именно поэтому, уже запланированы следующие выезды, ведь проект «Сердечный маршрут» Кузбасского благотворительного фонда «Детское сердце» с нетерпением ждут в малых шахтерских городах огромной Кемеровской области – на всей территории Кузбасса.
Врожденный порок сердца (ВПС) / Заболевания / Клиника ЭКСПЕРТ
Врождённый порок сердца (ВПС) — это дефект в структуре сердца и крупных сосудов, возникающий ещё до рождения.
Эти дефекты возникают уже на стадии развития плода в матке, и возможность рождения с ВПС среди новорожденных составляет около 1% (1 на 100 новорожденных).
Симптомы врожденного порока сердца могут появиться как при рождении, так и в детстве, а иногда и до достижения пациентом совершеннолетнего возраста. Согласно статистическим данным около 500 000 взрослых имеют врожденный порок сердца. Каждому из них, разумеется, нужны регулярные обследования у врача кардиолога.
Что вызывает врожденный порок сердца?
У большинства людей причины врожденного порока сердца остаются неизвестными. Однако существуют некоторые факторы, связанные с увеличением шансов рождения ребёнка с врожденным пороком. Эти факторы риска включают в себя:
- такие генетические или хромосомные аномалии у ребенка, как, например, синдром Дауна
- приём определенных лекарств, алкоголя или наркотиков во время беременности
- материнские вирусные инфекции, такие, как краснуха (лат. Rubella, 3-я болезнь) в первом триместре беременности.
- риск рождения ребенка с врожденным пороком сердца намного выше, если его родители или братья имеют ВПС
Проблемы, связанные с врожденным пороком сердца
Чаще всего встречаются такие проблемы, как:
- Дефекты сердечных клапанов. Сужение (стеноз) клапанов или их полное закрытие затрудняет или делает невозможным бесперебойную работу системы кровообращения. Другие пороки клапанов приводят к тому, что они не закрываются правильно и позволяют крови течь в обратном направлении.
- Дефекты межпредсердной и межжелудочковой перегородок. Эти дефекты создают градиент давлений между желудочками, вследствие чего сброс крови происходит слева-направо.
- Нарушения в сердечной мышце, что может привести к сердечной недостаточности.
Какие симптомы врожденного порока сердца наблюдаются у взрослых?
При наличии порока сердца возможно даже полное отсутствие каких либо симптомов. У взрослых людей, могут присутствовать такие симптомы, как:
- одышка
- ограниченные физические возможности
Диагностика врождённого порока сердца
Врожденный порок сердца зачастую обнаруживается, когда врач при осмотре замечает необычный звук или шумы в сердце. В зависимости от типа этого шума ваш доктор может назначит вам лабораторно-инструментальное исследование.
Среди ведущих методик диагностики можно выделить:
- эхокардиограмма или УЗИ сердца (основная методика, позволяющая увидеть морфологию порока и определить функциональное состояние сердца)
- сердечное зондирование
- рентгенограмма грудной клетки
- электрокардиограмма (ЭКГ)
- магниторезонансная томография (МРТ).
Как лечится врожденный порок сердца?
Лечение зависит от тяжести ВПС. Врожденные пороки сердца средней тяжести не требуют никакого лечения. Другие же можно лечить при помощи лекарств, процедур или хирургического вмешательства. Большинство взрослых с врожденными пороками сердца на протяжении всей жизни должны регулярно наблюдаться у специалистов и принимать меры предосторожности для предотвращения эндокардита (серьезного воспаления внутренней оболочки сердца).
Как можно предотвратить эндокардит?
Люди с врожденным пороком сердца подвержены риску получить эндокардит, даже если их сердце было подвержено тщательному лечению или пересадке. Чтобы защитить себя от эндокардита, говорите на приёме у любого врача или стоматолога, что у вас врожденный порок сердца.
- Позвоните своему врачу, если у вас появились симптомы инфекции (боль в горле, слабость, лихорадка).
- Позаботьтесь о ваших зубах и деснах, чтобы защититься от инфекции.
- Принимайте антибиотики перед тем, как подвергнуться каким-либо процедурам, которые могут вызвать кровотечение, например: стоматологическая помощь, анализы (любые анализы, которые могут быть связаны со сбором крови или которые могут вызвать кровотечение), хирургические операции. Проконсультируйтесь со своим врачом о типе и количестве антибиотика, который вам следует принять.
Хирурги Морозовской больницы спасли новорожденного ребенка со сложным пороком сердца
Новорожденная девочка поступила в Морозовскую детскую больницу Департамента здравоохранения Москвы с подозрением на сложный врожденный порок сердца – тетрада Фалло. В ходе обследования диагноз подтвердился.
Также врачи выявили заболевание, которое требовало немедленного хирургического вмешательства. У ребенка диагностировали врожденное отсутствие клапана легочной артерии и атрезию устья левой легочной артерии – кровь из правого желудочка не попадала в левую легочную артерию.
КТ-исследование показало, что имеется резко суженный открытый артериальный (Боталов) проток, впадающий в левую легочную артерию. Таким образом, кровь в левую легочную артерию поступала только через суженный Боталов проток, а это означало высокий риск потери кровоснабжения всего легкого.
Для поддержки функционирования Боталового протока врачи выполнили эндоваскулярное стентирование: через бедренную вену без вскрытия грудной клетки. С маленькой пациенткой рентгенохирурги работали около двух часов.
– Когда ребенок оказался на операционном столе, артериальный проток уже не функционировал: при аортографии прямого кровотока в левую легочную артерию не было. Я обратил внимание, что от протока осталась только маленькая культя. Поэтому мы приняли решение открыть уже заращенный Боталов проток. Технически это одна из самых сложных операций, и, учитывая вес новорожденной – всего около 2,5 кг – задача стояла непростая. Но нам удалось выполнить раскрытие протока с последующим восстановлением суженного участка с помощью специального баллона. После баллонного расширения появился просвет сосуда, что позволило имплантировать стент диаметром 3,5 мм. Таким образом, кровоток по левой легочной артерии был восстановлен. Мы сохранили кровоснабжение всего легкого, – сообщил Манолис Пурсанов, рентген-эндоваскулярный хирург отделения экстренной кардиохирургии и интервенциональной кардиологии Морозовской детской больницы.
После операции и периода восстановления малышка была выписала из стационара в стабильном состоянии. В будущем девочку ждет еще один этап лечения – хирургическая коррекция порока. Специалисты считают, что самое сложное позади, критический момент уже пройден. Врачи намерены скорректировать врожденный порок сердца и восстановить естественный путь попадания крови в левое легкое ребенка, такую операцию можно будет провести через несколько месяцев.
Приложение — Коммерсантъ Здравоохранение (110280)
Детская кардиохирургия — одно из самых успешных направлений в отечественном здравоохранении, и, увы, одно из самых востребованных. Ежегодно в России рождается около 20 тыс. детей с врожденными пороками сердца (ВПС). Возможности современной детской кардиохирургии позволяют эффективно помочь большинству из них, включая более чем 75% нуждающихся новорожденных с ВПС. Поэтому ее развитие необходимо, в частности для снижения неонатальной смертности, считает ВЛАДИМИР ИЛЬИН, заведующий отделением кардиохирургии и интенсивной терапии московской детской городской клинической больницы им. Н. Ф. Филатова, из числа ведущих детских кардиохирургов страны.
Город лечит
— Отделение кардиохирургии и интенсивной терапии, которое вы возглавляете, достаточно молодое: ему всего восемь лет. Какова была необходимость в создании в Филатовской больнице этой структуры?
— Отделение было открыто в сентябре 2008 года. В предшествующие годы в Москве резко возросла рождаемость. Если в 1992 году в столице родилось порядка 45 тыс. детей, то в 2008 году — уже 94 тыс. Причем рождаемость продолжает расти, и в 2015 году она превысила 143 тыс. Рост рождаемости в Москве и стране в целом привел, в частности, к увеличению количества детей с ВПС, которые нуждались в хирургическом лечении, в том числе неотложном. Федеральный Бакулевский центр, который, находясь в Москве, обслуживал не только столицу, но и всю страну, уже не справлялся с возросшими объемами помощи московским детям с ВПС.
Это почувствовало руководство Москвы — глава московского городского департамента здравоохранения Андрей Сельцовский и мэр Москвы Юрий Лужков. Нам отдали пустующий этаж шестого корпуса Филатовской больницы, оснастили необходимым оборудованием. Так было создано отделение кардиохирургии и интенсивной терапии в ДГКБ им. Н. Ф. Филатова. Так было найдено решение проблемы. За восемь лет мы прооперировали 2852 пациента, в том числе 567 новорожденных. На сегодняшний день мы являемся единственным детским кардиохирургическим отделением городского подчинения и удовлетворяем примерно половину потребностей Москвы в детской кардиохирургии. Ежегодно мы оперируем более 400 детей с врожденными пороками сердца, среди которых примерно четверть — новорожденные. При этом мы оказываем помощь не только московским детям, но и пациентам из Донецкой и Луганской самопровозглашенных республик. В прошлом году мы прооперировали 38 таких детей.
Коллектив единомышленников
— Ваше отделение известно рекордно низкой операционной летальностью — около 3%, соответствующей среднеевропейским показателям. Как удалось в столь сжатый срок достичь таких результатов?
— За последние несколько лет мы продвинулись далеко вперед в понимании того, как, в каком возрасте, в какой последовательности оперировать, какие алгоритмы использовать, какой будет от этого эффект, как ребенок переживает эту операцию, полностью ли он поправится или его состояние несколько улучшится, поэтому результаты хирургических вмешательств резко улучшились.
К примеру, в нашем отделении за последние три года не погиб ни один ребенок из 35 новорожденных, которым мы исправляли сложнейший порок — транспозицию аорты и легочной артерии. При этой патологии очень высока летальность в перинатальный период и в грудном возрасте. 70% неоперированных детей умирают до месяца, а 90% — до года. Мы их оперируем примерно в возрасте 7-15 дней. Операция с искусственным кровообращением длится около четырех-пяти часов. При этом сердце не работает, потому что мы исправляем там дефекты. А лет 20 назад смертность была порядка 15%. То же вроде бы не очень большая, но прогресс налицо.
Сегодня у нас появилась новая хирургическая техника, мы осваиваем новые технологии, приходит понимание того, как лучше делать те или иные этапы операции. Операции на открытом сердце — это очень серьезная инвазия, большая операционная рана, переливание донорской крови, необходимость в искусственном кровообращении. Все это нужно учитывать, предупреждать и нивелировать новыми методами и лекарственными препаратами. Это очень многоплановый и большой процесс.
При этом колоссальное значение имеет слаженная работа всего коллектива: хирургов, анестезиологов, интенсивных терапевтов и медсестер. Люди должны не просто все делать правильно, они должны быть мотивированы на достижение наилучшего результата и обращать внимание на любую мелочь. Не менее важен послеоперационный период. Когда выхаживаешь больного, очень важно предвидеть возможный ход событий, что позволяет избежать многих осложнений. Это постоянный контакт с ребенком, с приборами, которые мониторят его состояние. Очень часто это контакт на интуитивном уровне. А это приходит с опытом. Определяющим в нашей работе является слаженный коллектив, где все друг друга хорошо знают, доверяют и готовы помочь. Здесь все работает на то, чтобы пациент поправился.
— Как удалось создать такой сплоченный коллектив? Откуда пришли люди?
— Сформировать эффективный коллектив — это уже половина дела. Особенно в нашей стране. Очень важна мотивация людей на успех в работе, а не просто на зарабатывание денег. Когда мне предложили возглавить это отделение, я уже был известным детским хирургом, и люди, которым я как специалист был интересен, связались со мной и предложили свои услуги. Кто-то не выдержал наших требований и ушел, но большинство остались. Я рад, что смог организовать здесь, в многопрофильной детской больнице, эффективный коллектив, который представляет собой особенную структуру.
— В чем ее уникальность?
— В нашем отделении работают специалисты разного профиля: хирурги, кардиологи, педиатры, рентгенохирурги, анестезиологи и интенсивные терапевты, медицинские сестры разных специальностей — все мы работаем одним коллективом. Обычно такое не практикуется. По крайней мере мне неизвестно, чтобы у нас в стране было что-то похожее.
В нашем отделении работают 54 человека, среди них 17 врачей. Преобладают, конечно, медсестры и санитарки, и это очень важно, потому что мы стремимся каждому пациенту уделить максимальное внимание.
— Все ли дети с врожденным пороком сердца нуждаются в экстренных операциях и все ли своевременно их получают?
— Ежегодно в Москве рождается около 1,2 тыс. детей с диагнозом «врожденный порок сердца». Примерно 300-400 из них нуждаются в хирургическом вмешательстве в возрасте до одного года. Но при детальном анализе выясняется, что среди них есть те, кто родился с врожденным пороком сердца, но у них спустя какое-то время произошло самоизлечение. Такое бывает, если речь не идет о каких-то серьезных комплексных пороках, а, например, об артериальном протоке или небольшом межпредсердном дефекте. Но бывает и наоборот, когда порок проявляет себя лишь в старшем возрасте, а в период новорожденности не был диагностирован.
Самые тяжелые пациенты — это новорожденные и дети первых месяцев жизни, которые во многих случаях требуют неотложных, в том числе повторных, вмешательств.
При этом сама операция — это немалый риск. Если для ребенка риск умереть без операции больше, чем риск операции, то мы оперируем новорожденных. Если же ребенок может расти и развиваться с умеренными проблемами, с умеренной сердечной недостаточностью, с какими-то другими элементами, которые мы можем лечить терапевтически, мы даем ему такую возможность.
Хирургическую помощь по медицинским показаниям у нас получают все дети. Нередко у ребенка с врожденным пороком сердца присутствует целый ряд других дефектов развития и перинатального периода: порок желудочно-кишечного тракта, порок дыхательных путей и легких и др. Это пациент с множественной патологией развития, поэтому нельзя в полной мере считать, что это кардиологический пациент. Из всех больных с комплексными ВПС, которые нуждаются в хирургической помощи, примерно 7-10% имеют множественные дефекты развития. Обычно это некая синдромальная патология, которая сопровождается пороком сердца. При этом нередко встречаются и абсолютно смертельные генетически обусловленные синдромы, при которых 75-80% детей погибают до года и 100% — до достижения двух лет. Тем не менее их необходимо лечить, как и всех остальных детей.
Владимир Ильин оперирует детей и беспокоится о взрослых, потому что ВПС — диагноз пожизненный
Фото: Геннадий Гуляев, Коммерсантъ
— Это лечение просто продлевает жизнь?
— Кому-то продлевает, а кому-то, наоборот, укорачивает, поскольку кардиохирургические вмешательства — это самые инвазивные и самые травматичные хирургические вмешательства для организма ребенка, да и взрослого. Специфика детской кардиохирургии и хирургии ВПС состоит в том, что нередко врач формирует и создает нестандартные и очень сложные для исполнения алгоритмы операции, которые на протяжении 30-40 лет могут встретиться ему только дважды. И это нужно адекватно оценивать и исполнять. При лечении других патологий такого разнообразия, как правило, нет. Это очень творческая и очень сложная специальность, каждый раз требующая персонифицированного подхода к лечению пациента.
Для помощи таким детям приходится задействовать огромный арсенал тактических подходов и хирургических приемов. Все попытки стандартизации здесь неуместны.
Кроме того, в каждой возрастной категории есть свои особенности, с которыми должна быть знакома опытная группа специалистов, чтобы быстро и целенаправленно решать проблемы, характерные для этого возраста.
— Можно ли говорить о случаях полного выздоровления после операции по поводу врожденного порока сердца?
— Врожденные пороки сердца — это огромный диапазон патологий, часть которых полностью не устранима, другая часть устранима частично, но все же значительная часть ВПС может быть устранена полностью. Если в период новорожденности или в первые годы жизни ребенку с ВПС выполняют радикальную коррекцию, то во многих случаях это не значит, что его сердце станет здоровым и он выздоровеет. Лишь самые простые пороки устраняются так, что потом ребенок может считаться совершенно здоровым. Наука озабочена проблемой лечения пациентов со сложными, комплексными ВПС, которые не всегда можно устранить в ходе одной операции. Безусловно, операция улучшает состояние пациента, но сплошь и рядом после операции сохраняются какие-то остаточные так называемые резидуальные, или неустранимые, дефекты. Предположим, окклюдером (специальной заплаткой.— «Ъ») закрывают отверстие в сердечной перегородке, но в одном уголке шов может прорезаться, и вместо большого отверстия останется маленькое. Это рутинная ситуация во всем мире.
Или нужно корригировать клапан легочной артерии, который неправильно развит. Но там уродливые створки, и мы не всегда можем сделать их полноценными. Устранение порока заключается в разрушении части этих створок, чтобы выход крови из желудочка в легочную артерию был более свободным, чем до операции. Это в какой-то степени совместимо с некоей продолжительностью жизни. Мы, совершенствуя технологию, пытаемся так приоткрыть этот измененный клапан, чтобы он хоть частично исполнял свою функцию. При возможности используем искусственные клапаны. Бывает, имплантируем клапаны, скроенные из тканей самого пациента или полученные от животного и специальным образом обработанные. Некоторые из них прекрасно работают. Но со временем — через три-семь лет — они неизбежно подвергаются изменениям, становятся малоподвижными. Поскольку ребенок еще и растет, требуется еще одна или даже несколько операций.
Врожденный порок сердца, особенно комплексный,— это пожизненный диагноз, с которым человек идет по жизни. Сердце остается неправильно сформированным. Конечно, условия для его работы в результате операции улучшились, но на сердце появились рубчики, в него вросли заплатки, к нему подсоединены искусственные трубочки, которые исполняют, к примеру, роль легочной артерии, которой не было изначально. По мере роста ребенка эти трубочки надо менять.
Поэтому нередко даже после успешно проведенной операции пациент нуждается в лечебных манипуляциях, лекарственной поддержке, дальнейшем наблюдении, а в ряде случаев — в повторных вмешательствах. Поэтому целесообразно, чтобы один и тот же врач начинал лечение пациента в младенческом возрасте и продолжал его дальше, как это происходит в нашем подразделении.
Первый крик
— Сегодня появилась тенденция создавать кардиохирургические отделения для новорожденных в новых перинатальных центрах, которые в массовом порядке строятся сейчас в субъектах. Каково ваше отношение к этому тренду?
— На мой взгляд, это нонсенс. Устраивать кардиохирургию в роддомах — это неправильно и неэффективно. Во-первых, статус перинатального центра не позволяет привозить детей из других роддомов, поэтому полноценное кардиохирургическое отделение там организовать невозможно. Во-вторых, кардиохирургия, особенно новорожденных, требует мультидисциплинарного подхода — врачей разных профилей. Лечение детей с врожденным пороком сердца зачастую, особенно в периоде новорожденности, не завершается за один или два месяца. Это всего лишь один этап. А где потом лечить этих детей? Направлять в какую-то другую клинику? В хирургии ВПС необходима преемственность, когда один и тот же специалист наблюдает динамику в послеоперационном периоде и может непрерывно провести весь процесс лечения: от первого дня до 16-18 лет. Делать это в роддоме невозможно. В роддоме должен быть кардиолог, владеющий определенными знаниями и диагностическими методами, чтобы своевременно и правильно диагностировать порок сердца, оказать первую помощь и направить ребенка на лечение в специализированные кардиохирургические отделения. Так это организовано во всем мире.
Одинокое сердце взрослого
— Где сейчас получают лечение больные с ВПС по достижении ими 18-летнего возраста?
— Сегодня это большая, трудно решаемая проблема, актуальность которой нарастает год от года. Успехи кардиохирургии и кардиологии привели к тому, что все больше и больше детей с врожденными пороками сердца становятся взрослыми. Успешно оперированные дети вырастают и пополняют ряды взрослых с ВПС, которые по-прежнему нуждаются в постоянном наблюдении, периодической терапии, а иногда и в операциях. На сегодняшний день только в США с диагнозом «врожденный порок сердца» живут 1 млн детей и 1,5 млн взрослых.
Поскольку ВПС — диагноз пожизненный, не всегда возможно предсказать, как будет складываться жизнь такого пациента. У него могут появиться нарушения ритма или какие-то другие проблемы, иногда требующие повторных операций. Но взрослые кардиохирурги к этому, как правило, не готовы. Они могут не знать патофизиологии таких ВПС и никогда не выполняли такие операции. Это мировая проблема, которую необходимо решать. Поэтому сегодня, например, в Великобритании детские кардиохирургические центры начинают расширять свои полномочия, оперируя и взрослых.
В России каждый год выписываются 14-15 тыс. детей, оперированных по поводу ВПС. Они вырастают, и детские кардиолог и кардиохирург их уже не принимают, а взрослый — далеко не всегда умеет лечить. Это официально не обозначенная, очень непростая, дорогостоящая, но проблема, которую необходимо решать в ближайшее время.
Несколько лет назад в департаменте здравоохранения Москвы обсуждалась возможность расширения нашего кардиохирургического отделения, которое уже имеет опыт и эффективно работает, внося значительный вклад в столичное здравоохранение. Но развития эти планы не получили. В настоящее время мы не располагаем большими площадями, а те, что есть, используем на 150%. На сегодняшний день мы сложившийся, опытный, эффективно работающий коллектив, готовый расширяться и наращивать объемы медицинской помощи больным с врожденными пороками сердца.
Беседовала Светлана Белостоцкая
12000 часов наедине с сердцем
Владимир Николаевич Ильин — советский и российский врач, один из ведущих российских детских кардиохирургов, доктор медицинских наук, профессор. Окончил Второй Московский государственный медицинский институт им. Н. И. Пирогова. Работал в Институте сердечно-сосудистой хирургии им. А. Н. Бакулева АМН СССР, где прошел обучение в клинической ординатуре и аспирантуре. Ученик академика В. И. Бураковского. С 1990 года по сентябрь 2006 года возглавлял Отделение экстренной кардиохирургии новорожденных и детей первого года жизни НЦССХ им. А. Н. Бакулева РАМН. С января 2008 года — руководитель нового отделения кардиохирургии и интенсивной терапии ГБУЗ ДГКБ им. Н. Ф. Филатова (г. Москва). Провел более 3 тыс. операций на сердце новорожденным и детям раннего возраста, в том числе более 1,8 тыс. операций на открытом сердце. Автор более 240 научных работ, 23 из которых опубликованы в зарубежной печати. Член ряда российских и зарубежных медицинских сообществ: Ассоциации сердечно-сосудистых хирургов России, Ассоциации детских кардиологов России, Европейской ассоциации кардиоторакальных хирургов, Европейской ассоциации детских кардиохирургов, Общества торакальных хирургов (США), Всемирного общества педиатрии и хирургии врожденных пороков сердца.
Осложнения вентрикулоперитонеального шунта: обзор
Основные моменты
- •
Обструкция является наиболее частой причиной нарушения функции вентрикулоперитонеального шунта (VPS).
- •
Инфекция — вторая по частоте причина неисправности VPS, которая чаще встречается у детей.
- •
Псевдокиста — это позднее осложнение VPS, которое может проявляться болью в животе и пальпируемым образованием.
- •
Перфорация кишечника — редкое осложнение ВПС, которое в основном возникает у недоношенных и новорожденных.
- •
Образование субдуральной гематомы может происходить при избыточном шунтировании в случаях гидроцефалии низкого давления.
Реферат
Установка вентрикулоперитонеального шунта (VPS) является одной из наиболее часто выполняемых нейрохирургических процедур и необходима для лечения большинства форм гидроцефалии. К сожалению, осложнения, связанные с установкой VPS, являются обычным явлением, и на протяжении всей жизни пациента почти ожидаются многократные ревизии шунта. Нарушение работы шунта может быть связано с множеством причин, включая обструкцию, инфекцию, образование псевдокист и перфорацию кишечника.Обструкция VPS, которая чаще всего возникает в проксимальном катетере, является наиболее частой причиной неисправности VPS. Инфекция оборудования является второй по частоте причиной неисправности VPS, и это осложнение чаще всего наблюдается у младенцев, причем недоношенные младенцы наиболее восприимчивы. Несмотря на постоянные попытки снизить частоту осложнений VPS, такие как усовершенствованные методы стерилизации, пропитанные антибиотиками катетеры и программируемые клапаны, неисправность VPS остается серьезной проблемой, которая часто приводит к многочисленным и дорогостоящим госпитализациям.В настоящем обзоре обсуждаются наиболее частые осложнения VPS, включая их проявление и соответствующее лечение.
Ключевые слова
Вентрикулоперитонеальный шунт
Инфекция вентрикулоперитонеального шунта
Неисправность вентрикулоперитонеального шунта
Осложнения вентрикулоперитонеального шунта
Рекомендованные статьи
000
000 статей по биохирургу
Глобальные тенденции в оценке и лечении шунтирующей инфекции спинномозговой жидкости: совместное исследование ISPN
Kanik A, Sirin S, Kose E, Eliacik K, Anil M, Helvaci M (2015) Клинические и экономические результаты инфекций вентрикулоперитонеального шунта у детей. Turk Neurosurg 25: 58–62. https://doi.org/10.5137/1019-5149.JTN.8540-13.2
Статья
PubMed
Google Scholar
Uche EO, Onyia E, Mezue UC, Okorie E, Ozor II, Chikani MC (2013) Детерминанты и исходы инфекций вентрикулоперитонеального шунта в Энугу, Нигерия. Педиатр нейрохирург 49: 75–80.https://doi.org/10.1159/000357384
CAS
Статья
PubMed
Google Scholar
Santos MM, Rubagumya DK, Dominic I, Brighton A, Colombe S, O’Donnell P, Zubkov MR, Härtl R (2017) Младенческая гидроцефалия в Африке к югу от Сахары: реальность на танзанийской стороне озеро. J Neurosurg Pediatr 20: 423–431. https://doi.org/10.3171/2017.5.PEDS1755
Статья
PubMed
Google Scholar
Райт З., Ларрю Т.В., Эскандари Р. (2016) Детская гидроцефалия: современное состояние диагностики и лечения. Pediatr Rev 37: 478–490. https://doi.org/10.1542/pir.2015-0134
Статья
PubMed
Google Scholar
Raffa G, Marseglia L, Gitto E, Germano A (2015) Катетеры, пропитанные антибиотиками, снижают частоту инфицирования вентрикулоперитонеальным шунтом у новорожденных и младенцев из группы высокого риска. Чайлдс Нерв Syst 31: 1129–1138. https: // doi.org / 10.1007 / s00381-015-2685-7
Статья
PubMed
Google Scholar
Канев П.М., Шихан Дж.М. (2003) Размышления о шунтовой инфекции. Педиатр нейрохирург 39: 285–290. https://doi.org/10.1159/000075255
Статья
PubMed
Google Scholar
Винчон М., Дхеллеммес П. (2006) Инфекция шунта спинномозговой жидкости: факторы риска и долгосрочное наблюдение.Childs Nerv Syst 22: 692–697. https://doi.org/10.1007/s00381-005-0037-8
Статья
PubMed
Google Scholar
Редди Г.К., Боллам П., Калдито Г. (2012) Хирургия вентрикулоперитонеального шунта и риск инфекции шунта у пациентов с гидроцефалией: многолетний опыт работы в одном учреждении. Всемирный нейрохирург 78: 155–163. https://doi.org/10.1016/j.wneu.2011.10.034
Статья
PubMed
Google Scholar
Mullan E, Lucas C, Mackie S, Carachi R (2014) Аудит инфекций вентрикулоперитонеального шунта у педиатрических пациентов, 2006-2013 гг. Scott Med J 59: 198–203. https://doi.org/10.1177/0036933014548665
Статья
PubMed
Google Scholar
Ланг Дж., Амато-Уоткинс А., Амарасинге С., Гетц П., Бухари С., Лич П. (2013) Годовая частота неэффективности вентрикуло-перитонеального шунтирования de novo у детей из небольшого педиатрического нейрохирургического отделения.Br J Neurosurg 27: 503–504. https://doi.org/10.3109/02688697.2012.761674
CAS
Статья
PubMed
Google Scholar
Окоро Б.А., Охэгбулам SC (1995) Опыт работы с вентрикуло-перитонеальным шунтированием в учебной больнице Университета Нигерии, Энугу. East Afr Med J 72: 322–324
CAS
PubMed
Google Scholar
Саймон Т.Д., Холл М., Рива-Камбрин Дж. И др. (2009) Уровень инфицирования после первоначального шунтирования спинномозговой жидкости в педиатрических больницах США.Клиническая статья. J Neurosurg Pediatr 4: 156–165. https://doi.org/10.3171/2009.3.PEDS08215
Статья
PubMed
PubMed Central
Google Scholar
Аль-Тамими Ю.З., Синха П., Чумас П.Д. и др. (2014) Частота отказов вентрикулоперитонеального шунта за 30 дней: ретроспективное международное когортное исследование. Нейрохирургия 74: 29–34. https://doi.org/10.1227/NEU.0000000000000196
Статья
PubMed
Google Scholar
Паудель П., Биста П., Пахари Д.П., Шарма Г.Р. (2020) Осложнение желудочно-перитонеального шунта при гидроцефалии у детей: анализ факторов риска из одного учреждения в Непале. Азиатский J Neurosurg 15: 83–87. https://doi.org/10.4103/ajns.AJNS_216_19
Статья
PubMed
PubMed Central
Google Scholar
Бир С.К., Конар С., Маити Т.К., Калакоти П., Боллам П., Нанда А. (2016) Результат вентрикулоперитонеального шунта и предикторы ревизии шунта у младенцев с постгеморрагической гидроцефалией.Childs Nerv Syst 32: 1405–1414. https://doi.org/10.1007/s00381-016-3090-6
Статья
PubMed
Google Scholar
Schreffler RT, Schreffler AJ, Wittler RR (2002) Лечение шунтирующих инфекций спинномозговой жидкости: анализ решения. Pediatr Infect Dis J 21: 632–636. https://doi.org/10.1097/00006454-200207000-00006
Статья
PubMed
Google Scholar
Skar GL, Beaver M, Aldrich A, Lagundzin D, Thapa I, Woods N, Ali H, Snowden J, Kielian T (2019) Идентификация потенциальных биомаркеров спинномозговой жидкости для различения инфекции и стерильного воспаления на модели Staphylococcus epidermidis на крысах катетерная инфекция. Infect Immun 87. https://doi.org/10.1128/IAI.00311-19
Zervos T, Walters BC (2019) Диагностика инфекции желудочкового шунта у детей: систематический обзор. World Neurosurg 129: 34–44
Статья
PubMed
Google Scholar
Дэйв П., Венейбл GT, Джонс Т.Л., Хан Н.Р., Альберт Г.В., Черн Дж.Дж., Уилюс Дж.Л., Говернэйл Л.С., Хантун К.М., Махер КО, Брузек А.К., Мангано Ф.Т., Мехта В., Бодуан В., Нафтель Р.П., Басем Дж., Уитни A, Shimony N, Rodriguez LF, Vaughn BN, Klimo P Jr (2019) Уровень предотвратимых пересмотров шунта: многоцентровая оценка. Нейрохирургия 84: 788–798. https://doi.org/10.1093/neuros/nyy263
Статья
PubMed
Google Scholar
Омрани О., О’Коннор Дж., Хартли Дж., Джеймс Дж. (2018) Влияние внедрения стандартизированного периоперационного протокола на частоту инфицирования шунтом спинномозговой жидкости: одноцентровое когортное исследование 809 процедур.Childs Nerv Syst 34: 2407–2414. https://doi.org/10.1007/s00381-018-3953-0
Статья
PubMed
PubMed Central
Google Scholar
Lee RP, Venable GT, Vaughn BN, Lillard JC, Oravec CS, Klimo P Jr (2018) Влияние контрольного списка детской шунтирующей хирургии на уровень инфицирования в одном учреждении. Нейрохирургия 83: 508–520. https://doi.org/10.1093/neuros/nyx478
Статья
PubMed
Google Scholar
Soleman J, Benvenisti H, Constantini S, Roth J (2017) Преобразование внешнего желудочкового дренажа в вентрикуло-перитонеальный шунт: менять или не менять проксимальный катетер? Чайлдс Нерв Syst 33: 1947–1952. https://doi.org/10.1007/s00381-017-3544-5
Статья
PubMed
Google Scholar
Гатура Э., Поэнару Д., Брансфорд Р., Олбрайт А.Л. (2010) Результаты введения вентрикулоперитонеального шунта в Африке к югу от Сахары.J Neurosurg Pediatr 6: 329–335. https://doi.org/10.3171/2010.7.PEDS09543
Статья
PubMed
Google Scholar
Mwachaka PM, Obonyo NG, Mutiso BK, Ranketi S, Mwang’ombe N (2010) Осложнения желудочно-перитонеального шунта: трехлетнее ретроспективное исследование в кенийской национальной клинической больнице. Педиатр Нейрохирург 46: 1–5. https://doi.org/10.1159/000314050
Статья
PubMed
Google Scholar
Yakut N, Soysal A, Kepenekli Kadayifci E, Dalgic N, Yılmaz Ciftdogan D, Karaaslan A, Akkoc G, Ocal Demir S, Cagan E, Celikboya E, Kanik A, Dagcinar A, Yilmaz A, Ozer F, Camlar M, Turel О, Бакир М. (2018) Инфекции вентрикулоперитонеального шунта и повторные инфекции у детей: многоцентровое ретроспективное исследование. Br J Neurosurg 32: 196–200. https://doi.org/10.1080/02688697.2018.1467373
Статья
PubMed
Google Scholar
Ghritlaharey RK, Budhwani KS, Shrivastava DK, Srivastava J (2012) Осложнения вентрикулоперитонеального шунта, требующие ревизии шунта у детей: обзор 5-летнего опыта с 48 ревизиями. Afr J Paediatr Surg 9: 32–39. https://doi.org/10.4103/0189-6725.93300
Статья
PubMed
Google Scholar
Lieber BA, Han J, Appelboom G, Taylor BES, Han BJ, Agarwal N, Connolly ES Jr (2016) Ассоциация использования стероидов с тромбозом глубоких вен и тромбоэмболией легочной артерии у нейрохирургических пациентов: анализ национальной базы данных.Всемирный нейрохирург 89: 126–132. https://doi.org/10.1016/j.wneu.2016.01.033
Статья
PubMed
Google Scholar
Агарвал Н., Шукла Р.М., Агарвал Д. и др. (2017) вентрикулоперитонеальные шунты у детей и их осложнения: анализ. J Indian Assoc Pediatr Surg 22: 155–157. https://doi.org/10.4103/0971-9261.207624
Статья
PubMed
PubMed Central
Google Scholar
Kandasamy J, Dwan K, Hartley JC, Jenkinson MD, Hayhurst C, Gatscher S, Thompson D, Crimmins D, Mallucci C (2011) Вентрикулоперитонеальные шунты, пропитанные антибиотиком — исследование многоцентровой британской педиатрической нейрохирургической группы с использованием исторический контроль. Childs Nerv Syst 27: 575–581. https://doi.org/10.1007/s00381-010-1290-z
Статья
PubMed
Google Scholar
Суд С., Канади А.И., Хэм С.Д. (2000) Оценка неисправности шунта с использованием резервуара места шунтирования.Педиатр Нейрохирург 32: 180–186. https://doi.org/10.1159/000028931
CAS
Статья
PubMed
Google Scholar
Стамос Дж. К., Кауфман Б. А., Йогев Р. (1993) Инфекции желудочно-перитонеального шунта грамотрицательными бактериями. Нейрохирургия 33: 858–862. https://doi.org/10.1227/00006123-199311000-00011
CAS
Статья
PubMed
Google Scholar
Тургут М., Алабаз Д., Эрбей Ф., Коджабас Е., Эрман Т., Алхан Е., Аксарай Н. (2005) Инфекции шунта спинномозговой жидкости у детей.Педиатр нейрохирург 41: 131–136. https://doi.org/10.1159/000085869
CAS
Статья
PubMed
Google Scholar
Lee JK, Seok JY, Lee JH, Choi EH, Phi JH, Kim SK, Wang KC, Lee HJ (2012) Заболеваемость и факторы риска инфекций желудочно-перитонеального шунта у детей: исследование 333 последовательных шунтов в 6 лет. J Korean Med Sci 27: 1563–1568. https://doi.org/10.3346/jkms.2012.27.12.1563
Статья
PubMed
PubMed Central
Google Scholar
Habibi Z, Ertiaei A, Nikdad MS, Mirmohseni AS, Afarideh M, Heidari V, Saberi H, Rezaei AS, Nejat F (2016) Прогнозирование инфекции желудочно-перитонеального шунта у детей с гидроцефалией с использованием искусственной нейронной сети. Childs Nerv Syst 32: 2143–2151. https://doi.org/10.1007/s00381-016-3248-2
Статья
PubMed
Google Scholar
Tunkel AR, Hasbun R, Bhimraj A, Byers K, Kaplan SL, Scheld WM, van de Beek D, Bleck TP, Garton HJL, Zunt JR (2017) Руководство по клинической практике Американского общества инфекционных заболеваний, 2017 г. связанные со здоровьем вентрикулит и менингит.Clin Infect Dis 64: e34 – e65. https://doi.org/10.1093/cid/ciw861
CAS
Статья
PubMed
PubMed Central
Google Scholar
Kestle JRW, Riva-Cambrin J, Wellons JC et al (2011) Стандартизированный протокол для уменьшения инфекции шунта спинномозговой жидкости: инициатива по улучшению качества сети клинических исследований гидроцефалии. J Neurosurg Pediatr 8: 22–29. https://doi.org/10.3171/2011.4.PEDS10551
Статья
PubMed
PubMed Central
Google Scholar
Spiegelman L, Asija R, Da Silva SL et al (2014) Каков риск заражения шунта, отводящего спинномозговую жидкость, при чрескожном постукивании? J Neurosurg Pediatr 14: 336–339. https://doi.org/10.3171/2014.7.PEDS13612
Статья
PubMed
Google Scholar
Оздол С., Гедиз Т., Басак А.Т., Басак Н., Агаев К. (2019) Шунтирующая пункция по сравнению с люмбальной пункцией для оценки инфекций спинномозговой жидкости у детей.Turk Neurosurg 29: 275–278. https://doi.org/10.5137/1019-5149.JTN.24714-18.1
Статья
PubMed
Google Scholar
Miller JP, Fulop SC, Dashti SR, Robinson S, Cohen AR (2008) Переосмысление показаний для пункции вентрикулоперитонеального шунта. J Neurosurg Pediatr 1: 435–438. https://doi.org/10.3171/PED/2008/1/6/435
Статья
PubMed
Google Scholar
Lenfestey RW, Smith PB, Moody MA, Clark RH, Cotten CM, Seed PC, Benjamin DK Jr (2007) Прогностическое значение параметров спинномозговой жидкости у новорожденных с устройствами для внутрижелудочкового дренажа. J Neurosurg 107: 209–212. https://doi.org/10.3171/PED-07/09/209
Статья
PubMed
Google Scholar
Lan C-C, Wong T-T, Chen S-J et al (2003) Ранняя диагностика инфекций и нарушений вентрикулоперитонеального шунта у детей с гидроцефалией.J Microbiol Immunol Infect 36: 47–50
PubMed
Google Scholar
McClinton D, Carraccio C, Englander R (2001) Предикторы патологии вентрикулоперитонеального шунта. Pediatr Infect Dis J 20: 593–597. https://doi.org/10.1097/00006454-200106000-00009
CAS
Статья
PubMed
Google Scholar
Celik U, Celik T, Tolunay O, Donmezer C, Gezercan Y, Mert K, Okten AI (2017) Индексы тромбоцитов в диагностике инфекции желудочно-перитонеального шунта у детей.Turk Neurosurg 27: 590–593. https://doi.org/10.5137/1019-5149.JTN.16659-15.1
Статья
PubMed
Google Scholar
Asi-Bautista MC, Heidemann SM, Meert KL, Canady AI, Sarnaik AP (1997) Концентрации фактора некроза опухоли-альфа, интерлейкина-1 бета и интерлейкина-6 в спинномозговой жидкости предсказывают инфекцию желудочно-перитонеального шунта. Crit Care Med 25: 1713–1716. https://doi.org/10.1097/00003246-199710000-00022
CAS
Статья
PubMed
Google Scholar
Cotton MF, Hartzenberg B, Donald PR, Burger PJ (1991) Инфекции вентрикулоперитонеального шунта у детей. 6-летнее исследование. S Afr Med J 79: 139–142
CAS
PubMed
Google Scholar
Hellbusch LC, Penn RG (1989) Инфекции шунтирования спинномозговой жидкости, вызванные неинкапсулированным Haemophilus influenzae. Childs Nerv Syst 5: 315–317. https://doi.org/10.1007/bf00274521
CAS
Статья
PubMed
Google Scholar
Shurtleff DB, Loeser JD, Avellino AM, Duguay S, Englund JA, Marcuse EK, Peterson D (2009) Инфекции Haemophilus influenzae и Streptococcus pneumoniae у детей с шунтами спинномозговой жидкости. Педиатр Нейрохирург 45: 276–280. https://doi.org/10.1159/000228986
CAS
Статья
PubMed
Google Scholar
Heidari V, Habibi Z, Hojjati Marvasti A, Ebrahim Soltani Z, Naderian N, Tanzifi P, Nejat F (2017) Различное поведение и реакция эпидермального стафилококка и стрептококка Pneumoniae на вентрикулоперитонеальное шунтирование: .Педиатр Нейрохирург 52: 257–260. https://doi.org/10.1159/000477817
Статья
PubMed
Google Scholar
Arthur AS, Whitehead WE, Kestle JRW (2002) Продолжительность антибактериальной терапии для лечения инфекции шунта: опрос хирурга и пациентов. Педиатр Нейрохирург 36: 256–259. https://doi.org/10.1159/000058429
Статья
PubMed
Google Scholar
Gutierrez-Murgas Y, Snowden JN (2014) Инфекции желудочкового шунта: иммунопатогенез и клиническое ведение. J Neuroimmunol 276: 1–8. https://doi.org/10.1016/j.jneuroim.2014.08.006
CAS
Статья
PubMed
PubMed Central
Google Scholar
Sorar M, Er U, Ozisik P et al (2014) Влияние пропитанных антибиотиками катетеров на инфекцию вентрикулоперитонеального шунта. Турецкий J Med Sci 44: 393–396. https: // doi.org / 10.3906 / sag-1306-15
Статья
Google Scholar
Mallucci CL, Jenkinson MD, Conroy EJ et al (2019) Антибиотик или серебро по сравнению со стандартным вентрикулоперитонеальным шунтированием (BASICS): многоцентровое слепое рандомизированное исследование и экономическая оценка. Ланцет 394: 1530–1539. https://doi.org/10.1016/S0140-6736(19)31603-4
CAS
Статья
PubMed
PubMed Central
Google Scholar
Attenello FJ, Garces-Ambrossi GL, Zaidi HA, Sciubba DM, Jallo GI (2010) Больничные расходы, связанные с шунтирующими инфекциями у пациентов, получающих катетеры для шунтирования, пропитанные антибиотиками, по сравнению со стандартными шунтирующими катетерами. Нейрохирургия 66: 284–289. https://doi.org/10.1227/01.NEU.0000363405.12584.4D
Статья
PubMed
Google Scholar
Гидроцефальный паркинсонизм: уроки имитации гидроцефалии при нормальном давлении | Journal of Clinical Movement Disorders
Существует два основных недостатка в оценке НПХ как объекта, а именно отсутствие клинических и патологических биомаркеров и зависимость от краткосрочного ответа на дренаж для его определения [2], что часто не соответствует действительности. «Удерживать воду» в долгосрочной перспективе [1].Действительно, чем дольше период наблюдения, тем ниже частота ответа и тем выше частота пересмотра диагностики [1]. Важные уроки, извлеченные из представленных здесь пациентов с подозрением на НПХ, заключаются в том, что когнитивные нарушения предшествовали или возникали одновременно с дисфункцией походки, а нарушение постуральных рефлексов было универсальным. Это согласуется с наблюдением, что постуральная нестабильность при первоначальном обследовании пациента с подозрением на ГПЗ предсказывает отсутствие устойчивого улучшения через 3 года после установки ВПС [1].
Помимо раннего нарушения постуральных рефлексов, у наших пациентов были ранние когнитивные нарушения, предшествующие или возникающие одновременно с нарушением походки. Когнитивные нарушения — достойный сожаления компонент «классической» триады НПХ. Из 8 пациентов, получавших VPS с когнитивными нарушениями в серии исследований Mayo Clinic, только 1 продолжал получать пользу через 3 года [1]. Это означает, что к тому времени, когда у пациента с гидроцефалией разовьется когнитивное нарушение, шансы шунтирующего ответа существенно низки, и необходимы диагностические соображения, отличные от НПХ.Пациенты могут иметь AD, если преобладают когнитивные нарушения [3], и PSP или DLB, если паркинсонизм является важным клиническим проявлением. В первом случае биомаркеры БА могут быть особенно полезны для отличия БА от истинного НПХ. В выборке из 37 проспективно наблюдаемых пациентов с «НПХ», леченных VPS, плохой устойчивый ответ был предсказан наличием амилоидных бляшек, нейритных бляшек и / или нейрофибриллярных клубков, наблюдаемых при кортикальных биопсиях, взятых во время установки шунта [3] .Биопсия коры выявила агрегаты амилоида-β у более чем половины предполагаемых пациентов с НПХ, у которых был начальный ответ на VPS, но в конечном итоге прогрессировала деменция [4]. Аналогичным образом, 8 из 9 пациентов с клинически диагностированным НПХ, которые пришли на вскрытие в Научно-исследовательский институт здоровья Солнца в течение 12-летнего периода, продемонстрировали патологию БА (один также с ДЛБ), а другой соответствовал патологическим критериям для ПСП [5].
Основная ошибка интерпретации этих данных состоит в предположении, что у этих пациентов была «совместная встречаемость» БА и НПХ [5, 6], а не гидроцефальная картина одного нейродегенеративного расстройства.Это возможное неверное толкование приводит к сообщениям о пациентах с НПХ, «эволюционирующих» до БА [7], без учета возможности того, что НПХ мог быть ранним клиническим ошибочным диагнозом. Хотя постулирование «синдрома AD-NPH» [8, 9] уже привело к отрицательному клиническому исследованию [10], клиницисты продолжают предлагать VPS пациентам с гидроцефалией на фоне деменции, потому что это часть « классическая триада »(и наоборот, некоторые нейрохирурги могут не захотеть шунтировать, если деменция отсутствует у пациентов, гидроцефалия которых может быть« только »связана с нарушением походки).
PSP, по-видимому, является наиболее частой этиологией подозрения на НПХ с паркинсоническим фенотипом (Таблица 1). Он присутствовал в 3 из 4 таких случаев из банка мозга Queen Square, ни один из которых на момент обращения не имел глазодвигательной дисфункции [11]. Однако у всех присутствовали постуральная нестабильность и легкие дизэкспективные нарушения. Размещение VPS в трех привело к краткосрочным выгодам, но последующее ухудшение наступило в течение одного года. Ранний опыт в Торонто показал, что 3 из 5 пациентов с ГНП с гидроцефалией и ранним ответом на ВПС развились в паркинсонический фенотип, подтвержденный для представления PSP в двух случаях (один с подтверждением патологии) и DLB в другом [12].
Таблица 1
NPH-подобные презентации для подтвержденных патологией случаев PSP и DLB: обзор опубликованной литературы
Наши случаи и обзор литературы выдвигают на первый план несколько ключевых клинически значимых сообщений: 1) раннее когнитивное нарушение является наиболее важным «когнитивным красным флагом» триады НПХ и позволяет прогнозировать альтернативный диагноз; 2) раннее нарушение постуральных рефлексов, с падениями или без них, является наиболее частым «моторным красным флагом» триады NPH и должно указывать на PSP или DLB; 3) зрительные галлюцинации являются сильным клиническим биомаркером синуклеинопатий [13], и их присутствие в условиях гидроцефалии склоняет диагностическую ценность в сторону DLB; и 4) период «медового месяца» может наступить после шунтирования у пациентов с PSP, но после этого можно ожидать дальнейшего прогрессирования.В той степени, в которой временное симптоматическое облегчение на фоне нейродегенеративного расстройства может быть предпочтительнее, чем полное отсутствие облегчения, подход к пациенту с гидроцефалией с «красными флажками» может все же включать отведение жидкости, но пациенты и семьи должны быть проинформированы о ожидаемая краткосрочная прибыль.
Таким образом, гидроцефалия на фоне нарушения осанки и / или глазодвигательных аномалий, скорее всего, представляет собой PSP или DLB. Галлюцинации могут быть единственным ранним проявлением гидроцефального проявления ДЛБ.Первоначальный многообещающий ответ на установку VPS не исключает возможности основного нейродегенеративного заболевания. Кроме того, полностью сформированная «классическая» триада нарушения походки, недержания мочи и когнитивных нарушений, по-видимому, более распространена в условиях, отличных от НПХ. Накапливающиеся данные свидетельствуют о том, что раннее нарушение осанки, падения, глазодвигательные нарушения или галлюцинации несовместимы с диагнозом НПХ независимо от размера желудочка. Распознавание гидроцефальных проявлений PSP и DLB позволяет избежать ненужных и потенциально вредных процедур шунтирования.
Гидроцефалия после субарахноидального кровоизлияния: патофизиология, диагностика и лечение
Гидроцефалия (HCP) — частое осложнение у пациентов с субарахноидальным кровоизлиянием. В этом обзоре мы подводим итоги передовых исследований в области HCP и обсуждаем понимание молекулярных источников HCP, а также разработку диагнозов и средств лечения HCP после САК. Сообщалось, что воспаление, апоптоз, аутофагия и окислительный стресс являются важными причинами HCP, а хорошо известные молекулы, включая трансформирующий фактор роста, матриксные металлопротеиназы и железо, в конечном итоге приводят к фиброзу и блокировке HCP.Потенциальные лекарственные средства для HCP все еще находятся в доклиническом состоянии, и хирургическое вмешательство является наиболее распространенной и эффективной терапией, несмотря на соответствующие риски различных хирургических методов, включая фенестрацию lamina terminalis, желудочково-перитонеальное шунтирование и пояснично-перитонеальное шунтирование. HCP остается недугом, который нельзя игнорировать, и даже с помощью различных решений медицинское сообщество все еще пытается понять и решить, почему и как оно развивается, и, соответственно, улучшить прогноз для этих пациентов с HCP.
1. Введение
Гидроцефалия (HCP) — серьезное и частое осложнение клинического течения субарахноидального кровоизлияния (SAH), которое до сих пор остается неопределенным. В зависимости от фона и клинических обстоятельств сообщалось о широком диапазоне заболеваемости HCP у пациентов с САК от 6 до 67%; в самых последних исследованиях этот процент составляет около 20% ~ 30%.
HCP встречается примерно у одной пятой пациентов в раннем течении (острое в первые 3 дня или подострое в течение 4-14 дней) САК, в то время как хроническая гидроцефалия возникает у 10-20% пациентов позже, в ходе САК (через 2 недели).Независимо от наступившего периода, HCP ухудшает неврологическую функцию пациента и приводит к ухудшению функциональных исходов, особенно при внутрижелудочковом кровоизлиянии (ВЖК), даже если первичная САК была пролечена [1]. Напротив, лучшие результаты достигаются, если САК диагностируется на ранней стадии и проводится лечение.
Несмотря на отсутствие удовлетворительного профилактического лечения, было разработано несколько терапевтических методов для лечения гидроцефалии или минимизации необходимости постоянного шунтирования.Интраоперационно проводится фенестрация lamina terminalis (LTF) с тщательным промыванием тромбов из желудочков и цистерн с целью восстановления нормального потока спинномозговой жидкости (CSF), а также для устранения нарушений, вызванных сгустками крови и их побочными продуктами. . В послеоперационном периоде временный внутрижелудочковый или поясничный дренаж — это метод, используемый для переноса реабсорбции спинномозговой жидкости. Пациентам без внутрижелудочковых катетеров или люмбальных дренажей, но с устойчивыми симптомами, необходимы серийные люмбальные пункции.Несмотря на эти усилия по предотвращению возникновения, значительному числу пациентов требуется постоянное шунтирование спинномозговой жидкости.
В этом обзоре мы подводим итоги исследований HCP, вызванных САК, и обсуждаем этиологию, диагностику и лечение. По мере развития этой области, благодаря усилиям многих исследователей, вопросы и проблемы лечения и профилактики остаются нерешенными и применяемыми в клинической практике.
2. Этиология
Около трети пациентов, поступивших с САК, имеют постоянное отведение спинномозговой жидкости.В крупномасштабном метаанализе сообщается, что доля больных шунт-зависимыми HCP составляет 17,4% [2]. Пациенты с острым течением, госпитальными осложнениями, ВЖК, плохим статусом госпитализации, повторным кровотечением, локализацией разрыва аневризмы и возрастом ≥ 60 лет сообщили о более высоком риске шунтирующей зависимости [3-5].
Достижения и прогресс в изучении гидроцефалии неизбежно не позволяют объяснить весь механизм HCP после SAH. Теории, упомянутые выше, отвечают на вопросы исследователей примерно через повреждение арахноидальных грануляций (AG), а также ткани мозга.Похоже, что механизмы патогенеза острых и хронических HCP взаимосвязаны. Принято считать, что воспалительная реакция (хроническая или острая) и связанный с ней процесс фиброза препятствуют быстрому оттоку спинномозговой жидкости в пазухи, окончательно из АГ. Помимо пролиферации лептоменингеальных клеток (рис. 1), исследования в настоящее время в основном нацелены на патологическую обструкцию АГ, включая механическую блокировку и фиброз АГ (Рисунок 2). Исследователи долгое время работали над ослаблением этого патогенеза, чтобы иметь дело с HCP [6, 7].
Исследователи в основном сосредоточены на патофизиологии повреждения головного мозга после САК, а распространенные теории включают воспаление, апоптоз, аутофагию и окислительный стресс (рис. 3). Вазоспазм хориоидальной артерии, вероятно, возникает из-за стенозирования водопровода и повреждения эпендимных клеток после САК [8]. Деваскуляризация паренхимы головного мозга, вероятно, является результатом последовательного спазма сосудов SAH и, как подтверждено, индуцирует пролиферацию нервных стволовых клеток, направляемую клетками глии [9].Глиоциты, в отличие от других органов тела, играют деструктивную и лечебную роль и выделяют большое количество цитокинов, когда мозг страдает различными поражениями [10]. Считается, что матриксные металлопротеиназы являются решающими и универсальными участниками в разрушении гематоэнцефалического барьера (ГЭБ) [11], и было подтверждено, что тканевые ингибиторы матриксных металлопротеиназ обладают гомологичным защитным действием при вазоспазме после САК для целостности ГЭБ у пациентов с апоплексическим поражением. [12]. Кроме того, исследователи обнаружили, что вегетативная нервная система играет вспомогательную роль в воспалительной реакции и может способствовать разрушению ГЭБ, который структурно и функционально состоит из глиальных клеток [13].Уровни белка фактора роста эндотелия сосудов повышаются и ограничивают рост аномальных кровеносных сосудов [14]. Впоследствии гиперсекреция спинномозговой жидкости вызывает или усугубляет нарушение кровообращения и в конечном итоге приводит к HCP.
Острый HCP вносит свой вклад в причины ранних травм головного мозга [15], обычно считающихся некоммуникативным (или обструктивным) типом, и в значительной степени объясняется массовым эффектом или образованием тромбов в желудочках и водоводах, препятствующих оттоку спинномозговой жидкости. свода черепа.Кроме того, считается, что воспаление является решающим биомолекулярным механизмом, который вызывает острую HCP через нарушение ГЭБ [16]. Тем не менее, недавнее исследование продемонстрировало радиологически схожие характеристики между острыми и хроническими HCP, что указывает на частично сходный патогенез. Фазоконтрастная МРТ показала, что хронический HCP имеет коммуникативную форму; однако у некоторых из этих людей все еще развивается острый ГП после САК, несмотря на отсутствие ВЖК или сгустка крови в желудочках [17, 18].Параллельные параметры потока спинномозговой жидкости, обнаруженные в их исследованиях, также показали, что обструкция не может быть единственным инициатором острого HCP. Кроме того, Kanat et al. постулировали, что сгустки крови играют начальную роль в запуске гиперсекреции спинномозговой жидкости и фиброза паутинных грануляций, что приводит к долгосрочным коммуникативным HCP, а не просто к обструкции водопровода или стенозу [19]. Будь то коммуникативный, обструктивный или патофизиологический гибрид, он может напрямую повлиять на решение о лечении и соответствующий прогноз этих пациентов.Несмотря на многие открытия и достижения, необходимы дополнительные доказательства, чтобы раскрыть и объяснить этиологию острого HCP после кровотечения.
Напротив, у значительного числа пациентов с хроническим HCP не наблюдается повышенного внутричерепного давления (ICP), и с многочисленными доказательствами, появляющимися в пути фиброза, существует общее мнение, что хронические HCP относятся к «коммуникативному» типу, связанному с фиброзом. и спайки лептоменингеальных и паутинных грануляций. Долгое время считалось, что продукты крови и трансформирующий фактор роста играют важную роль в патофизиологических процессах после САК, включая хронические HCP.Внутрижелудочковое введение железа (хлорида железа или хлорида железа) или лизированных эритроцитов аналогичным образом может привести к HCP у крыс [20]. Кроме того, Strahle et al. также обнаружил гибель клеток в модели новорожденных крыс через патологические секции [21], что свидетельствует об очень критических эффектах в механизмах. Кроме того, некроз клеток мозга и нарушение ГЭБ, индуцированное железом, также изображено у крыс [22], что делает это предположение более красноречивым. Учитывая все предыдущие исследования, доклинические исследования подтверждают идею о том, что окисление объясняет точные механизмы патогенеза, индуцированного железом [23], первоначально названного «ферроптозом» [24].Но необходимы дополнительные доказательства для дальнейшего раскрытия процессов и связей между «ферроптозом» и HCP, и мы стремимся к убедительному клиническому испытанию, которое подтвердит, будет ли удаление сгустка крови или субарахноидальный лаваж крови на начальной стадии САК определенным положительным результатом. исход у этих пациентов.
3. Диагноз
По сравнению с обнаружением хронических HCP, возникающих во время или после курса САК, клинически труднее диагностировать острые HCP, которые могут вводить в заблуждение или скрывать САК, сопровождающиеся головной болью, тошнотой или нарушением сознания.Поскольку это связано с анатомической дилатацией желудочков, его распознавание в первую очередь основано на рентгенологических методах, особенно на компьютерной томографии (рис. 4). Индекс бикаудата (BCI) и относительный индекс бикаудата (RBCI) (рассчитанный, соответственно, в разных возрастных группах) были общепринятыми и широко применяемыми в качестве диагностических критериев со времени исследования Gijn и его коллег в 1980-х годах (как показано на рисунке 5. ) [17, 25–28]. И коллеги пришли к выводу, что если не выявить своевременно до того, как RBCI> 1,6, попытки провести дренажную операцию могут быть напрасными из-за неулучшенных результатов [29].Тем не менее, форма и форма расширенных желудочков у пациентов сильно различаются, и авторы полагают, что точнее измерить объем желудочков и рассчитать скорость расширения [30].
Достижения в радиологической визуализации и исследованиях, а также полезные методы, такие как диффузионно-тензорное изображение (DTI) [31] и изображение диффузного эксцесса (DKI), используются [32], но КТ по-прежнему является самым быстрым и эффективным диагностическим методом. для HCP. Более того, МРТ дает гораздо больше информации о том, повреждается ли паренхима головного мозга дилатацией желудочков и каким образом.Более того, мы можем точно наблюдать морфологию водопровода и динамику спинномозговой жидкости, а затем узнать, заблокирован он или стенозирован [17, 18]. Эти расширенные обследования позволяют получить более подробную информацию о пациентах, чем компьютерная томография, что, вероятно, облегчит раскрытие этиологии и патогенеза HCP. Одно исследование продемонстрировало как измененную микроструктуру, так и движение молекул воды в нервных аксонах и внутри- или внеклеточном пространстве у пациентов с идиопатической гидроцефалией нормального давления (iNPH), вызванной DTI и DKI [33].Эти данные могут быть полезны при оценке повреждения мозга после САК и HCP [34].
4. Прогностические факторы
Значительное число пациентов подвержено риску шунт-зависимого HCP после САК. Более раннее отведение спинномозговой жидкости приводит к меньшему повреждению паренхимы головного мозга. Существуют трудности при принятии решения о том, следует ли периодически запускать дренаж или выполнять операцию, чтобы отвести СМЖ, секретируемую за пределы абсорбции. Важно и полезно прогнозировать шунтирующую зависимость, выходящую за рамки клинических проявлений [35].Сообщалось о пациентах с острым течением HCP, внутрибольничными осложнениями, ВЖК, высоким баллом по шкале Ханта и Гесса (или низким исходным баллом по шкале комы Глазго или высоким баллом Фишера), повторным кровотечением, локализацией разрыва аневризмы в задней части кровообращения и возрастом ≥ 60 лет. подвергаться более высокому риску шунтирующей зависимости [3–5]. В других исследованиях сообщалось об аналогичном более высоком риске HCP при аневризме заднего кровообращения, ВЖК, большем объеме кровотечения и в пожилом возрасте [4, 5, 28, 36]. Зависимость от таких факторов, как экономика, медицинское развитие и методы борьбы с разрывом аневризмы, также приводят к различным случаям шунт-зависимых HCP [5].
Кроме того, некоторые исследователи пытаются найти точный и измеримый способ предвидеть необходимость постоянного шунтирования. В исследовании Hoh et al. Было обнаружено, что симптоматические аневризмы, вероятно, больше и с большей вероятностью вызывают обструктивную гидроцефалию, которая может потребовать дренирования [37]. Ямада и др. в 2012 году была введена дискриминантная функция для определения потребности в VPS после SAH [38]. Чувствительность и специфичность составили 85,3% и 87,2% соответственно, что достаточно высоко для прогнозирования независимости от шунта.Это способствует более раннему хирургическому вмешательству и предотвращает повреждение, вызванное вентрикуломегалией. Для разработки функциональной модели, более клинически применимой и пригодной для использования, необходимо больше доказательств и случаев.
5. Лечение
5.1. Лечебные процедуры
Обычные методы лечения медицинских работников включают в себя в основном ацетазоламид и маннит. Многолетняя клиническая практика свидетельствует о том, что лекарства не снижают вероятность последующего хирургического дренирования с дополнительными побочными эффектами.Сейчас его применяют в надежде отложить операцию по установке шунта и предоперационную подготовку.
Наряду с постепенным раскрытием механизмов HCP в последние годы, некоторые экспериментальные агенты оказались потенциально эффективными в улучшении исходов пациентов [7, 39]. Сообщается, что миноциклин эффективен в уменьшении глиоза и задержке развития HCP на модели крыс [40]. Декорин может быть полезным при длительном лечении HCP [7]. С другой стороны, у новорожденных крыс с кровотечением из зародышевого матрикса дефероксамин ослабляет долгосрочные осложнения, включая постгеморрагическое расширение желудочков [41].
SAH имеет аналогичные механизмы с внутримозговым кровоизлиянием и способствует пагубным процессам, включая HCP и апоптоз головного мозга. В связи с этим у них могут быть похожие методы лечения. Трихостатин А (TSA), ингибитор гистоновой деацетилазы, который усиливает аутофагию, способствует облегчению апоптоза нейронов, улучшению неврологической функции и ослаблению повреждения мозга после САК [42], потенциально приводя к более слабому фиброзу мозговых оболочек и лучшим результатам у пациентов с HCP. .
5.2. Хирургическое лечение
Несмотря на довольно высокую частоту осложнений, около 50%, неэффективность шунтирования в течение 1 года, около 30%, и ряд пациентов, нуждающихся во вторичной операции для ревизии катетера, операция по-прежнему является предпочтительным методом лечения HCP. . Целью хирургического лечения является улучшение нейрофункции за счет отвода спинномозговой жидкости, а не восстановление первоначальной структуры головного мозга. Хирургический протокол различается в зависимости от типа гидроцефального поражения и состояния отдельных пациентов.Оптимальное время для хирургического лечения остается спорным. В таблице 1 сравниваются три преобладающих хирургических метода лечения HCP.
| ||||||||||||||||||||||||||||||||||||||||||||||||
5.2.1. Lamina Terminalis Fenestration (LTF)
Сообщается, что у них меньше осложнений и они благоприятны для уменьшения шунт-зависимых случаев [43–45], хирурги склонны запускать LTF во время хирургической операции по поводу острой САК после промывания тромбов в субарахноидальном пространстве, чтобы избежать постгеморрагическая обструкция оттока ликвора. Однако некоторые другие исследователи подвергли сомнению эффективность LTF в снижении шунтирующей зависимости пациентов [46]. Как упоминалось в нашем отрывке о патогенезе острого HCP, LTF не прекращает и не задерживает фиброзный процесс лептоменингов и арахноидальных грануляций, следовательно, возможно, улучшая динамику CSF.Авторы по-прежнему с подозрением относятся к его эффектам и долгосрочным результатам, в основном к шунтирующей заболеваемости у пациентов с острыми заболеваниями, особенно у тех, кто страдает от общения с HCP без ранней диагностики.
5.2.2. Желудочко-перитонеальное шунтирование (VPS)
VPS в настоящее время является наиболее широко применяемым хирургическим методом для лечения HCP. Согласно систематическому обзору с участием 41 789 пациентов с аневризмой САК в 66 опубликованных исследованиях, общая частота внедрения VPS составила 12,7% [47]; 31.2% пациентов нуждались в VPS при остром HCP после аневризматической САК, независимо от того, было ли это после эндоваскулярного или хирургического лечения [48].
Однако, несмотря на то, что это наиболее часто применяемый хирургический протокол, VPS несет неизбежно высокий риск осложнений и неудач. 10-летнее наблюдение среди 14 455 человек, перенесших VPS, показало, что 32% имели кумулятивные осложнения через 5 лет [49]. Другое клиническое исследование показало, что 51,9% пациентов, принимавших VPS, нуждались в ревизии шунта [50].Возникновение осложнений в основном связано с имплантацией катетера и сообщением между желудочками, цистернами и энтероцелией. Способ, которым хирурги имплантируют трубку, и то, как они устанавливают параметры шлюза для спинномозговой жидкости, играют важную роль в определении результатов лечения пациентов.
5.2.3. Пояснично-перитонеальное шунтирование (LPS)
LPS обычно выполняется в качестве дополнительного решения для пациентов, страдающих коммуникативными HCP, которые не подходят для VPS.По сравнению с VPS, LPS включает гораздо более короткий катетер, следовательно, более легкие осложнения, такие как чрезмерное шунтирование, колебания внутричерепного давления, щелевые желудочки и инфекция. С другой стороны, LPS имеет более узкую область применения для лечения HCP.
6. Заключение
Возникновение HCP после SAH имеет различные клинические характеристики и загадочные биомолекулярные механизмы, которые до сих пор не изучены. Несмотря на то, что некоторые исследования продемонстрировали, что патофизиология включает фиброз и обструкцию паутинной оболочки, соответствующие факторы риска, которые были обобщены предшественниками, по-прежнему ограниченно способствуют предотвращению HCP.Некоторые хирургические методы, включая LTF, VPS и LPS, доступны, но недостаточны для предотвращения или лечения гидроцефалии. Однако сообщество медицинских исследований продолжает открывать задействованные механизмы и более эффективные и полезные методы лечения пациентов.
Конкурирующие интересы
Авторы заявляют об отсутствии конфликта интересов в отношении публикации данной статьи.
Вклад авторов
Д-р Шэн Чен и д-р Цзиньци Луо внесли равный вклад в работу над статьей.
Финансирование
Это исследование было поддержано грантами от Национального фонда естественных наук Китая (81500992) и Фонда естественных наук провинции Чжэцзян (LQ16H0
) и ключевого проекта медицины и здравоохранения провинции Чжэцзян (2016RCA015), предоставленного Шэн Чену.
Гидроцефалия нормального давления, шунт NPH
Обзор
Гидроцефалия нормального давления (ГНД), несмотря на свое название, является ненормальным состоянием. Это происходит у пожилых людей, когда спинномозговая жидкость (СМЖ) накапливается в желудочках головного мозга.Увеличенные участки растягивают и повреждают мозг, вызывая симптомы легкой деменции, затруднения при ходьбе и проблемы с мочеиспусканием. НПХ часто не лечат, потому что он может напоминать болезнь Альцгеймера или Паркинсона. Но если диагноз поставлен на ранней стадии, NPH можно лечить с помощью шунтирующего устройства, которое выводит жидкость из желудочков и возвращает их к нормальному размеру.
Что такое гидроцефалия при нормальном давлении?
Гидроцефалия при нормальном давлении (ГНД) — это прогрессирующее состояние, которое возникает, когда в головном мозге слишком много спинномозговой жидкости (ЦСЖ).Обычно спинномозговая жидкость образуется в двух больших полостях головного мозга, называемых желудочками.
Рисунок 1. Спинномозговая жидкость (синяя) вырабатывается сосудистым сплетением внутри желудочков и постоянно поглощается и пополняется. Он циркулирует из желудочков в субарахноидальные пространства, окружающие головной и спинной мозг. ЦСЖ поглощается паутинными ворсинками в верхней части мозга.
Жидкость течет внутри и вокруг головного и спинного мозга, чтобы смягчить и защитить их от травм (рис.1). Вены наверху головы поглощают спинномозговую жидкость в кровоток со скоростью около 30 грамм в час. НПХ возникает, когда нормальный объем спинномозговой жидкости не всасывается достаточно быстро, в результате чего жидкость собирается в желудочках.
Рис. 2. При гидроцефалии с нормальным давлением избыток спинномозговой жидкости увеличивает желудочки, растягивая головной мозг и вызывая симптомы.
По мере того как спинномозговая жидкость медленно накапливается в желудочках, они увеличиваются и растягивают мозг (рис. 2). Это может повредить близлежащие нервные волокна, которые контролируют ноги, мочевой пузырь и память.
НПХ трудно диагностировать, потому что он может напоминать другие, более частые причины деменции или болезни Паркинсона. При ранней диагностике НПХ можно лечить шунтирующим устройством, которое сливает лишнюю жидкость и устраняет некоторые симптомы.
Какие симптомы?
- Трудность при ходьбе проявляется в неустойчивой или шаркающей походке, ощущении, что ноги прилипают к полу и не могут подняться.
- Легкая деменция может включать потерю памяти, забывчивость и снижение концентрации внимания.
- Проблемы с мочеиспусканием варьируются от частых и неотложных до реального недержания мочи.
У человека с ГНП обычно больше проблем с ходьбой, чем с памятью, и симптомы проявляются в течение относительно короткого времени. Человек, который несколько лет находится в доме престарелых с тяжелой деменцией, но может достаточно хорошо ходить, вероятно, не болен НПХ.
Кто пострадал?
Считается, что на
НПХ приходится 5% всех случаев деменции.Заболевание в первую очередь поражает пожилых людей, и по мере того, как население живет дольше, заболеваемость НПХ увеличивается.
Каковы причины?
НПХ может развиться по неизвестной причине или в результате закрытой черепно-мозговой травмы, операции на головном мозге, менингита или разрыва аневризмы.
Как ставится диагноз?
Точный диагноз важен, потому что у людей с ГНП, которые не получают лечения, вероятно, будет и дальше снижаться.Они также могут потерять независимость и качество жизни неоправданно.
Диагностика НПХ затруднена, потому что симптомы и увеличенные желудочки, которые характеризуют его, также наблюдаются при многих других состояниях. НПХ может напоминать болезнь Альцгеймера, Паркинсона и сосудистую деменцию. Он также может имитировать прогрессирующий надъядерный паралич и деменцию с тельцами Леви.
Рисунок 3. МРТ нормальных и увеличенных желудочков.
Человек с подозрением на НПХ начинает консультацию с нейрохирургом или неврологом.Врач просматривает историю болезни пациента и проводит физический осмотр. Компьютерная томография (КТ) или магнитно-резонансная томография (МРТ) назначается для поиска увеличенных желудочков или других признаков закупорки (рис. 3). Если сканирование в норме, у пациента нет НПХ.
При подозрении на болезнь Паркинсона врач может назначить курс лечения леводопой. Леводопа может помочь пациенту с болезнью Паркинсона, но не облегчит симптомы НПХ.
Тестирование походки также может использоваться, чтобы отличить болезнь Паркинсона от НПХ.Люди с ГПН обычно имеют атаксическую походку — широкую походку, похожую на пингвиновскую, при которой ноги жесткие, а ступня может тянуться и заедать, — тогда как люди с болезнью Паркинсона, как правило, ходят маленькими шаркающими шагами. Иногда походка при НПХ и болезни Паркинсона может быть не различима невооруженным глазом. В этих случаях пациент может пройти тестирование с помощью карты походки, длинного коврика, на котором записывается время и регулярность шага человека, длина шага и частота вращения педалей.
Нейропсихолог может проверить память и познавательные способности пациента.Это обследование может исключить другой диагноз, такой как болезнь Альцгеймера или деменция, не связанная с болезнью Альцгеймера.
Если ГНП остается возможным диагнозом, пациенту назначают пробу люмбального дренажа.
Проба с поясничным дренажом
Пробный дренаж — это «тест-драйв», чтобы определить, улучшит ли шунт спинномозговой жидкости состояние пациента.
Если пациент принимает антикоагулянты, он должен прекратить прием лекарства за 7–10 дней до исследования.Затем пациент поступает в больницу. При поступлении физиотерапевт оценивает походку пациента, чтобы установить базовый уровень его баланса и шага.
Рис. 4. В люмбальном дренаже полая игла вводится в заполненное жидкостью субарахноидальное пространство в нижней части позвоночника. Через полую иглу вводится гибкий катетер, и игла удаляется. Цереброспинальная жидкость (ЦСЖ) собирается в течение нескольких дней и контролируется давление ЦСЖ.
Для обезболивания нижней части спины используется местный анестетик.Хирург вводит временный катетер в позвоночный канал для дренирования спинномозговой жидкости (рис. 4). Пациент остается в больнице от 3 до 4 дней, пока спинномозговая жидкость периодически откачивается, а ваше состояние контролируется, особенно способность ходить. Семья и друзья могут навещать вас и составить вам компанию.
Через 72 часа дренаж удаляется, и физиотерапевт проводит вторую оценку походки пациента. Также проводится повторное нейропсихологическое обследование. Если память пациента и его походка заметно улучшились после дренирования, можно поставить положительный диагноз НПХ.
Любое улучшение симптомов после пробного слива продлится всего несколько дней. Симптомы вернутся к прежнему состоянию.
Если после обследования врачи определяют, что у пациента нет НПХ, его следует направить к неврологу. Невролог рассмотрит, есть ли у пациента другое заболевание, имитирующее НПХ, например болезнь Альцгеймера или атрофию мозга. Лечение будет зависеть от фактического протекания болезни.
Какие методы лечения доступны?
Нет лекарства от НПХ, и нет доступных лекарств.Однако шунт спинномозговой жидкости может облегчить симптомы у некоторых пациентов. Устройство, имплантированное хирургическим путем, удаляет из желудочков лишнюю жидкость. Если испытание люмбального дренажа прошло успешно, пациент может быть хорошим кандидатом на постоянное шунтирование спинномозговой жидкости. Поскольку NPH обычно является прогрессирующим заболеванием, шунтирование увеличивает качество жизни пациента, но симптомы NPH могут вернуться.
Иногда у пациента с ГНП может не быть шунта из-за других проблем со здоровьем, которые делают операцию небезопасной.Лечение этого состояния может достаточно улучшить здоровье пациента, чтобы он или она могли безопасно перенести операцию по шунтированию.
Шунтирующая хирургия
Нейрохирург и общий хирург работают вместе над имплантацией желудочкового перитонеального (ВП) шунта. Гибкое трубчатое устройство отводит избыток спинномозговой жидкости из мозга в область живота (рис. 5).
Рис. 5. Программируемый шунт состоит из трех частей: (1) желудочковый катетер, который подключается к (2) клапанной системе, которая регулирует давление или поток спинномозговой жидкости по (3) перитонеальному катетеру в брюшное пространство.
Шунт имеет клапан, который открывается для выпуска жидкости при повышении давления. Жидкость стекает в брюшную полость, а затем абсорбируется. Дренажную трубку также можно ввести в легкое или яремную вену. Операция проводится под общим наркозом и длится около 90 минут.
Шаг 1. Делается разрез на коже черепа на затылке. В черепе просверливается небольшое отверстие. Катетер проходит через головной мозг, чтобы он оставался внутри увеличенного желудочка.
Шаг 2. Делается разрез за ухом. Вставляется шунт / клапан и присоединяется желудочковый катетер.
Шаг 3. На животе делается еще один разрез. Затем создается туннель под кожей за ухом, идущий вниз по шее и груди в область живота. К шунту / клапану подключается перитонеальный катетер, чтобы переносить избыток спинномозговой жидкости в живот, где он будет абсорбирован.
Что происходит после операции?
Пациент остается в больнице 2-3 дня.Сначала область над шунтом может быть приподнята, но по мере того, как опухоль уходит, шунт обычно не заметен. Спинальные головные боли вызваны утечкой спинномозговой жидкости вокруг катетера или шунта. Лягте на землю и пейте много негазированных жидкостей с кофеином (например, чая, кофе).
Пациентам следует расслабиться в течение нескольких недель после операции, не сгибать, не скручивать, не поднимать тяжести или носить плотно прилегающие головные уборы. Для заживления разрезов нужно время. Пациенты могут принимать душ по указанию хирурга, но не должны принимать ванну или погружаться в воду в течение 4 недель.Надрезы следует промокнуть насухо мягким полотенцем, чтобы избежать раздражения.
Позвоните в кабинет хирурга, если температура пациента превышает 101 ° F, или если разрез начинает отделяться или появляются признаки инфекции, такие как покраснение, отек, боль или дренаж.
Если у пациента сильная головная боль, рвота и ригидность шеи, не позволяющая опустить подбородок к груди — это экстренная ситуация — обратитесь в больницу. Это признаки кровотечения в головном мозге.
Восстановление
Большинство пациентов с шунтом НПХ обращаются к нейрохирургу 2–3 раза в течение первого года после операции.Первое посещение происходит вскоре после операции и включает в себя проверку разреза и устранение любых проблем, которые могут возникнуть у пациента в период раннего выздоровления.
Последующие контрольные визиты будут включать оценку, чтобы убедиться, что шунт не дренирует слишком много или слишком мало. При необходимости врач может настроить программирование шунта с помощью контроллера извне тела без дополнительных операций. Врач также может запросить компьютерную томографию для проверки желудочков.
В некоторых случаях будет имплантирован непрограммируемый шунт. Размещение регулируемого или нерегулируемого шунтирующего клапана — вопрос предпочтений и споров среди нейрохирургов. Поговорите со своим врачом о том, какое устройство лучше всего подходит для вашей ситуации.
Какие риски?
Ни одна операция не обходится без риска. Возможные осложнения самой операции включают кровотечение в головном мозге или желудочках, инфекцию, судороги и проблемы с анестезией.
Осложнения, которые могут возникнуть позже, включают нарушение работы шунта из-за засора или инфекции. Это вызывает накопление спинномозговой жидкости и возвращение первоначальных симптомов. При появлении ненормальных симптомов обратитесь к врачу. Часто засорения можно исправить. В редких случаях может потребоваться замена шунта.
Если желудочки уменьшаются в размере слишком быстро, мозг может оторваться от черепа и разорвать мелкие кровеносные сосуды. Это может вызвать образование тромбов вокруг головного мозга (так называемая субдуральная гематома).Программирование шунта для отвода спинномозговой жидкости с надлежащей скоростью и регулярные контрольные визиты к врачу обеспечивают оптимальную работу системы.
Некоторые симптомы неисправности шунта:
- Затруднения при ходьбе / нарушения походки
- Когнитивные проблемы / слабоумие легкой степени
- Ургентное мочеиспускание или недержание мочи
- Лихорадка (признак недостаточности шунтирования или инфекции)
- Покраснение по ходу шунтирующего тракта (признак отказа шунтирования или инфекции)
Какие результаты?
У некоторых пациентов, которым установили шунт, значительно уменьшатся симптомы.Исследования показывают, что от 50 до 80% пациентов могут ожидать улучшения своих симптомов в первые 2–3 года [1]. У других пациентов результат может быть менее успешным. Результат определяется несколькими факторами, включая общее состояние здоровья пациента, причину возникновения НПХ и продолжительность НПХ.
Ранняя диагностика и лечение повышают шансы на успешное облегчение симптомов с помощью шунта. Пациенты, у которых симптомы проявлялись менее года или у которых слабоумие легкой степени или вовсе не было, выздоравливают лучше [2].Мужчины и все пациенты пожилого возраста реже демонстрируют улучшение мышления и памяти после операции шунтирования [3]. Другое исследование показало, что, хотя может происходить значительное улучшение атаксической походки и недержания мочи, улучшение деменции происходит редко [4].
Почему у одних пациентов выздоравливает, а у других нет, это результат двух факторов. Во-первых, ученые не до конца понимают, какие факторы вызывают возникновение НПХ. Во-вторых, нейрохирурги различаются по методам диагностики, лечения и оценки успешности лечения пациентов с ГНП.
Поскольку НПХ — это пожизненное заболевание, имплантированный шунт может облегчить симптомы, но не вылечит.
Источники и ссылки
Если у вас есть дополнительные вопросы, свяжитесь с Mayfield Brain & Spine по телефону 800-325-7787 или 513-221-1100.
Источники
1. Мармару А., Бергснайдер М., Фелкин Н. и др. Разработка рекомендаций по идиопатической гидроцефалии нормального давления. Нейрохирургия 57 (Дополнение): S1-3, 2005
2.Meier U, Konig A, Miethke C. Предикторы исхода у пациентов с гидроцефалией нормального давления. Eur Neurol 51: 59-67, 2004
3. Chang s, Agarwal S, Williams MA, et al. Демографические факторы влияют на когнитивное восстановление при идиопатической гидроцефалии нормального давления после шунтирования. Cogn Behav Neurology 17: 179-184, 2004
4. Пока М.А., Матаро М., Матарин М. и др. Хороший исход у пациентов с гидроцефалией нормального давления и факторами, указывающими на плохой прогноз. J Neurosurg 103: 455-463, 2005
Ссылки
Ассоциация гидроцефалии
Жизнь НПХ
обновлено> 7.Обзор
(2018)> Брэд Курт, доктор медицины и Захари Темпел, доктор медицины, клиника Мэйфилд, Цинциннати, Огайо
Медицинские информационные материалы, сертифицированные Mayfield, написаны и разработаны клиникой Mayfield Clinic. Мы соблюдаем стандарт HONcode в отношении достоверной медицинской информации. Эта информация не предназначена для замены медицинских рекомендаций вашего поставщика медицинских услуг.
Журнал профилактической медицины
Preventive Medicine — глобальный интеллектуальный журнал, поощряющий оперативную публикацию оригинальных статей о науке и практике предотвращения болезней, укреплении здоровья и разработке политики общественного здравоохранения.Профилактическая медицина направлена на поощрение инноваций. Это будет способствовать перцептивным эмпирическим исследованиям, вдумчивому изучению знаний о здоровье и неожиданным новым углам для существующих гипотез, изучению рандомизированных контролируемых испытаний и беспристрастным систематическим обзорам. Конечная цель превентивной медицины — опубликовать исследовательскую работу, которая может произвести впечатление на работу практикующих специалистов по предотвращению болезней и укреплению здоровья, а также в смежных дисциплинах.
The Journal of Preventive Medicine — журнал с открытым доступом и рецензируемый журнал, направленный на предоставление полных и эффективных знаний о биостатистике, эпидемиологии, окружающей среде и медицине труда, планировании и оценке медицинских услуг, управлении организациями здравоохранения, исследованиях причин болезни и травмы в группах населения, а также практика профилактики в клинической медицине и т. д.путем публикации статей, обзорных статей, коротких сообщений и т. д.
Журнал профилактической медицины рассматривает все аспекты здоровья, такие как профилактическое здравоохранение, первичная профилактика, вторичная профилактика, третичная профилактика: профилактика неинфекционных и кардиометаболических заболеваний (сердечных заболеваний, инсульта, диабета, физических упражнений и питания), общих профилактическая медицина (включая первичную, первичную, вторичную и третичную профилактику), глобальная медицина, общественное здоровье и укрепление здоровья, гигиена окружающей среды, профилактика употребления табака, младенческая и детская смертность, биоинформатика и статистика, поведение в отношении здоровья, профилактика, образ жизни и социальная медицина (включая социальные детерминанты здоровья), Профилактическая химиотерапия, Профилактика, Управление пищевыми продуктами и лекарствами, а также Специальные темы по профилактике.
Отправьте рукопись онлайн по адресу: Система подачи рукописей или отправьте в виде вложения по электронной почте в редакцию по адресу [электронная почта защищена]
Для качественной публикации журнал обрабатывается через систему отслеживания редакций. Система отслеживания редакций журнала «Профилактическая медицина» — это онлайн-система подачи рукописей, которая рассматривает и обрабатывает статьи и обзорные статьи; Для принятия любой цитируемой рукописи требуется одобрение как минимум двух независимых рецензентов, после чего требуется одобрение редактора.Авторы могут отправлять свои рукописи и отслеживать их продвижение через эту систему. Рецензенты могут скачивать рукописи и отправлять свое мнение редактору. Редакторы могут отслеживать весь процесс подачи / рецензирования / исправления / публикации.
Профилактическое здравоохранение
Профилактическое здравоохранение включает меры, принимаемые для предотвращения болезней, вместо лечения недугов. Как правило, благополучие охватывает целый ряд физических и психических состояний, так же как и болезни и увечья, на которые влияют экологические компоненты, наследственная предрасположенность, специалисты по болезням и решения, связанные с образом жизни.
Связанные журналы профилактического здравоохранения
Журнал первичной медико-санитарной помощи, Американский журнал профилактической медицины, Журнал профилактической медицины и гигиены, Международный журнал профилактической медицины, Журнал профилактической медицины и общественного здравоохранения.
Первичная профилактика
Методы, позволяющие избежать заражения, либо отказавшись от помощи специалистов по болезням, либо повысив невосприимчивость к болезням. Случаи включают вакцинацию против болезней, соблюдение твердого режима питания и активности, а также отказ от курения.
Связанные журналы первичной профилактики
Журнал гипертонии, Журнал остеопороза и физической активности, Американский журнал профилактической медицины, Международный журнал профилактической медицины, Журнал профилактической медицины и общественного здравоохранения, Гигиена окружающей среды и профилактическая медицина.
Вторичная профилактика
Вторичная профилактика управляет неактивными заболеваниями и старается не дать бессимптомному заболеванию перейти в симптоматическое заболевание.Некоторые инфекции можно назвать существенными или необязательными. Это зависит от значений того, что представляет собой инфекция, однако, когда все сказано в работе, существенное ожидание обращается к основной движущей силе заболевания или травмы, хотя необязательное отвращение означает выявление и лечение недуга на ранней стадии.
Связанные журналы вторичной профилактики
Журнал гигиены полости рта и здоровья, Журнал СПИДа и клинических исследований, Американский журнал профилактической медицины, Журнал профилактической медицины и гигиены, Журнал профилактической медицины и общественного здравоохранения, Международный журнал профилактической медицины.
Третичная профилактика
Третичное профилактическое предупреждение направлено на уменьшение вреда, вызванного симптоматическим заболеванием, путем сосредоточения внимания на психическом, физическом и социальном восстановлении. В отличие от вспомогательного отвращения, которое означает предвидение неспособности, цель третичного упреждения состоит в том, чтобы расширить оставшиеся способности и элементы пациента, официально признанного инвалидом.
Связанные журналы третичной профилактики
Журнал клинических исследований, Журнал профилактической медицины и общественного здравоохранения, Журнал профилактической медицины и гигиены, Американский журнал профилактической медицины.
Гигиена окружающей среды
Здоровье и окружающая среда Благополучие — это отрасль общего благополучия, которая касается всех частей общей и искусственно созданной окружающей среды, которые могут влиять на благополучие человека. Различные термины, относящиеся к экологическому благополучию или относящиеся к нему, — это естественное общее благополучие и общее страхование безопасности / естественного благополучия.
Связанные журналы по гигиене окружающей среды
Журнал экологической и аналитической токсикологии, Журнал общественной медицины и санитарного просвещения, Международный журнал по отходам, Журнал науки и техники в области гигиены окружающей среды, Журнал токсикологии и гигиены окружающей среды — Часть A, Журнал гигиены окружающей среды, Международный журнал профессиональных и Гигиена окружающей среды, Международный журнал медицины труда и гигиены окружающей среды.
Младенческая и детская смертность
Смертность новорожденных — это смерть ребенка в возрасте до одного года. Он измеряется как коэффициент детской смертности (КМС), который представляет собой количество умерших детей в возрасте до одного года на каждые 1000 живорождений. Основными источниками смертности новорожденных являются асфиксия при зачатии, пневмония, трудности с преждевременным зачатием, жидкий кишечник, лихорадка джунглей, корь и слабое здоровье.
Связанные журналы младенческой и детской смертности
Журнал альтернативной и интергативной медицины, Журнал неонатальных исследований, Журнал интервенционной педиатрии, Педиатрия, неотложная помощь и медицина, Педиатрия и терапия, Благополучие детей, Дети и общество, Журнал детских услуг, Индийский журнал здоровья детей, Журнал педиатрии и детское здоровье.
Профилактическая химиотерапия
Профилактическая химиотерапия концентрируется на заболеваниях, для которых существует система, а также на устройствах и доступности защищенных и успешных лекарств, которые делают возможным проведение обширной профилактической химиотерапии.
Связанные журналы профилактической химиотерапии
Журнал анестезии и клинических исследований, Журнал науки и терапии рака, Журнал клеточной науки и терапии, Журнал химиотерапии, Британский журнал фармакологии, Японский журнал химиотерапии, Японский журнал рака и химиотерапии, Журнал антимикробной химиотерапии.
Профилактика употребления табака
Противодействие началу употребления табака среди молодежи и молодых людей. Продвижение остановки среди взрослых и молодежи. Отказ от ознакомления с отработанным дымом, а также выявление и устранение связанных с табаком различий между группами населения.
Связанные журналы по профилактике употребления табака
Борьба против табака, Заболевания, вызванные употреблением табака, Исследования никотина и табака, Журнал профилактической медицины и общественного здравоохранения, Журнал профилактической медицины и гигиены.
Профилактическая терапия изониазидом
Профилактическая терапия изониазидом для профилактики туберкулеза у людей, живущих с ВИЧ. Заболевание, связанное с ВИЧ, представляет собой наиболее обоснованную переменную опасности для мужчины в плане заражения туберкулезом (ТБ), и на туберкулез приходится более четверти всех случаев передачи СПИДа в мире.
Связанные журналы профилактической терапии изониазидом
Американский журнал профилактической медицины, журнал профилактической медицины и гигиены, Международный журнал профилактической медицины, журнал профилактической медицины и общественного здравоохранения.
Профилактика психических заболеваний
Укрепляя психическое здоровье и предотвращая психические заболевания, мы можем увеличить количество людей, которые ценят большое эмоциональное благополучие, и уменьшить, в максимально возможной степени, количество людей с плохим психологическим благополучием, которые испытывают побочные эффекты. из-за проблем с эмоциональным самочувствием или болезней, или тех, кто покончил с собой.
Связанные журналы по профилактике психических заболеваний
Journal of Nursing & Care, Journal of Psychiatry, Journal of Pharmaceutical Care & Health Systems, Психические заболевания, Психобиология развития, Британский журнал психологии развития, Когнитивная нейропсихология, Американский журнал профилактической медицины.
Общая профилактическая медицина
Профилактическая помощь включает меры или шаги, предпринятые для предотвращения болезни, в отличие от лечения болезни. Стратегии превентивной помощи обычно описываются как применяемые на первичном, вторичном и третичном уровнях профилактики.
Связанные журналы общей профилактической медицины
Журнал альтернативной и интергативной медицины, Американский журнал профилактической медицины, Журнал профилактической медицины и гигиены, Журнал профилактической медицины и общественного здравоохранения, Международный журнал профилактической медицины.
Общественное здравоохранение и профилактическая медицина
Общественное здравоохранение занимается наукой и ремеслом по предотвращению болезней, продолжению жизни и повышению благополучия посредством взвешенных усилий и осознанных решений общества, общественных и частных ассоциаций, групп и людей. Профилактическая медицина концентрируется на силе людей, групп и характерных групп населения.
Связанные журналы общественного здравоохранения и профилактической медицины
Journal of Nutrition and Food Sciences, Международный журнал общественного здоровья и безопасности, Американский журнал профилактической медицины, Журнал профилактической медицины и гигиены, Международный журнал профилактической медицины, Журнал профилактической медицины и общественного здравоохранения.
Профилактическая и социальная медицина
Профилактическая и социальная медицина — это термин, используемый для описания и изучения структуры общих медицинских услуг, то есть восстановительных и лечебных учреждений, обслуживающих все по мнимой стоимости, с помощью метода государственного регулирования социального страхования и пожертвований, получаемых от тарифов.
Связанные журналы профилактической и социальной медицины
Журнал эпидемиологии и общественного здравоохранения, Скандинавский журнал общественного здравоохранения, социальной медицины, биопсихосоциальной медицины.
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов
FDA отвечает за обеспечение и улучшение общего благополучия посредством регулирования и надзора за безопасностью питания, табачными изделиями, диетическими добавками, растворами и безрецептурными фармацевтическими препаратами, иммунизацией, биофармацевтическими препаратами, переливанием крови, восстановительными устройствами, излучением электромагнитного излучения. гаджеты (ERED), средства для украшения, корма для животных и ветеринарные товары.
Связанные журналы Управления по санитарному надзору за качеством пищевых продуктов и медикаментов
Журнал пищевой промышленности и технологий, Журнал об алкоголизме и лекарственной зависимости, Американский журнал пищевых технологий, Карпатский журнал пищевых наук и технологий, Журнал анализа пищевых продуктов и лекарств, Журнал лекарственных продуктов.
Поведение в отношении здоровья
Health Behavior (Поведение в отношении здоровья) — шаг, сделанный мужчиной, чтобы поддержать, достичь или вернуть себе хорошее самочувствие и предотвратить болезнь. Благополучное поведение отражает убеждения человека в отношении благополучия. Некоторые базовые методы обеспечения благополучия — это частая практика, скорректированный режим питания и получение важных прививок.
Связанные журналы поведения в отношении здоровья
Журнал первичной медико-санитарной помощи, Журнал исследований и терапии зависимостей, Американский журнал профилактической медицины, Журнал профилактической медицины и гигиены, Международный журнал профилактической медицины, Журнал профилактической медицины и общественного здравоохранения.
Биостатистика здоровья
Биостатистика здоровья Он также может включать в себя анализ жизнеспособности новых лекарств, разделение элементов опасности для различных заболеваний, организацию посредничества в системе социального страхования.
Связанные журналы биостатистики здоровья
Международный журнал биостатистики, лекарств, здравоохранения и безопасности пациентов, Журнал инженерии здравоохранения, Медсестра на дому, Международный журнал информационных систем и информатики здравоохранения, Журнал управления здравоохранением.
Биостатистика
Биостатистика — это наука, которая применяет фактические гипотезы и численные принципы к исследованиям в области медицины, науки, экологии, общего благополучия и смежных областях. Специалисты по биостатистике общего самочувствия используют научные и логические процедуры, чтобы определить причину болезни и ран и выделить модели благополучия внутри групп.
Родственные журналы биостатистики
Биометрия и биостастики, Здравоохранение и безопасность пациентов, Журнал инженерии здравоохранения, Медсестра по уходу на дому, Международный журнал информационных систем и информатики здравоохранения, Журнал управления здравоохранением.
Медицинские исследования
Медицинские исследования концентрируются на понимании потребностей, желаний и стремлений людей — врачей, вспомогательного персонала и представителей, пациентов и отдельных лиц — а также путей, с помощью которых можно лучше согласовать между ними культуру, рамки и церемонии с конкретной конечной целью, чтобы стимулировать страстное желание. результат.
Связанные журналы медицинских исследований
Журнал первичной медико-санитарной помощи, Журнал здравоохранения и медицинской информатики, Журнал здравоохранения, Журнал здоровья женщин, Журнал здравоохранения и безопасности пациентов, Журнал инженерии здравоохранения, Медсестра по уходу на дому, Международный журнал информационных систем и информатики здравоохранения, Журнал Управление здравоохранением.
Профилактическая мера
Профилактическая мера включает меры или шаги, предпринятые для предотвращения болезни, в отличие от лечения болезни. Стратегии превентивной помощи обычно описываются как применяемые на первичном, вторичном и третичном уровнях профилактики.
Сопутствующие журналы профилактических мероприятий
Международный журнал отходов, журнал исследований и терапии зависимости, журнал древних болезней и профилактических средств, Американский журнал профилактической медицины, журнал профилактической медицины и гигиены, Международный журнал профилактической медицины, журнал профилактической медицины и общественного здравоохранения.
Прерывистое профилактическое лечение
Прерывистое профилактическое лечение или нерегулярное профилактическое лечение — это общее средство для улучшения благополучия, используемое для лечения и предупреждения сцен кишечных заболеваний у новорожденных детей, подростков, школьников и беременных женщин. Ходатайство расширяет две опробованные методики борьбы с кишечными заболеваниями, чтобы избавиться от существующих паразитов и избежать новых заражений.
Связанные журналы периодического профилактического лечения
Американский журнал профилактической медицины, журнал профилактической медицины и гигиены, Международный журнал профилактической медицины, журнал профилактической медицины и общественного здравоохранения.
Глобальная медицина
Раздел медицины, изучающий влияние экологических, климатических и топографических условий на здоровье и распространенность болезней в различных частях мира. Основные лекарственные средства выбираются с должным учетом распространенности заболевания, данных об эффективности и безопасности и сравнительной рентабельности.
Связанные журналы глобальной медицины
Американский журнал профилактической медицины, журнал профилактической медицины и гигиены, Международный журнал профилактической медицины, журнал профилактической медицины и общественного здравоохранения.
Осложнения шунтирующих систем | Ассоциация гидроцефалии
Шунт позволяет людям вести полноценную жизнь, но, как и любое другое долгосрочное медицинское имплантированное устройство, он может выйти из строя. Говорят, что шунтирование не удалось, когда любое осложнение лечения гидроцефалии требует хирургического вмешательства.
Симптомы неисправности шунта могут быть очевидными: покраснение над шунтом, головная боль, сонливость, рвота или визуальные изменения. Симптомы также могут быть незаметными, изменение поведения, изменение успеваемости в школе.Обычно нарушение работы шунта подозревается, когда один или несколько симптомов гидроцефалии наблюдаются до возвращения шунтирования. Когда возникают осложнения, требуется дальнейшее тестирование, и вам может потребоваться ревизия шунта, которая представляет собой операцию по замене части шунта, которая больше не работает. При подозрении на неисправность шунта крайне важно немедленно обратиться за медицинской помощью. Если вы являетесь родителем ребенка с гидроцефалией, всегда помните, что вы лучше всех знаете своего ребенка, а если вы подозреваете, что это может быть проблема, доверьтесь своей интуиции и немедленно вызовите нейрохирурга.
Наиболее частыми осложнениями при шунтировании являются неисправность и инфекция.
Неисправность шунта или отказ шунта
Неисправность шунта, также называемая отказом шунта, представляет собой частичную или полную блокировку (закупорку) шунта, которая приводит к его прерывистой работе или отсутствию вообще. Когда возникает закупорка, цереброспинальная жидкость (ЦСЖ) накапливается, что может привести к появлению симптомов нелеченной гидроцефалии.
Блокировка шунта клетками крови, тканями или бактериями может произойти в любой части шунта.Как желудочковый катетер (часть трубки, помещенной в головной мозг), так и дистальная часть катетера (трубка, по которой жидкость отводится к другой части тела) могут быть заблокированы тканью.
Шунты очень прочные, но их компоненты могут отсоединиться или сломаться в результате износа или по мере роста ребенка. Иногда они смещаются с того места, где были изначально размещены. Разрыв вызывает полное или частичное прерывание пути шунта, что может препятствовать потоку жидкости и добавлять сопротивление системе.Может произойти отсоединение, но образование рубцовой ткани вокруг подкожного катетера все еще может позволить жидкости течь. Миграция также может изменить функцию шунта, заставляя катетеры перемещаться в места, которые могут ограничивать поток. В редких случаях клапан выходит из строя из-за механической неисправности.
Если у вас есть программируемый клапан и вы испытываете симптомы неисправности шунта, и если можно определить, что ваш шунт все еще способен протекать, ваш врач может изменить настройки, чтобы избежать операции.
Шунтирующая инфекция
Шунтирующая инфекция обычно вызывается собственными бактериальными организмами человека и не передается от других больных детей или взрослых. Наиболее распространенной инфекцией является эпидермальный стафилококк, который обычно обнаруживается на поверхности кожи человека, а также в потовых железах и волосяных фолликулах глубоко внутри кожи. Этот тип инфекции, скорее всего, наблюдается через один-три месяца после операции, но может возникать через шесть месяцев или более после установки шунта.У пациентов, получавших вентрикулоатриальное (VA) шунтирование, может развиться более серьезная инфекция, которая может попасть в кровоток.
При возникновении инфекции шунта стандартным лечением является хирургическое удаление всего оборудования шунта. Внешний желудочковый дренаж (ВВВ) устанавливается хирургическим путем для лечения гидроцефалии во время удаления шунта и лечения инфекции. Пациент остается в больнице, пока инфекция лечится антибиотиками, примерно 10-14 дней.Когда инфекция исчезнет, новый шунт имплантируется хирургическим путем.
ПРИМЕЧАНИЕ. Если вы подозреваете инфекцию, очень важно немедленно уведомить вашего нейрохирурга или обратиться в отделение неотложной помощи. Шунтирующие инфекции могут быть неотложными и требуют немедленной медицинской помощи, чтобы избежать опасных для жизни осложнений или возможного повреждения мозга.
Другие осложнения шунтирования
Чрезмерный дренаж приводит к уменьшению размера желудочков и может образовывать щелевидные желудочки в результате чрезмерного дренажа спинномозговой жидкости.Щелевые желудочки чаще всего встречаются у молодых людей, которым шунтировали с детства. У некоторых людей есть щелевые желудочки, но они не испытывают никаких симптомов. Симптомы включают типичные признаки нарушения работы шунта и часто возникают при стоянии и облегчаются в горизонтальном положении, хотя, если они сохраняются в течение длительного времени, они могут потерять эту отличительную характеристику.
Синдром щелевого желудочка (SVS) может быть диагностирован, когда у человека есть щелевой желудочек и возникают определенные симптомы.Особый симптом СВС — сильные периодические головные боли, которые часто проходят в положении лежа. Визуализирующие исследования необходимы для определения SVS, на который обычно указывают желудочки меньшего размера, чем нормальные. Большинство производителей шунтов имеют оборудование для шунтов, предназначенное для уменьшения синдромов щелевого желудочка.
Недостаточный дренаж вызывает увеличение желудочков в размерах и может не облегчить симптомы гидроцефалии. Для восстановления сбалансированного потока спинномозговой жидкости может потребоваться установить новый шунт с более подходящей настройкой давления.Для тех, у кого есть регулируемые или программируемые снаружи клапаны, баланс потока может быть восстановлен путем повторной настройки давления открытия. Симптомы недостаточного дренажа включают головные боли, которые становятся все более частыми и серьезными, которые часто усиливаются при пробуждении утром. Также рвота и головокружение могут быть признаками недостаточного дренажа. У детей старшего возраста симптомы могут включать повышенную раздражительность, «лень», плохую или мешающую успеваемость в школе или даже более антиобщественную активность.
Регулировка в соответствии с ростом пациента .У детей может потребоваться изменить или пересмотреть шунт, чтобы приспособиться к росту пациента. Младенцам, имплантированным при рождении, может потребоваться замена желудочкового катетера примерно через два года, чтобы приспособиться к росту мозга. Для детей шунт может потребоваться ревизия по мере роста ребенка. Например, когда ребенок становится выше, трубку от головы до брюшной полости (шунт VP) может потребоваться заменить более длинной трубкой. Однако нейрохирурги стараются свести к минимуму необходимость ревизий.Например, излишняя длина шунтирующей трубки VP помещается в брюшную полость с дистальным катетером. Катетер медленно выводится из брюшной полости по мере того, как ребенок становится выше. По этой причине регулярное наблюдение врача для оценки и поддержания шунта имеет решающее значение, особенно у растущих детей.
Субдуральная гематома возникает, если кровь из разорванных сосудов застревает между мозгом и черепом. Это наиболее часто встречается у пожилых людей с гидроцефалией нормального давления (ГНД) и требует хирургического вмешательства для исправления.
Мультилоокулярная гидроцефалия — это локализованный (изолированный) отдел ЦСЖ в головном мозге, который увеличен, но не связан с желудочковой системой. Это может быть вызвано родовой травмой, неонатальным внутрижелудочковым кровоизлиянием, вентрикулитом (инфекцией желудочка), инфекцией, связанной с шунтом, чрезмерным дренированием или другими состояниями. Это осложнение может быть трудно идентифицировать, поскольку оно обычно наблюдается у младенцев и детей с неврологическими нарушениями. Хирургическое лечение включает установку нескольких шунтов, желудочковых катетеров с множественными перфорациями или отверстиями, эндоскопическую или краниотомию для фенестрации (открытия) внутрижелудочковых локализаций.
Деградация материала. Первоначально сульфат бария смешивали с силиконом, чтобы катетеры для шунтирования были видны на рентгеновских снимках. Эти кристаллы сульфата бария в конечном итоге растворяются, делая поверхность трубки шероховатой. Рост ткани на шероховатой поверхности вызвал связывание трубки в определенных местах, что способствовало разрыву или повреждению трубки. Была изменена конструкция шунтирующей трубки, и теперь поверхность покрыта прозрачным силиконовым эластомером, что значительно снижает вероятность этого.
Судороги иногда возникают у людей с гидроцефалией. Нет корреляции между количеством ревизий шунта или местом установки шунта и повышенным риском развития судорог. Прошедшие исследования показали, что дети с гидроцефалией, которые лечились с помощью шунта и которые также имеют значительную задержку когнитивных функций или двигательную инвалидность, с большей вероятностью испытают судороги, чем дети без задержки когнитивных или двигательных функций. Исследования также показали, что судороги маловероятны во время нарушения функции шунта и что наиболее вероятным объяснением судорожного расстройства является наличие связанных с этим пороков развития коры головного мозга.
Абдоминальные осложнения в брюшной полости могут возникнуть у людей с гидроцефалией, леченных шунтом. Осложнения шунтирования, которые развиваются в брюшине или брюшной полости, включают перитонеальные псевдокисты, потерянные дистальные катетеры, перфорацию кишечника и грыжи. Брюшина или брюшная полость — наиболее популярное место для имплантации дистального катетера. Хотя вентрикуло-перитонеальные (ВП) шунты не имеют меньшего количества осложнений, чем вентрикуло-предсердные (ВА) шунты, осложнения менее серьезны.
Инфекция вентрикуло-предсердного (VA) шунта приводит к инфекции кровотока и вызывает большее беспокойство, чем инфекция вентрикуло-перитонеального (VP) шунта. В редких случаях хроническая инфекция может вызвать повреждение почек или опасное для жизни повреждение легких и сердца. VA-шунты выходят из строя не чаще, чем VP-шунты, но, поскольку их осложнения могут быть более серьезными, они предназначены для особых случаев. Осложнения для шунтов Ventriculoatrial (VA) были связаны с легочной гипертензией, эмболизацией легочного дерева и шунтирующим нефритом (воспаление в почке).
Редкие осложнения включают заворот кишечника (скручивание) вокруг шунтирующего катетера, образование инкапсулированных внутрибрюшинных отделов спинномозговой жидкости или развитие реакций на имплантированные материалы.
Наиболее распространенные тесты для оценки возможной неисправности шунта или отказа шунта
Очень важно, чтобы ваш врач немедленно диагностировал и лечил осложнение шунтирования и инфекцию шунта. Осложнения, связанные с шунтом, не всегда просты, и диагностика может быть сложной задачей.Существует множество тестов, которые могут помочь определить, правильно ли работает шунт. Часто первым шагом в оценке возможной неисправности шунта или отказа шунта является визуализация. Важно, чтобы у каждого из нейрохирурга и в больнице был файл исходного сканирования. HydroAssist ™, мобильное приложение HA, позволяет хранить изображения.
Ультразвук (США) используется у младенцев с открытыми мягкими пятнами или родничками. УЗИ не оказывает вредного воздействия на мозг, безболезненно и не требует седативных средств.Он обеспечивает адекватную визуализацию боковых желудочков, но другие части мозга не так хорошо видны.
Компьютерная томография (КТ) — это надежная процедура для диагностики и помощи в лечении гидроцефалии. КТ или МРТ используются для диагностики у детей старшего возраста и у взрослых. В большинстве случаев размер желудочка можно сравнить с предыдущими сканированиями, когда шунт работал хорошо, или с «нормальными значениями». При подозрении на сбой в работе шунта КТ или МРТ используется для сравнения размера желудочков и для выявления наиболее точных признаков сбоя, когда для сравнения доступно предыдущее сканирование.Однако у некоторых людей желудочки не увеличиваются при нарушении работы шунта.
КТ. Это сложная техника, при которой рентгеновские лучи проходят через тело пациента, а компьютер делает снимки внутренних структур, в данном случае мозга. КТ обычно можно проводить без седации.
КТ использует радиацию, что вызывает опасения по поводу облучения, особенно у пациентов с гидроцефалией, которые в течение своей жизни полагаются на КТ и МРТ как на критически важные инструменты, чтобы определить, есть ли проблема с текущим лечением.Новые машины, а также новые методы, которые сокращают количество снимаемых изображений до наиболее критически важных для оценки ситуации, ограничивают количество радиационного воздействия на пациента. Вы можете услышать такие термины, как КТ с низкой дозой и / или быстрое сканирование. В общем, лучше ограничить количество радиации, которой вы подвергаетесь. Однако это не должно происходить за счет вашей безопасности. Знайте методы компьютерной томографии, используемые в вашей больнице, особенно в отделении неотложной помощи. Если назначена компьютерная томография, вы можете поговорить со своим врачом о срочности ситуации и о том, можно ли ждать МРТ.
Магнитно-резонансная томография (МРТ), , как и компьютерная томография, представляет собой диагностический метод, позволяющий получать изображения головного мозга, но в отличие от компьютерной томографии, МРТ не использует рентгеновские лучи / излучение. Вместо этого МРТ использует радиосигналы и очень мощный магнит для сканирования тела пациента, а затем сигналы преобразуются в изображения с помощью компьютера. МРТ — безболезненная процедура и не имеет известных побочных эффектов. Существует два типа МРТ-сканирования: однократное быстрое спин-эхо (также называемое «быстрой МРТ головного мозга»), которое занимает около трех минут и редко требует седации, используется для оценки размера желудочков.Полная МРТ, которая занимает от 30 до 60 минут и может потребовать седации, показывает более мелкие детали. Перед выполнением более длительного сканирования маленьким детям дают успокаивающее средство, чтобы свести к минимуму движение, которое могло бы вызвать размытие изображений.
Радиолог просмотрит снимки, напишет отчет и отправит его врачу.
(Следует отметить, что перед выполнением МРТ врач должен убедиться, что имплантированные устройства безопасны для МРТ.)
Рентгеновский снимок шунтирующей системы, часто называемой серией шунта представляет собой набор простых рентгенограмм всего участка шунтирующей трубки (черепа, шеи, грудной клетки и брюшной полости) для выявления механических разрывов, перегибов или перегибов. отключения в шунте.Рентген также может подтвердить настройку программируемого клапана. Хотя шунтирующий рентгеновский снимок может определить настройки шунта (если он программируется), и если в катетерах есть физический разрыв, он не может определить, действительно ли спинномозговая жидкость протекает через шунтирующую систему.
Несмотря на огромную важность в оценке предполагаемой недостаточности шунтирования, визуализация мозга не во всех случаях дает убедительные результаты. Для дальнейшего исследования обычно требуются процедуры, выполняемые хирургом или его бригадой.
Исследование шунтирующего потока , которое также может называться исследованием проходимости шунта или шунтограммой , является исследованием для определения в реальном времени, течет ли CSF через шунтирующую систему.Путем введения небольшого объема контрастного красителя или радиоактивного индикатора в резервуар для шунта можно измерить поток спинномозговой жидкости через катетеры и клапан.
Shunt Tap — это диагностический тест для выявления инфекции и подтверждения того, что шунт все еще функционирует. Область кожи над резервуаром для шунта очищается стерильным антибактериальным раствором. Для шунтирующего отвода используется небольшая игла, чтобы проколоть кожу и получить доступ к шунтирующему резервуару / передней камере. Врач часто собирает и отправляет образец спинномозговой жидкости для исследования, чтобы исключить любой источник инфекции, связанной с шунтом.
Внешний желудочковый дренаж (EVD) — это метод лечения, который позволяет временно отвести спинномозговую жидкость из боковых желудочков головного мозга или поясничного пространства позвоночника во внешний мешок для сбора. EVD дренирует спинномозговую жидкость, используя сочетание силы тяжести и межцеребрального давления. Скорость дренирования зависит от высоты, на которой расположена система EVD по отношению к анатомии пациента, что снижает повышенное внутричерепное давление (ВЧД).
БВЭ
часто используются для снятия повышенного ВЧД, слива инфицированной спинномозговой жидкости, слива окровавленной спинномозговой жидкости или крови после операции или кровотечения, а также для контроля скорости потока спинномозговой жидкости.
Мониторинг внутричерепного давления (ВЧД) — это диагностический тест, который помогает вашим врачам определить, является ли высокое или низкое давление спинномозговой жидкости причиной ваших симптомов. Если причина головной боли не поддавалась никаким другим диагностическим мерам, хирург может порекомендовать госпитализацию для мониторинга ВЧД. Мониторинг ВЧД требует хирургического вмешательства. Ваш хирург проделает в черепе небольшое отверстие, называемое бурой, и через мозг в боковой желудочек вводится небольшой датчик давления для измерения ВЧД.Ваше давление постоянно записывается и дает важные рекомендации по терапии.
Признаки и симптомы осложнения
Когда дела идут хорошо, легко выбросить из головы опасения по поводу гидроцефалии и связанных с ней осложнений. Однако очень важно понимать признаки и симптомы отказа шунтирования. Посещение врача или отделения неотложной помощи, даже если симптомы в конечном итоге не связаны с гидроцефалией или шунтом, является правильным выбором.Немедленное обращение за медицинской помощью может выявить решаемое осложнение и позволить вам или члену вашей семьи избежать повреждения мозга или даже смерти, особенно у детей.
Симптомы неисправности шунта или отказа шунта значительно переходят от человека к человеку, но повторяющиеся отказы, как правило, имеют схожие симптомы для конкретного человека. Когда происходит внезапный сбой, симптомы могут развиваться очень быстро, что может привести к коме и, возможно, смерти. У младенцев и детей ясельного возраста важно знать, что лекарства с побочным эффектом сонливости могут имитировать или маскировать признаки нарушения работы шунта, и их следует с осторожностью применять людям с гидроцефалией, особенно младенцам и детям младшего возраста.
Младенцы
- Увеличение головы ребенка
- Фонтанель полный и напряженный, когда младенец стоит и тихо
- Выступающие вены на коже головы
- Отек по ходу шунтирующего тракта
- Рвота
- Сонливость
- Раздражительность
- Отклонение глаз вниз
- Меньше интереса к кормлению
- Лихорадка, потенциально проявляющаяся недостаточностью шунтирования или инфекцией
- Покраснение по ходу шунтирующего тракта, возможно, при нарушении шунтирования или инфекции
Малыши
- Увеличение головы
- Отек по ходу шунтирующего тракта
- Рвота
- Головная боль
- Сонливость
- Раздражительность
- Утрата прежних способностей (сенсорных или моторных функций)
- Лихорадка, потенциально проявляющаяся недостаточностью шунтирования или инфекцией
- Покраснение вдоль шунтирующего тракта, возможно, при нарушении шунтирования или инфекции
Дети и взрослые
- Рвота
- Головная боль
- Проблемы со зрением
- Раздражительность и / или усталость
- Отек по ходу шунтирующего тракта
- Изменение личности
- Нарушение баланса
- Проблемы с пробуждением или бодрствованием (этот симптом требует срочного внимания, так как потенциально может привести к коме)
- Снижение успеваемости или производительности труда
- Лихорадка, потенциально проявляющаяся недостаточностью шунтирования или инфекцией
- Покраснение вдоль шунтирующего тракта, возможно, при нарушении шунтирования или инфекции
Пожилые люди с гидроцефалией нормального давления
Люди, которым поставлен диагноз и проходят лечение в зрелом возрасте, в том числе пациенты с НПХ, как правило, возвращаются к симптомам, которые они испытывали до первоначального лечения, когда у них возникают нарушения.

 От слаженной и правильной работы этих структур зависит работа сердца.
От слаженной и правильной работы этих структур зависит работа сердца.