Областной кожно-венерологический диспансер г. Липецка
Стрептодермия — инфекционное заболевание кожных покровов, виной чему «нашествие» стрептококков, сеющих разрушение и гибель эпидермальных клеток. Справедливости ради следует заметить, что это заболевание имеет и альтернативное название — стрептококковая пиодермия, но почему-то в народе принято проглатывать букву «о» во втором слове, из-за чего словосочетание приобретает уж совсем непотребное звучание. А если серьезно, то эта болезнь, как и любое кожное заболевание, в виду своей публичности и доступности для посторонних глаз способна с легкостью отравить жизнь своему несчастному обладателю.
Стрептодермия: причины
Стрептодермия. Фото. Кожа выполняет важнейшую функцию в нашем организме: она, являясь надежным естественным барьером, первой становится на пути у всякой патогенной «нечисти», рассматривающей человеческий организм в качестве кормовой базы, где «тепло, светло и мухи не кусаются». Но при определенных условиях под воздействием неблагоприятных факторов кожа до некоторой степени утрачивает свой защитный потенциал. Это может произойти при ее загрязнении, нарушениях периферического кровообращения вследствие варикоза, перегрев или же, наоборот, переохлаждение рук или ног, мелкие травмы кожи (укусы, порезы, ссадины), которые на фоне пониженного иммунитета и авитаминоза долго не заживают и облегчают проникновение микроорганизмов под кожу. Стимулирующим развитие стрептодермии фактором является наличие таких патологий, как сахарный диабет или почечная недостаточность.
Но при определенных условиях под воздействием неблагоприятных факторов кожа до некоторой степени утрачивает свой защитный потенциал. Это может произойти при ее загрязнении, нарушениях периферического кровообращения вследствие варикоза, перегрев или же, наоборот, переохлаждение рук или ног, мелкие травмы кожи (укусы, порезы, ссадины), которые на фоне пониженного иммунитета и авитаминоза долго не заживают и облегчают проникновение микроорганизмов под кожу. Стимулирующим развитие стрептодермии фактором является наличие таких патологий, как сахарный диабет или почечная недостаточность.
Стрептодермия: симптомы
Инфекция начинает проявлять себя спустя неделю после заражения. Первым симптомом стрептодермии являются мелкие розоватые пятнышки круглой или неправильной формы. Спустя 2-3 дня они превращаются в пузырьки, заполненные гнойным содержимым. Если стрептококки «резвятся» на поверхности кожи, то не все так страшно: после вскрытия пузырьков-везикул они довольно быстро заживают и не оставляют после себя уродливых рубцов. Это поверхностная форма стрептодермии, так называемое импетиго. Если же имеет место более глубокая форма заболевания — стрептококковая эктима — то последствий в виде остающихся после заживления шрамов, к сожалению, не избежать.
Это поверхностная форма стрептодермии, так называемое импетиго. Если же имеет место более глубокая форма заболевания — стрептококковая эктима — то последствий в виде остающихся после заживления шрамов, к сожалению, не избежать.
Иные симптомы, помимо кожных высыпаний, выражены мало. Иногда отмечается слабое жжение и зуд, сухость инфицированных участков кожи. Стрептодермия у детей, протекающая в связке с другим заболеванием может вызвать повышение температуры и увеличение лимфоузлов в зоне поражения.
Стрептодермия может поражать и абсолютно здоровую, без видимых дефектов, кожу, однако она не трогает волосы и ногти, состояние которых не изменяется в процессе заболевания. Изначально стрептодермия локализуется на ограниченных площадях, но последующее невнимание к личной гигиене, наплевательское отношение к лечению и смачивание пораженных участков кожи зажигают «зеленый свет» на пути распространения инфекции. Стрептодермия у детей очень наглядно это демонстрирует: стоит умыть больного ребенка, как спустя всего пару часов розовые пятнышки увеличиваются и кожа отекает.
Хроническая стрептодермия характеризуется увеличением зараженных очагов (диаметр которых достигает 10 см) с рваными краями и отслаивающимся ороговевшим эпидермисом. После вскрытия везикул образуются желтовато-коричневые серозные корки, под которыми, если их срезать, обнаруживается яркая розовая кожа с признаками эрозии. Со временем в очагах поражения развивается микробная экзема.
Стрептодермия: диагностика
Описанная выше клиническая картина дает врачу достаточно аргументов, чтобы вывести в амбулаторной карте пациента своим профессионально-нечитаемым почерком слово «стрептодермия». Все же для вящей достоверности исследуют соскоб с кожных покровов под микроскопом, в котором определяются стрептококки. Если пациент уже сам влез своими неумелыми руками в процесс лечения и начал использовать какие-нибудь антибактериальные мази, то микроскопическое исследование даже при условии наличия стрептодермии может и не дать результатов. В данном случае полагаются на визуальный осмотр больного.
Следует отличать стрептодермию от крапивницы, экземы, атопического дерматита. С этой целью пациент подвергается пристрастному «допросу» на предмет установления возможной связи с потенциальными аллергенами.
Стрептодермия: лечение
Больным стрептодермией следует минимизировать контакты с окружающими во избежание распространения болезни, так как заболевание заразно. Во избежание аллергических проявлений из диеты исключается острое/сладкое/жирное и прочие гастрономические удовольствия. Зато это не даст «разгуляться» аллергии и «подсушит» пораженные участки кожи.
Во время лечения стрептодермии нельзя умываться. Чтобы все-таки не утратить человеческий вид здоровые участки кожи протирают влажным тампоном, смоченным настоем ромашки или обычной водой.
Тактика лечения строится в зависимости от масштабов поражения кожи. Если они не велики, то достаточно будет ограничиться местным лечением. При обширных поражениях, а также в случае неэффективности местной терапии следует подключить иммунопрепараты, витамины, общеукрепляющие лекарственные средства, гемотерапию, УФ-облучение пораженных областей.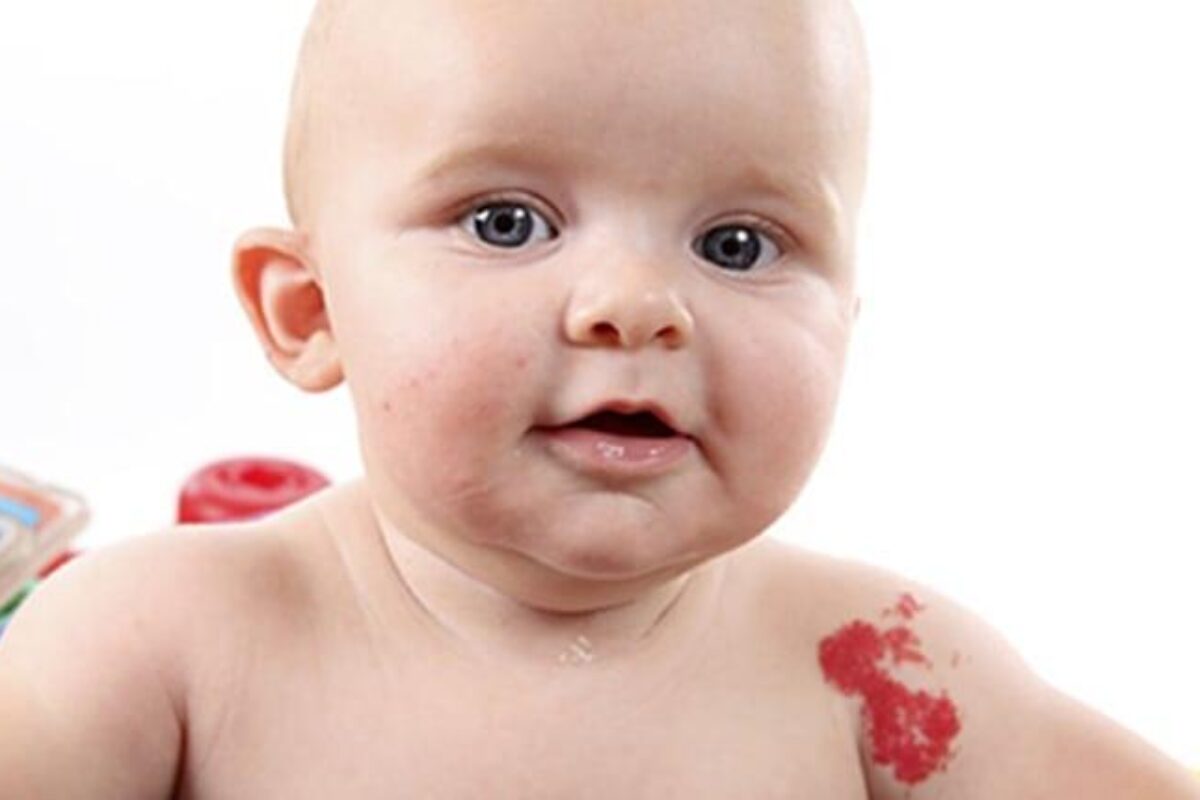
Гнойные везикулы вскрывают у самого основания, используя при этом стерильные иглы. Пораженные места дважды в день обрабатывают «зеленкой» или метиленовым синим, а затем накладывают повязку, пропитанную антибактериальной мазью (используют эритромициновую, тетрациклиновую и т.д.). Подсохшие корки смазывают салициловым спиртом, не более чем через сутки они легко снимутся.
Профилактика стрептодермии предусматривает внимательное отношение к микротравмам кожи: следует незамедлительно обрабатывать их антисептическим раствором. Здоровый образ жизни, тщательная личная гигиена, полноценное питание, свежий воздух — также являются слагаемыми успешной профилактики стрептодермии.
Стрептодермия у детей. Фото. Как начинаеться, как и чем лечить стрептодермию ребенка
27.04.2015Детское здоровье
Это инфекционно-аллергическое заболевание, связанное с попаданием в кожу стрептококка и продуктов его жизнедеятельности.
Основное его проявление – образование на поверхности дермы гнойных образований характерной округлой формы и шелушащуюся поверхность.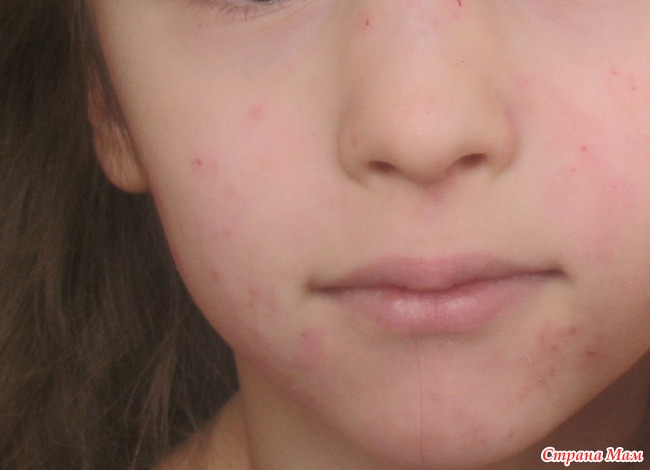 Существуют различные формы заболевания в зависимости от размеров патологических очагов, их количества и зоны распространения.
Существуют различные формы заболевания в зависимости от размеров патологических очагов, их количества и зоны распространения.
Как начинается стрептодермия у детей
Возникновение стрептодермии всегда сопровождается нарушением целостности дермического покрова, изменением очагового иммунитета и нарушением работы всей иммунной системы.
Стрептодермия у детей появляется обычно в детских коллективах наблюдается целая вспышка эпидемии. Зараженный ребенок становится источником инфекции и способен заразить любого, контактирующего с ним человека.
Стрептодермия у детей: фото
Факторы заражения детьми стрептодермией
- пренебрежение правилами гигиены;
- острое переутомление;
- стрессы;
- состояния, которые могут привести к снижению иммунитета;
- дефицит витаминов в рационе заболевшего;
- даже незначительные травмы кожи.
Микроорганизм может попасть в организм ребенка бытовым способом.
В жаркое время она может передаваться посредством насекомых, переносящих возбудители на лапках. В холода часто растет заболеваемость стрептодермией у детей. Это по времени совпадает с ростом заболеваемости скарлатиной и ангиной – так получается потому, что причиной болезни является один и тот же микроорганизм.
Симптомы стрептодермии у детей
Основные проявления:
- на коже появляются небольшие пузырьки. Как правило, высыпаниями покрывается лицо, спина, конечности, нижняя часть туловища;
- сильный кожный зуд;
- на месте старых очагов болезни – пигментация кожи;
- плохое самочувствие – слабость, вялость, отсутствие аппетита.
Некоторое время, попав в организм, инфекция «спит», никак не давая о себе знать. Инкубационный период длится примерно 7 дней, после чего на коже появляются фликтены – пузыри плоской формы в окружении венчика гиперемированной кожи. Это отличительный знак стрептодермии, которую элементарно можно спутать с отрубиевидным лишаем, атопическим дерматитом, экземой.
Формы заболевания ребенком стрептодермией
- Стрептококковое импетиго характерно разрозненными одиночными высыпаниями, локализующимися на лице, конечностях, туловище и имеющими тенденцию сливаться. Глубоко подкожу фликтены (высыпания) не проникают.
- Буллезное импетиго характерно фликтенами большего по размерам. Они зачастую поражают кисти, голени, стопы.
- Стрептококковая заеда – это когда фликтены появляются в уголках рта, иногда у крыльев носа, возле глаз. Эта форма заболевания вызывает сильный зуд и слюнотечение, что чревато распространением инфекции по коже лица.
- Простой лишай: на лице возникают розовые или белые шелушащиеся округлые или овальные очаги, имеющие четко очерченные границы.
- Турниоль — эта форма часто поражает детей, которые систематически грызут ногти. Фликтены возникают вокруг ногтевых пластин и вскрываются, образуя подковообразную эрозию.
- Стрептококковая опрелость – поражаются кожные складки, на которых образуются мелкие фликтены.
 Когда они вскрываются, на коже обнаруживаются мокнущие ярко-розовые поверхности.
Когда они вскрываются, на коже обнаруживаются мокнущие ярко-розовые поверхности.
Лечение стрептодермии у детей
Независимо от формы заболевания, назначение лечения его обязательно.
- В случае, когда стрептодермия у детей не сопровождается интоксикацией и проявляется лишь одиночными очагами, местного лечения достаточно. Если же развивается осложненная форма, вместе с местной терапией предписывают более основательную терапию.
- На протяжении всего лечения категорически нельзя принимать ванны, душ – следует только протирать здоровую кожу отваром трав с антисептическим воздействием и с последующим тщательным просушиванием.
- Надо одевать ребенка только в одежду из натуральных тканей – для вентиляции кожи и терморегуляции.
- Обязательно использование лечебной диеты: пища должна быть легкоусвояемой и питательной. Ограничить сладости, жирную и острую еду.
- Во время местной обработки кожи следует вскрывать фликтены и обрабатывать их поверхность растворами анилиновых красителей (зеленка), а затем накладывать дезинфицирующие махи и сухие антисептические повязки.
 Корочки для быстрейшего их отпадания смазывать салициловым вазелином.
Корочки для быстрейшего их отпадания смазывать салициловым вазелином.
Видео о стрептодермии у детей и как лечить
Материалы по теме:
Разделы статей
Популярные статьи
ТТГ при беременности
При беременности в организме женщины происходят кардинальные изменения. Перестраивает свою работу
Стрептодермия: лечение, симптомы, диагностика
Распространенное гнойно-воспалительное кожное заболевание инфекционного типа, возбудителем которого являются бактерии рода стрептококков, называют стрептодермией. Эта инфекция составляет до 40% дерматологических заболеваний, характеризующихся наличием поражений, связанных с образованием гнойничков. Примерно в трети случаев болезнь протекает тяжело и приводит к временной нетрудоспособности пациента.
Примерно в трети случаев болезнь протекает тяжело и приводит к временной нетрудоспособности пациента.
Характер и причины поражения кожи
Заболевание поражает преимущественно гладкие участки и кожные складки, причем очаги поражения склонны к периферическому разрастанию. Что характерно, болезнь не затрагивает сальные и потовые железы, волосяные фолликулы. Локализация очагов может быть на любых участках тела – на коже конечностей, лица и волосистой части головы, туловища, паховой или ягодичной складки и т.д.
Инфекция поражает людей всех возрастов, причем у взрослых она встречается чаще всего среди работников строительной сферы, транспорта, металлургии и горной промышленности, для которых она часто рассматривается как профессиональное заболевание. Стрептококки в неактивном состоянии присутствуют в организмах подавляющего большинства людей, но причинами стрептодермии у взрослых наиболее часто становятся:
- сниженный иммунитет в сочетании с массивной передачей инфекции от больного человека;
- мелкие травмы кожи, способствующие нарушению ее барьерной функции;
- нарушения функции центральной нервной системы из-за стресса или переутомления, приводящие к снижению иммунитета, ухудшению трофики тканей и кровообращения;
- наличие хронического эндокринного заболевания, из-за чего повышаются риски развития гнойно-воспалительных процессов;
- прием некоторых лекарственных препаратов, снижающих резистентность организма к стрептококку;
- нарушения состава кишечной микрофлоры из-за нерационального питания, приводящие к угнетению функции иммунных клеток кишечника;
- несоблюдение правил личной гигиены, создающее благоприятные условия для размножения бактерий.

У детей стрептодермия наиболее часто развивается в дошкольном периоде и составляет до 60% гнойничковых поражений кожи. Бактерии передаются, как правило, бытовым путем, развитию инфекции способствует наличие мелких ранок, ссадин или царапин, укусы насекомых.
Проявления болезни
Стрептококки проникают в организм через незначительные повреждения кожи и слизистых оболочек и начинают активно размножаться с выделением в окружающие ткани токсинов и факторов защиты от иммунных клеток. Спустя 7-10 дней после инфицирования в организме больного формируется общая реакция на инфекцию в виде повышения температуры тела, недомогания, болей в мышцах и головных болей. Но основным симптомом стрептодермии является появление характерных высыпаний на коже, сопровождающихся зудом. Внешний вид и локализация кожных проявлений определяются текущим клиническим вариантом болезни.
- Стрептококковое импетиго – небольшие пузырьки с прозрачной жидкостью, которая затем мутнеет и трансформируется в гной.
 Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи.
Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи. - Заеда – щелевидная эрозия кожи, образующаяся в уголках рта. Она выглядит как трещина, окруженная отслаивающимися частичками кожи и желтыми корочками. Это одна из наиболее тяжело излечиваемых форм болезни, так как пораженный участок дополнительно травмируется во время еды или при разговоре.
- Панариций – подковообразное воспаление вокруг ногтевой пластины на пальце руки. Кожа приобретает розово-синюшный оттенок, отекает, по краю кутикулы отслаивается, а из-под ногтевого валика при нажатии выделяется гной.
- Опрелость – разновидность стрептодермии, признаки которой чаще всего появляются у людей с диабетом второго типа, ожирением, гиперкортицизмом либо на фоне себорейного дерматита. Заболевание локализуется преимущественно в естественных складках кожи – между ягодиц, в паховой зоне, в подмышечных впадинах, за ушами, под молочными железами и т.
 д. Поражению кожи способствует интенсивное потоотделение и мацерация рогового слоя кожи, появляется ярко-красное эрозивное пятно и трещины в глубине складки. Пятно постоянно мокнет, вызывая жжение и зуд.
д. Поражению кожи способствует интенсивное потоотделение и мацерация рогового слоя кожи, появляется ярко-красное эрозивное пятно и трещины в глубине складки. Пятно постоянно мокнет, вызывая жжение и зуд. - Острая диффузная стрептодермия локализуется преимущественно на коже ног, вокруг инфицированных ран, ожогов или свищей. Пораженные участки с мокнущей поверхностью и желтыми корочками окаймляют травмированную зону. Инфекция сопровождается отеком конечностей и гиперемией, часто развиваются осложнения в виде воспалений лимфоузлов.
- Простой лишай появляется преимущественно на коже лица в виде ярко-розовой сыпи с четко очерченными границами.
- Эктима – тяжелая форма заболевания с проникновением гнойного процесса глубоко в ткани. На месте поражения кожи образуется язвенно-некротическое образование, а после заживления остается рубец.
При отсутствии лечения инфекционный воспалительный процесс распространяется на другие участки тела.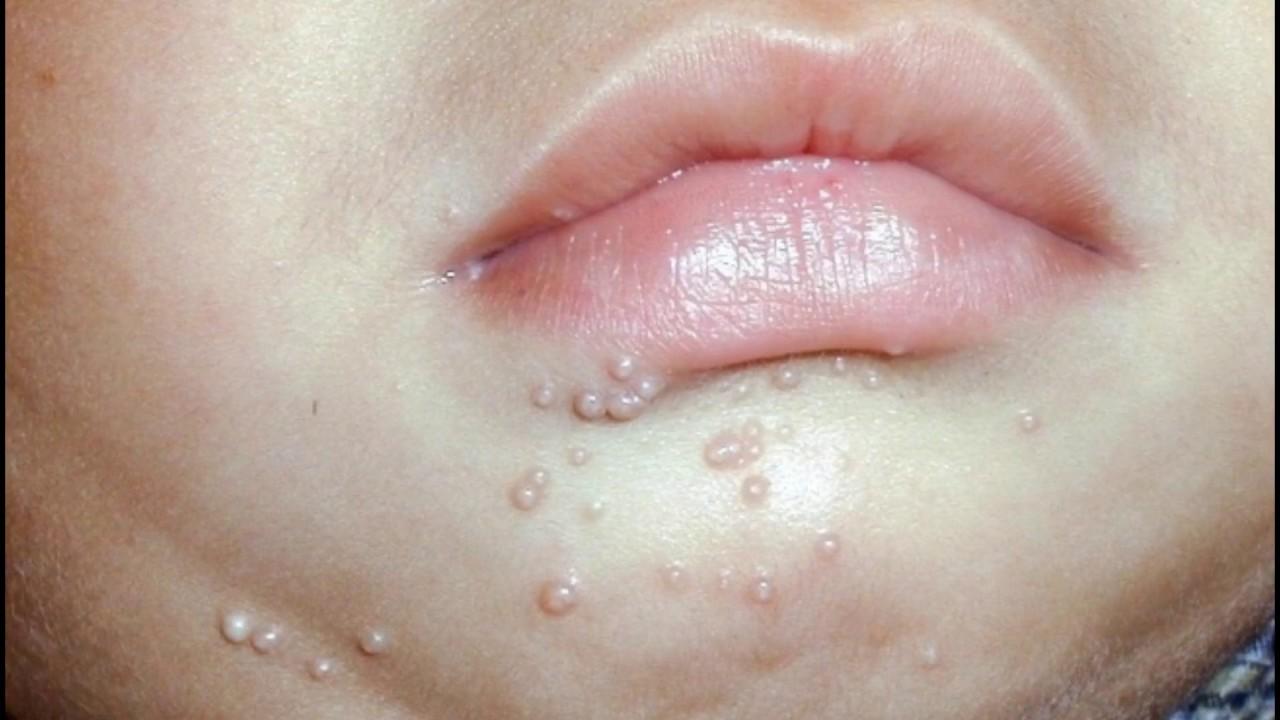
У вас появились симптомы стрептодермии?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Диагностические методы
Для диагностики стрептодермии врач не ограничивается осмотром и сбором анамнеза, так как внешние признаки заболевания легко спутать с другими кожными инфекциями. Чтобы получить точные данные, пациенту назначают:
- микроскопическое исследование;
- бакпосев – наиболее информативный метод исследования, который позволяет не только обнаружить возбудителя инфекции, но и установить его патогенность, а также проверить, насколько он чувствителен к антибиотикам.
Оба анализа назначают только при условии, что пациент не пользовался антибиотиками либо другими лекарственными средствами. Пациенту может понадобиться консультация эндокринолога в случае, если у него присутствует диабет или есть подозрение на наличие этого заболевания.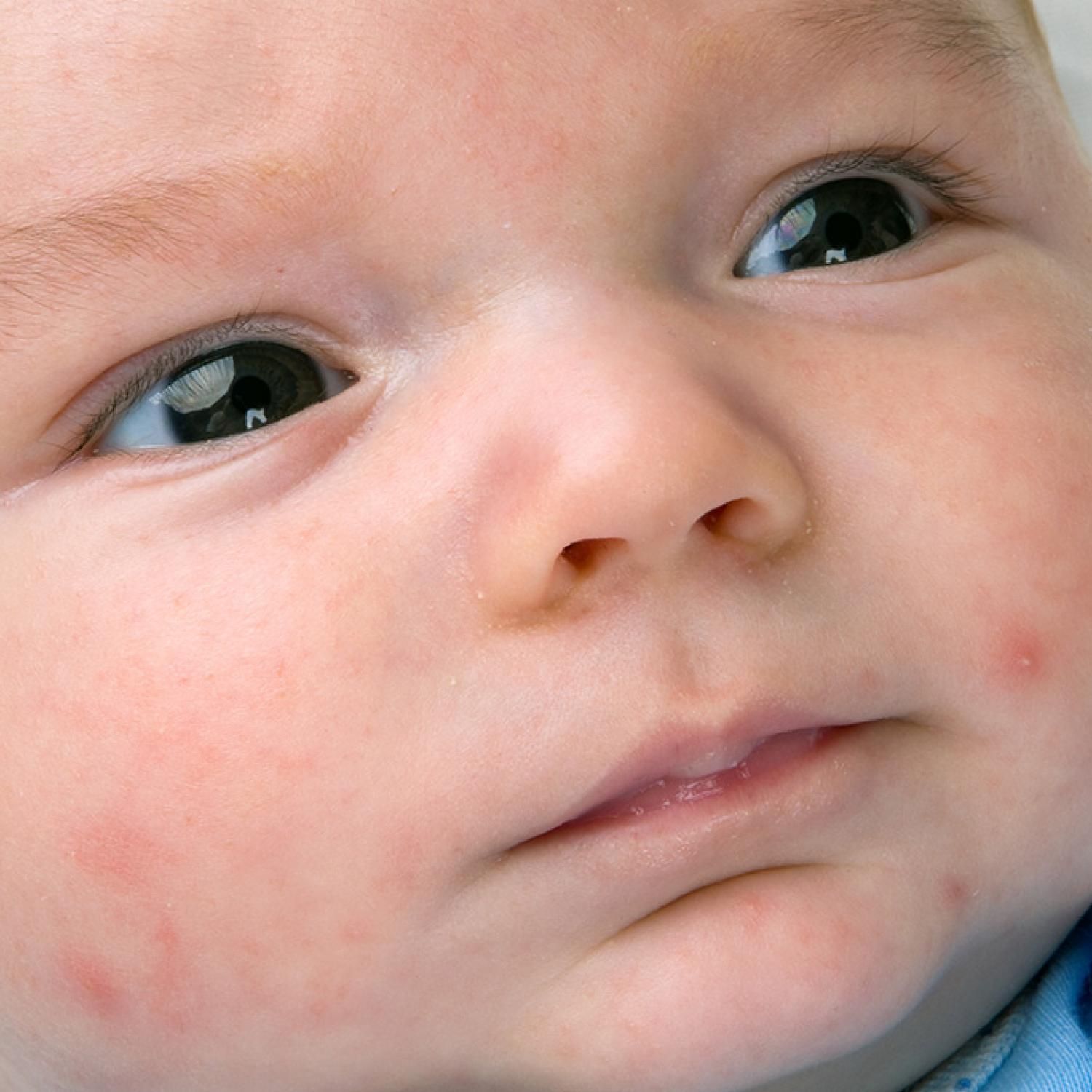
Ликвидация поражения кожных покровов
В случае, если заболевание не приобрело тяжелый характер, лечение стрептодермиии проводят амбулаторно. При наличии тяжелых симптомов – глубокой эрозии и некротизации тканей, воспаления лимфоузлов и др. – пациента помещают в дерматологический стационар. Терапия заключается в:
- правильном уходе за кожей, исключающем мытье водой с мылом, чтобы избежать распространения болезни на другие области;
- наружной обработке пораженных участков анилиновыми красителями, наложении мазей с антибиотиками и кератолитических составов;
- приеме антибиотиков в случае развития лимфангита и выраженной интоксикации;
- специфической иммунотерапии, направленной на борьбу со стафилококковой инфекцией.
Кроме того, дополнительно могут быть назначены витамины в комплексе, а по окончании курса антибиотиков – пробиотические препараты для восстановления кишечной микрофлоры.
Профилактика стрептодермии заключается в частом мытье кожи водой с мылом. Исследования показывают, что мыльный раствор уничтожает до 95% стрептококков на поверхности кожи. Соблюдение гигиенических правил особенно важно после контакта с человеком, страдающим гнойничковой сыпью.
Часто задаваемые вопросы
Как передается стрептодермия?
Стрептококк является бактерией с высокой вирулентностью и передается при прямом контакте с человеком, болеющим стрептодермией, или через вещи, которыми он пользовался. Наиболее часто заражение происходит через пользование общей посудой, полотенцем, игрушками, другими бытовыми предметами.
Сколько длится?
Инкубационный период болезни составляет от недели до 10 дней. Само заболевание в легкой форме продолжается около недели. В хронической форме для него характерны периодические рецидивы.
Чем лечить в домашних условиях?
Если нет возможности обратиться к врачу, использовать народные средства. В первую очередь, речь идет об отварах трав с выраженными антисептическими и противовоспалительными свойствами – коры дуба и ромашки. Отваром смачивают стерильный тампон и прикладывают к пораженному участку. Здоровую кожу протирают салфеткой, смоченной в отваре ромашки, вместо мытья под душем или в ванне.
К какому врачу нужно обратиться?
По поводу лечения следует обратиться к дерматологу.
Стрептодермия у детей — причины, симптомы, диагностика и лечение
Стрептодермия у детей – группа стрептококковых инфекций кожи, характеризующихся высокой контагиозностью и наличием первичных элементов – фликтен. Стрептодермия у детей начинается с появления на коже пузырьков, заполненных секретом, которые затем превращаются в гнойнички и подсыхают в корочки.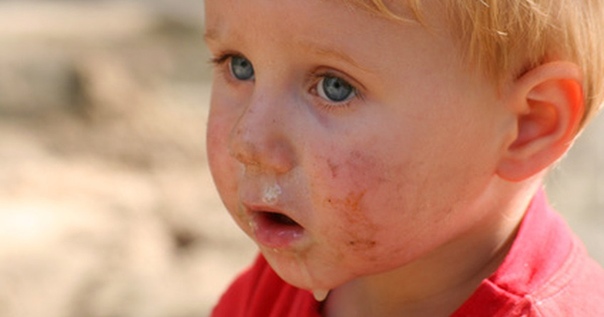 Элементы склонны к периферическому росту; на месте отделившейся корочки остается пятно. Стрептодермия у детей диагностируется детским дерматологом на основании клинической картины и бактериологического посева. В лечении стрептодермии у детей используются местная обработка кожи противомикробными мазями и анилиновыми красителями; системная антибактериальная и иммуномодулирующая терапия; УФО, вскрытие фликтен.
Элементы склонны к периферическому росту; на месте отделившейся корочки остается пятно. Стрептодермия у детей диагностируется детским дерматологом на основании клинической картины и бактериологического посева. В лечении стрептодермии у детей используются местная обработка кожи противомикробными мазями и анилиновыми красителями; системная антибактериальная и иммуномодулирующая терапия; УФО, вскрытие фликтен.
Общие сведения
Стрептодермия у детей – общее понятие, объединяющее различные формы стрептококковых пиодермитов с преимущественным поражением гладкой кожи. К группе стрептодермий относятся стрептококковое импетиго, буллезное импетиго, щелевидное импетиго (заеда, ангулярный стоматит), простой лишай (сухая стрептодермия у детей), турниоль (импетиго ногтевых валиков), стрептококковая опрелость (интертригинозная стрептодермия у детей), эктима обыкновенная, поверхностная паронихия, сифилоподобное папулезное импетиго, хроническая диффузная стрептодермия.
В детском возрасте встречаются не все из перечисленных форм стрептококковой инфекции, однако распространенность стрептодермии достигает 50-60% от всех пиодермий. Высокая степень заразности и нередко рецидивирующий характер течения делают проблему профилактики и лечения стрептодермий у детей актуальной для педиатрии и детской дерматологии.
Стрептодермия у детей
Причины стрептодермии у детей
Возбудителем стрептодермии у детей является гемолитический стрептококк, который часто выступает в содружестве со стафилококком. В целом эти возбудители представляют собой типичных представителей условно-патогенной микробной флоры кожного покрова. Хорошо развитый местный иммунитет, ненарушенные кожные покровы, нормальное функционирование иммунной системы сдерживает распространение и размножение стрептококка.
Развитию стрептодермии у детей всегда предшествует нарушение целостности кожного покрова (ранки, ссадины, царапины, расчесы, укусы насекомых, потертости и пр. ), изменение местного и общего иммунитета. Более упорное течение стрептодермии наблюдается у детей, страдающих хроническими кожными заболеваниями (дерматитами, дерматомикозами, экземой, чесоткой, педикулезом, почесухой), аллергией, сахарным диабетом, ринитами и отитами с выделениями из носовых ходов и ушных раковин, раздражающими кожу. Нарушение иммунологической реактивности наблюдается у недоношенных и часто болеющих детей, при общих инфекциях, диспепсии, гипотрофии, анемии, авитаминозе, гельминтозах и пр. Возникновению и распространению стрептодермии у детей может способствовать плохой уход, несоблюдение правил личной гигиены, локальное воздействие низких или высоких температур (обморожения или ожоги), отсутствие лечения, постоянные контакты пораженных участков кожи с водой.
), изменение местного и общего иммунитета. Более упорное течение стрептодермии наблюдается у детей, страдающих хроническими кожными заболеваниями (дерматитами, дерматомикозами, экземой, чесоткой, педикулезом, почесухой), аллергией, сахарным диабетом, ринитами и отитами с выделениями из носовых ходов и ушных раковин, раздражающими кожу. Нарушение иммунологической реактивности наблюдается у недоношенных и часто болеющих детей, при общих инфекциях, диспепсии, гипотрофии, анемии, авитаминозе, гельминтозах и пр. Возникновению и распространению стрептодермии у детей может способствовать плохой уход, несоблюдение правил личной гигиены, локальное воздействие низких или высоких температур (обморожения или ожоги), отсутствие лечения, постоянные контакты пораженных участков кожи с водой.
Стрептодермия у детей нередко протекает в виде эпидемической вспышки в детском коллективе (детском саду, школе, лагере, детских секциях). Источником инфекции выступает больной стрептодермией ребенок; заражение окружающих происходит при тесном контакте – совместном использовании игрушек, посуды, полотенец, постельного белья, поцелуях и т. д. Инкубационный период при стрептодермии у детей может составлять от 2-х до 10 дней.
д. Инкубационный период при стрептодермии у детей может составлять от 2-х до 10 дней.
Симптомы стрептодермии у детей
Стрептококковое импетиго у детей
Излюбленной локализацией воспаления у детей является кожа лица, кистей и других открытых участков кожи. Заболевание начинается с появления на гиперемированном фоне или внешне не измененной коже первичного морфологического элемента стрептодермии – фликтены диаметром от 1 до 2-3 мм, окруженной воспалительным ободком. Вначале фликтена представляет собой напряженный пузырек, который вскоре становится дряблым, а его содержимое из светлого серозного превращается в мутное или гнойное. В дальнейшем фликтены подсыхают в корочки медово-желтого цвета, после слущивания которых остается розовое пятно.
Отдельные фликтены могут быть изолированы друг от друга участками здоровой кожи или увеличиваться в размерах за счет роста по периферии и сливаться. Развитие элементов сопровождается сильным зудом, из-за чего дети расчесывают кожу, распространяя инфекцию на здоровые участки, где образуются новые фликтены. Длительность течения стрептодермии у детей составляет 3-4 недели.
Длительность течения стрептодермии у детей составляет 3-4 недели.
Щелевидное импетиго у детей
Данная форма стрептодермии у детей также носит название заеды или ангулярного стоматита. Фликтены обычно локализуются в уголках рта, реже — у крыльев носа или в уголках глаз. На месте вскрывшихся пузырей образуются неглубокие трещины, покрытые корочками желтоватого цвета.
Данный вид стрептодермии у детей протекает с зудом в области рта, слюнотечением, жжением, болью при приеме пищи. Затяжному течению щелевидного импетиго способствует кариес, ринит, конъюнктивит, привычка облизывать губы. Инфекция легко передается через поцелуи, общую посуду, поэтому часты семейные случаи заболевания.
Простой лишай у детей
Эта форма стрептодермии у детей относится к сухой разновидности стрептококкового импетиго, т. е. протекает без образования фликтен. Инфекция поражает лицо (периоральную область, щеки, подбородок), реже – кожу туловища и конечностей.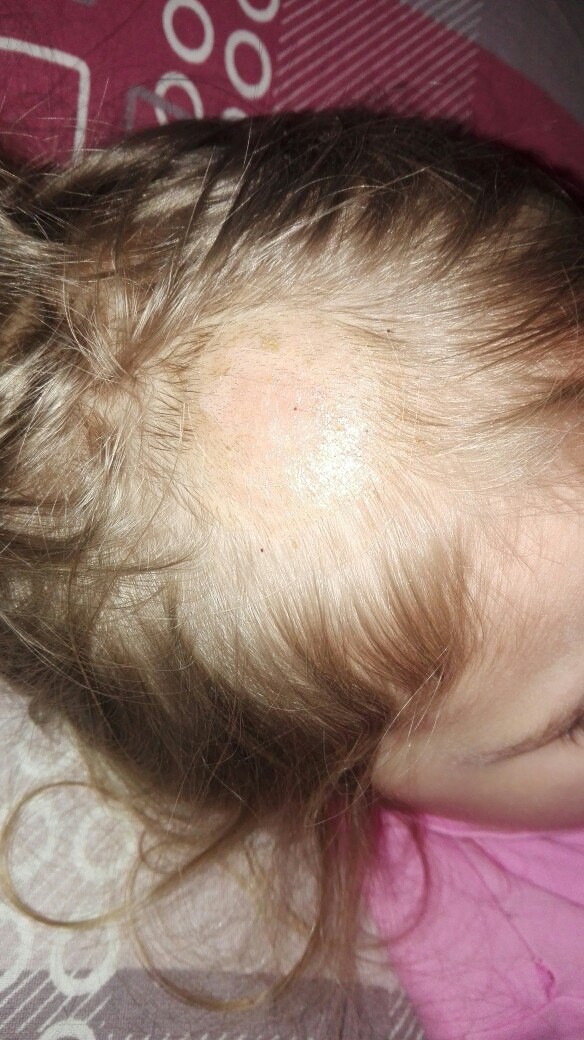
При этом в очагах поражения образуются отграниченные очаги круглой или овальной формы бело-розового цвета, покрытые мелкими сухими чешуйками. После пребывания на солнце элементы уменьшаются или исчезают полностью, однако пораженные участки кожи пигментированы слабее, из-за чего кожа приобретает пестрый вид.
Сухая стрептодермия у детей обычно возникает осенью или весной, часто в виде эпидемических вспышек в детских коллективах.
Стрептококковая опрелость у детей
При интертригинозной стрептодермии у детей воспалительные элементы располагаются в складках живота, пахово-бедренной, межъягодичной, подмышечной области, за ушными раковинами. Первичные элементы – фликтены сливаются в мокнущие эрозированные поверхности. Очаги поражения имеют ярко-розовый цвет, фестончатые границы и ободок по периферии. Вокруг основного очага располагаются отсевы в виде отдельных элементов, находящихся на разных стадиях эволюции (везикул, пустул, корок).
В кожных складках нередко образуются болезненные трещины и эрозии, резко нарушающие самочувствие ребенка. Этот клинический вариант стрептодермии у детей склонен к хронизации, часто отягощается присоединением вторичной грибковой инфекции.
Вульгарная эктима у детей
Вульгарная эктима у детей относится к глубоким стрептодермиям кожи. В большинстве случаев развивается у ослабленных и часто болеющих детей, при плохом гигиеническом уходе за кожей, зудящих дерматозах. Элементы стрептодермии локализуются на голенях, бедрах, ягодицах, пояснице, реже — верхних конечностях и туловище.
Вначале в месте внедрения инфекции образуется фликтена или пустула с серозно-кровянистым или серозно-гнойным содержимым, которая быстро подсыхает в мягкую желтовато-бурую корку. При снятии корки обнажается глубокая, болезненная язва, дно которой покрыто грязно-серым налетом. Через 2– 4 недели на месте язвы образуется пигментированный рубец.
К тяжелой форме язвенной стрептодермии у детей относятся прободающая и некротическая (гангренозная) эктима: в этих случаях язвы могут проникать глубоко в дерму и подкожно-жировую основу.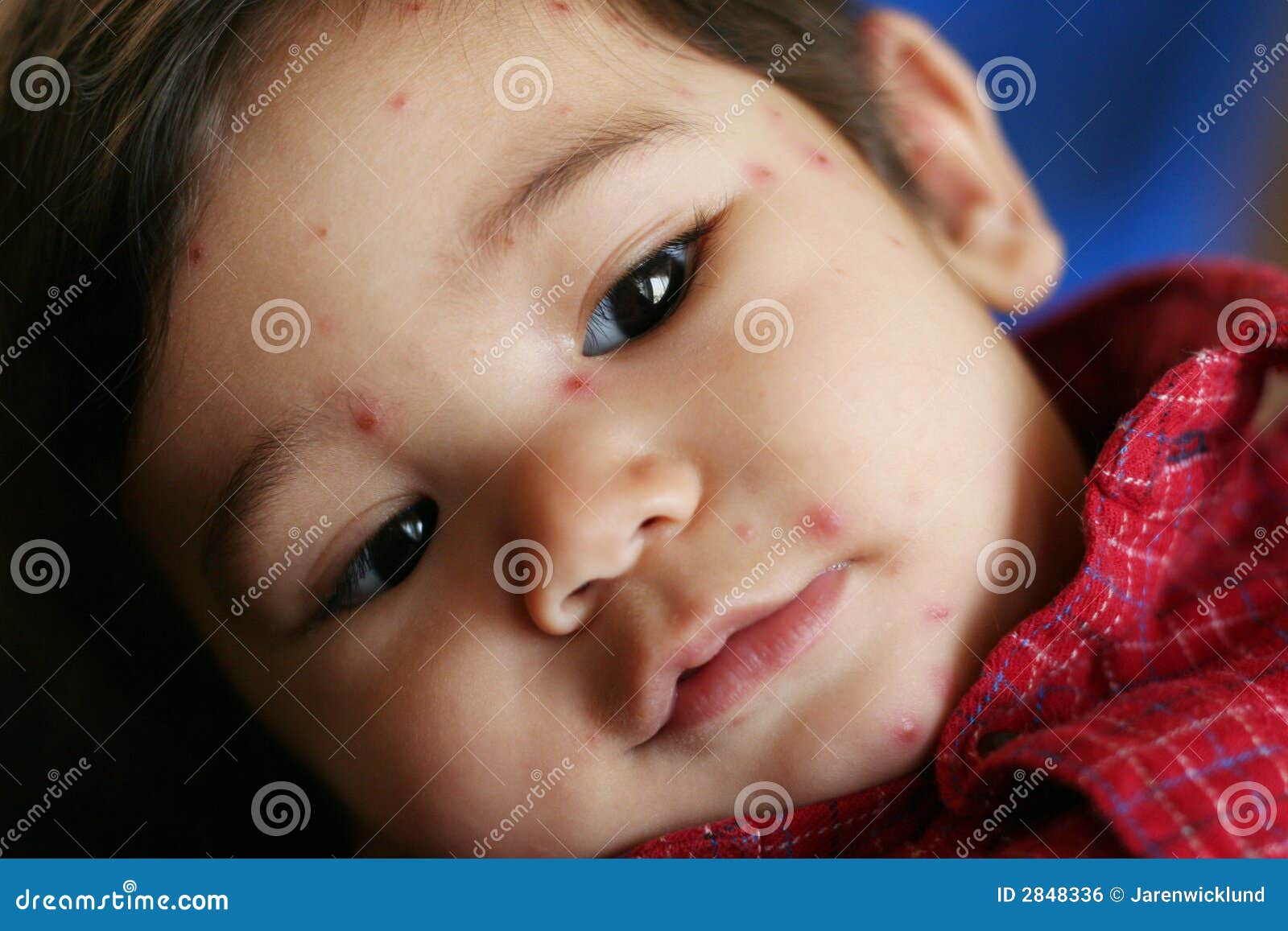
Рассмотренные выше формы стрептодермии у детей нередко сопровождаются нарушением общего состояния, повышением температуры, регионарным лимфаденитом.
Диагностика стрептодермии у детей
Диагностика стрептодермии у детей относится к компетенции детского дерматолога. Опытный специалист может определить клинический вариант стрептодермии у ребенка, основываясь на клинических проявлениях инфекции кожи (наличии типичных морфологических элементов — фликтен, корок, трещин, эрозий, язв).
Для подтверждения диагноза стрептодермии у детей и исключения заболеваний со сходными кожными проявлениями выполняется микроскопическое исследование соскобов с кожи на грибы, бактериологический посев отделяемого, производится осмотр кожи под лампой Вуда.
Дифференциальная диагностика стрептодермии у детей проводится с простым герпесом, ветрянкой, стафилококковой пиодермией, пузырчаткой новорожденных, кандидозом кожи, экземой. Вульгарную эктиму следует отличать от сифилитических язв, колликвативного туберкулеза кожи, для чего проводится RPR-тест и туберкулиновые пробы.
Вульгарную эктиму следует отличать от сифилитических язв, колликвативного туберкулеза кожи, для чего проводится RPR-тест и туберкулиновые пробы.
При рецидивирующем течении стрептодермии у детей необходимо обследование ЖКТ (консультация детского гастроэнтеролога, копрограмма, ФГДС, УЗИ органов брюшной полости, анализ кала на яйца гельминтов и т. д.).
Лечение стрептодермии у детей
В зависимости от тяжести течения стрептодермии у детей лечение может включать системную терапию или ограничиваться только местными процедурами. При назначении системной терапии используются антибиотики пенициллинового ряда (амоксиклав, флемоксин-солютаб) и макролиды (сумамед), пробиотики, поливитамины, иммуномодулирующая терапия, УФОК.
Местное наружное лечение стрептодермии у детей предполагает вскрытие фликтен, обработку пораженных участков кожи спиртовыми растворами анилиновых красителей и антисептиками, наложение мазевых повязок (с левомеколем, эритромициновой, линкомициновой мазью).
При вульгарной эктиме местно на язвенные элементы проводятся аппликации ферментов до полного очищения от гноя; затем накладываются повязки с противомикробными мазями. Окружающий инфильтрат смазывают ихтиоловой или ихтиоло-камфорной мазью, винилином и др. В стадии эпителизации язвы проводится физиолечение — УФО, УВЧ, лазеротерапия.
Дети, больные стрептодермией, должны быть изолированы от коллектива; на контактных лиц накладывается 10-дневный карантин. В течение всего времени заболевания исключаются контакты пораженных участков кожи с водой.
Прогноз и профилактика стрептодермии у детей
В большинстве случаев стрептодермия у детей поддается полному излечению. Рецидивирующее, хроническое или тяжелое течение стрептодермии наблюдается у ослабленных и социально неблагополучных детей.
Профилактические меры предполагают содержание кожных покровов ребенка в чистоте, исключение микротравм кожи, лечение дерматозов и сопутствующих соматических заболеваний. Ввиду высокой контагиозности стрептодермии необходимо своевременное выявление и изоляция заболевших детей педиатром, работающим в детском учреждении.
Ввиду высокой контагиозности стрептодермии необходимо своевременное выявление и изоляция заболевших детей педиатром, работающим в детском учреждении.
Стрептодермия у детей (28 фото): лечение и симптомы — как начинается болезнь, как лечить в домашних условиях на лице, симптомы
Различные кожные заболевания – не редкость в детском и подростковом возрасте. Иммунитет ребенка не такой сильный, как у взрослого, а потому зачастую не может дать достойного иммунного ответа на вторжение болезнетворной микрофлоры. Так начинается и стрептодермия – недуг, широко распространенный в детском возрасте.
О заболевании
Стрептодермия относится к инфекционным недугам кожи. Вызывает ее стрептококковая микрофлора. Стрептококки обитают везде и считаются паразитами. Больше всего их в пищеварительных путях, во рту, в носу и толстом кишечнике. Размеры стрептококка невелики – около 1 мкм в диаметре. Размножаются очень быстро. В процессе размножения бактерии вырабатывают токсины, и именно этот факт становится причиной болезни – на коже появляются гнойные округлые участки. Очаги стрептодермии могут быть маленькими – всего в несколько миллиметров и большими – до 20-30 сантиметров диаметром.
Вызывает ее стрептококковая микрофлора. Стрептококки обитают везде и считаются паразитами. Больше всего их в пищеварительных путях, во рту, в носу и толстом кишечнике. Размеры стрептококка невелики – около 1 мкм в диаметре. Размножаются очень быстро. В процессе размножения бактерии вырабатывают токсины, и именно этот факт становится причиной болезни – на коже появляются гнойные округлые участки. Очаги стрептодермии могут быть маленькими – всего в несколько миллиметров и большими – до 20-30 сантиметров диаметром.
Поскольку видов стрептококков существует много, то и под стрептодермией следует понимать несколько разновидностей недуга:
- контагиозное импетиго;
- буллезное импетиго;
- ангулярный стоматит;
- простой лишай;
- турниоль;
- стрептококковые опрелости.
В мире не существует точных данных о том, насколько распространена стрептодермия, ведь больные не всегда обращаются с ней к врачам. Легкие формы многие предпочитают лечить самостоятельно, а потому данные о заболевшем нигде не регистрируются.
Легкие формы многие предпочитают лечить самостоятельно, а потому данные о заболевшем нигде не регистрируются.
Известно, что стрептококки больше «любят» женщин и детей. По оценкам ВОЗ, распространенность стрептодермии у детей и подростков с дерматологическими проблемами доходит до 60%.
Как происходит заражение?
На вопрос, заразна стрептодермия или нет, ответ существует только один – эта болезнь очень заразна. Путь ее распространения называется контактно-бытовым.
Заразиться инфекцией ребенок может от других детей и взрослых, играя в одни игрушки, находясь в тактильном контакте, пользуясь общими вещами, посудой, полотенцем, предметами.
Именно поэтому чаще всего болезнь поражает сразу целый детский коллектив – в садике или школе, в группе в санатории или детском оздоровительном лагере. Аналогично заражаются и взрослые.
Аналогично заражаются и взрослые.
Следует понимать, что стрептококку для того, чтобы развиваться, нужна оптимальная среда обитания – температура около 37 градусов со знаком плюс, особая влажность. Такой средой является организм человека. Чтобы попасть в подходящую для размножения среду, микроб должен преодолеть наружный слой кожи. Облегчает ему задачу любая рана, царапина, ссадина на кожных покровах ребенка. Распространяется инфекция очень быстро.
Чаще всего пик заболеваемости приходится на теплое время года – весну и лето. Именно в эти сезоны повышается потливость, что само по себе повышает вероятность микротравм эпидермиса.
Инкубационный период сложно определить конкретными временными рамками, все очень индивидуально. От момента попадания на кожу стрептококка при наличии на коже повреждений для развития клинических симптомов заболевания (когда появляются характерные образования на коже) требуется от 7 до 10 суток.
Заразным ребенок остается до тех пор, пока на его коже есть очаги стрептококковой инфекции.
Чаще всего одна из группы стрептококковых болезней развивается при наличии у малыша или подростка неких сопутствующих проблем с кожей:
- педикулез;
- дерматиты и дерматозы;
- чесотка;
- аллергия;
- подростковое акне;
- снижение иммунитета;
- наличие анемии;
- хронические недуги;
- паразитарные инфекции;
- нарушение правил гигиены.
Заболевание возникает и у малышей, и у детей постарше практически с одинаковой частотой, но у малышей оно протекает тяжелее, длится дольше. Таковы возрастные особенности иммунитета. Причины возникновения установить удается не всегда.
Помимо контактного пути передачи, существует и воздушно-капельный, но таким путем стрептококк передается довольно редко.
Симптомы и признаки
Определить момент заражения обычно бывает весьма непросто, ведь в течение инкубационного периода никаких признаков болезни нет. Лишь через 7-10 суток проявляется начальная стадия заболевания – стрептококковые образования. Каждое выглядит как округлый элемент розоватого цвета. Вовсе необязательно, чтобы элемент этот имел правильные круглые или овальные очертания, часто пятна не имеют ровных краев.
Через несколько дней они начинают перерождаться в гнойно-пузырьковые элементы. Именно наличие гноя и позволяет отличить стрептодермию от герпеса или аллергического дерматита. В зависимости от того, насколько глубоко проникли микробы, выделяют несколько клинических проявлений: если стрептодермия поверхностная (например, при импетиго), пузырьки быстро лопаются и не оставляют после заживления никаких следов, рубчиков или шрамов, а при глубоких формах болезни поражается не только эпидермис, но и ростковый слой кожи, что может обернуться образованием некрасивых кожных дефектов в будущем.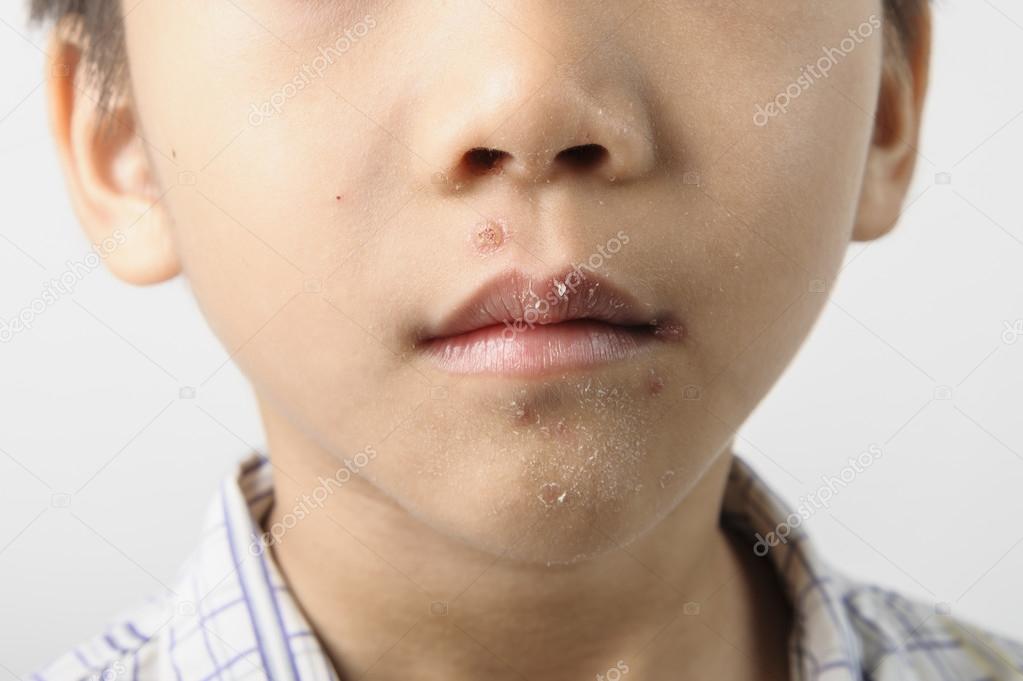
У взрослых заболевание почти не связано с какими-то серьезными жалобами на изменения в самочувствии. Но у детей стрептодермия выражена более ярко: может наблюдаться умеренный зуд в области пораженных участков, а также сухая кожа в месте поражения. Если поражения обширны, у ребенка может подняться температура до 37,0-37,7 градусов, может наблюдаться увеличение лимфатических узлов.
Стрептодермия на ногах часто носит локализованный характер, но и такое расположение высыпаний и любое другое вполне может в короткие сроки распространиться по всему телу. Отдельные элементы могут сливаться, образуя еще более обширные участки поражения. Если изначально поражены только складки кожи, например, на попе, в локтевых сгибах на руках, то есть все шансы, что за пределы складок бактериальное поражение и не выйдет.
Даже если поражение обширное, следует знать, что ногти и волосы никогда не подвержены стрептодермии.
Если пораженный участок кожи регулярно подвергается травмированию, натиранию, то болезнь может перейти в разряд хронических. Для хронической стрептодермии обязательно нужны предпосылки. Наиболее часто такая форма недуга развивается при сахарном диабете, при заболеваниях почек, при любых хронических заболеваниях у ребенка, при генетических болезнях. В этом случае болезнь будет появляться и отступать волнообразно. В состоянии между приступами кожа пораженного участка становится шершавой, шелушится, она сухая и может незначительно по цвету отличаться от здоровой.
Поначалу при первом заражении стрептодермия всегда локализованная, и задача родителей – сделать все возможное для того, чтобы исключить распространение инфекции на здоровый эпидермис.
Опасна вода.
Именно контакт с ней позволят пятнам расползаться по телу. Особенно хорошо это заметно в случае, когда первые элементы стрептококковых высыпаний появляются на лице (щеке, подбородке, на губах, на носу).
При умывании уже через несколько часов образуются новые очаги инфекции на голове (на носу, на веке и т. д.), а также на руках, при этом между пораженными старыми элементами и новыми появляется небольшая отечность эпидермиса.
Как распознать вид болезни?
По характерным симптомам нетрудно определить не только сам факт стрептококковой инфекции, но и ее вид.
Таковы признаки самых распространенных разновидностей этого бактериального заболевания:
Стрептококковое импетиго
Самая частая форма болезни, которая в подавляющем большинстве случаев развивается в носу, на лице, на руках и стопах, на открытых частях тела. Это поверхностная стрептодермия, которая почти никогда не имеет негативных с точки зрения эстетики внешнего вида кожи последствий.
Это поверхностная стрептодермия, которая почти никогда не имеет негативных с точки зрения эстетики внешнего вида кожи последствий.
На начальной стадии заболевание представляет собой небольшой пузырек с мутным содержимым, кожа вокруг него быстро краснеет. Довольно быстро он вскрывается, образуется сухая или влажная корочка желтовато-коричневого цвета. Когда корочка отваливается, под ней кожа имеет более яркий окрас, гиперпигментация (синевато-розового цвета) сохраняется на протяжении некоторого времени, а потом проходит без следа.
Чем быстрее будет начато лечение, тем больше шансы, что заболевание не будет распространяться. Лечение может занять до нескольких недель. Заразным ребенок остается в течение 28 суток с момента появления первого пузырька-фликтены (именно такое названием имеет первичный стрептококковый элемент).
Щелевидное импетиго (заеда)
Такую форму стрептодермии перепутать с другой практически невозможно – она всегда расположена в уголке рта, и лишь в единичных случая описано расположение в уголке глаза или у крыльев носа.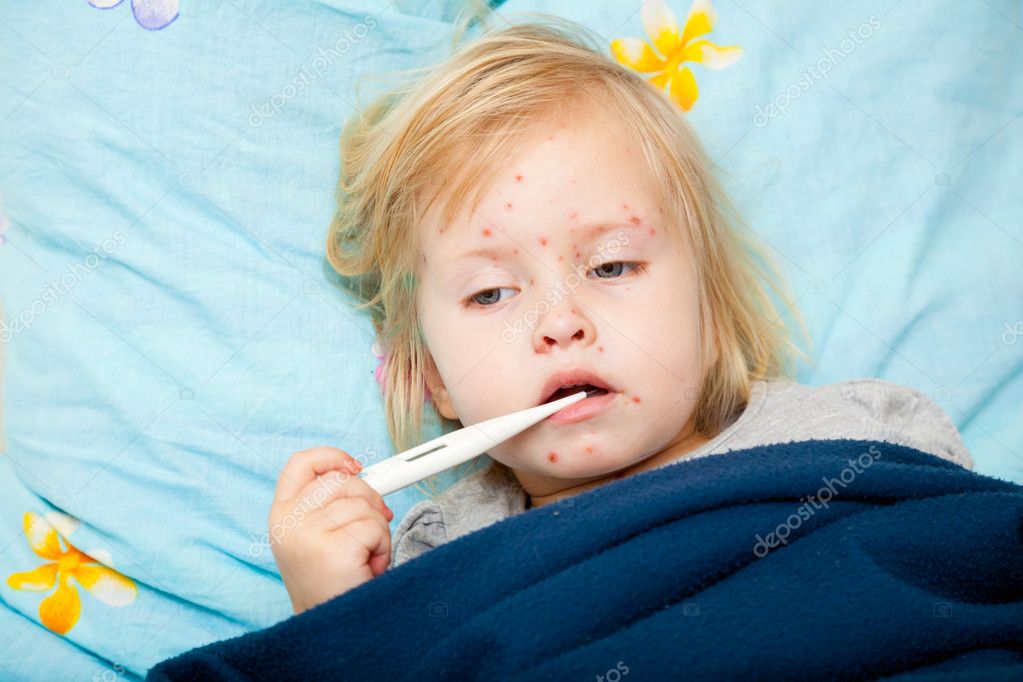 Фликтены в этом случае отличаются небольшими размерами и вялостью – пузырек очень быстро рвется и оставляет щелевидную ранку-трещину с желтоватой корочкой. Она сходит, и ранка снова обнажается. Заболевание часто вызывает у ребенка жалобы на боль при еде, улыбках, разговоре, на слюнотечение, на зуд в пораженном месте. Очень часто заеда бывает хронической.
Фликтены в этом случае отличаются небольшими размерами и вялостью – пузырек очень быстро рвется и оставляет щелевидную ранку-трещину с желтоватой корочкой. Она сходит, и ранка снова обнажается. Заболевание часто вызывает у ребенка жалобы на боль при еде, улыбках, разговоре, на слюнотечение, на зуд в пораженном месте. Очень часто заеда бывает хронической.
Крайне редко такая стрептодермия распространяется куда-либо еще с места своего первоначального возникновения. Хорошо поддается лечению, но может осложниться присоединением грибковой инфекции, особенно если есть кариес, кандидоз полости рта.
Буллезное импетиго
Эта форма инфекционного заболевания, которая характеризуется тяжелым течением, при ней обычно поражаются стопы, кисти рук и колени. Поначалу у ребенка формируются в указанных местах большие пузыри, наполненные гноем и серозной жидкостью. Они очень дряблые, мягкие, легко рвутся. После разрыва формируются не корочки с шелушением, а настоящие эрозии, у детей весь этот процесс часто протекает на фоне повышения температуры и увеличения регионарных лимфатических узлов.
После разрыва формируются не корочки с шелушением, а настоящие эрозии, у детей весь этот процесс часто протекает на фоне повышения температуры и увеличения регионарных лимфатических узлов.
Если инфекция начинается у малыша (у грудничка, новорожденного), не исключены признаки общей интоксикации. Чем младше ребенок, тем выше вероятность сопутствующих клинических признаков ухудшения общего состояния.
Простой лишай
Такой формой дети болеют чаще, чем взрослые. Чаще всего недуг стартует в детских коллективах в осеннее и весеннее время. Наиболее часто лишай проявляется на лице вокруг рта, на подбородке, щеках, на руках, и реже всего – на ноге. Пузырьков с жидкостью или гноем при этом не образуется, поэтому нередко лишая называют сухой стрептодермией.
Проявляется как очаги поражения беловатого или розоватого цвета с очерченными границами. Внутри очаг покрывают сероватые чешуйки. Высыпания зудят и чешутся.
Если ребенок некоторое время позагорает на солнышке, проявления простого лишая уменьшаются, но совсем не проходят.
Сам загар распределяется неравномерно, кожа приобретает пестроватый вид – в очаге поражения кожа остается более светлой.
Турниоль
Второе название этого вида стрептодермии – импетиго ногтевых валиков. У детей встречается нечасто. Первичный волдырь-фликтен появляется на коже рядом с ногтевой пластиной. Это довольно болезненное состояние. Внутри волдыря серозная жидкость в течение 2-3 суток прекращается в гнойную. Есть у недуга и еще одно название, с которым люди знакомы лучше – поверхностный панариций.
Это довольно болезненное состояние. Внутри волдыря серозная жидкость в течение 2-3 суток прекращается в гнойную. Есть у недуга и еще одно название, с которым люди знакомы лучше – поверхностный панариций.
Нередко следом развивается эрозия или язва, может произойти утрата ногтевой пластины. У маленьких детей при такой форме стрептококковой инфекции развивается повышенная температура, могут увеличиться регионарные лимфатические узлы.
Стрептококковая опрелость
Эта форма недуга чаще всего поражает малышей грудного возраста. Стрептококк поражает кожные покровы, которые уже имеют признаки опрелостей либо атопического дерматита. Такое заболевание наиболее часто проявляется в ушах и за ушами, в области паха, под мышками. Кожные покровы, которые наиболее часто подвергаются трению, также могут оказаться заражены стрептококком (у женщин – под молочными железами, на внутренней поверхности бедер), у детей – в области ягодиц.
Появляется несколько мелких волдырей с серозной жидкостью, которые быстро сливаются. Они болезненные, могут зудеть и чесаться. После их вскрытия образуются трещины на коже и эрозии. При отсутствии адекватного лечения и при несоблюдении правил гигиены возможно хроническое заболевание с периодическими обострениями.
Диагностика
Определение стрептодермии большого труда не вызывает даже по визуальным признакам. Но диагноз в любом случае должен быть подтвержден, а потому родителям, которые наблюдают на коже ребенка образования, напоминающие инфекционное кожное заболевание, следует обязательно обратиться к педиатру. Лучше всего нанести визит в инфекционную больницу, а не в обычную поликлинику, ведь там есть возможности быстро лабораторно подтвердить или опровергнуть стрептодермию.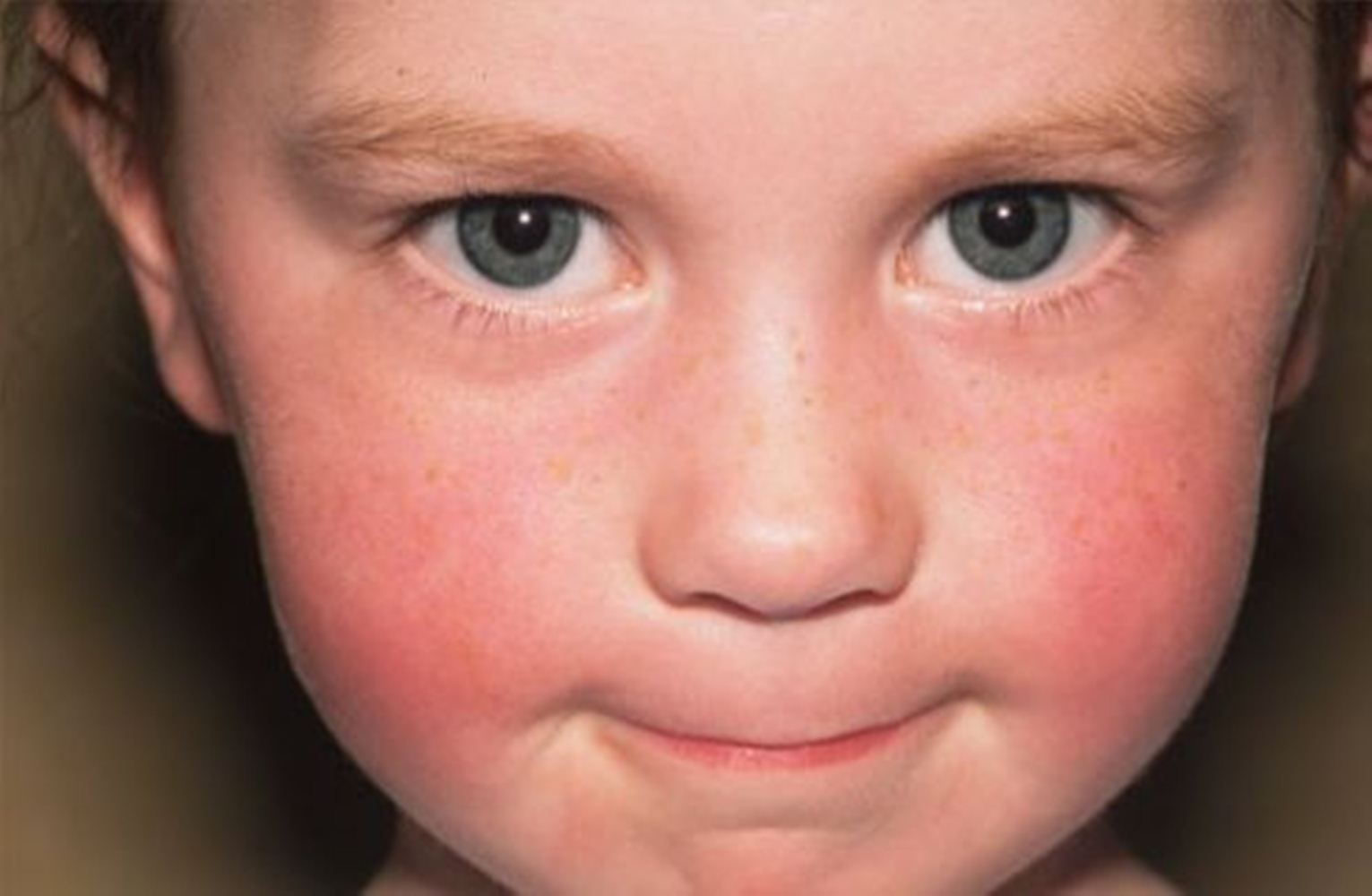
Как только заболевание начинается, появляется возможность установить наличие стрептококка с помощью микроскопического исследования бактериологического посева соскоба. Этот анализ проводят в первую очередь. В соскобе при соответствующем диагнозе обнаруживаются стрептококки. Важно сделать этот анализ еще до начала лечения, а потому любое самолечение в домашних условиях крайне нежелательно. Если мама пыталась лечить заболевание у ребенка своими силами, а потом обратилась к врачу, соскоб может оказаться отрицательным, тогда как стрептодермия на самом деле будет иметь место. Но даже в этом случае опытный врач отличит это заболевание от других дерматологических недугов по совокупности клинических проявлений.
Специалист сможет отличить ее от крапивницы, отрубевидного лишая, пиодермии или дерматита. В домашних условиях это получается не всегда. Также в условиях больницы или поликлиники есть возможность определить осложнения стрептококковой инфекции – грибковые поражения.
Если у ребенка за последний год было два и более эпизода выявления стрептодермии, настоятельно рекомендуется обследовать его комплексно – обследовать состояние желудочно-кишечного тракта, сделать ультразвуковое сканирование органов брюшной полости, сдать анализы на яйца глист, провести лабораторное исследование крови на сахар, гормоны щитовидной железы, а также сделать общие анализы крови и мочи.
Лечение
Если у ребенка все в порядке с иммунитетом (нет ВИЧ, тяжелых аутоиммунных заболеваний), а очаги заболевания единичные и необширные, обычно назначают средства местной терапии. Дополнительно к таким средствам, которыми обрабатывают непосредственно пораженные участки, рекомендуется прием витаминов, УФ-терапия.
Пока родители будут лечить ребенка согласно рекомендациям врача, купать ребенка нельзя.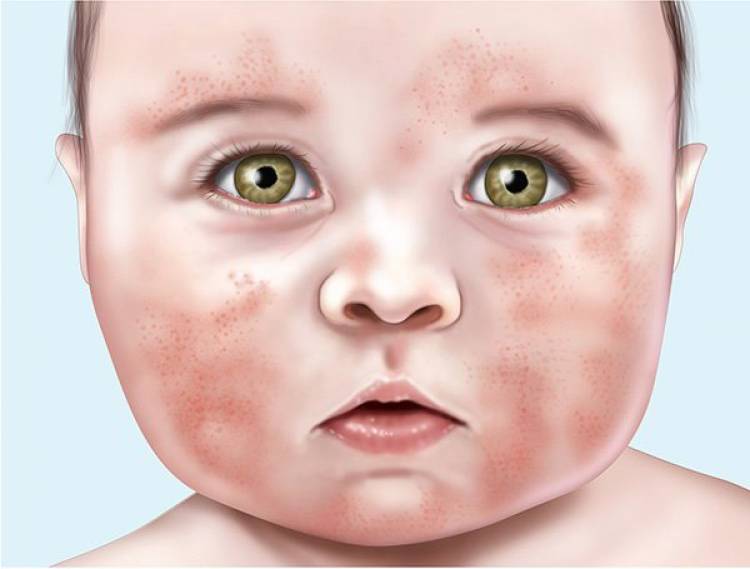 При необходимости провести гигиенические процедуры здоровую кожу можно протирать влажным тампоном, стараясь ни в коем случае не задевать пораженных участков. Можно использоваться для таких обтираний не воду, а слабый отвар ромашки. На время лечения ребенок не должен носить одежду, пошитую из синтетических тканей, поскольку она вызывает потение, а потливость в этот период повышает вероятность распространения очагов инфекции. Чтобы предотвратить это, нужна не только одежда из натуральных тканей, в которых кожа будет хорошо дышать, но и оптимальная температура воздуха в помещении. В квартире, где жарко, ребенок так или иначе будет потеть.
При необходимости провести гигиенические процедуры здоровую кожу можно протирать влажным тампоном, стараясь ни в коем случае не задевать пораженных участков. Можно использоваться для таких обтираний не воду, а слабый отвар ромашки. На время лечения ребенок не должен носить одежду, пошитую из синтетических тканей, поскольку она вызывает потение, а потливость в этот период повышает вероятность распространения очагов инфекции. Чтобы предотвратить это, нужна не только одежда из натуральных тканей, в которых кожа будет хорошо дышать, но и оптимальная температура воздуха в помещении. В квартире, где жарко, ребенок так или иначе будет потеть.
У ребенка с первого дня болезни должна быть своя чашка, тарелка, свое белье и полотенца. Он не должен играть вместе с другими детьми, тем более пользоваться с ними одними игрушками, одними и теми же вещами.
Карантин по стрептодермии составляет 10 дней. Поэтому после обнаружения у ребенка заболевания обязательно нужно сообщить об этом в детский сад или школу, которую посещает чадо.
Там обязательно должен быть объявлен десятидневный карантин для всех, кто имел контакт с ребенком.
Для ребенка во время лечения рекомендуется щадящая диета, лишенная любых продуктов с высокой аллергенностью. Также должны быть исключены из рациона острые и жирные блюда. Пищевая аллергия в этот период может привести к увеличению экссудата и отягощению заболевания.
Очаги поражения рекомендуется обрабатывать несколько раз в день. Если есть невскрывшиеся пузыри, их аккуратно вскрывают стерильной иглой и обрабатывают анилиновыми красителями. Для этих целей годится всем хорошо знакомая зеленка (раствор бриллиантового зеленого), мелитеновая синь, «Фукорцин». После такой обработки на очаг воспаления накладывают сухую чистую повязку с мазью, обладающей дезинфицирующим эффектом.
Если у ребенка образовались жесткие корочки, ни в коем случае нельзя пытаться отделить их вручную, это может привести к формированию тяжелых экзем. Корочки смазывают салициловым вазелином и примерно через день они без проблем легко снимаются при очередной обработке.
Корочки смазывают салициловым вазелином и примерно через день они без проблем легко снимаются при очередной обработке.
Если стрептодермия имеет длительный и вялотекущий характер, применяется лечение антибиотиками. Срок обычно не превышает 6-7 дней.
Препараты для терапии
Стрептодермия у детей лечится достаточно хорошо и быстро, если все делать правильно. Распространенная ошибка родителей – прекращать лечение сразу, как только появятся признаки улучшения. Курс лечения, назначенный врачом, должен быть завершен полностью в обязательном порядке.
Для местного лечения, как уже говорилось, используются следующие препараты.
Раствор бриллиантового зеленого – популярный антисептик, который выпускается не только в жидкой форме, но и в более удобном виде – в виде карандаша.
 Имеет не только действие против бактерий, но и частично справляется с некоторыми грибками, а потому может применяться для местной обработки даже при осложненной стрептодермии. Обрабатывать поражение рекомендуется дважды в сутки.
Имеет не только действие против бактерий, но и частично справляется с некоторыми грибками, а потому может применяться для местной обработки даже при осложненной стрептодермии. Обрабатывать поражение рекомендуется дважды в сутки.«Фукорцин» – второе название – «жидкость Костелляни», имеет ярко-малиновый цвет. Состав эффективен против стрептококков и некоторых видов грибков. Обработку кожи проводят от 2 до 4 раз в сутки. Перед тем как нанести мазь, рекомендуется дать малиновой жидкости полностью подсохнуть на коже.
Метиленовая синь, или просто синька. Этот краситель используют для обработки пораженных участков кожи до 2 раз в сутки. Спиртовой раствор анилинового красителя доступен в любой аптеке.
Не стоит применять сразу несколько красителей – лечение от этого не станет более эффективным. Выберите одно средство и не пропускайте время обработки.
Если очаги поражения крупные, дополнительно могут быть рекомендованы для предварительного очищения перед обработкой «Мирамистин», «Хлоргексидин».
Мази, которые нередко назначают при стрептодермии детям.
Ихтиоловая – препарат-антисептик, который особенно эффективен при стрептококковой экземе. Наносят 2-3 раза в день.
Тетрациклиновая – популярный антибактериальный препарат для лечения кожных заболеваний и недугов органов зрения. Для лечения стрептодермии применяют мазь с концентрацией тетрациклина 3%. Использовать на место поражения нужно после обработки анилиновыми красителями 1-2 раза в день.
Цинковая. Главное действующее вещество – оксид цинка, который обладает выраженным антисептическим и подсушивающим действием. На основе этого вещества существуют и другие препараты, например, «Циндол». Особенно эффективна при мокнущей экземе.
Серная мазь – популярный антисептик, который активен в отношении большинства болезнетворных организмов.
 Наносят на предварительно подготовленную поверхность 1-2 раза в день.
Наносят на предварительно подготовленную поверхность 1-2 раза в день.
Если у ребенка есть склонность к аллергии, на время лечения назначают дополнительно антигистаминные препараты, такие как «Кларитин», «Супрастин». Точную дозировку и количество приемов в сутки назначает врач в зависимости от возраста пациента. Если рекомендуются системные антибиотики, то чаще всего выбирают такие средства, как «Амоксиклав» и «Флемоксин Солютаб». Если у ребенка по каким-то причинам резистентность к пенициллиновой группе антибиотиков, рекомендуют «Азитромицин» или «Суммамед». Дополниельно могут назначить пребиотики и пробиотики, чтобы сохранить здоровье кишечника на время лечения антибиотиками.
Детям с ослабленным иммунитетом (например, ребенок незадолго до стрептодермии перенес тяжелый грипп или ОРВИ либо имеет хронические болезни с частыми рецидивами), врачом может быть рекомендована терапия для поддержания иммунитета.
Помимо витаминов, она включает в себя «Ликопид» в таблетках разной дозировки (для малышей по 1,0 мг, для детей от 15 лет – по 10 мг).
Мнение доктора Комаровского
Известный педиатр и телеведущий Евгений Комаровский уверен, что стрептококку подвержены все без исключения – появиться заболевание может и у грудничка, и у подростка, но с большей вероятностью оно все-таки проявится именно у ребенка, посещающего детский сад или школу, занимающегося контактным видом спорта. Вне зависимости от того, на пальце появились признаки стрептококковой инфекции или на каком другом месте, быстро вылечить недуг помогут антибиотики. Отказываться от антибактериальной терапии Евгений Олегович настоятельно не советует.
К сожалению, многие мамы ошибочно полагают, что справиться со спрептококком можно отваром ромашки и календулой, а также другими «бабушкиными» средствами, но это не так. Стрептодермия при этом лишь распространяется и становится хронической. Современные антибиотики вовсе не так страшны, а вред от них во многом преувеличен, утверждает Евгений Комаровский, к тому же это самое эффективное и быстрое лечение.
Стрептодермия при этом лишь распространяется и становится хронической. Современные антибиотики вовсе не так страшны, а вред от них во многом преувеличен, утверждает Евгений Комаровский, к тому же это самое эффективное и быстрое лечение.
Прогнозы при стрептодермии благоприятные, излечивается заболевание полностью, легко. А потому совсем ни к чему экспериментировать с народными средствами, если есть действенные и быстрые способы избавления.
Профилактика
Стрептококки – естественные обитатели нашей кожи. Они есть у всех – как у больных, так и у здоровых людей. Они не причиняют человеку никакого вреда до тех пор, пока иммунитет достаточно силен. Но стоит ему ослабеть либо на коже возникает повреждение, и человек автоматически попадает в группу риска по заболеванию стрептодермией. Зная это, стоит позаботиться о профилактике инфекции заранее. В этом вам помогут простые советы.
- Приучайте ребенка соблюдать гигиену с самого раннего возраста. Более внимательно следите за гигиеной грудничка. Как только ребенок пришел домой, нужно сразу мыть руки, подходите к грудному ребенку с чистыми, вымытыми руками. Если ребенок долго находится в многолюдном месте, например, путешествует с мамой в поезде или на самолете, после этого обязательно стоит не просто помыть руки, но и обработать их антисептиком, например, «Мирамистином».
- Любые царапины, ссадины и ранки у ребенка лучше всего сразу обработать антисептиком, например, перекисью водорода, не дожидаясь, возникнет инфекция или нет. При травме можно применить крем «Банеоцин» или другой лечебно-профилактический препарат.
- Хронические болезни увеличивают вероятность восприимчивости к бактериям, а потому оставлять их на самотек не стоит ни в коем случае, ребенок должен вовремя получать правильную и качественную медицинскую помощь.
- Укрепляйте детский иммунитет.
 Наиболее часто различными недугами, в том числе и кожными инфекционными, страдают дети, которые растут в «тепличных» условиях. Адекватные физические нагрузки, занятия спортом, прогулки на свежем воздухе, закаливание и здоровое питание без перекармливания – лучший способ поддержать иммунитет ребенка.
Наиболее часто различными недугами, в том числе и кожными инфекционными, страдают дети, которые растут в «тепличных» условиях. Адекватные физические нагрузки, занятия спортом, прогулки на свежем воздухе, закаливание и здоровое питание без перекармливания – лучший способ поддержать иммунитет ребенка. - Ребенка с раннего возраста следует приучить не брать чужие предметы, игрушки и не отдавать в пользование малознакомым людям собственные вещи.
Особенно следует быть внимательными в том случае, если ребенок уже переболел стрептодермией. К этому возбудителю специфического иммунитет не вырабатывается, от него нет вакцины, а потому повторное заражение весьма и весьма вероятно. Поэтому очень важно чутко относиться к новостям из детсада, школы. Если говорят о карантине, будьте особо бдительны, осматривайте ребенка ежедневно. Если заболел ваш малыш, не стесняйтесь – обязательно сообщите об этом руководству дошкольного или общеобразовательного учреждения.
Соблюдайте ограничительные меры – не возите заболевшего ребенка в общественном транспорте, гулять с ним можно, но не на площадке, где гуляют другие дети, а вдалеке, в парке или сквере, где ребенок не будет контактировать с ровесниками, касаться горок, каруселей, скамеек.
Отзывы
Обсуждению детской стрептодермии посвящено немало форумов – родители делятся опытом, советами. Многие мамы считают, что лечить стрептодермию нужно как можно скорее, поскольку длительное лечение с образованием экзем и трещин увеличивает вероятность, что на коже малыша останутся некрасивые шрамы и рубцы.
Самые позитивные отзывы – о «Фукорцине», мазях «Левомеколь», о тетрациклиновой, эритромициновой и других мазях с антибиотиками.
Стрептодермия у детей – лечение в домашних условиях. Как выглядит стрептодермия?
Местный иммунитет малышей формируется медленно и долго, поэтому они больше подвержены бактериальным поражениям. Шансы заболеть стрептодермией дополнительно повышаются из-за невозможности соблюдения всех необходимых правил гигиены и частых мелких повреждений кожи.
Стрептодермия – причины
Для возникновения рассматриваемой патологии необходимо наличие 3-х факторов:
- Ослабленный иммунитет. Снизить активность защитной системы могут хронические болезни, вирусные инфекции, гельминтозы, интоксикации и другие проблемы.
- Повреждение кожи или слизистой оболочки. Небольшие ранки, ссадины, микротравмы и царапины служат «входными воротами» для патогенных микроорганизмов.
- Источник бактерий. Стрептококк на коже обитает постоянно, как и на слизистом эпителии. Если микробы попадают на поврежденные участки, они активизируются и быстро размножаются, провоцируя воспалительный процесс.
Заразна ли стрептодермия?
Помимо самостоятельного инфицирования собственными бактериями, ребенок может заболеть и вследствие внешних контактов. Ответ на вопрос, заразна ли стрептодермия у детей, положительный. Описываемые патогенные микроорганизмы сохраняют устойчивость в окружающей среде. Они часто попадают на кожу с предметов домашнего обихода (полотенец, посуды) и мягких игрушек. Аналогично передается стрептодермия у детей при контакте с внешне здоровым носителем микробов. Самым опасным считается инфицирование от больного любыми патологиями, которые вызывает указанный возбудитель.
Аналогично передается стрептодермия у детей при контакте с внешне здоровым носителем микробов. Самым опасным считается инфицирование от больного любыми патологиями, которые вызывает указанный возбудитель.
Стрептодермия у детей – симптомы
Клиническая картина заболевания зависит от его формы и тяжести. Есть 2 группы признаков, которыми сопровождается стрептодермия – симптомы делятся на общие и специфические. Первые клинические проявления возникают на ранних стадиях прогрессирования болезни. Они свойственны множеству других инфекций, поэтому сразу заподозрить стрептодермию у детей сложно. Вторая группа признаков характерна только для рассматриваемой патологии.
Стрептодермия – инкубационный период
Специфические симптомы болезни возникают не сразу после заражения. Стрептококковая пиодермия у детей сначала развивается скрыто. Инкубационный период кожного заболевания длится около 7 дней с момента инфицирования. Если иммунитет малыша нормально функционирует, организм самостоятельно справляется с бактериями и патология протекает легко.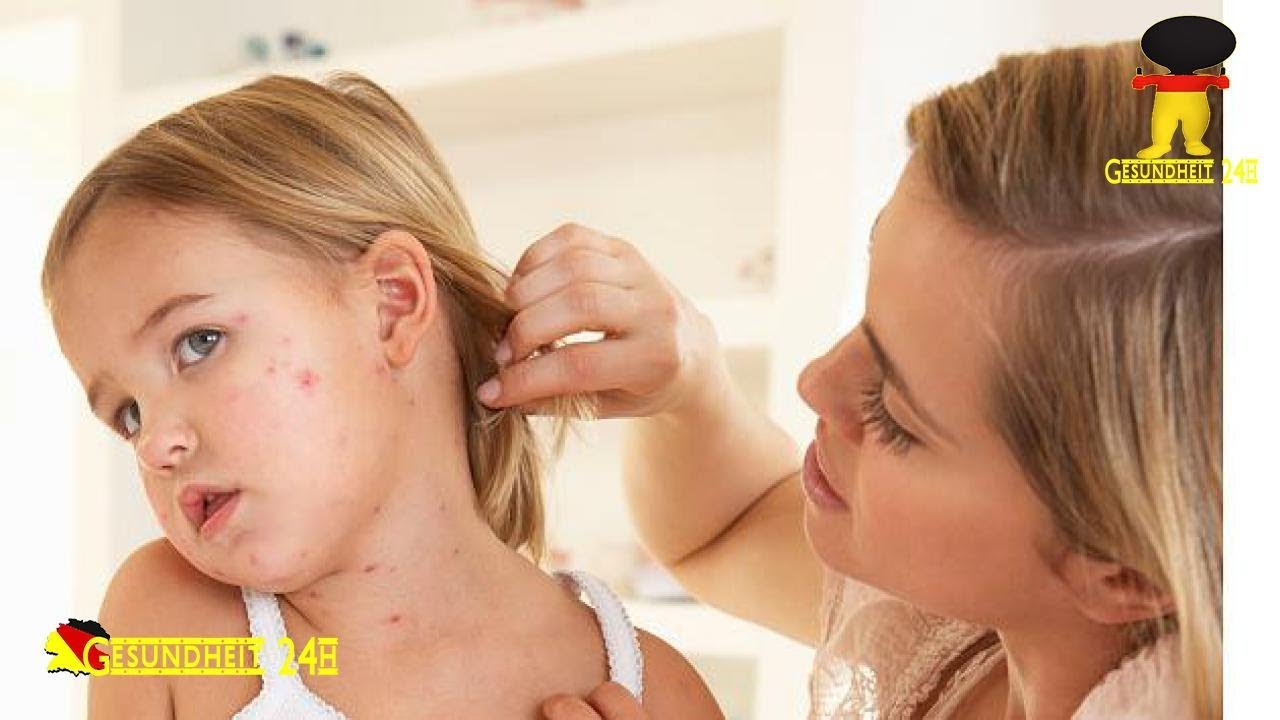
Как начинается стрептодермия у детей?
Ранние симптомы заболевания неспецифичны, поэтому родители редко обращаются к педиатру на первых стадиях патологии. Общая клиническая картина того, как начинается стрептодермия, напоминает другие болезни:
- респираторно-вирусные инфекции;
- отравления;
- краснуху;
- лишай;
- атопический дерматит;
- ветрянку;
- корь.
Заблуждения возникают, потому что стрептодермия у детей сначала сопровождается такими признаками:
- повышенная температура тела;
- тошнота;
- ухудшение аппетита;
- слабость, апатия;
- нарушения сна;
- рвота;
- увеличение лимфатических узлов;
- недомогание;
- головная боль;
- ломота в суставах;
- миалгия.
Сыпь при стрептодермии
В процессе прогрессирования болезни появляются специфические проявления. Нельзя описать общую клиническую картину, как выглядит стрептококк на коже. Рассматриваемая патология имеет несколько форм, каждая из которых имеет собственные внешние симптомы и особенности течения. Варианты, как выглядит стрептодермия у детей:
Рассматриваемая патология имеет несколько форм, каждая из которых имеет собственные внешние симптомы и особенности течения. Варианты, как выглядит стрептодермия у детей:
- Буллезное импетиго. Сыпь появляется на коже стоп и голеней, кистей, реже на других частях тела. Она представляет собой крупные волдыри с серозно-гнойным содержимым (буллы). После их вскрытия на эпидермисе остаются открытые эрозии.
- Стрептококковое импетиго. Высыпания локализуются на коже лица, стоп, кистей и других открытых участков тела. Сначала образуются маленькие пузырьки с мутным содержимым (фликтены), которые быстро опадают или произвольно вскрываются, заменяясь светло-желтой коркой. После ее отделения на коже остаются темные розовые пятна.
- Щелевидное импетиго. В простонародье – заеда. Единичные фликтены появляются у детей в уголках губ, иногда в складках крыльев носа и век.
- Сухая стрептодермия (эритемато-сквамозная). На коже образуются розовые или красноватые пятна, покрытые светлыми отслаивающимися чешуйками.
 Мокнущих элементов, волдырей, корок и эрозий нет.
Мокнущих элементов, волдырей, корок и эрозий нет. - Панариций (турниоль). Данная форма болезни часто диагностируется у детей, которые расчесывают высыпания при стрептококковом импетиго. Бактерии из фликтен попадают в околоногтевые валики, провоцируя острое воспаление. Кожа становится отечной, красной, болезненной, покрывается волдырями и эрозиями.
- Вульгарная эктима. Самый тяжелый вид патологии, характеризующийся повреждением глубоких слоев кожи с отмиранием ткани и образованием крупных язв. Эрозии локализуются преимущественно на ягодицах и нижних конечностях.
- Стрептококковая опрелость. Вторичное заболевание, чаще наблюдается у маленьких детей. Патология развивается на фоне стандартных опрелостей и дерматитов. Сыпь выглядит как волдыри с мутным содержимым, склонные к слиянию. После их вскрытия на коже образуются болезненные трещины.
Температура при стрептодермии у детей
Рассматриваемое заболевание сопровождается воспалительным процессом, поэтому может провоцировать гипертермию. Стрептококк на коже у детей вызывает реакцию иммунное системы, которая пытается подавить размножение и распространение бактерий с помощью увеличения температуры тела. Жар быстро спадает, если своевременно начать адекватное лечение.
Стрептококк на коже у детей вызывает реакцию иммунное системы, которая пытается подавить размножение и распространение бактерий с помощью увеличения температуры тела. Жар быстро спадает, если своевременно начать адекватное лечение.
Стрептодермия – осложнения
В большинстве случаев ребенок нормально переносит болезнь без опасных последствий. При слабом иммунитете стрептодермия у детей протекает в форме вульгарной эктимы. Этот вид патологии лечить сложно, но он поддается терапии сильными антибиотиками. Крайне редко стрептококковая пиодермия провоцирует следующие осложнения:
- скарлатина;
- каплевидный псориаз;
- септицемия;
- гломерулонефрит;
- микробная экзема;
- переход заболевания в хроническую форму.
Стрептодермия у детей – лечение
Эффективная терапия патологии предполагает комплексный подход, включающий системные и местные препараты. Стрептодермия – лечение базового этапа:
- Не купать ребенка 3-5 суток, не мочить высыпания.

- Здоровые участки кожи и слизистые аккуратно протирать ватным тампоном, смоченным в отваре ромашки или череды.
- Обрабатывать антисептиком мелкие повреждения эпидермиса (если есть).
- Не позволять ребенку чесать пораженные области.
- Убрать мягкие игрушки (постирать в горячей воде, отпарить), пластмассовые – ежедневно мыть.
- Выделить малышу личное полотенце (должно висеть отдельно от остальных), набор посуды и столовых принадлежностей.
- Часто менять и утюжить постельное белье ребенка, наволочки – каждый день.
- Регулярно убирать в комнате малыша, ограничить туда доступ здоровым членам семьи.
Мазь от стрептодермии
Местные препараты подбирает и назначает только педиатр в соответствии с формой и тяжестью болезни. Перед нанесением мази высыпания обрабатываются любым дезинфицирующим раствором:
- бриллиантовый зеленый;
- перекись водорода;
- салициловый спирт;
- борная кислота;
- фукорцин.

Есть два варианта, чем лечить стрептодермию. Подсушивающие антисептические препараты (цинковая, салициловая паста) подходят для терапии легких и ограниченных форм заболевания. В остальных случаях рекомендуются мази с антибиотиками или гормонами:
- гентамициновая;
- тетрациклиновая;
- синтомициновая;
- эритромициновая;
- линкомициновая;
- метилурациловая;
- Банеоцин;
- Левомеколь;
- Альтарго;
- Бактробан;
- Акридерм;
- Белогент;
- Лоринден С;
- Тридерм;
- Канизон Плюс;
- Бетадерм и аналоги.
Таблетки от стрептодермии
Системное лечение тоже разрабатывается исключительно педиатром. Самостоятельно назначать антибиотики и другие сильнодействующие средства опасно, особенно если диагностирована стрептодермия у маленьких детей. Для облегчения симптомов патологии используются жаропонижающие (Ибупрофен, Нурофен) и антигистаминные (Тавегил, Супрастин) медикаменты. При выраженном прогрессировании бактериального поражения назначается противомикробное лекарство от стрептодермии в таблетках:
При выраженном прогрессировании бактериального поражения назначается противомикробное лекарство от стрептодермии в таблетках:
- Амоксиклав;
- Кларитромицин;
- Флемоксин Солютаб;
- Супракс;
- Аугментин;
- Сумамед;
- Цефалексим;
- Эритромицин;
- Азитрокс;
- Хемомицин;
- Экомед;
- Клиндамицин и аналоги.
Лечение стрептодермии народными средствами
Альтернативные варианты терапии применяются только в качестве вспомогательных методик, обеспечивающих смягчение клинической картины заболевания. Перед тем, как лечить стрептодермию у детей любыми народными средствами, важно посоветоваться с педиатром. Доктора одобряют дополнительное использование отваров из растений с антисептическими свойствами.
Стрептодермия у детей – лечение в домашних условиях травами
Ингредиенты:
- зверобой – 1 ч. ложка;
- девясил – 1 ч. ложка;
- листья черной смородины – 1 ч.
 ложка;
ложка; - ромашка – 1 ч. ложка;
- душица – 1 ч. ложка;
- клевер – 1 ч. ложка;
- листья черники – 1 ч. ложка;
- плоды шиповника – 1 ч. ложка;
- вода – 2 стакана.
Приготовление, применение
- Смешать травы.
- Залить кипятком 1 ч. ложку сбора.
- Настоять 1 час.
- Процедить раствор.
- Давать ребенку по 0,5 стакана лекарства за 40 минут до еды.
Средство для обработки сыпи при стрептодермии у детей
Ингредиенты:
- кора дуба – 1 ст. ложка;
- вода – 200 мл.
Приготовление, применение
- Измельчить растительное сырье.
- Залить его кипятком.
- Настоять жидкость 1,5 часа.
- Процедить средство.
- Полученным раствором обрабатывать высыпания перед сном.
- Дубовую кору можно заменить цветками ромашки, травой шалфея или чистотела.
Стрептококк у детей
Стрептококки – это микроорганизмы в виде бактерий, имеющих форму шара, объединенных общими свойствами и существующих в окружающей нас среде — на растениях, животных, в земле и организме человека.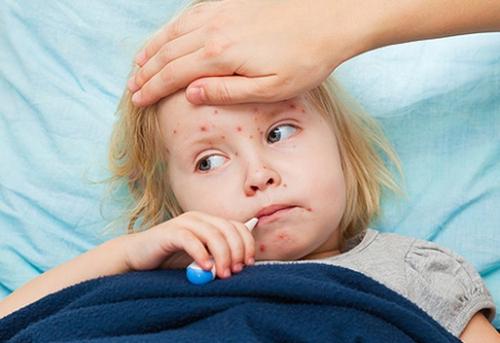 Многие стрептококки совершенно безопасны для людей и являются естественным атрибутом микрофлоры вполне здорового человека. Но среди семейства стрептококковых есть некоторые виды, вызывающие заболевания у детей и взрослых различной степени тяжести.
Многие стрептококки совершенно безопасны для людей и являются естественным атрибутом микрофлоры вполне здорового человека. Но среди семейства стрептококковых есть некоторые виды, вызывающие заболевания у детей и взрослых различной степени тяжести.
Стрептококковая инфекция проявляется совершенно по-разному у каждого ребенка. Более того, если малыш является носителем этой инфекции, то, не болея сам и не проявляя симптомов болезни, он может заразить другого человека. В зоне риска находятся дети с нарушениями в работе иммунной системы, когда организм плохо защищен и не способен дать отпор инфекции, передаваемой воздушно-капельным путем. Стрептококк легко передается и через поврежденные кожные покровы (трещинки, порезы, пупочные ранки у новорожденных, различные травмы), а также половым путем и вследствие нарушения правил личной гигиены.
Располагаясь в полости носоглотки, в дыхательных и пищеварительных путях, в мочевыводящей системе стрептококки вызывают у детей такие заболевания как скарлатина, ангина, тонзиллиты, пневмония, бронхиты. Попадая на пораженную кожу, бактерии стрептококка могут вызвать рожистое воспаление, стрептодермию, сепсис. Коварная стрептококковая инфекция не обходит вниманием и нервную и аутоиммунную системы, провоцируя развитие у детей стрептококкового менингита, ревматизма, остеомиелита и других опасных для жизни и здоровья заболеваний.
Попадая на пораженную кожу, бактерии стрептококка могут вызвать рожистое воспаление, стрептодермию, сепсис. Коварная стрептококковая инфекция не обходит вниманием и нервную и аутоиммунную системы, провоцируя развитие у детей стрептококкового менингита, ревматизма, остеомиелита и других опасных для жизни и здоровья заболеваний.
Виды стрептококков:
- Бета-гемолитические стрептококки группы А. Чаще всего располагаются в глотке и вызывают различные болезни в виде ангины, фарингита, менингита, сепсиса, скарлатины;
- Пневмококк. Находится в дыхательных путях, вызывая острые пневмонии, бронхит, менингит у детей и т.д.;
- Стрептококки группы B. Обитают в ЖКТ, а также часто встречаются у беременных, и при прохождении ребенка по родовым путям зараженной матери могут вызвать менингит и бактериемию у новорожденного. У взрослых такой стрептококк часто становится причиной пневмонии;
- Негемолитические (зеленящие) стрептококки обитают в ротовой полости и кишечнике, легко попадая в кровоток и разносясь по организму.
 Могут спровоцировать развитие кариеса, сепсиса, инфекционного эндокардита.
Могут спровоцировать развитие кариеса, сепсиса, инфекционного эндокардита.
Диагностика
Самым простым способом выявления стрептококков является специальный бактериологический посев с очагов инфекции: мазок из зева, с кожного покрова, мокроты из легких и т.д. Взятый биоматериал проверяют на чувствительность к антибиотикам для назначения эффективного лечения. Также для уточнения диагноза ребенку проводят анализы мочи, крови, электрокардиографию. Возможно назначение УЗИ органов, предположительно зараженных стрептококком.
По результатам анализов лечением юного пациента занимаются в зависимости от местонахождения стрептококковой инфекции соответствующие детские специалисты — отоларинголог, детский уролог, нефролог, дерматолог, пульмонолог, педиатр.
Лечение
Для лечения стрептококковой инфекции чаще всего используют антибиотики, иммуностимулирующие средства, симптоматическую терапию.
Наши клиники в Санкт-Петербурге
Медицентр Юго-Запад
Пр. Маршала Жукова 28к2
Маршала Жукова 28к2
Кировский район
- Автово
- Проспект Ветеранов
- Ленинский проспект
Получить подробную информацию и записаться на прием Вы можете по телефону
+7 (812) 640-55-25
Состояние импетиго, методы лечения и фотографии для родителей — обзор
53818
33
Информация для
Ребенок Взрослый
подпись идет сюда …
Изображения Импетиго
Обзор
Импетиго — распространенная и заразная бактериальная кожная инфекция, которая обычно является незначительной проблемой, но иногда могут возникать осложнения, требующие лечения. Осложнения импетиго могут включать более глубокую кожную инфекцию (называемую целлюлитом), воспаление вокруг головного или спинного мозга (менингит) или воспаление почек (постстрептококковый гломерулонефрит).Импетиго часто начинается с пореза или разрыва кожи, через которые попадают бактерии. Импетиго обычно вызывается бактериями «стафилококка» ( Staphylococcus ) или «стрептококка» ( Streptococcus ).
Осложнения импетиго могут включать более глубокую кожную инфекцию (называемую целлюлитом), воспаление вокруг головного или спинного мозга (менингит) или воспаление почек (постстрептококковый гломерулонефрит).Импетиго часто начинается с пореза или разрыва кожи, через которые попадают бактерии. Импетиго обычно вызывается бактериями «стафилококка» ( Staphylococcus ) или «стрептококка» ( Streptococcus ).
Кто в опасности?
Импетиго очень часто встречается у детей, поражая до 10% детей, обращающихся в педиатрическую клинику. Чаще всего заражаются дети до 6 лет. Чаще страдают те, кто живет в теплом влажном климате. Укусы насекомых, теснота и плохое очищение кожи увеличивают риск заражения.(Он может легко распространяться в школах и детских садах.) Спорт, требующий контакта кожа к коже, слабая иммунная система или хронические кожные проблемы, такие как экзема, также могут увеличить риск импетиго у вашего ребенка. Головные вши могут поражать шею и кожу головы (педикулез головы).
Признаки и симптомы
Существует 2 распространенных формы импетиго: импетиго с волдырями или импетиго без пузырей (пузыри, заполненные жидкостью на поверхности кожи).
Импетиго без пузырей:
- Крошечные прыщики или красные участки быстро превращаются в мокнущие, покрытые коркой пятна медового цвета (обычно менее дюйма), которые распространяются.
- Поражается лицо или травмированные (травмированные) участки кожи.
- Может наблюдаться зуд или увеличение лимфатических узлов, но в целом ребенок чувствует себя хорошо.
- Иногда возникают более глубокие, заполненные гноем язвы и струпья, оставляющие рубцы.
Вздутие:
- Возникают безболезненные пузыри (размером около дюйма или меньше), которые легко ломаются.
- Они часто распространяются на лицо, туловище, руки или ноги.
- Чувствует себя в целом хорошо.
Инфекция может быть:
- Легкая — только несколько поражений любого типа на небольшом участке кожи, в остальном ребенок чувствует себя хорошо.

- Умеренная — поражено более 10 очагов и несколько небольших участков кожи.
- Тяжелая — много поражений; поражаются большие участки кожи; и / или ребенок чувствует себя плохо, с лихорадкой, диареей или слабостью.
Рекомендации по уходу за собой
Профилактика:
- Держите кожу чистой водой с мылом.
- Обработайте порезы, царапины и укусы насекомых, промыв их водой с мылом и, если возможно, накрыть поверхность.
Для легкой инфекции:
- Осторожно промойте пораженный участок водой с мягким мылом два или более раза в день и по возможности накройте марлей или антипригарной повязкой.
- После мытья кожи 3–4 раза в день наносите безрецептурную мазь с антибиотиком. После нанесения вымойте руки или наденьте перчатки.
- Для удаления корок замочите в растворе уксуса (1 столовая ложка белого уксуса на пол-литра воды) на 15–20 минут.
- Стирайте одежду, полотенца и постельное белье ежедневно и не делитесь ими с другими.

- Часто мойте руки, старайтесь не прикасаться к пораженным участкам и не стригите ногти.
- Держите ребенка дома, пока струпья или открытые участки не заживут.
Когда обращаться за медицинской помощью
Если инфекция не проходит, обратитесь к врачу вашего ребенка. Немедленно обратитесь к врачу в случае инфекции средней или тяжелой степени, а также если у вашего ребенка жар или сильная боль.
Если ваш ребенок в настоящее время лечится от кожной инфекции, состояние которой не улучшилось после 2–3 дней приема антибиотиков, вернитесь к врачу ребенка.
Метициллин-устойчивый, ассоциированный с населением Staphylococcus aureus (CA-MRSA) — это штамм «стафилококка», устойчивый к антибиотикам из семейства пенициллинов, которые на протяжении десятилетий были краеугольным камнем антибактериальной терапии стафилококка и кожных инфекций. CA-MRSA ранее инфицировал только небольшие слои населения, такие как медицинские работники и лица, употребляющие инъекционные наркотики.Однако в настоящее время CA-MRSA является частой причиной кожных инфекций среди населения в целом. В то время как бактерии CA-MRSA устойчивы к пенициллину и антибиотикам, связанным с пенициллином, большинство стафилококковых инфекций, вызванных CA-MRSA, легко поддаются лечению практикующими врачами с использованием местных средств ухода за кожей и общедоступных антибиотиков непенициллинового ряда. В редких случаях CA-MRSA может вызывать серьезные (более глубокие) инфекции кожи и мягких тканей. Инфекции стафилококка обычно начинаются с небольших красных шишек или шишек, заполненных гноем, которые могут быстро превратиться в глубокие болезненные язвы.Если вы видите красную шишку или шишку, заполненную гноем, на коже вашего ребенка, которая ухудшается или показывает какие-либо признаки инфекции (т. Е. Эта область становится все более болезненной, красной или опухшей), немедленно обратитесь к врачу ребенка. Многие люди ошибочно полагают, что эти шишки являются результатом укуса паука, когда они приходят к врачу. Вашему врачу может потребоваться проверить (посев) инфицированную кожу на MRSA, прежде чем начинать прием антибиотиков. Если у вашего ребенка кожная проблема, напоминающая инфекцию CA-MRSA, или культура, положительная на MRSA, врачу может потребоваться местный уход за кожей и назначение пероральных антибиотиков.Чтобы предотвратить распространение инфекции среди других, инфицированные раны, руки и другие открытые участки тела должны содержаться в чистоте, а раны должны быть закрыты во время терапии.
Процедуры, которые может назначить ваш врач
В дополнение к уже упомянутым мерам при легком импетиго врач может назначить:
- Антибиотики местного действия (обычно мупироцин)
- Пероральные антибиотики (цефалоспорины, амоксициллин, клоксациллин, диклоксациллин, эритромицин или клиндамицин
- у детей иммунная защита намного слабее, чем у взрослых;
- у них более тонкая и уязвимая кожа;
- ребенка активны, часто травмируются кожные покровы;
- тесно контактируют друг с другом и заражаются стрептодермией в детских учреждениях;
- не всегда удается обеспечить соблюдение детьми правил гигиены.
- нарушение правил гигиены;
- ослабление иммунитета, вызванное заболеваниями, наличием паразитов, недостатком витаминов в организме, недостаточным закаливанием ребенка, нарушением обмена веществ;
- повреждения кожи (порезы, ожоги, укусы насекомых).
- Буллезный. Чаще всего очаги возникают на ногах, ступнях, руках. Их называют буллами. Они медленно увеличиваются в размерах, мягкие пузырьки, наполненные жидкостью. После того, как они лопаются, образуются участки эрозии. Заболевание сопровождается повышением температуры, увеличением лимфатических узлов, общим недомоганием.Это сложная форма заболевания, требующая более длительного лечения.
- Щелевидная. Возникает в уголках губ (в виде заедов), в глазах или около носа. На другие части тела не проходит. Как правило, возникает при авитаминозе, несоблюдении гигиены, кариесе. Когда причины устранены и лечение проведено правильно, язвочки быстро исчезают.
- Лишайник. Розовые пятна с белыми чешуйками чаще всего появляются на лице, но могут переходить и на тело.Эта форма заразна. Ребенок не должен посещать детский коллектив до полного выздоровления, хотя неприятные симптомы выражены слабо.
- Уголовник. Воспаление околоногевой кожи. Заражение паподает туда, когда ребенок расчесывает другие раны. Вокруг ногтя возникает эрозия. Состояние очень болезненное, ногтевая пластина может отвалиться.
- Стрептококковые опрелости. Возникает на фоне дерматита или обычной опрелостей в складках кожи, за ушами.Появляются болезненные трещинки, высыпания могут быть обширными. В первую очередь устраняются причины, лечится основная патология.
- Стрептококковая эктима. Это серьезное заболевание, которое возникает при сахарном диабете, болезнях крови, при сложных распространенных инфекционных заболеваниях.
- Помимо стрептодермии, стрептококк является причиной ангины, бронхита, менингита и многих других заболеваний.
- Среди детских дерматологических заболеваний преобладает стетодермия.
- Стрептококк вызывает около половины всех кожных заболеваний.
- Стрептодермия чаще встречается в южных странах с субтропическим и тропическим климатом.
- обработка пораженных участков кожи соком зубного камня до 5 раз в день;
- Компрессы из корня любистока хорошо заживают;
- на 3-4 процедуры справиться со стрептодермией поможет протирание настойки на воде чериницы; №
- внутрь по 100 мл, перед едой можно применить кору ивы белой, отваренной в кипятке и настоять на ночь; №
- Укрепить иммунитет поможет настойка эхинацеи — принимать ее следует по 10 капель, растворенных в 15 мл воды, перед едой; №
- Сок чистотела, любителя и календулы, пропущенный через мясорубку, отжатый через марлю, необходимо смешать с водкой в соотношении 1: 1 и обработать кожу и принять внутрь после еды;
- Обрабатывать поврежденную кожу можно настойкой софоры японской — для ее приготовления на 100 мл спирта требуется 2 столовые ложки сухой травы, необходимо настоять в темном месте.
- простой лицевой лишай;
- хроническая диффузная стрептодермия;
- вульгарная эктхима;
- лицевая;
- стрептококковое истирание;
- импетиго.
- проводить своевременную обработку всех, даже незначительных, кожных ран;
- соблюдать правила личной гигиены;
- своевременно лечить внутренние болезни;
- укрепляют иммунитет, занимаются спортом, ведут здоровый образ жизни.
- Прикройте язвы повязкой (легкой марлей).
- Тщательно вымойте руки водой с мылом, особенно после прикосновения к инфицированной коже.
- Не используйте тряпки для лица или полотенца среди членов семьи.
- Не позволяйте ребенку попадать в детские сады или школу до тех пор, пока он не примет антибиотик хотя бы один полный день.
- Убедитесь, что ваш ребенок принимает все лекарства, прописанные врачом, даже если вы больше не видите сыпи или каких-либо признаков инфекции.
- Консультативный комитет по государственному образованию
, назначенный вашим врачом). прописывает антибиотики, обязательно ребенок проходит полный курс.
Надежных ссылок
MedlinePlus: ИмпетигоКлиническая информация и дифференциальная диагностика импетиго
Список литературы
Болонья, Жан Л., изд. Дерматология , стр.1117-1118. Нью-Йорк: Мосби, 2003.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине . 6 th ed, pp.1394, 1845, 1848, 1857-1869. Нью-Йорк: Макгроу-Хилл, 2003.
.
Лечение, основные признаки, виды, профилактика
Нежная кожа ребенка легко повреждается.Маленькая царапина может быстро превратиться в очаг воспаления, так как слабый детский иммунитет не справляется с попаданием инфекции в ранку. Родителям необходимо знать, как предотвратить распространение инфекции на другие участки кожи и развитие тяжелых поражений. Необходимо умело обработать место травмы и использовать самые подходящие лекарства, чтобы быстро избавиться от язвочек. Важно знать, по каким признакам можно различать разные кожные заболевания у детей.
Содержимое:
Стрептодермия и ее особенности
Возбудитель — стрептококк. Попадая на поврежденную кожу, эта бактерия начинает стремительно размножаться, что приводит к гнойному воспалительному процессу — стрептодермии. Инфекция легко распространяется на соседние участки кожи и передается от человека к человеку.
Стрептодермия часто поражает детей. На это есть несколько причин:
Стрептококк — представитель условно-патогенной микрофлоры, то есть в небольшом количестве всегда присутствует в организме и на поверхности кожи. Иммунная система защищает организм от его воздействия. При повреждении кожи бактерии попадают в благоприятные условия и начинают быстро размножаться. Чем слабее иммунитет, тем тяжелее стрептодермия. Инкубационный период заболевания 3-10 дней.
Видео: Что такое стрептодермия
Причины и пути заражения
Есть несколько путей распространения стрептококковой инфекции.
Связаться. Здоровый ребенок заражается при случайном контакте с участком стрептодермии на коже пациента.
Контактно-бытовой. Передача инфекции осуществляется через посуду, полотенца, игрушки, к которым прикоснулся больной.
Пневматическая. Бактерии попадают на кожу ребенка при чихании или кашле рядом с пациентом с болью в горле, скарлатиной или бронхитом, которые также вызываются стрептококками.
Причины заражения
Основными причинами заражения являются:
Распространению очагов по коже способствует расчесывание язв при их раздражении потом и одеждой.
Стрептодермия может протекать как в острой, так и в хронической форме, при которой болезнь проявляется в виде рецидивов на протяжении всей жизни.
Первичная и вторичная стрептодермия
Первичная стрептодермия — самостоятельное заболевание, возникающее при попадании стрептококков в рану на коже.
Вторичная стрептодермия возникает как осложнение другого заболевания (например, атопического дерматита).
Поражения расположены на любой части тела (на лице, ягодицах или где-либо еще).Таким образом, возникает «ограниченная» стрептодермия. Если затронуты несколько сайтов, появится «общая» форма.
Симптомы стрептодермии
Симптомы болезни делятся на основные (характерные проявления) и дополнительные (встречаются при многих других детских заболеваниях).
Основные характеристики
К ним относятся характерные изменения на коже, которые развиваются постепенно.
Сначала возникает покраснение кожи вокруг раны. Затем на этом месте появляются пузыри с желтым содержимым (импетиго).В течение 2 дней их количество увеличивается, и они становятся больше. На третий день они лопнули.
В зависимости от состояния язвы различают две формы стрептодермии: сухую и влажную.
Сухая — при лопании пузырьков жидкость быстро сохнет, образуются чешуйчатые корки.
Смачивание — жидкость начинает разъедать кожу, вызывая появление эрозии. Постепенно рана подсыхает, на ней образуется корочка, которая вскоре исчезает.
Ребенок испытывает сильный зуд, пытается расчесать язвочки.В этом случае они распространяются на другие участки кожи.
Если рана не расчесана и не обработана должным образом, стрептодермия сохраняется не более 3-7 дней. После выздоровления на коже не остается никаких следов повреждений.
Дополнительные симптомы
Ребенок испытывает общую слабость и недомогание, повышается температура тела, могут возникать тошнота и рвота. Лимфатические узлы в разных частях тела увеличены. У ребенка нет аппетита, плохо спит.
Предупреждение: При наличии кожных высыпаний и общего недомогания пациента следует показать врачу, так как аналогичные признаки характерны и для других инфекционных заболеваний (например, кори, краснухи), при которых лечение проводится полностью. другой путь.При неправильном лечении стрептодермии у ребенка возникают рецидивы и осложнения заболевания.
Какие факторы приводят к более тяжелому течению болезни
Заболевание может длиться долго, пораженные участки занимают большую площадь, возможно повторное появление болезненных очагов у ослабленных физически, недоношенных детей, а также при других инфекционных заболеваниях. Увеличивает течение стрептодермии и наличие аллергической реакции, атопического дерматита, чесотки и педикулеза.
Раздражение кожи малыша выделениями из уха или носа (при отите, рините), контакт поврежденной кожи с водой и неправильный уход за больным способствуют распространению очагов инфекции.
Видео: Причины и симптомы стрептодермии
Виды и формы стрептодермии
В зависимости от глубины проникновения инфекции в рану различают поверхностную и глубокую формы стрептодермии.
Поверхностное повреждение затрагивает только верхние слои кожи.
Deep связан с проникновением стрептококков через кожу во внутренние органы, что приводит к возникновению в них воспалительных процессов.
Дети болеют следующими видами болезней:
Видео: Особенности течения стрептодермии. Диагностика
Диагностика стрептодермии
По характеру проявлений это заболевание может быть похоже на некоторые другие. Например, похожие высыпания появляются при герпесе — вирусном заболевании, при котором требуется применение специальных противовирусных препаратов.Сыпь разного характера появляется при ветряной оспе, аллергии, сифилисе.
Для назначения правильного лечения проводится общий анализ крови и мочи на лейкоциты, биохимический анализ на сахар. Кал исследуют на наличие яиц паразитов.
В некоторых случаях содержимое пузырьков высевают для выявления стрептококков и определения чувствительности к различным антибиотикам. Для определения характера патологии проводится микроскопический анализ чешуек.
При подозрении на сифилис или ВИЧ-инфекцию проводится анализ крови с использованием методов ИФА и ПЦР.
Лечение стрептодермии
При лечении стрептодермии у детей применяют антибиотики, проводят дезинфекцию поражений йодом или водными растворами антисептиков. Как правило, дети лечатся дома.
Местное лечение
Лосьоны антисептические. На место больного укладывают сложенную в несколько слоев марлю, предварительно смоченную свинцовой водой, раствором нитрата серебра или резорцина.В качестве антисептических примочек используют также отвары тысячелистника, лопуха или лука. Процедуру проводят 2-3 раза в день. Повязка накладывается на 1,5 часа.
Осторожно: Не используйте народные средства и лечебные мази без назначения дерматолога. Они могут вызвать появление аллергии, увеличение высыпаний и вызвать инфицирование крови и других органов, что чревато серьезными осложнениями.
Для очистки ран используются антисептические растворы борного спирта, салициловой кислоты, а также мирамистина, марганца.
Мази лечебные. После разрыва пузырьков на рану наносят мазь, содержащую противомикробные средства (тетрациклин, стрептоцид) или антибиотики (линкомицин, эритромицин, левомеколь). Они ускоряют заживление и предотвращают дальнейшее распространение стрептококков.
При затяжном течении болезни назначают мази с антибиотиками и гормональными препаратами (лоринден, тридерм, вайтант, акридерм). Их нельзя использовать длительно, так как они влияют на состояние иммунитета, эндокринную систему.Не рекомендуется использовать их без назначения врача.
Мази накладывают на марлю, сложенную в несколько раз, которую затем накладывают на рану.
Однако нельзя ограничиваться применением только местных средств, так как после окончания такого лечения заболевание может рецидивировать. Средства справляются с инфекцией, если очаги единичные или занимают небольшую площадь.
В качестве эффективного метода местного лечения стрептодермии легкой формы можно отметить следующее: рану обрабатывают левомицитиновым спиртом, прижигают зеленым листком.После высыхания центр смазывают цинковой мазью с добавлением в нее порошкообразной таблетки левомицетина. Процедуру повторять два раза в день до полного исчезновения болячки.
Физиотерапия. Для ускорения заживления кожи используются такие методы физиотерапии, как лазерное облучение, УВЧ, воздействие на пораженные участки кожи ультрафиолетовыми лучами (НЛО).
Системное лечение
Применение антибиотиков. Чаще всего при стрептодермии детям назначают пенициллин антибиотического происхождения (амоксиклав, амоксициллин) для приема внутрь.Если у ребенка аллергия на эти препараты или недавно уже приходилось их принимать по другой причине, назначают антибиотики другого типа (цефалоспорины — ципрофлоксацин, супракс или макролиды — эритромицин, сумамед, кларитромицин).
Препараты с полезными лакто- и бифидобактериями. Для поддержания нормальной микрофлоры кишечника и профилактики кишечных расстройств параллельно назначают препараты, содержащие полезные бактерии. При употреблении антибиотиков их содержание в организме резко снижается, что может вызвать расстройство пищеварения и возникновение инфекционных заболеваний внутренних органов.В качестве таких препаратов используются дюфалак, линекс, аципол, хилак-форте, бифидумбактерин.
Антигистаминные препараты. Детям назначают для устранения зуда и улучшения сна. При выборе препаратов необходимо учитывать возраст и вес детей. Если раньше назначали только димедрол, супрастин, пипольфен, то теперь назначают препараты, оказывающие эффективное действие с меньшим содержанием лекарственного вещества, такие как зиртек, кларитин, телфаст.
Средство для укрепления иммунитета. При лечении назначают поливитамины («Алфавит», «Супрадин», «Центрум») и иммуномодуляторы (арбидол, анаферон, виферон), необходимые для укрепления защитных сил организма.
Народные средства
Их можно использовать только с одобрения врача, учитывая возможность аллергических реакций и зная точный диагноз. Их используют для очистки ранки, предотвращения расширения кожного поражения, устранения зуда.
Каша из коры дуба и листьев
Измельченная кора и листья заваривают кипяченой водой, чтобы получилась кашица.Сложить марлевый мешочек и положить на рану на 2 часа.
Отвар из сбора трав
Измельчить листья крапивы, конского щавеля и тысячелистника (в соотношении 4: 4: 1), залить молоком (1 л). Варить зелень в молоке 20 минут. После остывания процеживаем, добавляем 100 г меда и взбиваем смесь. Используется в холодном виде для смазывания участков эрозии.
Мазь из салата и прополиса
Смешайте 1 ст. л. нутряной жир, сосновая смола и прополис.Хорошо перемешайте растопленную массу и остудите. Применяется как лечебная лечебная мазь.
Примечание: Используется только один из указанных инструментов. Применять их одновременно нет смысла.
Полезные советы родителям и профилактика
При стрептодермии водные процедуры противопоказаны. Тело ребенка можно протереть настоем ромашки или череды, минуя очаги поражения.
Ребенку следует использовать отдельное полотенце, игрушки необходимо продезинфицировать.Важно следить за тем, чтобы ребенок не расчесывал ранки.
Самая главная мера профилактики — тщательное соблюдение правил гигиены. Место укуса насекомого или пореза необходимо обработать антисептической или противовоспалительной мазью (например, синтомицином), чтобы предотвратить попадание инфекции в рану. Немаловажную роль играет закаливание ребенка и укрепление иммунитета.
При этом заболевании ребенку нельзя давать такую пищу, как шоколад, сладости, жареную или острую пищу.
2 октября 2017 г.
Лечение стрептодермии в домашних условиях у детей и взрослых
Стрептодермия — инфекционное заболевание. Чаще всего таким недугом страдают люди с ослабленным иммунитетом и хроническими заболеваниями, а также дети. Существует несколько схем лечения этого заболевания, можно лечить стрептодермию в домашних условиях .
Характеристики стрептококка
Бактерия стрептококка постоянно присутствует на нашей коже.Благодаря иммунитету стрептококк не может проникнуть внутрь и вызвать воспаление. Если есть даже незначительные травмы в виде царапин на коже или ослаблен иммунитет у человека, бактерия проникает в подкожные слои.
Стрептококк вызывает такое заболевание, как стрептодермия, лечение, фото, симптомы и диагностика описаны ниже. Стрептодермия опасна, потому что стрептококк группы А является патогенным для почек и сердца и может вызывать аллергию или аутоиммунные заболевания.
Любопытные факты о стрептодермии
Сухая стрептодермия или лишай
Сухая стрептодермия, симптомы и лечение которой отличаются от других форм заболевания, также вызывается бактерией streptococcus.В простонародье это обычно называют лишаем. Легко распространяться между людьми. При своевременном лечении сухая стрептодермия не оставит следов на коже. Положительный результат при лечении дают как медикаментозные, так и народные средства.
Из причин заболевания можно выделить укусы насекомых, купание в бассейне с зараженной водой, тонкий эпидермис. Передаться сухая стрептодермия может через одежду, руки, игрушки. Весной, когда снижается иммунитет и не хватает витаминов, гораздо чаще встречается сухая стрептодермия.Домашнее лечение Необходимо проводить одновременно с приемом препаратов для повышения иммунитета.
Болезнь представляет собой сухое пятно диаметром до 5 сантиметров — белого или розового цвета, покрытое корочкой. Чаще поражаются лицо, уши, нижняя челюсть, реже заболевание возникает на спине и ногах. Быстро развивается сухая стрептодермия, не повышается температура тела, возникает зуд.
Отличить сухую стрептодермию от грибковых заболеваний можно при посеве биологического материала.Для лечения врач назначает курс антибиотиков, витаминов. Пораженные участки кожи обрабатывают дезинфицирующими средствами — такими как фукорцин, йод, зеленка, а затем мазями с антибиотиками.
Народная медицина предлагает множество рецептов от такого заболевания, как сухая стрептодермия. Лечение в домашних условиях можно проводить спиртовыми настойками коры бузины, календулы, грецкого ореха.
Пятна, оставшиеся на коже после выздоровления, через некоторое время исчезают.
Стрептодермия у взрослых
У взрослых стрептодермия редко возникает из-за кожных ран, скорее, она может проявляться как вторичная инфекция.Он также может передаваться при контакте с инфицированными взрослыми и детьми через обычные предметы.
У взрослых заболевание протекает легче, чем у детей. Через три недели стрептодермия может пройти у взрослых, лечение которых проводилось без лекарств. Спровоцированное заболевание может распространяться по всей коже.
Болезненные ощущения при стрептодермии у взрослых практически отсутствуют, только при инфицировании на язве возможно воспаление и повышение температуры тела. В острой стадии болезни появляется зуд и жжение.У больных сахарным диабетом процесс заживления может длиться несколько месяцев.
Самая большая ошибка взрослых при лечении стрептодермии — это отказ от обращения к врачу в пользу самолечения. Как правило, лечение стрептодермии в домашних условиях антибактериальными препаратами до постановки диагноза может изменить клиническую картину, что впоследствии затрудняет постановку точного диагноза.
Лечение следует проводить комплексно, при отсутствии противопоказаний врач назначает физиотерапевтические процедуры.Запрещается контакт с химическими веществами и водой.
Лечение у взрослых
Лечение стрептодермии народными средствами часто бывает эффективным. Существует несколько рецептов:
При частых рецидивах заболевания необходимо обратиться к врачу-иммунологу. Лечение стрептодермии в домашних условиях должно сопровождаться приемом витаминных комплексов и препаратов для повышения иммунитета.
Стрептодермия у детей
Многие родители сталкиваются со стрептодермией у детей. Различают следующие его разновидности:
Эпидемии стрептодермии происходят в школах и детских садах, где заражение может происходить от больного ребенка, через игрушки и другие предметы. Основная причина этой вспышки — несоблюдение правил гигиены.
Симптомы стрептодермии у детей
У детей при стрептодермии увеличение лимфатических узлов, температура тела невысокая — до 37,5 °, может сохраняться длительно. Врач подтвердит бактериологический посев соскоба и микроскопию для подтверждения диагноза, что может быть выполнено только до начала лечения.Если перед обращением к врачу для лечения заболевания использовались какие-то препараты, микроскопическое исследование не даст точных результатов.
Лечение детской стрептодермии
Если общее состояние ребенка остается нормальным и очаги заболевания носят единый характер, для лечения достаточно местной терапии. При более тяжелом течении болезни применяют курс гемотерапии, витаминных препаратов, ультрафиолетовое облучение крови и поврежденной кожи. Поэтому лечение стрептодермии у детей в домашних условиях возможно только на начальном этапе.
Стрептококковые челюсти на лице обработаны нитратом серебра. При летаргическом характере течения заболевания назначают антибактериальные препараты курсом 6 дней. Ногти следует обработать йодом. Для более быстрого выздоровления используются сульфамидные препараты. Все травмы на коже дезинфицируются, чтобы предотвратить дальнейшее заражение. Во время лечения отменяются все водные процедуры, можно использовать ромашку.
После обработки на коже должны быть вскрыты стерильные иглы, образуются пустулы и волдыри, которые затем обрабатываются зеленью.Продезинфицировав пораженные участки кожи, наложите сухую повязку с мазью. Часто образующиеся корочки смазывают салициловым вазелином. №
Лечение стрептодермии у детей в домашних условиях необходимо проводить с обязательным соблюдением нескольких правил: больному ребенку необходимо предоставить индивидуальную посуду, средства гигиены, белье, помещение, в котором он находится, необходимо регулярно проветривать; все используемые им предметы следует продезинфицировать. В больницах должна быть обязательная обработка кварцем помещения, в котором находится больной.
Больной ребенок должен быть одет в соответствии с температурным режимом и в одежде из натуральных тканей, чтобы он не потел.
Лечение стрептодермии в домашних условиях в семье, где несколько детей, необходимо лечить с обязательной изоляцией больного ребенка.
Профилактика стрептодермии
Для профилактики стрептодермии у взрослых и детей необходимо:
Что такое стрептодермия? Причины, симптомы и методы лечения
Стрептодермия — довольно распространенное заболевание кожи инфекционного происхождения. По статистике, дети болеют таким недугом довольно часто. Вот почему многих родителей интересуют вопросы о том, что такое стрептодермия и какие симптомы она сопровождает. Чем раньше будет начата терапия, тем легче будет выздороветь.
Что такое стрептодермия? Причины заболевания
Как уже было сказано, это инфекционное заболевание.Возбудителем в этом случае выступают стрептококки. Патогенные микроорганизмы передаются контактным путем при общении с инфицированным человеком. Кроме того, распространен распространенный путь передачи инфекции, например, при совместном использовании предметов домашнего обихода, полотенец, постельного белья, одежды и т. Д.
Вот почему чаще всего стрептодермия у детей (фото — в статье), посещение детских садов, школ, кружек и т. Д. Ведь в закрытых группах малыши находятся в тесном контакте, они делятся игрушками.
Что такое стрептодермия и каковы ее симптомы?
Как правило, первые признаки заболевания появляются через неделю после заражения. В большинстве случаев стрептодермия возникает на лице, коже рук, плеч, ног. Заболевание начинается с появления небольших пятен розового цвета. Субъективные ощущения чаще всего отсутствуют, лишь некоторые пациенты жалуются на легкий зуд и жжение. В некоторых случаях наблюдается покраснение и припухлость соседних здоровых тканей.
По мере развития инфекции пятна могут увеличиваться, сливаться по краям и образовывать обширные участки повреждения. Через несколько дней образуются небольшие пустулы, которые впоследствии вскрываются, образуя раны и покрывая кожу желтоватыми корками.
Если болезнетворные микроорганизмы поражают только верхние слои кожи, то после затухания болезни на ней образуются пятна гипопигментации, которые со временем исчезают. Но если болезнь поразила зачатки тканей, то возможно образование больших рубцов.
При отсутствии своевременного лечения заболевание может перейти в хроническую форму. Также этому способствует снижение иммунитета, переохлаждение или перегрев кожи, несоблюдение правил личной гигиены, наличие травм и повреждений. Часто хронической стрептодермией страдают люди с сахарным диабетом и почечной недостаточностью.
Как лечится стрептодермия?
Несомненно, при первых проявлениях заболевания необходимо обратиться к дерматологу.Что такое стрептодермия и как от нее избавиться, знает только специалист. Для определения точного диагноза врачу понадобится результат микроскопического исследования соскобов кожи.
Чаще всего терапия и соблюдение определенных правил. В частности, пустулы и пустулы на коже вскрываются стерильными иглами, после чего обрабатываются антисептиками. С этой задачей отлично справляются зеленка, метиленовый синий и некоторые другие препараты. Иногда дополнительно назначают антибиотики, а пораженные участки кожи обрабатывают специальными мазями, например, препаратом «Синтомицин».
Во время лечения рекомендуется придерживаться гипоаллергенной диеты. Не носите тесную одежду из синтетических тканей, так как это приводит к повышенному потоотделению и, соответственно, ухудшает состояние пациента. Также важно ограничить контакт с водой, так как это может привести к распространению инфекции. Здоровые участки кожи нужно протереть ватным тампоном, смоченным кипяченой водой или отваром ромашки.
В более тяжелых случаях пациентам назначают витамины, иммуномодуляторы.Также будет полезно терапевтическое ультрафиолетовое облучение.
p>
Как ваши фотографии могут помочь обнаружить глазные болезни у детей
Уход за глазамиСтарение и глазаФотографии могут помочь обнаружить глазные заболевания у ваших детей
Фотографии предназначены для того, чтобы запечатлеть особые семейные моменты, но время от времени на снимке фиксируются признаки глазных заболеваний у ребенка, что свидетельствует о необходимости лечения.
Что искать на фото ребенка? Обратите внимание на белое или желтое свечение в одном глазу.
Врачи называют это аномальным красным рефлексом, и он появляется, когда вспышка камеры заставляет отражение отражаться от неуместного или инородного объекта в глазу (например, опухоли), который блокирует оптический путь ребенка или препятствует ему. .
Смещение глаз — классическая особенность этих состояний — также может иметь значение.
С другой стороны, нормальный красный рефлекс обозначается двумя красными глазами и обычно не вызывает беспокойства.Во всяком случае, не с медицинской точки зрения — кто из эстетических соображений не предпочитает фотографии без «эффекта красных глаз»?
СМОТРИТЕ НА ФОТОГРАФИЯХ ВАШЕГО РЕБЕНКА ЧТО-ТО НЕУДОБНОЕ? Запишитесь на прием к ближайшему к вам детскому специалисту по зрению.
Признаки некоторых детских глазных болезней на фотографиях
На фотографиях вашего ребенка могут быть признаки этих глазных болезней (среди других) у детей:
Болезнь Коутса — это заболевание, характеризующееся аномальным развитием кровеносных сосудов в сетчатка.Симптомы включают белый зрачок (или лейкокорию), косоглазие и потерю зрения. В конечном итоге болезнь Коутса может привести к глаукоме, катаракте, отслоению сетчатки и слепоте.
Ретинобластома , тип рака глаза, который часто связан с наследственной генетической мутацией, начинается, когда злокачественные клетки развиваются в слое клеток сетчатки глаза. Помимо аномального красного рефлекса на фотографиях, симптомы включают боль, косоглазие и нарушение зрения. По данным Американского онкологического общества, рак поддается лечению, при этом показатель излечения составляет более 90%, но раннее обнаружение имеет решающее значение.
Катаракта , которая редко встречается у детей, описывается как помутнение хрусталика глаза. Катаракта, если ее не лечить, может помешать правильному развитию глаз ребенка. Возможны серьезные отдаленные последствия, в том числе слепота.
Врожденный токсоплазмоз — это паразитарная инфекция, которая может передаваться от матери к плоду (мать часто протекает бессимптомно). По данным Американской академии детской офтальмологии и косоглазия, инфекция вызывает воспаление сетчатки и обычно проходит сама по себе без осложнений.Однако врожденный токсоплазмоз может оставить рубец. Шрам вряд ли повлияет на зрение, но он может вызвать аномальный красный рефлекс на фотографиях.
Косоглазие — это клинический термин, обозначающий косоглазие. Болезнь Коутса, ретинобластома и катаракта могут вызывать косоглазие, но само по себе косоглазие не обязательно является признаком болезни. При отсутствии других медицинских проблем состояние можно исправить с помощью очков и / или хирургического вмешательства.
Множество других состояний, включая стойкую сосудистую сеть плода, другие типы инфекций и опухолей, а также травмы глаза, также могут вызывать аномальный красный рефлекс на фотографиях.
ПО ТЕМЕ : Кто такой детский офтальмолог?
Аномальный красный рефлекс на фотографии вашего ребенка
Если вы сделаете фотографию своего ребенка и позже заметите, что один глаз светится ярко-белым или желтым светом, не паникуйте, — говорит доктор Аарон Миллер, детский офтальмолог из Хьюстона и клинический врач. представитель Американской академии офтальмологии (AAO)
Проблема может быть (и часто бывает) столь же простой, как разница в уровне рецепта между двумя глазами, проблема, которую легко решить с помощью пары очков.Это тоже могло быть ничего. Это может быть даже случайность, связанная с камерой, или направление, в котором ваш ребенок смотрел, когда была сделана фотография.
Вместо того, чтобы сразу предполагать худшее, Миллер рекомендует искать последовательность. Вы видите аномальный красный рефлекс в на каждой фотографии , или это всего лишь единичный случай?
«Если это одна фотография, и все остальные фотографии кажутся нормальными, это, возможно, будет менее опасным», — говорит Миллер. «Но если это повторяющееся явление, которое отмечается на нескольких фотографиях, первой рекомендацией было бы, чтобы семьи обратились к своему педиатру.«
» «Педиатр проверит аномалии красного рефлекса в глазу ребенка с помощью инструмента, называемого офтальмоскопом», — говорит Миллер. Здоровая пара глаз будет симметричной, а офтальмоскоп покажет два красных глаза.
Все остальное потребует дальнейшего расследования, и вашего ребенка могут направить к детскому офтальмологу для дополнительных анализов и / или визуализации. Обязательно принесите подозрительные фотографии (в цифровой или печатной форме) на осмотр вашего ребенка, чтобы врач (-и) мог их осмотреть.
«В большинстве случаев все в порядке, — говорит Миллер. «Но вы не хотите упускать тот (редкий случай), которого нет».
Проверьте свою камеру
Перед тем, как отправиться в кабинет врача, убедитесь, что настройки вашей камеры оптимальны для фиксации нормального красного рефлекса (это поможет вам облегчить ум, а также позволит вам проверить необходимую согласованность фотографий, на которые ссылается Миллер) .
AAO рекомендует следить за тем, чтобы объекты съемки смотрели прямо в объектив камеры.Вам также следует отключить параметр уменьшения эффекта красных глаз и включить вспышку и вспышку .
Приложение для смартфона также может помочь вам обнаружить аномальный красный рефлекс на фотографиях вашего ребенка. Исследование 2019 года показало, что CRADLE, приложение, недавно разработанное учеными из Университета Бэйлора, способно успешно обнаруживать случаи аномального красного рефлекса в диапазоне до 80 процентов случаев.
«Я считаю (CRADLE) очень полезным инструментом», — говорит Миллер, добавляя, что независимо от того, что указывает приложение, ребенок с аномальным красным рефлексом на фотографиях всегда должен проходить обследование у врача.«Но сейчас мы еще не на том этапе, когда мы можем полагаться только на приложение».
ОБЕСПЕЧИВАЕТСЯ НЕПРАВИЛЬНЫМ КРАСНЫМ ОТРАЖЕНИЕМ НА ФОТОГРАФИЯХ ВАШЕГО РЕБЕНКА? Запишитесь на прием к ближайшему к вам детскому глазному врачу.
Страница опубликована в мае 2020 г.
Страница обновлена в мае 2021 г.
Стрептодермия у детей, взрослых — лечение, симптомы, фото
Стрептодермия кожи, являясь инфекционным заболеванием, вызывается стрептококковой микрофлорой.Вся жизнедеятельность микроорганизмов протекает с образованием на кожных покровах шелушащихся, гнойных элементов округлой формы. Размер очагов стрептодермии может варьироваться в диаметре от одного миллиметра до десяти и более сантиметров.
Стрептодермия кожи может развиться после внедрения патогенных возбудителей. В данном случае речь идет о бета-гемолитическом стрептококке группы А. Установлено, что этот микроорганизм действует патогенно для сердца и почек, в связи с чем развиваются аутоиммунные заболевания, а также аллергический дерматит.
Причины стрептодермии
Причинами, влияющими на заболевание стрептодермией, являются хронические заболевания, снижение иммунитета, интоксикации, стрессы, гиповитаминоз, переутомление, голодание.
Стрептодермия от чего появляется?
Кожные покровы здорового человека отвечают за барьерную функцию, защищая от проникновения в организм различных болезнетворных микробов. После воздействия на организм человека различных факторов внутренней и внешней среды защитные функции снижаются.К ним относятся загрязнение кожи, нарушения кровообращения (варикозное расширение вен), последствия высоких и низких перепадов температуры.
Следующей причиной стрептодермии являются микротравмы кожи, которые также влияют на проникновение болезнетворных микроорганизмов в кожу. К ним относятся укусы, ссадины, царапины, а также ссадины.
Стрептодермия заразна или нет? Да, потому что заражение происходит контактно-бытовым путем или непосредственно при контакте с пациентом, а также при использовании общих предметов.
Признаки стрептодермии
Субъективные ощущения при течении болезни всегда отсутствуют. В некоторых случаях пациенты жалуются на зуд, а также на сухость кожи.
Как выглядит стрептодермия?
По окончании инкубационного периода (7-10 дней) на коже появляются розовые округлые пятна неправильной формы. Через несколько дней пятна превращаются в гнойно-пузырьковые элементы.
Есть две формы стрептодермии.Различают их в зависимости от степени поражения кожи.
Если стрептодермия развивается на фоне стрептококкового импетиго, то появляются гнойные пузырьки, которые можно быстро вскрыть. При заживлении не остаются косметические дефекты и рубцы. При такой форме чаще поражается светлая и тонкая кожа лица (носа, рта), а также других открытых участков тела (ступни, кисти, голени). Заболевание характеризуется острым началом. Вначале на покрасневшем фоне кожи появляется волдырь, не больше горошины с желтоватым содержимым.Пузырек способен быстро разрастаться, достигая 1-2 см. Затем его вскрывают, обнажая эрозионную поверхность. В дальнейшем он моментально высыхает, образуя медово-желтые корочки. Форменные элементы сопровождаются невыносимым зудом, который приводит к расчесыванию и дальнейшему инфицированию здоровой кожи. Таким образом, центры поражения расширяются.
Если стрептодермия развивается на фоне обычной эктимы, считающейся глубокой формой, поражается первый слой эпидермального слоя кожи, что впоследствии приводит к появлению рубцов.В этом случае стрептококк поражает глубокие слои кожи, очень быстро увеличиваясь и распространяясь по коже. Часто эктима располагается на нижних конечностях.
В первую очередь стрептодермия носит локальный характер, затем несоблюдение правил гигиены, а также отсутствие адекватного лечения приводит к распространению инфекции. Контакт пораженных участков с водой также способствует распространению болезни. Особенно это заметно у инфицированных стрептодермией детей после мытья, когда через некоторое время пораженная кожа увеличивается в размерах, а на лице появляется припухлость.Любые изменения местного кровообращения, а также нарушение обмена веществ в коже могут повысить восприимчивость кожи к патогенным агентам, а также спровоцировать стрептодермию. Осложнения стрептодермии могут привести к новому заболеванию — микробной экземе. Острая поверхностная стрептодермия оставляет после себя временную гипопигментацию кожи.
стрептодермия на шее фото
Симптомы стрептодермии
Заболевание начинается с образования покрасневших мелких пузырьков — гнойничков, которые заполняются мутной жидкостью.
Симптомы стрептодермии наблюдаются на открытой коже (область носа, подбородок, уголки рта, кисти, голень, ступни). Заполненные жидкостью везикулы, увеличиваясь до одного сантиметра, лопаются, образуя желтовато-коричневую корку. Затем, после высыхания, красные пятна со временем исчезают. Главный симптом стрептодермии — непреодолимый зуд.
Другие симптомы стрептодермии встречаются редко: лихорадка и воспаление лимфатических узлов.
Глубокая форма стрептодермии характеризуется язвенной сыпью с плотной коркой.После заживления остались заметные шрамы. Часто поражаются нижние конечности и постепенно процесс может распространяться на все кожные покровы.
При диффузном характере инфекционного процесса очаги стрептодермии быстро распространяются по организму, сливаясь между собой. Интертригинозная форма стрептодермии отмечается поражением складок кожи, при этом процесс не оставляет складок. Хронические формы стрептодермии часто возникают на фоне таких заболеваний, как диабет, почечная недостаточность и другие хронические патологии.Клинически хроническая стрептодермия имеет проявления крупных образований диаметром до 10 см, края зубчатые, неровные, с роговым отслаивающимся слоем эпидермиса по периферии. Раскрывшиеся гнойные пузырьки переходят в гнойно-серозные корочки с налетом желтизны.
При удалении корочек открывается розовая эрозионная поверхность. Продолжительное, как и продолжительное течение стрептодермии приводит к перерождению в новое заболевание микробной экземы.
Стрептодермия у взрослых
Заболевание у взрослых чаще возникает, как вторичная инфекция на фоне развившегося заболевания.Например, на фоне обычной экземы. Редко болезнь может быть спровоцирована травмами кожи: порезами, укусами насекомых.
Стрептодермия у взрослых возникает при контакте с больными детьми, взрослыми или через людей (общий).
стрептодермия на фото взрослых
Стрептодермия у взрослых обычно протекает легче, чем у детей. Чтобы справиться с болезнью без лекарств, может потребоваться до трех недель. Однако запускать болезнь нельзя, так как болезнь быстро распространяется по всем кожным покровам.
Стрептодермия у взрослых часто проходит без болезненных ощущений и на стадии обострения подозревается легкий зуд, а также легкое жжение. В редких случаях при воздействии инфекции на открытую рану возникает воспалительная реакция, сопровождающаяся повышением температуры, а также увеличением регионарных лимфатических узлов. Если стрептодермия образовалась на фоне сахарного диабета, при поражении конечностей, заживление продолжается месяцами.
Самолечение — главная ошибка взрослых.Применение антибактериальных препаратов может изменить клиническую картину, что значительно усложняет диагностику. Врач после визуального осмотра может ошибиться, поэтому диагноз подтвердят только лабораторные исследования.
Лечение стрептодермии у взрослых только комплексное. В период лечения важно четко соблюдать все указания лечащего врача, избегать контакта с водой, химическими веществами. По показаниям и состоянию пациента назначают физиотерапевтические процедуры.
Сухая стрептодермия
У этого инфекционного заболевания есть такая разновидность, как сухая стрептодермия. Как инфекционное заболевание кожи, оно легко распространяется среди людей.
Сухая стрептодермия в простонародье называлась лишайником. Своевременное выявление сухой стрептодермии — возможность не запустить болезнь. В лечении эффективны как медикаментозные препараты, так и народные средства. Вылеченная сухая стрептодермия после себя не оставляет следов.
Причины заболевания — контакты с больными, тонкость эпидермиса, укусы насекомых, загрязненная вода бассейна.Источником заражения являются: нижнее белье, руки, одежда, предметы домашнего обихода, игрушки.
Сухая стрептодермия — это прежде всего слабый иммунитет, а также недостаток витаминов. Вспышка инфекции происходит весной, при снижении иммунитета.
Течение сухой стрептодермии часто бывает острым. Очаги воспаления представляют собой пятна овальной формы, достигающие в диаметре пяти сантиметров. Они имеют цвет от белого до розового, сверху покрыты корками. Любимое место локализации — лицо, нос, рот, уши, нижняя челюсть, щеки.Иногда пятна распространяются на ягодицы, спину, нижнюю, а также верхние конечности. Редко сопровождается осложнениями в виде судорог, ангулярного стоматита, заушной стрептодермии. Зуд умеренный, температура в норме.
Диагностируйте болезнь посевом биологического материала. Это отличает болезнь от других грибковых поражений. В лечении используются: мази с антибиотиками, дезинфицирующие средства, витаминно-минеральные комплексы, антигистаминные препараты.
Изначально очаги поражения обрабатывают йодом, зеленкой, фукорцином.Затем в лечении используют мази с антибиотиками, препараты, содержащие витамины А и Е. Для исключения аллергических реакций рекомендуются антигистаминные препараты.
Народная медицина в лечении использует спиртовые настойки (из лещины, листьев грецкого ореха, коры бузины). Иногда после лечения появляются пигментные пятна, которые исчезают самостоятельно.
Стрептодермия у детей
Кожные заболевания доставляют массу хлопот детям и родителям. И стрептодермия у детей входит в это число довольно распространенных заболеваний.Многим мамам приходится сталкиваться с этой проблемой. Стрептодермия у детей вызывается стрептококковыми бактериями. Групповая стрептодермия включает импетиго, вульгарный эктим, простое удушение лица, стрептококковый галоп, лицо, хроническую диффузную стрептодермию. Вспышки стрептодермии наблюдаются с некоторой периодичностью в закрытых дошкольных группах, а также в детских садах. Причиной заражения являются инфицированные дети, а также обычные игрушки. Нарушение санитарно-гигиенических норм может спровоцировать заражение всех детей.
стрептодермия у ребенка фото
Стрептодермия у детей симптомы
Обширные поражения у детей характеризуются повышением температуры до субфебрильной, а также увеличением лимфатических узлов. Для подтверждения диагноза проводится микроскопическое исследование, а также бактериологический посев соскоба. После осмотра материала, взятого при соскобе, обнаруживаются стрептококки. Перед началом терапии важно провести микроскопическое исследование.
Если ребенок лечился самостоятельно антибактериальными мазями, то с большой вероятностью диагноз не подтвердится при микроскопии.Затем диагностируется стрептодермия по клиническим проявлениям.
Стрептодермия у детей
При условии, что очаги стрептодермии имеют единичный характер и общее состояние детей не ухудшается, при лечении достаточно местной терапии. Все остальные случаи, кроме местных препаратов, включают витаминотерапию, гемотерапию, общеукрепляющие препараты, ультрафиолетовое облучение крови, а также лечебное ультрафиолетовое облучение участков кожи.
Чем лечить стрептодермию у детей?
Стрептодермия на лице у ребенка в виде заедов, обработанных 1-2% азотной кислотой серебра.Длительные вялые проявления стрептодермии требуют лечения антибактериальными препаратами до 6 дней. Детей лечат ногтевым спиртовым раствором йода. Для лучшего терапевтического эффекта назначают норсульфазол, а также препараты сульфаниламида. Не будут лишними меры предосторожности: ежедневно проводить влажную уборку, дезинфекцию помещений, проветривать и кварцевать комнату, выделить ребенку индивидуальную посуду, расческу, белье. После использования все предметы тщательно продезинфицируйте (прокипятите, обработайте растворами антисептиков: перекисью водорода, спиртом).
При обнаружении микротравм кожи, в том числе порезов, ссадин, укусов, необходима обработка антисептиками. Во время лечения стрептодермии ограничьте контакт с водой, используйте только настойку ромашки.
Изделия из синтетики, теплая одежда вызывают повышенное потоотделение. По этой причине мы одеваем детей по температурному режиму, а в комнате носим только натуральные вещи.
Больных детей необходимо изолировать от здоровых. Лечить гипоаллергенной диетой.Систематически обрабатывают кожу в очагах поражения. Пузыри и пустулы осторожно вскрывают стерильными иглами, затем дважды в день раны обрабатывают анилиновыми красителями (метиленовым синим, бриллиантовой зеленью). Затем накладывается асептическая сухая повязка с дезинфицирующими мазями.
Если при стрептодермии часто образуются корочки, очаги смазывают салициловым вазелином, а затем через 20 часов безболезненно удаляют.
Обучайте ребенка с детства правильно, а также полноценно питайтесь, гуляйте, носите его активными видами спорта.
Диагностика стрептодермии у детей
Кожное заболевание, будучи острым поражением, склонно к быстрому распространению и появлению таких симптомов, как волдыри и зуд. Поэтому важно немедленно обратиться к врачу. Специалист назначит микологическое и микроскопическое исследование кожных чешуек. Самолечение в этой ситуации может привести к обострению болезни.
Стрептодермию необходимо дифференцировать от таких заболеваний, как крапивница, пиодермия, отрубевидный лишай, атопический дерматит, экзема.
Лечение стрептодермии
При единичных очагах стрептодермии, при сохранении общего состояния и нормальном иммунном статусе у детей рекомендуется местная терапия. Все остальные случаи дополнительно включают также витаминотерапию, гемотерапию, общеукрепляющие препараты, ультрафиолетовое облучение крови.
Для лечения стрептодермии следует избегать контакта с водой, а салфетки здоровой кожи с тампонами смочить в настое ромашки. В носках отдавать предпочтение только натуральным тканям, а изделия из синтетики убирать из гардероба, так как они провоцируют потоотделение.Больные дети изолированы, а для остальных установлен карантин сроком на десять дней.
Эффективность в лечении показала гипоаллергенная диета, исключающая употребление острого, жирного, сладкого. Диета № 9, таблица № 9 снижает аллергическое состояние, а кожа, пораженная стрептодермией, подсыхает.
Стрептодермия на начальной стадии развития требует проведения наружных процедур. Чтобы исключить периферическое распространение кожи вокруг центра, дважды в день протирайте дезинфицирующими растворами, используя борный или салициловый спирт.
Как лечить дальше? Если уже есть пузыри и эрозии, то необходимо провести наружные процедуры, состоящие из влажных подсыхающих повязок (нитрат серебра, резорцин). Лечебный эффект напрямую связан с правильностью техники выполнения. Сложенную в 8 слоев марлевую стерильную салфетку выдавливают в раствор и прикладывают к поврежденной поверхности кожи. Через 15 минут процедура повторяется. В течение часа тридцати минут проводятся манипуляции, затем перерыв на три часа и процедуры повторяются снова.
Трещины — заторы, образовавшиеся в углах, смазывать нитратом серебра трижды в день.
Мазь от стрептодермии
Пузыри открывать, соблюдая правила асептики. В дальнейшем обработанные волдыри подлежат перевязке антибактериальными мазями (тетрациклиновая мазь, стрептоцидная мазь) до 12 часов дважды в сутки.
Корки необходимо обработать мазями с дезинфицирующими средствами (Этакридин-бор-нафталановая, Риванол, Эритромициновая мазь).
Выраженное воспаление снимается гормональными наружными средствами (Лоринден А, С, Тридерм). Важно помнить, что длительное использование средства приводит к необратимым изменениям кожи в виде ее истончения. Поэтому все препараты используются строго по прямому назначению.
Сильный и невыносимый зуд снимается антигистаминными препаратами (Кларитин, Телфаст). Распространенный характер, лихорадка, а также увеличение регионарных лимфатических узлов лечат антибиотиками (цефалоспорины или полусинтетические пенициллины).
Длительное и замедленное течение лечится витаминотерапией (C, A, B6, B1, B6, P), а также иммуностимулирующей терапией, в том числе аутогемотерапией, и назначением курсов Пирогенала. Сняв острый процесс, рекомендуется курс ультрафиолетового облучения.
Лечение стрептодермии в домашних условиях
Заболевание эффективно лечится народными средствами, в том числе с применением в качестве повязок отваров трав (ромашки, коры дуба). На протяжении всего периода лечения запрещено пользоваться гигиеническими ваннами и душами.Мы заменяем эти процедуры салфетками, пропитанными настойкой ромашки.
Профилактика стрептодермии
В первую очередь, это антисептическая обработка различных порезов, ссадин, укусов. Важно не протекать внутренним болезням и уделять им необходимое внимание. В дошкольных учреждениях больных детей изолируют, назначая карантин до 10 дней. Профилактика включает в себя здоровый образ жизни, регулярный гигиенический уход, сбалансированное питание, посильный труд.
Импетиго | Уход за детьми
Что такое импетиго?
Импетиго — распространенная кожная инфекция у детей, которая обычно вызывается бактериями, называемыми стрептококками группы А (стрептококк) или золотистым стафилококком (стафилококк). Заражение происходит при попадании бактерий в царапины и укусы насекомых.
Импетиго не означает, что кто-то нечист. Он часто поражает детей дошкольного и школьного возраста, особенно тех, чья кожа уже была раздражена или у которых есть другие кожные проблемы, такие как экзема или ядовитый плющ.
Как выглядит импетиго?
Импетиго обычно появляется вокруг рта, носа или на коже, не прикрытой одеждой. Сыпь может начаться с скопления красных шишек или волдырей. Со временем волдыри могут сочиться или покрываться коркой медового цвета. Под этой коркой обитает множество микробов.
Иногда инфекция может стать серьезной. В этом случае у вашего ребенка может быть жар, боль, отек и слабость.
Как проходит?
Прямой контакт : Импетиго может распространяться, когда кто-то касается сыпи импетиго.
Непрямой контакт : микробы могут попасть на простыни, полотенца или одежду, которые контактировали с чьей-либо кожей. Тогда другой человек может подхватить микробы от прикосновения к этим предметам.
Как это диагностируется?
Ваш врач обычно может диагностировать импетиго, глядя на него. Они могут использовать мазок с кожи, чтобы подтвердить тип бактерий, вызывающих инфекцию.
Как лечится?
Ваш врач назначит антибиотики. Их можно принимать перорально (через рот) или наносить на кожу в виде мази (крема).Если вы считаете, что у вашего ребенка импетиго, обратитесь к врачу.
Если у вашего ребенка импетиго:
Проверено следующими комитетами CPS
.
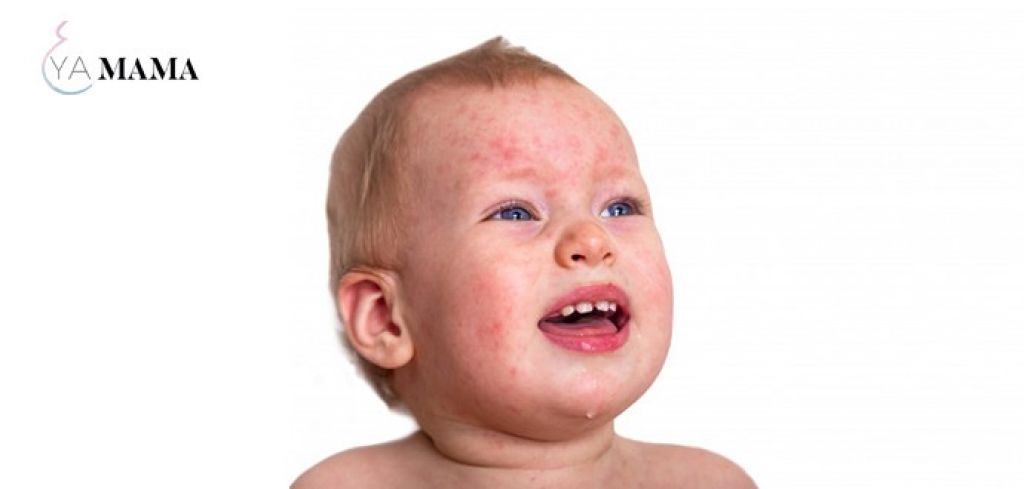 Когда они вскрываются, на коже обнаруживаются мокнущие ярко-розовые поверхности.
Когда они вскрываются, на коже обнаруживаются мокнущие ярко-розовые поверхности. Корочки для быстрейшего их отпадания смазывать салициловым вазелином.
Корочки для быстрейшего их отпадания смазывать салициловым вазелином.
 Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи.
Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи. д. Поражению кожи способствует интенсивное потоотделение и мацерация рогового слоя кожи, появляется ярко-красное эрозивное пятно и трещины в глубине складки. Пятно постоянно мокнет, вызывая жжение и зуд.
д. Поражению кожи способствует интенсивное потоотделение и мацерация рогового слоя кожи, появляется ярко-красное эрозивное пятно и трещины в глубине складки. Пятно постоянно мокнет, вызывая жжение и зуд.
 Именно контакт с ней позволят пятнам расползаться по телу. Особенно хорошо это заметно в случае, когда первые элементы стрептококковых высыпаний появляются на лице (щеке, подбородке, на губах, на носу).
Именно контакт с ней позволят пятнам расползаться по телу. Особенно хорошо это заметно в случае, когда первые элементы стрептококковых высыпаний появляются на лице (щеке, подбородке, на губах, на носу). Там обязательно должен быть объявлен десятидневный карантин для всех, кто имел контакт с ребенком.
Там обязательно должен быть объявлен десятидневный карантин для всех, кто имел контакт с ребенком. Имеет не только действие против бактерий, но и частично справляется с некоторыми грибками, а потому может применяться для местной обработки даже при осложненной стрептодермии. Обрабатывать поражение рекомендуется дважды в сутки.
Имеет не только действие против бактерий, но и частично справляется с некоторыми грибками, а потому может применяться для местной обработки даже при осложненной стрептодермии. Обрабатывать поражение рекомендуется дважды в сутки.
 Наносят на предварительно подготовленную поверхность 1-2 раза в день.
Наносят на предварительно подготовленную поверхность 1-2 раза в день. Помимо витаминов, она включает в себя «Ликопид» в таблетках разной дозировки (для малышей по 1,0 мг, для детей от 15 лет – по 10 мг).
Помимо витаминов, она включает в себя «Ликопид» в таблетках разной дозировки (для малышей по 1,0 мг, для детей от 15 лет – по 10 мг). Наиболее часто различными недугами, в том числе и кожными инфекционными, страдают дети, которые растут в «тепличных» условиях. Адекватные физические нагрузки, занятия спортом, прогулки на свежем воздухе, закаливание и здоровое питание без перекармливания – лучший способ поддержать иммунитет ребенка.
Наиболее часто различными недугами, в том числе и кожными инфекционными, страдают дети, которые растут в «тепличных» условиях. Адекватные физические нагрузки, занятия спортом, прогулки на свежем воздухе, закаливание и здоровое питание без перекармливания – лучший способ поддержать иммунитет ребенка.
 Мокнущих элементов, волдырей, корок и эрозий нет.
Мокнущих элементов, волдырей, корок и эрозий нет.

 ложка;
ложка; Могут спровоцировать развитие кариеса, сепсиса, инфекционного эндокардита.
Могут спровоцировать развитие кариеса, сепсиса, инфекционного эндокардита.
