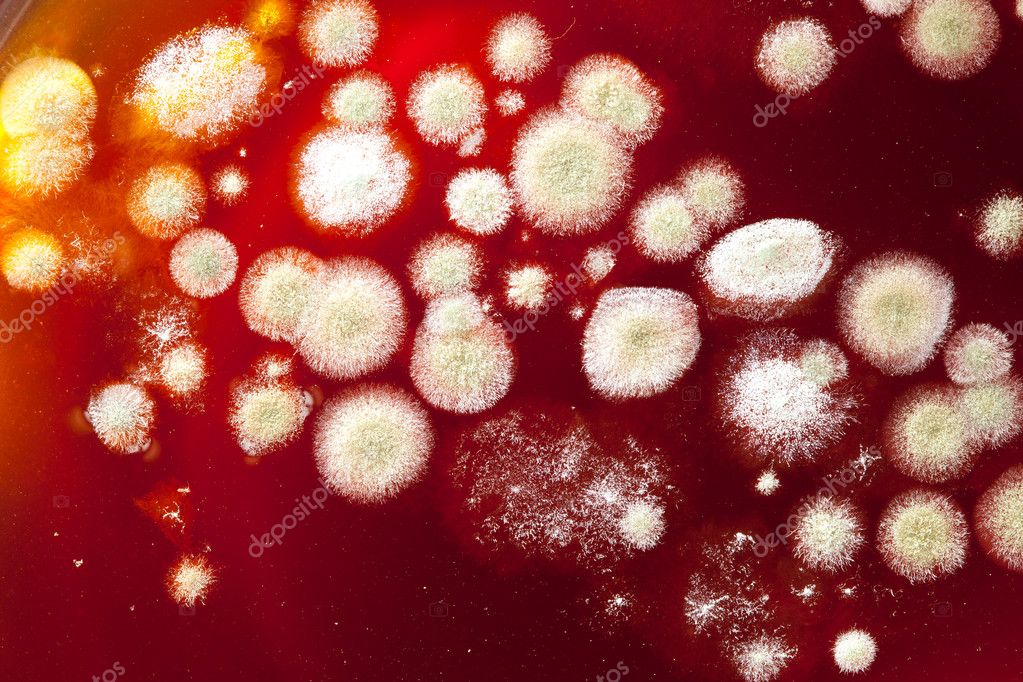
Кандидоз — причины, симптомы диагностика и лечение
Кандидоз — инфекционное заболевание с поражением кожи, слизистых оболочек и/или внутренних органов, вызываемое дрожжеподобными грибками рода Candida. Термин «кандидоз» подразумевает патологический процесс, основу которого составляет избыточный рост Candida первично в желудочно-кишечном тракте и вторично — в других областях (на слизистой оболочке гениталий, бронхов, в паренхиматозных органах).
Причины
Кандидоз (молочница) поражает не только наружные, но и внутренние органы. Причиной заболевания являются дрожжеподобные грибы, которые обитают в организме каждого человека.
- Спровоцировать интенсивное размножение грибка может множество факторов. Например, переохлаждение, болезнь, стресс, изменение гормонального фона (во время беременности или приеме гормональных препаратов).
- При приеме антибиотиков наряду с патогенными бактериями погибает и полезная микрофлора кишечника и влагалища, которая контролирует рост и развитие грибов Candida.
 Наличие хронического заболевания, снижающего активность иммунитета (ВИЧ, венерические заболевания, инфекции) очень часто вызывает кандидоз.
Наличие хронического заболевания, снижающего активность иммунитета (ВИЧ, венерические заболевания, инфекции) очень часто вызывает кандидоз. - Кандидозом могут сопровождаться эндокринные заболевания (диабет, ожирение, нарушение функций щитовидной железы).
- Наконец, причинами кандидоза могут стать жаркий климат или ношение неудобного тесного или синтетического белья.
Источником инфицирования кандидозом, как правило, является собственная флора организма (аутоинфекция), однако может произойти заражение извне. Вызывая болезнь, грибок не меняет своих свойств – свои свойства меняет организм (снижается местная защита). Прикрепляясь к клеткам эпителия, патогенный грибок начинает паразитировать в них, проникая вглубь тканей.
В борьбе организма с кандидозом часто возникает динамическое равновесие, когда грибок стремится проникнуть глубже в ткани, но не может, а организм пытается его отторгнуть и также не может. В таком случае процесс может длиться годами, смещение равновесия в ту или иную сторону приведет либо к выздоровлению, либо к обострению процесса.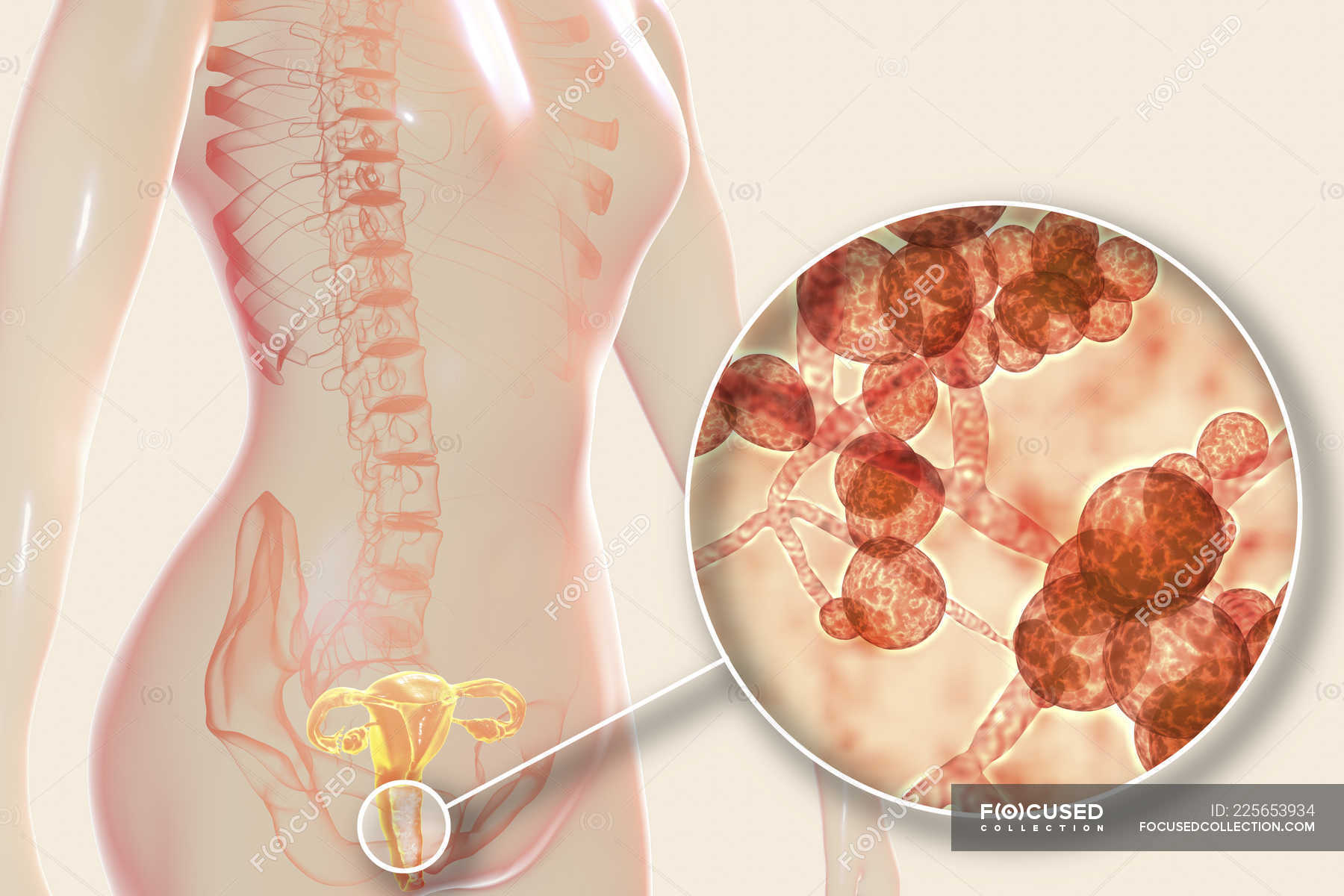
Кандидозы встречаются в нескольких формах в зависимости некоторых особенностей.
- Носительство.Человек является носителем заболевания. Симптомы кандидоза отсутствуют, лечить нет нужды.
- Острая.Сопровождается зудом, высыпаниями, выделениями. Лечить необходимо комплексно и качественно. Чаще всего инфицированию подвержены дети младшего возраста.
- Хроническая.Характерно затихание и проявление симптомов, возможны рецидивы. Развивается в случае, если неправильно лечить антибиотиками длительное время, применять гормональные контрацептивы.
Эта болезнь имеет несколько разновидностей, поскольку не имеет точной локализации в организме:
- Урогенитальный кандидоз
- женский.
- мужской.
- Кандидозы ротовой полости
- Молочница губ
- Молочница языка
- Стоматит, а также орофарингеальный кандидоз – молочница слизистой оболочки рта, миндалин, десен.
- Кожные и ногтевые кандидозы
- На складках кожи (подмышки, область между ягодицами, паховые складки).

- Кандидоз открытых (или гладких) частей кожи. Встречается редко.
- Кандидоз на ладонях.
- Кандидоз на ногтевых пластинах.
- Кандидоз стоп.
- На складках кожи (подмышки, область между ягодицами, паховые складки).
- Кандидозы внутренних органов
- ЖКТ (желудка, пищевода, кишечника, заднего прохода).
- Легких и бронхов.
- Сердца.
- Мозговой оболочки.
- Глаз и ушей.
- Кандидозы новорожденных детей (например, псевдомембранозный)
Симптомы кандидоза
Заболевание распространено повсеместно. Возбудители кандидоза обнаружены в воздухе, почве, на овощах, фруктах, продуктах кондитерского производства. Дрожжеподобные грибы встречаются как сапрофиты на здоровой коже и слизистых оболочках.
Проявления кандидоза, а следовательно симптомы и признаки зависят от локализации очага заболевания.
Кандидоз слизистой оболочки рта (оральный кандидоз, детская молочница) чаще всего встречается у детей, как правило, они заражаются от матери через родовые пути.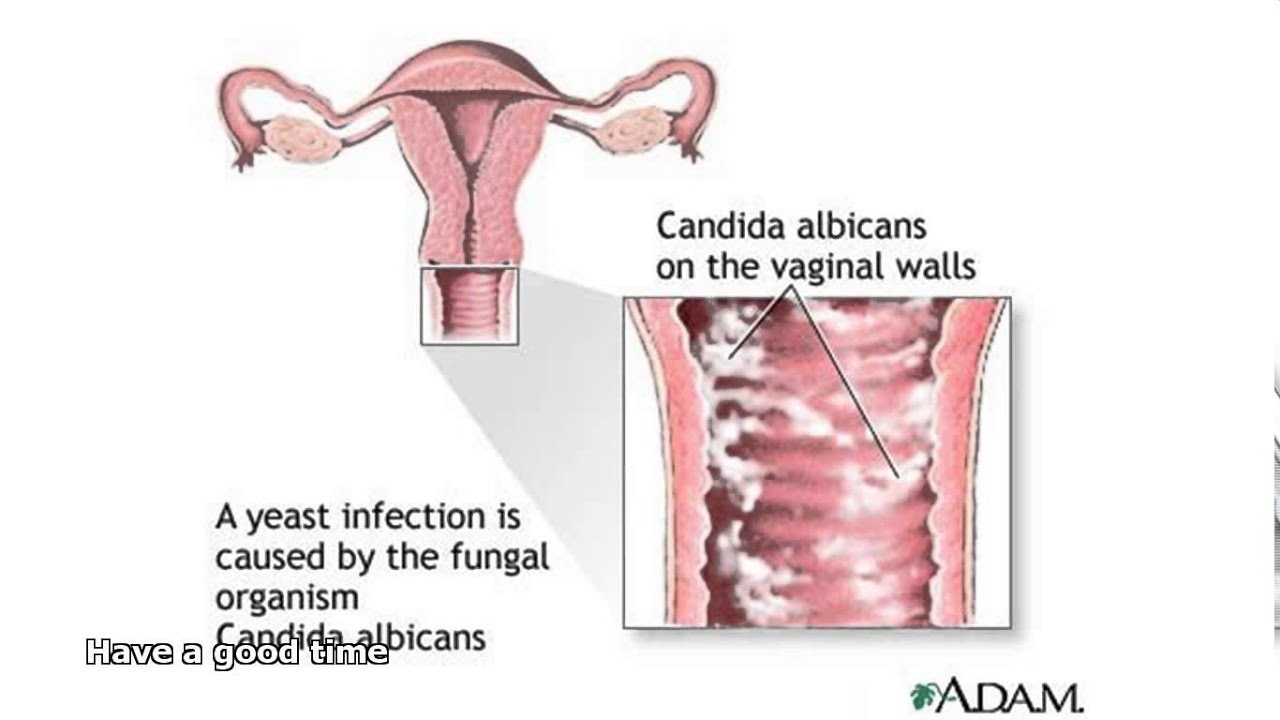 Симптомы:
Симптомы:
- слизистая щек, зева, язык и дёсны становятся красными,
- появляется отечность,
- затем на слизистой оболочке полости рта возникают очаги белого творожистого налета.
При кандидозе кожи и ее придатков чаще всего очаги располагаются в крупных складках:
- пахово-бедренных,
- межъягодичных,
- подмышечных впадинах,
- под молочными железами.
Может поражаться кожа в межпальцевых складках, чаще у детей и взрослых, страдающих тяжелыми заболеваниями – на коже ладоней, стоп, гладкой коже туловища и конечностей. Очаги в крупных складках выглядят как мелкие 1-2 мм пузырьки, которые вскоре вскрываются с образованием эрозий. Эрозии увеличиваются в размерах, сливаются, образуя большие участки повреждения.
Очаги кандидоза имеют неправильную форму, темно-красную окраску, вокруг очага – полоска отслаивающегося эпидермиса. Вне складок очаги имеют вид красных пятен с шелушением в центре, изредка вокруг очага могут появляться мелкие пузырьки.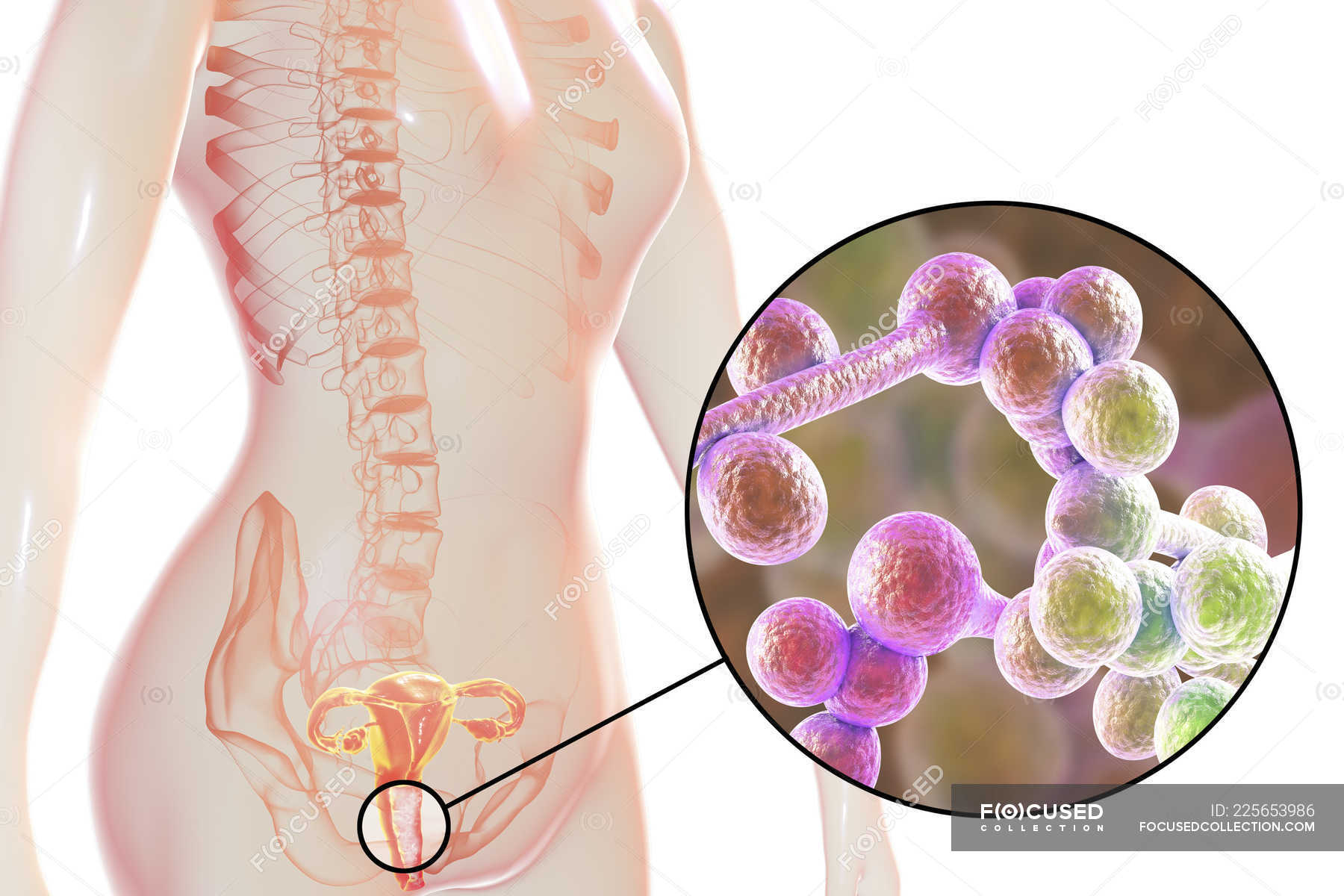
Кандидоз влагалища (кандидамикоз, молочница) — это инфекционное заболевание слизистой влагалища, которое нередко распространяется на шею матки и вульву. Практически каждая женщина сталкивалась с таким заболеванием, а некоторые признаки кандидоза беспокоят постоянно. Чаще всего встречается у женщин репродуктивного возраста, но может возникать у девочек
Кандидоз кишечника (дисбактериоз) часто сопровождает вагинальный кандидоз или развивается изолированно. Обычно кандидоз кишечника появляется после приема антибиотиков или перенесенных кишечных инфекций. Грибы рода Candida поселяются в тонком кишечнике. Симптомы характерные для этого вида кандидоза: в стуле больного, страдающего кандидозом кишечника, часто обнаруживаются белые творожистые хлопья.
Кандидоз пищевода – заболевание, которое среди всех имеющихся в области гастроэнтерологии очень трудно определить. Для недуга характерно несоответствие степени тяжести болезни, уровня поражения и состояния самого пациента.
Осложнение
При своевременном лечении кандидоз не наносит особого вреда здоровью. Но симптомы кандидоза могут доставить массу неприятных ощущений. Длительно существующий, он может приводить к поражению других органов, чаще всего мочеиспускательного канала, мочевого пузыря и почек. В особо тяжелых случаях прогрессирующее заболевание может поражать репродуктивные органы, что приводит к бесплодию, как у мужчин, так и у женщин. Но наибольшую опасность кандидоз представляет для беременных женщин, т.к. очень высок риск поражения плода.
Как диагностируют заболевание
Визуальные методы диагностики кандидоза. При осмотре выявляются воспаление участков кожи, ограниченное бордюром отслаивающегося, мацерированного эпидермиса, белесоватый налет на слизистых оболочках.
Лабораторная диагностика. Вопреки распространенному мнению, главным методом диагностики кандидоза до сих пор является микроскопия мазка с пораженных участков слизистой. ПЦР (ДНК — диагностика), популярная в последнее время, как правило, плохо подходит для диагностики кандидоза.
Лабораторная диагностика заболевания включает в себя:
- микроскопию мазка выделений
- культуральную диагностику (посев)
- иммуно-ферментный анализ (ИФА)
- полимеразная цепная реакция (ПЦР).
Лечение кандидоза
Лечение кандидоза направлено на устранение факторов, способствующих возникновению кандидоза. При поражении кожи проводится местное лечение открытым способом с применением противогрибковых мазей.
Лечащий врач от этого недуга назначает системные и местные лекарственные препараты. Местные средства не всасываются в кровь – действуют только на слизистую оболочку, пораженную грибком Candida. Они останавливают размножение и рост грибков, снимают неприятные ощущения и восстанавливают пораженные ткани.
Профилактика
Поскольку кандидоз представляет собой рецидивирующий инфекционный процесс, который встречается весьма часто, то существуют некоторые методы профилактики, приводящие к снижению частоты возникновения повторов заболевания, а также препятствуют первичному инфицированию.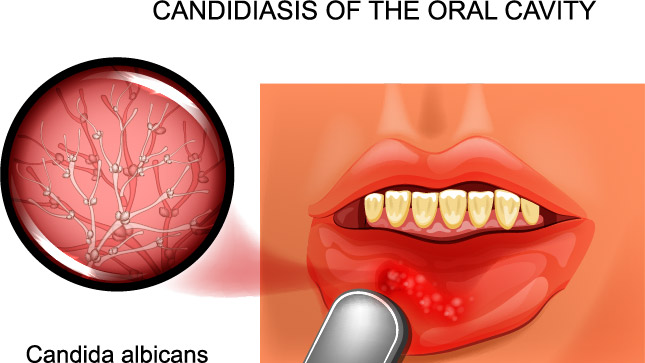
Из общепринятых средств профилактики кандидоза следует отметить следующие:
- закаливание организма,
- употребление витаминов и микроэлементов весной и осенью,
- регулярные стандартные методы гигиены;
- особое значение следует отдать типу одежды и нижнего белья. Рекомендуется ношение хлопчатобумажного белья, дышащей и свободной повседневной одежды.
При своевременном лечении прогноз благоприятный, излечение как правило наступает в течение недели. При осложненных формах и поражениях внутренних органов лечение кандидоза затруднено.
Шапилова Н.В.
Кандидозный вульвовагинит — СПБ ГБУЗ «Кожно-венерологический диспансер № 4»
Кандидозное поражение слизистой оболочки вульвы и влагалища – кандидозный вульвовагинит- является распространенным заболеванием женщин репродуктивного возраста. Наряду с клинически выраженным заболеванием существует бессимптомная колонизация влагалища дрожжеподобными грибами. Возможно, также кандидозное поражение органов мочевыделительной системы (уретрит, цистит, пиелонефрит). У мужчин дрожжеподобные грибы могут вызывать воспаление головки полового члена и крайней плоти (баланопостит), а также мочевыделительных органов.
У мужчин дрожжеподобные грибы могут вызывать воспаление головки полового члена и крайней плоти (баланопостит), а также мочевыделительных органов.
Дрожжеподобные грибы рода Candida широко распространены в природе. Из 250000 видов грибов клиническое значение для человека имеют около 100 видов грибов. Грибы –Эукариотические хемогетеротрофы. Большинство грибковых заболеваний не передаются от человека к человеку, а приобретаются из природных источников, в которых они существуют как сапрофиты.
Фактором риска, способствующими развитию кандидозного воспалительного процесса, является гормональный дисбаланс,нарушения системного и местного иммунитета, изменения нормального микробиоценоза полостей вследствие нерационального применения антибактериальных препаратов и пр. Грибы рода Candida преимущественно колонизируют органы желудочно-кишечного тракта, в разных отделах которого в 50-60% наблюдений обнаруживается несколько видов дрожжеподобных грибов. Кандиды обнаруживаются в полости рта у 30% взрослых женщин. Считается, что орогенитальные половые контакты способствуют колонизации половых органов мужчин грибами рода Candida.
Считается, что орогенитальные половые контакты способствуют колонизации половых органов мужчин грибами рода Candida.
При исследовании вагинального отделяемого больных кандидозным вульвовагинитом наиболее часто обнаруживается вид Candida albicans ( около 70-90% ). Другие виды рода Candida – С. Tropicalis, C.kefir, C.krusei, C.lusitaniae, C.parapsilosis, C.glabrata, C.lambica – выделяются в 10-30% наблюдений. В последние годы C.glabrata как возбудитель нозокомиальных инфекций .
При лабораторной диагностике урогенитального кандидоза предпочтительно использовать микроскопический метод исследования нативного или окрашенного препарата. Показаниями для культурального метода исследования являются: хроническое рецидивирующее течение урогенитального кандидоза, необходимость определения видовой принадлежности дрожжеподобных грибов и оценка их чувствительности к лекарственным препаратам ,атипичное течение заболевания и др.
Для микроскопического исследования используют неокрашенные нативные препараты с добавлением 10%-го раствора гидроксида калия , а также окрашенные мителеновым синим и по Грамму, в которых обнаруживаются элементы гриба: единичные почкующиеся клетки, псевдомицелий, другие морфологические структуры ( бластоконидии, псевдогифы ).
Возможность трансформации кандиданосительства в клинически выраженные формы кандидоза и полиморфизм объективных и субъективных симптомов свидетельствуют о сложном патогенезе заболевания, в котором различают механизмы, связанные с микроорганизмом и инфекционным агентом — грибами Candida.
Классическими факторами, способствующими развитию урогенитального кандидоза, являются:
- Иммунодефицитные состояния.
- ВИЧ – инфекция.
- Иммуносупрессивная терапия.
- Применение стероидных гормонов, системных контрацептивов с высоким содержанием эстрогенов.
- Сахарный диабет.
- Беременность.
- Повышенный уровень эстрогенов у женщин.
- Нерациональное применение антибиотиков ( преимущественно тетрациклинов, β- лактаматов).
- Сопутствующие кожные заболевания наружных мочеполовых органов.
- Интравагинальные гигиенические и медицинские манипуляции с использованием антисептических средств,гелей, спреев и т. д.

Впервые клиническая картина «молочницы» у женщин была описана Frank в 1792 году, однако до настоящего времени заболевание является предметом изучения в связи с постоянным ростом числа больных, трудностями терапии рецидивирующей формы кандидозного вульвовагинита, возможностью развития различных осложнений.
В настоящее время кандидозный вульвовагинит относится к группе инфекций, характеризующихся вагинальными выделениями ( наряду с бактериальным вагинозом и урогенитальным трихомонозом). Однако вагинальные выделения представляют собой смесь отделяемого всех органов половой системы ( включая цервикальные ),они также могут иметь физиологический характер.
У больных кандидозным вульвовагинитом возможно вовлечение в патологический процесс органов мочевыводящей системы: уретры, мочевого пузыря. Кандидозный уретрит, как правило, не выявляется изолированно от поражения вульвы и влагалища, и характеризуется дизурией, отёчностью, гиперемией слизистой оболочки, незначительным количеством «творожистых» масс в области наружного отверстия уретры.
Клиническая картина рецидивирующего кандидозного вульвовагинита характеризуется преобладанием жжения над зудом в области наружных половых органов и меньшей выраженностью симптомов заболевания. В подобных клинических ситуациях необходимо проводить дифференциальную диагностику с другими инфекциями, харрактеризующимися вагинальными выделениями, а также с заболеваниями, при которых возможна вторичная контаминация грибами рода Candida: с генитальным герпесом ( особенно атипичными формами ), со склеротическим и атрофическим лишаём, атрофическим вагинитом, круарозом вульвы, контактным дерматитом и др.
Культуральное исследование для подтверждения диагноза кандидозного вульвовагинита не относится к числу обязательных методов диагностики, и его применение рекомендуется в следующих клинических случаях:
- при наличии клинико – лабораторных признаков кандидозного вульвовагинита и отрицательном результате микроскопического исследования;
- при необходимости видовой идентификации грибов рода Candida;
- при необходимости определения чувствительности выделенных грибов рода Candida к антибиотикам.

Диагноз кандидозный вульвовагинит устанавливается только при наличии клинических проявлений и обнаружении грибов рода Candida. Следует учитывать, что выраженность клинических проявлений не всегда коррелирует с количеством выделенных грибов.
Лабораторная диагностика
- Микроскопический метод исследования нативного или окрашенного препарата – рекомендуемый для установления диагноза урогенитального кандидоза. Для микроскопического исследования используют нативные препараты, а также препараты, окрашенные метиленовым синим и по Грамму. Метод позволяет обнаружить элементы грибов: единичные почкующиеся клетки и, псевдомицелий, другие морфологические структуры ( бластоконидии, псевдогифы).
- Культуральный метод необходим при хроническом рецидивирующем течении заболеваня, для идентификации држжеподобных грибов (особенно для выявления видов, не относящихся к Candida albicans) при изучении чувствительности грибов к антибиотикам, при атипичном течении заболевания.

- Молекулярно – биологические методы (ПЦР) – выявление ДНК определённого вида дрожжеподобных грибов (например Candida albicans). Высокочувствительны и специфичны.
- Методы прямой иммунофлюоресценции (ПИФ) – имеют ограничения вследствие большого количества ложноположительных результатов и в клинической практике не используются.
- Серологические методы — не используются из-за редкого присутствия антител, благодаря низкой иммуногенности дрожжеподобных грибов.
Шапилова Н.В.
А что если не грибок?… — СПБ ГБУЗ «Кожно-венерологический диспансер № 4»
Ежедневно к врачу дерматовенерологу обращается большое количество людей с изменениями ногтевых пластинок. Врач делит заболевания на 2 группы: грибкового и негрибкового характера. Здоровая ногтевая пластинка розового цвета с гладкой поверхностью с природным блеском. Любые изменения ногтевых пластинок-повод обратиться к врачу за консультацией и постановкой правильного диагноза. Зачастую, люди пытаются самостоятельно поставить себе диагноз и назначают самостоятельно лечение, что может привести к ухудшению состояния. Только врач, обладая необходимыми знаниями и опытом, используя дополнительные методы диагностики, может поставить правильный диагноз с назначением эффективного лечения.
Зачастую, люди пытаются самостоятельно поставить себе диагноз и назначают самостоятельно лечение, что может привести к ухудшению состояния. Только врач, обладая необходимыми знаниями и опытом, используя дополнительные методы диагностики, может поставить правильный диагноз с назначением эффективного лечения.
Что относится к заболеваниям негрибкового характера:
I.Инфекционные заболевания — паронихия (воспаление околоногтевого валика по причине присоединения инфекции)
II. Неинфекционные – — дистрофия ногтей (ногти становятся плоскими или вогнутыми, появляются бороздки на поверхности. Чаще причина — эндокринные заболевания и несбалансированное питание.
III. Другие- изменения ногтевых пластинок при недостаточности щитовидной железы (тонкость, ломкость, расcлоенность, ногти в виде ‘барабанных палочек’ при заболеваниях легких, cердечно — сосудистых изменениях, ВИЧ- инфекции, изменения ногтей при кожных заболеваниях таких как псориаз, красный плоский лишай.
IV. Травматические:
— онихолизис (отделение ногтевой пластинки от мягких тканей пальца)
— онихокриптоз (вросший ноготь) вследствие травмы, ношения тесной обуви, наследственности, неправильной обработки ногтей.
— онихошизм (поперечное расслоение ногтя) Ногтевая пластинка истончается и разделяется на несколько слоев. Причинами могут быть неправильное питание, травма, недостаток железа, и кальция в крови, сахарный диабет, использование некачественных лаков.
— меланонихия – почернения ногтя или образование полосы бурого цвета вследствие травмы, кровоизлияния в окружающие ткани.
Остановимся на таком серьезном изменении как меланонихия. Она заслуживает серьезного отношения , вследствие того, что является признаком такого серьезного заболевания как меланома ногтевой пластинки. Учитывая, что достаточно долгое время никаких серьезных признаков кроме как появление темных полос не вызывает, люди обращаются достаточно поздно.
Меланонихия начинается с появления бурых пятен или полос от коричневого до черного цвета. К меланонихии может привести:
- хроническая травматизация ногтя (например обувью, чаще 1,5 пальцы)
- поражение ногтей грибковой инфекцией ( некоторые виды грибов дают темный окрас)
- прием некоторых медикаментов, таких как линкомицин, химиотерапевтические препараты, противомалярийные.
- редко, но при такой патологии как амилоидоз, псориаз, ограниченная склеродермия.
- бактериальные инфекции
- Геморрагия в ногтевом ложе. Отличительной особенностью от меланомы является то, что гематома не достигает свободного края. НО! Наличие крови под ногтем не исключает злокачественности.
Лишь врач может провести дифференциальную диагностику с установкой правильного диагноза.
Следует не забывать, что существует ряд факторов, указывающих на наличие подногтевой меланомы:
- локализация на большом пальце руки или ноги
- локализация на одном краю
- возраст старше 60 лет, но не всегда
- внезапное появление на ранее нормальной ногтевой пластинке и быстро распространяющееся потемнение с нечеткими краями
- потемнение без предшествующей травмы
- появление без предшествующей травмы
- появление у людей с диспластическими невусами в анамнезе или семейном анамнезе
При любых изменениях ногтей следует немедленно обращаться к врачу.
Редкая локализация меланом
10% меланом характеризуются нетипичной локализацией — на коже ладоней, подошв, коже пальцев и ногтевого ложа. Данный вид меланом называется акральная лентиго-меланома. Данный вид меланом опасен тем, что развивается медленно, и ее обнаруживают достаточно поздно.
Чаще всего страдают люди более возрастной группы, но, в последнее время, наблюдается и у более молодой возрастной группы.
Инсоляция является одним из провоцирующих факторов возникновения, не менее важным является механическая травма.
Излюбленным местом патологии ногтевых пластинок являются ногти 1 и 5 пальцев, так как данные пальцы чаще других подвергаются травме. Первый признак данного вида меланом – это появление полоски или пятна от коричневого до черного цвета, начиная от ногтевого валика до свободного края ногтя, также пигментация на околоногтевом валике. В дальнейшем происходит утолщение ногтевой пластинки с последующим разрушением и изъязвлением ногтевого ложа.
На коже ладоней и подошв акральную лентиго-меланому часто расценивают как бородавку, костную мозоль, cтержневую мозоль. На ногтевой пластинке расценивают как грибковое поражение, подногтевую гематому, невус, вросший ноготь, кератоакантому. Поэтому людям с уже имеющимися родинками на стопах и ладонях следует бережно к ним относится и проходить ежегодный осмотр, а людям с вновь образованными родинками своевременно обращаться к врачу.
Агеева С.В.
симптомы, виды, диагностика и лечение — Клиника ISIDA Киев, Украина
Содержание
Кандидоз — заболевание, которое возникает при избыточном росте грибка кандиды. Известно несколько видов этого возбудителя, каждый из которых может вызывать поражение различных органов и систем. Заболевание возникает на фоне ослабленного иммунитета. Зачастую, осложнений не имеет, но при отсутствии должного лечения может перейти в хроническую форму с периодическим возникновением обострений.
Что такое кандидоз
Заболевание, которое вызывают дрожжевые грибы называется кандидоз. Патология может возникнуть как у взрослых так и у детей. Кандиды — это условно-патогенные микроорганизмы. Они присутствуют у человека в норме в небольшом количестве в ротовой и носовой полостях, во влагалище у женщин, в пищеварительном тракте.
К факторам риска развития патологии относят:
- Врожденная или приобретенная иммунная недостаточность.
- Заболевания эндокринной системы, болезни обмена веществ.
- Гормональные нарушения.
- Хроническая патология органов желудочно-кишечного тракта.
- Нерациональная, длительная терапия гормональными и антибактериальными препаратами.
- Привычные интоксикации (алкоголизм, курение, наркомания).
Под воздействием этих факторов дрожжевые грибы активно размножаются с развитием клинической симптоматики заболевания.
Виды кандидоза
- Поверхностный: кандидоз слизистых, полости рта, вагинальный, придатков кожи. У женщин и мужчин чаще всего обнаруживается генитальный кандидоз, у детей оральный.
- Глубокий: кандидоз пищеварительных органов мочевыделительной органов, дыхательной системы.
- Кандидозной сепсис: генерализованное поражение органов и систем.
- Кандидоз раневых поверхностей.
Симптомы и признаки у детей и взрослых
Оральный кандидоз чаще обнаруживается у детей и проявляется такими симптомами:
- Возникновение белого налета на языке в виде творожистых крупинок.
- Новорожденные перестают сосать грудь, плохо спят. Более старшие дети жалуются на неприятный привкус во рту, жжение, боль во время принятия пищи.
- Слюна становится более вязкой.
- Увеличиваются регионарные лимфатические узлы.
Кандидозной хейлит ( заеды) также часто возникает у детей младшего возраста. Характерны проявления в виде трещин, мацераций в уголках рта, покрытых белым налетом.
У женщин чаще всего развивается генитальный кандидоз, характерными проявлениями которого являются:
- Зуд, жжение, болезненные ощущение в области вульвы, больших и малых половых губ. Усиливается во время менструаций, после полового контакта.
- Слизистая наружных половых органов и влагалища гиперемирована и отечна.
- Выделения творожистые, густые, обильные, белые, без запаха.
У мужчин генитальный кандидоз проявляется гиперемией и отечностью головки полового члена, крайней плоти. Также характерен зуд, жжение, боль во время мочеиспускания.
Методы диагностики заболевания
Для обнаружения возбудителя болезни проводится бактериологическое исследование материала из ротовой, носовой полостей, влагалища, шейки матки.
Как и чем лечить:
- При выявлении кандиды во рту используют антимикотические средства в форме растворов, гелей, аэрозолей. Также применяют антисептики для смазывания, полосканий.
- Урогенитальный кандидоз лечат противогрибковыми средствами в виде вагинальных свечей, шариков, таблеток. У мужчин используются мази, крема.
- Грибковое поражение кожи лечится открытым способом, кремами, мазями, которые не всасываются в кровоток.
Также любая форма кандидоза в горле, кишечнике, у детей, у мужчин или у женщин должна лечиться комплексно с применением системных противогрибковых препаратов, общеукрепляющих средств, пробиотиков.
Профилактика заболевания
Чтобы предупредить развитие грибковой патологии важно придерживаться таких принципов:
- Обоснованное и правильное применение антибактериальных препаратов.
- Соблюдение правил гигиены полости рта. Своевременная санация кариозных зубов.
- Своевременное проведение профилактических осмотров у гинеколога, уролога.
- Тщательный уход за детскими сосками, игрушками, предметами обихода.
При своевременном выявлении и качественном лечении заболевание протекает без осложнений.
Вывод
Кандидоз — распространенное заболевание, которым болеют люди любых возрастов. Имеет различные формы, которые значительно отличаются по клинической картине. Определиться с диагнозом и подобрать правильную терапию поможет своевременное обращение к доктору.
Кандидоз (молочница) полости рта – симптомы и лечение
Кандидоз полости рта — это воспалительное заболевание, которое развивается на фоне поражения слизистых оболочек грибами рода Candida. Обычно это связано с ухудшением местного и общего иммунитета. По данным исследований носителями этого грибка является до 90% взрослого населения, но при этом болезнь чаще всего не развивается, поскольку в обычных условиях возбудитель не действует агрессивно.
Причины кандидоза
Молочница во рту у взрослого человека — это поражение слизистой, которое может свидетельствовать о серьезных проблемах со здоровьем. Для размножения грибка необходимы особые условия. Чаще всего болезнь встречается у пациентов, пренебрегающих гигиеной полости рта. Наличие кариеса, воспалительных заболеваний десен повышает шансы на развитие грибкового воспаления. Это объясняется тем, что большое количество патогенных микроорганизмов истощает защитные механизмы.
Второй группой причин является ослабление иммунитета в связи с рядом заболеваний и состояний:
ВИЧ, сахарный диабет;
онкологические заболевания;
дистрофия, дефицит витаминов, минералов;
перенесенные операции, тяжелые инфекции и пр.
Существуют и специфические причины развития молочницы. Она может появиться после длительной и мощной антибактериальной терапии. Применение антибиотиков приводит к уничтожению полезной флоры и нарушению баланса. Это становится причиной активного размножения Candida.
Оральный кандидоз развивается и на фоне приема кортикостероидов в ингаляциях. Обычно поражение имеет вид эритемы и появляется на участках, где лекарство контактировало со слизистой: на небе, языке.
Особенности диеты влияют на вероятность развития кандидоза. Так, преобладание углеводов предрасполагает к активности грибка. Рост Candida и ее прикрепление к слизистой усиливаются в присутствии сахаров.
Вредные привычки повышают шансы на развитие лейкоплакии, плоского лишая и других заболеваний. В особенности речь идет о курении. Кандидоз часто развивается у пациентов с пирсингом языка.
Наличие съемных протезов также является фактором риска, если пациент не соблюдает правила гигиены. При отсутствии качественного очищения протез покрывается биопленкой, в составе которой много грибов. Дезинфекция является основной мерой профилактики болезни и частью комплексного лечения при прогрессирующем кандидозе ротовой полости. Если пациент не снимает конструкцию на ночь, это также повышает вероятность развития болезни. Слизистая оболочка долгое время остается без доступа кислорода, не омывается слюной — эти условия подходят для развития грибов и анаэробных микроорганизмов. Протез может травмировать слизистые, если не подходит по размеру. Микротравмы ослабляют местные защиты и способствуют началу развития грибковой инфекции. Травмы также могут быть связаны с острыми сколами зубов и пломб, химическими и термическими ожогами.
Сухость полости рта в связи с уменьшением слюноотделения, изменением вязкости слюны, ее состава — одна из причин кандидоза. Это может быть обусловлено другими заболеваниями, поэтому важно выяснить причины сухости, чтобы эффективно бороться с последствиями.
Кандидоз во рту у ребенка встречается чаще. Несформированность иммунной системы, заселение полости рта Candida из вагинального канала матери во время естественных родов приводят к тому, что развивается заболевание в раннем младенческом возрасте. Однако и дети старшего возраста могут страдать недугом, что связано с ослаблением иммунных сил.
Виды орального кандидоза и симптомы
Проявления орального кандидоза могут отличаться у разных пациентов. Это связано со степенью поражения слизистых, а также конкретным видом болезни. Выделяют четыре формы:
острый псевдомембранозный;
острый атрофический;
хронический атрофический;
хронический гиперпластический.
Несмотря на то что схема лечения для всех форм практически одинаковая, симптомы могут существенно отличаться. Рассмотрим их подробнее.
Острый псевдомембранозный кандидоз
Эта форма кандидоза слизистой рта может протекать бессимптомно. Отмечается незначительный дискомфорт из-за белой пленки или небольших бляшек, возвышающихся над слизистой. При легком течении появляется одна или несколько бляшек, они легко снимаются соскабливанием, а участок слизистой под ними имеет ярко-красный цвет. При тяжелом течении появляются крупные бляшки в большом количестве. Они могут сливаться, образуя крупные площади поражения. Иногда симптомы охватывают всю слизистую оболочку. При утолщении бляшек их удаление становится проблематичным. Тяжелое течение больше характерно для грудных детей, а также у взрослых пациентов после антибактериальной терапии, кортикостероидов, иммунодепрессантов.
Острый и хронический атрофический кандидоз
Острый атрофический кандидоз сопровождается сильным жжением. Белого налета может не быть, а слизистая оболочка становится ярко-красной. Многие пациенты отмечают металлический, кислый, соленый или горький привкус во рту. Характерным проявлением болезни является сухость в полости рта. Такая форма болезни чаще сопряжена с медикаментозной терапией.
При хроническом атрофическом кандидозе краснота и жжение менее выражены. Обычно болезнь развивается на фоне установки и ношения протезов.
Хронический гиперпластический кандидоз
Эта форма заболевания характерна для взрослых. Молочница ротовой полости может распространяться на слизистые щек, уголки рта и губы, спинку языка, мягкое небо. Одним из симптомов является появление белых бляшек, склонных к слиянию друг с другом. По мере развития болезни их поверхность становится шероховатой, грубой. Со временем элементы могут желтеть. Образования сливаются со слизистыми и удалить их невозможно.
Методы диагностики
Лечением занимается стоматолог-терапевт. Диагностика начинается с осмотра и подробного опроса: врач выяснит, какие препараты вы принимали в последнее время, есть ли хронические и инфекционные заболевания. В обязательном порядке проводится цитологическое исследование налета, взятого со слизистой. Это важно потому, что скопление негрибковой флоры можно легко спутать с грибковой инфекцией.
Соскоб выполняется в утреннее время, на голодный желудок, чистить зубы перед процедурой не нужно. Накануне важно отказаться от приема пищи, богатой углеводами, чтобы не спровоцировать рост патогенной флоры. Исследования позволяют не только точно определить возбудитель и вид гриба Candida, но и узнать чувствительность грибов к основным противогрибковым лекарствам. По результатам анализов врач определит грибок в полости рта и назначит медикаментозное лечение.
Особенности лечения
Основу лечения составляют системные и местные противогрибковые препараты. Сегодня они широко представлены на фармацевтическом рынке, но важно знать о том, что ежегодно уровень резистентности грибов Candida растет к основным средствам. Например, к таким препаратам, как «Флуконазол» устойчивость почти полная. Раньше это средство использовалось почти во всех случаях заболевания, но сегодня врачи вынуждены пересмотреть стандартные схемы терапии.
Лечение молочницы во рту у взрослых подбирается индивидуально. Выбор системного противогрибкового средства основывается на виде возбудителя, состоянии пациента и индивидуальных особенностей его здоровья. Существуют средства, к которым у инфекции минимальная устойчивость. Врач может назначит препараты на основе нистатина, производных имидазола и др.
Дополнительно обязательно используются местные средства:
растворы для полоскания полости рта;
гели и суспензии для аппликаций на пораженные участки;
местные таблетки и пастилки для рассасывания;
растворы для орошения и аэрозоли;
мази для закладывания в полости рта на ватно-марлевом тампоне и др.
Специалист может назначить аптечные антисептики или слабые солевые растворы для полоскания. Обычно используют растворы на основе йода, хлоргексидина, калия перманганата, генцианвиолета, натрия тетраборат в глицерине. Некоторые таблетки врач может порекомендовать закладывать за щеку.
Условия эффективного лечения
Эффективное лечение молочницы во рту предусматривает устранение основной причины. Очень важно санировать полость рта: вылечить зубы, разрушенные кариесом, удалить нежизнеспособные зубы и корни, которые уже не подлежат восстановлению. Это хронические очаги воспаления, поэтому одновременная санация сократит время лечения. Также следует удалить зубной камень и налет. Особенно это касается случаев кандидозного стоматита, связанных с травмированием десен острыми краями твердых зубных отложений.
Пациенты со съемными протезами должны быть повторно обучены гигиене и дезинфекции ортопедических конструкций. Если время пользования протезом подходит к концу, важно своевременно заменить его. Лечение кандидоза будет бесполезным, если человек будет пользоваться протезом неправильно и снова создавать в полости рта условия для размножения грибов.
Замене подлежат и неподходящие коронки, мостовидные протезы и другие конструкции. Также важно устранить сколы эмали, которые становятся источником травм для десен, слизистых оболочек щек и языка.
Курильщики должны по возможности сократить эпизоды курения или отказаться от вредной привычки. Если болезнь развилась на фоне приема кортикостероидов, важно разъяснить правила лечения: следует полоскать полость рта большим количеством теплой воды после распыления препарата.
При лечении кандидоза полости рта, развившемся на фоне антибактериальной терапии, следует принимать меры по восстановлению нормальной микрофлоры кишечника и полости рта. Может потребоваться консультация другого специалиста узкого профиля или терапевта: потребуется прием пробиотиков и пребиотиков.
Для всех пациентов, которые лечат кандидоз, действует несколько общих рекомендаций:
соблюдение гигиены полости рта;
отказ от пищи, богатой углеводами;
отказ от сладких напитков.
Необходимо исключить из рациона пищу, которая может раздражать слизистую: блюда, приготовленные с уксусом, маринады, острые, перченые продукты, копчености, кислые фрукты и ягоды. Также нельзя есть кондитерские изделия, выпечку на дрожжах, сахар. Лучше отдавать предпочтение теплым блюдам. Соблюдать такой режим питания нужно еще в течение 1,5−2 месяцев после выздоровления.
В ряде случаев целесообразно использовать зубные пасты с оксидазой глюкозы, лизоцимом, лактоферрином. Они способствуют улучшению защитных сил слизистой оболочки полости рта и могут быть частью комплексной профилактики развития воспалений. Выбор зубной пасты нужно согласовать с врачом, он порекомендует оптимальное средство, а также расскажет о том, какая щетка подойдет.
Профилактика кандидоза
Специфическая профилактика кандидоза в ротовой полости проводится только при наличии ВИЧ-инфекции, прохождении пациентом лучевой терапии, иммуносупрессивной или антибактериальной терапии. При отсутствии этих факторов риска врач даст рекомендации для конкретного случая.
Профилактика грибковых заболеваний у пациентов с сахарным диабетом, бронхиальной астмой, хроническими системными недугами предусматривает контроль над основной патологией. Важно регулярно наблюдаться у врача своего профиля, принимать назначаемые средства.
Если возникла необходимость в антибактериальной терапии, нужно придерживаться следующих правил:
принимать антибиотики только по назначению врача;
соблюдать достаточную длительность курса лечения — не отменять самостоятельно назначенные препараты при наступлении облегчения;
при необходимости длительного курса лечения или в случае повторной антибиотикотерапии принимать назначенные противогрибковые средства для профилактики.
При лечении бронхиальной астмы посоветуйтесь с врачом о возможности использования небулайзеров. После ингаляций важно полоскать полость рта, чтобы не допустить негативного воздействия компонентов лекарства на слизистые.
Если кандидоз рта часто рецидивирует, лучше пройти комплексное обследование: стандартную диспансеризацию или использовать конкретные методы диагностики, которые подберет врач. Грибковые инфекции слизистых могут быть проявлением основного заболевания, о котором вы не знаете. Обратитесь к терапевту, чтобы выяснить точные причины и вовремя принять меры.
причины, симптомы, диагностика и методы лечения на сайте «Альфа-Центр Здоровья»
Грибковая инфекция, поражающая слизистую оболочку органов мочеполовой системы. Симптомы – обильные бели, зуд и жжение в области вульвы, болезненное мочеиспускание.
Кандидоз – воспалительное заболевание слизистых оболочек, которое вызвано грибковыми микроорганизмами рода Candida. Характерные признаки вагинального кандидоза – белый, творожистый налет на слизистой, поэтому часто применяется название молочница. Приступы обострения встречаются несколько раз у 70-75% женщин в репродуктивном возрасте и являются одним из частых поводов обращения к гинекологу.
Причины и симптомы вагинального кандидоза
Возбудитель молочницы – микроскопический дрожжеподобный грибок рода Candida. В 80-90% случаев это разновидность Candida albicans, хотя есть около 20 других видов этого рода грибков. Кандиды – это условно-патогенные грибы, которые в норме обитают в человеческом организме. Заражение ими происходит еще внутриутробно или при родах. Естественное подавление активности грибов обеспечивают лакто- и бифидобактерии в микрофлоре влагалища. С признаками вагинального кандидоза можно столкнуться при снижении иммунитета и от воздействия внешних факторов. Грибы начинают активно размножаться и вызывают воспаление кожных и слизистых покровов. Затрагиваются ногти, кожа, белый налет может быть во рту или на половых органах (наиболее частое проявление у женщин). Воспалительная реакция объясняется изменением pH-уровня слизистой и иммунной реакцией на попадание в кровь продуктов жизнедеятельности микроорганизмов.
К обострению приводят:
- беременность – рост грибов происходит у трети женщин, из-за повышения кислотности влагалища и гормональным изменениям;
- прием антибиотиков и гормональных препаратов с эстрогенами, химиотерапия;
- стрессы;
- инфекционные заболевания, иммунодефициты, сахарный диабет;
- травмы слизистой при гинекологических манипуляциях, по время родов;
- инфицирование нетипичными грибками – вида Candida tropicalis или другими;
- несбалансированное питание;
- синтетическое, тесное белье.
Типичными симптомами вагинального кандидоза служат:
- обильные выделения белого цвета;
- зуд, дискомфорт в гениталиях;
- болезненность полового акта, мочеиспускания;
- покрасневшая, отечная слизистая вульвы.
Проявления могут усиливаться в жару, ослабевать при хроническом течении (после 7-10 дней острой фазы). В этом случае рецидивы могут происходить 3-4 раза в год, провоцировать появление других инфекций на воспаленной слизистой.
Как лечить вагинальный кандидоз
Диагностика проводится гинекологом. Предварительный диагноз можно поставить по жалобам пациента и внешним признакам, которые заметны при гинекологическом осмотре. Для точной диагностики применяют:
- микроскопическое исследование выделений, чтобы оценить количество микроорганизмов и степень воспаления;
- бактериальный посев выделений для выявления типа возбудителя и его чувствительность к медикаментам.
Для лечения вагинального кандидоза применяют:
- противогрибковые, противомикробные препараты;
- антибиотики;
- глюкокортикостероиды для комплексной терапии;
- местные спринцевания.
Схему, как и чем лечить вагинальный кандидоз, назначит врач. Требуется комплексный подход, чтобы снять воспаление, нормализовать микрофлору, вылечить сопутствующие заболевания, причины рецидивов.
Лечение вагинального кандидоза народными методами не даст результата. Они подойдут для укрепления иммунитета, облегчения симптомов воспаления, но никак не воздействуют на сам грибок. При обострении молочницы уделяют внимание и диете. Из рациона исключают сладкое, алкоголь, увеличивают количество фруктов, овощей, молочнокислых продуктов.
Молочница (кандидоз) у женщин: симптомы и лечение
Наверное, в мире не существует женщины, которая бы никогда не сталкивалась с таким неприятным заболеванием, как молочница.
Молочница (кандидоз) – заболевание, которое вызывает грибок рода Candida, присутствующий во многих органах человека. Причиной молочницы является создание благоприятной среды для этих грибков.
Причины возникновения молочницы.
Причиной молочницы является дрожжеподобный грибок Candida. Такой грибок имеется в организме каждой женщины и в большинстве случаев он безвреден. Однако, при воздействии определенных факторов, этот грибок становится агрессивным, в таких случаях развивается молочница.
Как правило, развитию дрожжевой инфекции способствуют следующие факторы:
— ослабление иммунитета;
— заболевания, передающиеся половым путем;
— хронические инфекции;
— прием противозачаточных таблеток;
— прием антибиотиков;
— сахарный диабет;
— беременность.
Симптомы молочницы.
У женщин первые симптомы молочницы чаще всего проявляются за несколько дней до начала месячных:
— в первую очередь, вы почувствуете сильное жжение и зуд в области половых органов;
— половые органы приобретают ярко-красную окраску;
— слизистая оболочка наружных половых органов воспаляется, появляются болезненные ощущения;
— выделения при молочнице приобретают характер творожистой массы, они достаточно обильны, но без запаха;
— боли во время мочеиспускания;
— болезненные ощущения во время полового акта.
Лечение молочницы.
Самое первое, с чего необходимо начинать процесс лечения молочницы – это визит к врачу. Даже если для Вас – это не первый опыт лечения молочницы, нужно уточнить диагноз. Часто, подобные симптомы могут вызывать и другие заболевания.
При первых симптомах до визита к врачу, советуем придерживаться некоторых правил:
— отказаться на некоторое время от половых актов;
— чаще подмываться, можно добавить в воду немного пищевой соды, она поможет ослабить зуд;
— отказаться от острой и сладкой пищи, хлебобулочных изделий, а также от еды и напитков, содержащих дрожжи.
Если у Вас наблюдаются симптомы молочницы, Вы можете записаться на прием к гинекологу через окно на нашем сайте «Запись на прием» или по тел: 8 (3412) 65-51-51.
Кроме того, Вы можете записаться на Онлайн-консультацию гинеколога и получить полноценную консультацию врача, не выходя из дома.
Вагинальный кандидоз | Грибковые заболевания
Около
Кандидоз — это инфекция, вызываемая дрожжевым грибком (разновидность грибка) под названием Candida . Candida обычно живет внутри тела (в таких местах, как рот, горло, кишечник и влагалище) и на коже, не вызывая никаких проблем. Иногда Candida может размножаться и вызывать инфекцию, если среда во влагалище изменяется таким образом, что способствует его росту. Кандидоз во влагалище обычно называют «вагинальной дрожжевой инфекцией».Другие названия этой инфекции — «вагинальный кандидоз», «кандидозный вульвовагинит» или «кандидозный вагинит».
Симптомы
Симптомы вагинального кандидоза включают: 1,2
- Зуд или болезненность влагалища
- Боль при половом акте
- Боль или дискомфорт при мочеиспускании
- Аномальные выделения из влагалища
Хотя в большинстве случаев кандидоз влагалища протекает в легкой форме, у некоторых женщин могут развиться тяжелые инфекции, сопровождающиеся покраснением, отеком и трещинами на стенке влагалища.
Обратитесь к своему врачу, если у вас есть какие-либо из этих симптомов. Эти симптомы аналогичны симптомам других типов вагинальных инфекций, которые лечат различными лекарствами. Врач скажет вам, есть ли у вас вагинальный кандидоз и как его лечить.
Риск и предотвращение
Кто болеет вагинальным кандидозом?
Вагинальный кандидоз является распространенным явлением, хотя необходимы дополнительные исследования, чтобы понять, сколько женщин страдают от него. Среди женщин, у которых больше шансов заболеть вагинальным кандидозом, находятся:
- Беременны
- Используйте гормональные контрацептивы (например, противозачаточные таблетки)
- Болеют диабетом
- Имеют ослабленную иммунную систему (например, из-за ВИЧ-инфекции или лекарств, ослабляющих иммунную систему, таких как стероиды и химиотерапия)
- Принимаете или недавно принимали антибиотики
Как предотвратить вагинальный кандидоз?
Ношение хлопкового нижнего белья может снизить вероятность заражения дрожжевым грибком. 2 Поскольку прием антибиотиков может привести к вагинальному кандидозу, принимайте эти лекарства только по назначению и в точном соответствии с указаниями врача. Узнайте больше о том, когда антибиотики работают, а когда их следует избегать.
Источники
По оценкам ученых, около 20% женщин обычно имеют Candida во влагалище без каких-либо симптомов. 2 Иногда Candida может размножаться и вызывать инфекцию, если среда во влагалище изменяется таким образом, что способствует его росту.Это может произойти из-за гормонов, лекарств или изменений в иммунной системе.
Диагностика и тестирование
Медицинские работники обычно диагностируют вагинальный кандидоз, беря небольшой образец выделений из влагалища для исследования под микроскопом в медицинском кабинете или отправки в лабораторию на предмет грибковой культуры. Однако положительный результат посева на грибок не всегда означает, что Candida вызывает симптомы, потому что у некоторых женщин Candida может находиться во влагалище без каких-либо симптомов.
Лечение
Вагинальный кандидоз обычно лечат противогрибковыми препаратами. 3 Для большинства инфекций лечение представляет собой противогрибковое лекарство, вводимое во влагалище, или однократную дозу флуконазола, принимаемую внутрь. Другие методы лечения могут потребоваться при более серьезных инфекциях, которые не проходят или которые продолжают возвращаться после улучшения. Эти методы лечения включают прием больших доз флуконазола внутрь или других лекарств, вводимых во влагалище, таких как борная кислота, нистатин или флуцитозин.
Если вы медицинский работник, обратитесь по адресу:
Статистика
Вагинальный кандидоз — распространенное явление. В Соединенных Штатах это второй по распространенности тип вагинальной инфекции после бактериальных вагинальных инфекций. 2 Приблизительно 1,4 миллиона амбулаторных посещений по поводу вагинального кандидоза ежегодно происходят в Соединенных Штатах. 4 Число случаев вагинального кандидоза в США неизвестно.
- Gonçalves B, Ferreira C, Alves CT, Henriques M, Azeredo J, Silva S.Вульвовагинальный кандидоз: эпидемиология, микробиология и внешние факторы риска. Criti Rev Microbiol 2016; 42: 905-27.
- Sobel JD. Кандидозный вульвовагинальный наружный значок. Ланцет 2007; 369: 1961-71.
- Pappas PG, Kauffman CA, Andes DR, Clark CJ, Marr KA, Ostrosky-Zeichner L, et al. Руководство по клинической практике лечения кандидоза: обновление 2016 г., опубликованное Американским обществом инфекционных болезней, внешний значок. Clin Infect Dis 2016; 62: e1-50.
- Бенедикт К., Джексон Б.Р., Чиллер Т, пиво К.Д.Оценка прямых затрат на лечение грибковых заболеваний в США. Clin Infect Dis. 2018 10 сентября
Кандидозные инфекции полости рта, горла и пищевода | Грибковые заболевания
Около
Кандидоз — это инфекция, вызываемая дрожжевым грибком (разновидность грибка) под названием Candida . Candida обычно живет на коже и внутри тела, в таких местах, как рот, горло, кишечник и влагалище, не вызывая никаких проблем. 1 Иногда Candida может размножаться и вызывать инфекцию, если среда во рту, горле или пищеводе изменяется таким образом, что способствует росту грибков.
Кандидоз полости рта и горла также называют кандидозом ротоглотки или молочницы. Кандидоз пищевода (трубка, соединяющая горло с желудком) называется кандидозом пищевода или эзофагитом Candida . Кандидоз пищевода — одна из самых распространенных инфекций у людей, живущих с ВИЧ / СПИДом. 2
Симптомы
Кандидоз во рту и горле может иметь множество различных симптомов, в том числе:
- Белые пятна на внутренней стороне щек, языка, нёба и горла (фотография, показывающая кандидоз во рту)
- Покраснение или болезненность
- Ощущение хлопка во рту
- Потеря вкуса
- Боль во время еды или глотания
- Трещины и покраснение в уголках рта
Симптомы кандидоза пищевода обычно включают боль при глотании и затрудненное глотание.
Обратитесь к своему врачу, если у вас есть симптомы, которые, по вашему мнению, связаны с кандидозом во рту, горле или пищеводе.
Риск и предотвращение
У кого кандидоз во рту или в горле?
Кандидоз во рту, горле или пищеводе редко встречается у здоровых взрослых. К людям с повышенным риском заражения кандидозом во рту и горле относятся младенцы, особенно в возрасте до 1 месяца, а также люди с хотя бы одним из следующих факторов: 3-7
- Носить протезы
- Болеют диабетом
- Болеют раком
- Имеют ВИЧ / СПИД
- Принимать антибиотики или кортикостероиды, в том числе ингаляционные кортикостероиды, при таких состояниях, как астма
- Принимать лекарства, вызывающие сухость во рту или у которых есть заболевания, вызывающие сухость во рту
- Дым
У большинства людей с кандидозом пищевода ослаблена иммунная система, а это означает, что их организм плохо борется с инфекциями.Сюда входят люди, живущие с ВИЧ / СПИДом, и люди с раком крови, таким как лейкемия и лимфома. Люди с кандидозом пищевода часто также болеют кандидозом во рту и горле.
Как предотвратить кандидоз во рту или в горле?
Способы предотвращения кандидоза во рту и горле включают:
- Поддержание здоровья полости рта
- Прополощите рот или почистите зубы после приема ингаляционных кортикостероидов
Источники
Кандида обычно живет во рту, горле и остальных частях пищеварительного тракта, не вызывая никаких проблем.Иногда Candida может размножаться и вызывать инфекцию, если среда во рту, горле или пищеводе изменяется таким образом, что способствует его росту.
Это может произойти, когда:
- иммунная система человека ослабевает,
- , если антибиотики влияют на естественный баланс микробов в организме,
- или по ряду других причин в других группах людей.
Диагностика и тестирование
Медицинские работники обычно могут диагностировать кандидоз во рту или горле, просто заглянув внутрь. 8 Иногда поставщик медицинских услуг берет небольшой образец изо рта или горла. Образец отправляется в лабораторию для исследования, обычно для исследования под микроскопом.
Медицинские работники обычно диагностируют кандидоз пищевода с помощью эндоскопии. Эндоскопия — это процедура осмотра пищеварительного тракта с помощью трубки со светом и камеры. Врач может прописать противогрибковые препараты без проведения эндоскопии, чтобы увидеть, улучшаются ли симптомы пациента.
Лечение
Кандидоз полости рта, горла или пищевода обычно лечится противогрибковыми препаратами. 6 Лечение инфекций ротовой полости или горла легкой и средней степени тяжести обычно заключается в применении противогрибковых препаратов внутрь ротовой полости на срок от 7 до 14 дней. Эти лекарства включают клотримазол, миконазол или нистатин. При тяжелых инфекциях наиболее распространенным лечением является флуконазол (противогрибковый препарат), принимаемый внутрь или через вену. Если пациенту не становится лучше после приема флуконазола, медицинские работники могут назначить другое противогрибковое средство.Лечением кандидоза пищевода обычно является флуконазол. Другие типы противогрибковых препаратов, отпускаемых по рецепту, также можно использовать для людей, которые не могут принимать флуконазол или которым не становится лучше после приема флуконазола.
Если вы являетесь поставщиком медицинских услуг, щелкните здесь, чтобы просмотреть Руководство по клинической практике Американского общества инфекционных заболеваний по лечению кандидоза.
Статистика
Точное количество случаев кандидоза полости рта, горла и пищевода в США определить сложно.Это связано с отсутствием национального эпиднадзора за этими инфекциями. Риск этих инфекций зависит от наличия определенных заболеваний. Например, кандидоз во рту, горле или пищеводе редко встречается у здоровых взрослых. Однако они являются одними из наиболее распространенных инфекций у людей, живущих с ВИЧ / СПИДом. 2 В одном исследовании около трети пациентов с запущенной ВИЧ-инфекцией имели кандидоз полости рта и горла. 9
Дрожжевые инфекции, молочница, сыпь Daiper
В организме человека обитают многие виды грибков.Один тип называется кандида. Это тип дрожжей, которые обычно обитают в небольших количествах в таких местах, как ваш рот и живот, или на коже, не вызывая при этом никаких проблем. Но когда окружающая среда благоприятная, дрожжи могут размножаться и бесконтрольно расти.
Вызываемая им инфекция называется кандидозом. Есть несколько его видов. Большинство из них можно легко вылечить с помощью лекарств, отпускаемых без рецепта или по рецепту.
Молочница (орофарингеальный кандидоз)
Когда дрожжевой грибок Candida распространяется по рту и горлу, он может вызвать инфекцию, называемую молочницей.Чаще всего встречается у новорожденных, пожилых людей и людей с ослабленной иммунной системой. Также чаще заболевают взрослые, которые:
Симптомы включают:
- Белые или желтые пятна на языке, губах, деснах, нёбе и внутренней поверхности щёк
- Покраснение или болезненность во рту и горле
- Трещины в уголках рта
- Боль при глотании, если она распространяется на горло
Молочницу лечат противогрибковыми препаратами, такими как нистатин, клотримазол и флуконазол.Полоскание рта жидкостью для полоскания рта с хлоргексидином (CHX) может помочь предотвратить инфекции у людей с ослабленной иммунной системой.
Генитальная дрожжевая инфекция (генитальный кандидоз)
Три из четырех взрослых женщин заразятся хотя бы одной дрожжевой инфекцией в течение своей жизни. Это происходит, когда во влагалище разрастается слишком много дрожжей. (Мужчины также могут получить инфекцию генитального дрожжевого грибка, но гораздо реже).
Грибковая инфекция обычно возникает при изменении баланса во влагалище. Это может быть вызвано беременностью, диабетом, использованием некоторых лекарств, лубрикантов или спермицидов или ослабленной иммунной системой.Иногда инфекция может передаваться от человека к человеку во время секса.
Симптомы включают:
- Сильный зуд во влагалище
- Покраснение и отек влагалища и вульвы (наружная часть женских половых органов)
- Боль и жжение при мочеиспускании
- Дискомфорт во время секса
- Толстый , белые «творожные» выделения из влагалища
У мужчины с дрожжевой инфекцией может появиться зудящая сыпь на половом члене.
Продолжение
Поскольку симптомы у женщин могут быть похожи на симптомы других инфекций, таких как бактериальный вагиноз (избыточный бактериальный рост во влагалище) и заболевания, передающиеся половым путем, важно посетить врача.
В большинстве случаев противогрибковые свечи, таблетки или крем, отпускаемые без рецепта, нейтрализуют инфекцию. Ваш врач может также прописать разовую дозу противогрибкового лекарства, отпускаемого по рецепту, например флуконазола. Сообщите своему врачу, если вы заражаетесь дрожжевым грибком более четырех раз в год. Они могут порекомендовать регулярные дозы противогрибковых препаратов в течение нескольких месяцев для борьбы с повторными инфекциями.
Сыпь от подгузников, вызванная дрожжевой инфекцией
Хотя сыпь от подгузников обычно возникает из-за слишком долгого хранения влажных или загрязненных подгузников, при раздражении кожи ребенка вероятность заражения повышается.Если сыпь от подгузников не проходит, проверьте, не красна ли их попка и нет ли чувствительной красной каймы вокруг язв. Если да, обратитесь к педиатру на предмет кандидоза. Его можно лечить противогрибковым кремом.
Содержание попы вашего ребенка в чистоте и сухости — хорошее начало для предотвращения опрелостей и кандидоза.
Инвазивный кандидоз
Если дрожжевой грибок Candida попадает в кровоток (обычно через медицинское оборудование или устройства), он может попасть в сердце, мозг, кровь, глаза и кости.Это может вызвать серьезную опасную для жизни инфекцию.
Чаще всего это случается с людьми, которые недавно были госпитализированы или проживают в медицинском учреждении, например, в доме престарелых. Как и другие типы дрожжевых инфекций, если у вас диабет, ослабленная иммунная система, почечная недостаточность или вы принимаете антибиотики, у вас больше шансов заразиться им.
Продолжение
Симптомы включают жар и озноб. Поскольку человек с этой инфекцией, скорее всего, уже болен другим заболеванием, его может быть сложно диагностировать.
Инвазивный кандидоз лечится пероральным или внутривенным введением противогрибковых препаратов. Если вам предстоит операция и у вас больше шансов на грибковую инфекцию, ваш врач может прописать перед процедурой ряд противогрибковых препаратов.
NORD (Национальная организация по редким заболеваниям)
Поскольку предполагается, что Candida Albicans присутствует у здоровых людей, лечение требуется очень редко. Американская академия аллергии и иммунологии заявила, что концепция аллергии на дрожжи или гиперчувствительности кандидоза является спекулятивной и бездоказательной.Здоровая пища и витамины не являются эффективным лечением.
Если пациент принимает антибиотик широкого спектра действия, полезно прекратить лечение, чтобы восстановить обычную бактериальную флору слизистых оболочек. По возможности также следует прекратить лечение кортикостероидами и иммунодепрессантами. Пациентам, которые особенно предрасположены к инфекциям кандидозом (например, диабетикам), следует особенно стараться избегать приема лекарств, способствующих росту грибка.
Лечение кандидоза кожи или влагалища с помощью местного применения нистатина, клотримазола или миконазола во многих случаях может быть эффективным.Для одновременного лечения воспаления и зуда можно использовать одновременно противогрибковые и кортикостероидные кремы.
Для профилактики и лечения кандидоза ротовой полости необходима тщательная гигиена полости рта, особенно при использовании зубных протезов. Для лечения острого пульпарно-альвеолярного целлюлита (инфекция соединительной ткани, выстилающей корневой канал) может оказаться полезным удаление разложившихся и инородных тел со слизистых поверхностей, полоскание теплой соленой водой или раствором пищевой соды. Лекарства, вводимые через корневой канал, также доказали свою эффективность в некоторых случаях.
Вагинальный кандидоз — Лечение выделений из влагалища и зуда при этом типе инфекции заключается в применении определенных противогрибковых препаратов. Правильные гигиенические привычки и контроль диабета, когда это применимо, могут помочь избежать повторных инфекций у женщин, которые особенно предрасположены к этой инфекции.
Чтобы предотвратить распространение инфекции Candida влагалища или полового члена, когда инфицирован один половой партнер, нистатин может быть прописан обоим партнерам.
При кандидозной сыпи от подгузников кожа должна быть сухой, часто меняя подгузники.Следует избегать использования вазелина и талька. В тяжелых случаях нельзя использовать пластиковые штаны и одноразовые пластиковые покрывала для подгузников. Некоторые кремы и мази могут быть прописаны врачом.
Для лечения хронического кожно-слизистого кандидоза полезны амфотерицин B, нистатин, клотримазол, миконизол или 5-фторцитозин. В лечении также используются противогрибковые и стимулирующие иммунную систему вещества (такие как молекула, которая может передавать иммунитет от сенсибилизированного к несенсибилизированному человеку), называемые фактором переноса, тимозином, трансплантацией эпителиальных клеток тимуса и левамизолом.(Для получения дополнительной информации об этих заболеваниях выберите «иммунодефицит» в качестве поискового запроса в базе данных редких заболеваний.)
Недавно появился новый препарат для лечения кандидоза, криптококкового менингита и других людей с ослабленной иммунной системой, таких как пациенты со СПИДом. одобрен FDA. Препарат дифлюкан (флуконазол) оказался эффективным против этих типов инфекций у людей с ослабленной иммунной системой.
Липидный комплекс амфотерицина B (Abelcet) получил статус орфанного препарата для лечения кандидоза.Необходимы дополнительные исследования для определения долгосрочной безопасности и эффективности этого препарата для лечения кандидоза. Для получения дополнительной информации обращайтесь:
The Liposome Company, Inc.
One Research Way
Princeton. N. 08540
Семейный кандидоз: MedlinePlus Genetics
Семейный кандидоз — это наследственная тенденция к развитию инфекций, вызываемых грибком Candida . У больных обычно есть инфекции кожи, ногтей и влажной оболочки полостей тела (слизистых оболочек).Эти инфекции являются повторяющимися и постоянными, а это означает, что они возвращаются повторно и могут длиться долгое время. Этот тип инфекции называется хроническим кандидозом слизистых оболочек кожи.
Кандида обычно присутствует на коже и слизистых оболочках и у большинства людей обычно не вызывает проблем со здоровьем. Однако некоторые лекарства (например, антибиотики и кортикостероиды) и другие факторы могут привести к случайному чрезмерному росту Candida (кандидоз) во рту (где он известен как молочница) или во влагалище.Эти эпизоды, обычно называемые дрожжевыми инфекциями, обычно длятся недолго, прежде чем будут устранены здоровой иммунной системой.
Большинство людей с семейным кандидозом страдают хроническими или рецидивирующими дрожжевыми инфекциями, которые начинаются в раннем детстве. Кожные инфекции приводят к появлению сыпи с твердыми утолщенными пятнами; Когда эти пятна появляются на коже головы, они могут вызвать потерю волос в пораженной области (рубцовая алопеция). Кандидоз ногтей может привести к образованию толстых, потрескавшихся и обесцвеченных ногтей, а также к опуханию и покраснению окружающей кожи.Молочница и желудочно-кишечные симптомы, такие как вздутие живота, запор или диарея, часто встречаются у больных. У женщин с семейным кандидозом могут часто развиваться вагинальные дрожжевые инфекции, а у младенцев могут быть грибковые инфекции на коже, которые вызывают стойкую опрелость.
В зависимости от генетического изменения, связанного с этим состоянием, некоторые больные подвержены риску развития системного кандидоза, более тяжелого состояния, при котором инфекция распространяется через кровоток к различным органам, включая головной мозг и мозговые оболочки, которые представляют собой покрывающие мембраны головной и спинной мозг.Системный кандидоз может быть опасным для жизни.
Хронические или рецидивирующие дрожжевые инфекции могут возникать у людей без семейного кандидоза. У некоторых людей рецидивирующий кандидоз является частью общей предрасположенности к инфекциям, поскольку их иммунная система ослаблена таким заболеванием, как синдром приобретенного иммунодефицита (СПИД) или тяжелый комбинированный иммунодефицит (ТКИД), лекарствами или другими факторами. У других людей есть такие синдромы, как аутоиммунная полиэндокринопатия-кандидоз-эктодермальная дистрофия (APECED) или аутосомно-доминантный синдром гипер-IgE (AD-HIES), которые включают тенденцию к развитию кандидоза наряду с другими признаками и симптомами, влияющими на различные органы и системы тела.
Кандидоз: основы практики, история вопроса, патофизиология
Sobel JD. Вульвовагинальный кандидоз. Ланцет . 2007 г. 9 июня. 369 (9577): 1961-71. [Медлайн].
Нурбхай М., Гримшоу Дж., Уотсон М. и др. Пероральное противогрибковое лечение имидазолом и триазолом внутривлагалища при неосложненном вульвовагинальном кандидозе (молочнице). Кокрановская база данных Syst Rev . 17 октября 2007 г. CD002845. [Медлайн].
Паппас П.Г., Рекс Дж. Х., Ли Дж. И др.Проспективное обсервационное исследование кандидемии: эпидемиология, терапия и влияние на смертность госпитализированных взрослых и детей. Clin Infect Dis . 2003 Сентябрь 1. 37 (5): 634-43. [Медлайн].
Ян Ю.Л. Факторы вирулентности видов Candida. J Microbiol Immunol Infect . 2003 Декабрь 36 (4): 223-8. [Медлайн].
Папас PG. Инвазивный кандидоз. Инфекция Dis Clin North Am . 2006 Сентябрь 20 (3): 485-506.[Медлайн].
de Repentigny L, Lewandowski D, Jolicoeur P. Иммунопатогенез ротоглоточного кандидоза при инфицировании вирусом иммунодефицита человека. Clin Microbiol Ред. . 2004 Oct.17 (4): 729-59, содержание. [Медлайн].
Pfaller MA, Diekema DJ. Эпидемиология инвазивного кандидоза: постоянная проблема общественного здравоохранения. Clin Microbiol Ред. . 2007 20 января (1): 133-63. [Медлайн].
Морган Дж.Глобальные тенденции кандидемии: обзор отчетов за 1995-2005 гг. Curr Infect Dis Rep . 2005 г., 7 (6): 429-39. [Медлайн].
Коломбо А.Л., Нуччи М., Парк Б.Дж. и др. Эпидемиология кандидемии в Бразилии: общенациональный дозорный эпиднадзор за кандидемией в одиннадцати медицинских центрах. Дж. Клин Микробиол . 2006 Август 44 (8): 2816-23. [Медлайн].
Мароди Л., Джонстон Р. Б. Младший. Инвазивные виды Candida у младенцев и детей: возникновение, факторы риска, управление и врожденные механизмы защиты хозяина. Curr Opin Pediatr . 2007 декабря 19 (6): 693-7. [Медлайн].
Malani AN, Kauffman CA. Кандидозные инфекции мочевыводящих путей: варианты лечения. Expert Rev Anti Infect Ther . 2007 апр. 5 (2): 277-84. [Медлайн].
Guery BP, Arendrup MC, Auzinger G, Azoulay E., Borges S.à M, Johnson EM, et al. Ведение инвазивного кандидоза и кандидемии у взрослых пациентов отделения интенсивной терапии без нейтропении: Часть I. Эпидемиология и диагностика. Intensive Care Med . 2009 Январь 35 (1): 55-62. [Медлайн].
Picazo JJ, González-Romo F, Candel FJ. Кандидемия у тяжелобольного. Int J Антимикробные агенты . 2008, ноябрь 32, приложение 2: S83-5. [Медлайн].
Falcone M, Barzaghi N, Carosi G, Grossi P, Minoli L, Ravasio V и др. Кандидозный инфекционный эндокардит: отчет о 15 случаях проспективного многоцентрового исследования. Медицина (Балтимор) . 2009 Май.88 (3): 160-8. [Медлайн].
Шах С.П., Макки Дж., Спирн М.Дж. и др. Глазной кандидоз: обзор. Br J Офтальмол . 2008 апр. 92 (4): 466-8. [Медлайн].
Blot SI, Vandewoude KH, De Waele JJ. Кандидозный перитонит. Curr Opin Crit Care . 2007 апр. 13 (2): 195-9. [Медлайн].
Vazquez JA, Sobel JD. Кандидоз. Клиническая микология, Dismukes WE, Pappas PG, and Sobel JD, eds. Оксфордский университет .2003. 143-87.
Eiland EH, Hassoun A, English T. Вопросы, вызывающие озабоченность, связанные с испытанием микафунгина в сравнении с каспофунгином. Clin Infect Dis . 2008 15 февраля. 46 (4): 640-1; ответ автора 641. [Medline].
CDC. Candida auris. Центры по контролю и профилактике заболеваний. Доступно по адресу https://www.cdc.gov/fungal/candida-auris/tracking-c-auris.html#world. 29 марта 2019 г .; Дата обращения: 5 апреля 2019 г.
Островский Б., Гринко Дж., Адамс Э. и др.Изоляты Candida auris, устойчивые к трем классам противогрибковых препаратов — Нью-Йорк, 2019. Центры по контролю и профилактике заболеваний. Доступно по адресу https://www.cdc.gov/mmwr/volumes/69/wr/mm6901a2.htm. 10 января 2020 г .; Доступ: 17 января 2020 г.
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США. FDA разрешает маркетинг первого теста для выявления пяти возбудителей дрожжевых грибков непосредственно из образца крови [выпуск новостей] 22 сентября 2014 г. Доступно по адресу http://www.fda.gov/NewsEvents/Newsroom/PressAnnouncements/ucm415728.htm. Доступ: 30 сентября 2014 г.
Brooks M. FDA разрешило экспресс-анализ крови на патогены, вызывающие сепсис. Медицинские новости Medscape . 23 сентября 2014 г. [Полный текст].
Александр Б.Д., Пфаллер М.А. Современные инструменты для диагностики и лечения инвазивных микозов. Clin Infect Dis . 2006. 43: S15-S27.
Odabasi Z, Mattiuzzi G, Estey E, et al. Бета-D-глюкан в качестве вспомогательного средства для диагностики инвазивных грибковых инфекций: валидация, предельное развитие и эффективность у пациентов с острым миелогенным лейкозом и миелодиспластическим синдромом. Clin Infect Dis . 2004 15 июля. 39 (2): 199-205. [Медлайн].
Shepard JR, Addison RM, Alexander BD, et al. Многоцентровая оценка флуоресцентного метода гибридизации in situ нуклеиновой кислоты пептида Candida albicans / Candida glabrata для одновременной двухцветной идентификации C. albicans и C. glabrata непосредственно из бутылей для культур крови. Дж. Клин Микробиол . 2008 Январь 46 (1): 50-5. [Медлайн].
Льюис Р. Кандида: новый экспресс-анализ крови может снизить смертность.Медицинские новости Medscape. 25 апреля 2013 г. Доступно по адресу http://www.medscape.com/viewarticle/803135. Доступ: 30 апреля 2013 г.
Neely LA, Audeh M, Phung NA, Min M, Suchocki A, Plourde D. и др. Магнитный резонанс T2 позволяет с помощью наночастиц быстро обнаруживать кандидемию в цельной крови. Научный перевод медицины . 2013 24 апреля. 5 (182): 182ra54. [Медлайн].
[Руководство] Паппас П.Г., Кауфман, Калифорния, Андес Д.Р., Клэнси С.Дж., Марр К.А., Остроски-Цайхнер Л. и др.Руководство по клинической практике лечения кандидоза: обновление 2016 г. Американского общества инфекционистов. Clin Infect Dis . 2016 15 февраля. 62 (4): e1-50. [Медлайн]. [Полный текст].
[Директива] Паппас П.Г., Кауфман Калифорния, Андес Д., Бенджамин Д.К. мл., Каландра Т.Ф., Эдвардс Дж. Э. мл. И др. Руководство по клинической практике лечения кандидоза: обновление 2009 г., подготовленное Американским обществом инфекционных болезней. Clin Infect Dis . 2009 г. 1 марта.48 (5): 503-35. [Медлайн].
[Рекомендации] Паппас П.Г., Рекс Дж. Х., Собел Дж. Д. и др. Рекомендации по лечению кандидоза. Clin Infect Dis . 2004 15 января. 38 (2): 161-89. [Медлайн].
Кетт Д.Х., Шорр А.Ф., Реболи А.С. и др. Анидулафунгин в сравнении с флуконазолом у тяжелобольных пациентов с кандидемией и другими формами инвазивного кандидоза: поддержка рекомендаций IDSA 2009 года по лечению кандидоза. Crit Care .2011, 25 октября, 15 (5): R253. [Медлайн].
Andes DR, Safdar N, Baddley JW, Playford G, Reboli AC, Rex JH и др. Влияние стратегии лечения на исходы у пациентов с кандидемией и другими формами инвазивного кандидоза: количественный обзор рандомизированных исследований на уровне пациентов. Clin Infect Dis . 2012 апр. 54 (8): 1110-22. [Медлайн].
Clancy CJ, Nguyen MH. Конец эпохи в определении оптимального лечения инвазивного кандидоза. Clin Infect Dis . 2012 апр. 54 (8): 1123-5. [Медлайн].
FDA. FDA ограничивает использование пероральных таблеток Низорала (кетоконазола) из-за потенциально смертельного поражения печени и риска лекарственного взаимодействия и проблем с надпочечниками. Доступно на http://www.fda.gov/Drugs/DrugSafety/ucm362415.htm. Доступ: 6 августа 2013 г.
Лоуэс Р. FDA, EMA дошедших орешек на Oral кетоконазол. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/808484.Доступ: 6 августа 2013 г.
Chandrasekar PH, Sobel JD. Микафунгин: новый эхинокандин. Clin Infect Dis . 2006 15 апреля. 42 (8): 1171-8. [Медлайн].
Vazquez JA, Sobel JD. Анидулафунгин: новый эхинокандин. Clin Infect Dis . 2006 г. 15 июля. 43 (2): 215-22. [Медлайн].
Пастернак Б., Винтцелл В., Фуру К., Энгеланд А., Неовиус М., Стефанссон О. Пероральный флуконазол при беременности и риске мертворождения и смерти новорожденного. JAMA . 2018 12 июня. 319 (22): 2333-2335. [Медлайн].
Шарлье С., Харт Э., Лефорт А. и др. Флуконазол для лечения инвазивного кандидоза: что мы находимся через 15 лет ?. J Antimicrob Chemother . 2006 Март 57 (3): 384-410. [Медлайн].
Собел Ю.Д., Реванкар С.Г. Эхинокандины — терапия первого выбора или первой линии при инвазивном кандидозе ?. N Engl J Med . 2007, 14 июня. 356 (24): 2525-6. [Медлайн].
Reboli AC, Rotstein C, Pappas PG, et al. Анидулафунгин в сравнении с флуконазолом при инвазивном кандидозе. N Engl J Med . 14 июня 2007 г. 356 (24): 2472-82. [Медлайн].
Kuse ER, Chetchotisakd P, da Cunha CA, et al. Микафунгин в сравнении с липосомальным амфотерицином B при кандидемии и инвазивном кандидозе: рандомизированное двойное слепое исследование фазы III. Ланцет . 2007 5 мая. 369 (9572): 1519-27. [Медлайн].
Куллберг Б.Дж., Собель Д.Д., Рунке М. и др.Вориконазол в сравнении с режимом амфотерицина B с последующим флуконазолом при кандидемии у пациентов без нейтропении: рандомизированное исследование не меньшей эффективности. Ланцет . 2005 22-28 октября. 366 (9495): 1435-42. [Медлайн].
Шустер М.Г., Эдвардс Дж. Э. младший, Собел Дж. Д., Даруиш Р. О., Карчмер А. В., Хэдли С. и др. Сравнение эмпирического флуконазола с плацебо для пациентов отделения интенсивной терапии: рандомизированное исследование. Энн Интерн Мед. . 15 июля 2008 г. 149 (2): 83-90. [Медлайн].
Корнели О.А., Лассо М., Беттс Р. и др.Каспофунгин для лечения менее распространенных форм инвазивного кандидоза. J Antimicrob Chemother . 2007 августа 60 (2): 363-9. [Медлайн].
Пахл Дж., Свобода П., Якобс Ф. и др. Рандомизированное слепое многоцентровое испытание липид-ассоциированного амфотерицина B отдельно по сравнению с ингибитором белка теплового шока 90 на основе антител у пациентов с инвазивным кандидозом. Clin Infect Dis . 2006 15 мая. 42 (10): 1404-13. [Медлайн].
Хан Ф.А., убит Д., Хакоо РА.Кандидозный эндофтальмит: внимание к текущим и будущим вариантам противогрибкового лечения. Фармакотерапия . 2007 декабря 27 (12): 1711-21. [Медлайн].
Kauffman CA. Клиническая эффективность новых противогрибковых средств. Curr Opin Microbiol . 2006 Октябрь 9 (5): 483-8. [Медлайн].
Sable CA, Strohmaier KM, Chodakewitz JA. Успехи противогрибковой терапии. Анну Рев Мед . 2008. 59: 361-79. [Медлайн].
Ostrosky-Zeichner L, Oude Lashof AM, Kullberg BJ, et al.Спасительное лечение инвазивного кандидоза вориконазолом. евро J Clin Microbiol Infect Dis . 2003 22 ноября (11): 651-5. [Медлайн].
Skiest DJ, Vazquez JA, Anstead GM и др. Позаконазол для лечения азолорезистентного кандидоза ротоглотки и пищевода у лиц с ВИЧ-инфекцией. Clin Infect Dis . 2007 15 февраля. 44 (4): 607-14. [Медлайн].
Jaijakul S, Vazquez JA, Swanson RN, Ostrosky-Zeichner L.(1,3) -β-D-глюкан (BG) как прогностический маркер ответа на лечение при инвазивном кандидозе. Clin Infect Dis . 2012 г. 9 мая. [Medline].
Ульманн А.Дж., Корнели О.А. Противогрибковая профилактика инвазивных микозов у пациентов с высоким риском. Curr Opin Infect Dis . 2006 декабря 19 (6): 571-6. [Медлайн].
van Burik JA, Ratanatharathorn V, Stepan DE, et al. Микафунгин в сравнении с флуконазолом для профилактики инвазивных грибковых инфекций во время нейтропении у пациентов, перенесших трансплантацию гемопоэтических стволовых клеток. Clin Infect Dis . 2004 15 ноября. 39 (10): 1407-16. [Медлайн].
Хусейн С., Патерсон Д.Л., Студер С. и др. Профилактика вориконазолом у реципиентов трансплантата легких. Трансплантат Am J . 2006 Декабрь 6 (12): 3008-16. [Медлайн].
Giglio M, Caggiano G, Dalfino L, Brienza N, Alicino I, Sgobio A и др. Профилактика перорального приема нистатина у пациентов с хирургическими / травматическими ОИТ: рандомизированное клиническое исследование. Crit Care . 2012 10 апр.16 (2): R57. [Медлайн].
Pfaller MA, Pappas PG, Wingard JR. Инвазивные грибковые патогены: современные эпидемиологические тенденции. Clin Infect Dis . 1 августа 2006 г. 43 (Дополнение 1): S3-S14. [Полный текст].
Leleu G, Aegerter P, Guidet B. Системный кандидоз в отделениях интенсивной терапии: многоцентровое когортное исследование. J Crit Care . 2002 Сентябрь 17 (3): 168-75. [Медлайн].
Заутис Т.Э., Хейдон К., Локалио Р. и др.Исходы, относящиеся к неонатальному кандидозу. Clin Infect Dis . 2007 г. 1. 44 (9): 1187-93. [Медлайн].
Валлабханени С., Каллен А., Цай С. и др. Расследование первых семи зарегистрированных случаев Candida auris, появляющегося во всем мире инвазивного грибка с множественной лекарственной устойчивостью — США, май 2013 г. — август 2016 г. MMWR . Ноябрь 2016 г. 65: [Полный текст].
Cunha BA. Основные антибиотики . 9 изд. Садбери, Массачусетс: Джонс и Бартлетт; 2010 г.
Brooks M. Натрий микафунгин (микамин) получает показания для педиатрии. Medscape [сериал онлайн]. Доступно на http://www.medscape.com/viewarticle/807188. Доступ: 2 июля 2013 г.
Кандидоз слизистой оболочки: история вопроса, патофизиология, факторы риска
Автор
Сурбхи Гупта Медицинский факультет Университета Вирджинии
Сурбхи Гупта является членом следующих медицинских обществ: Американская медицинская ассоциация, Американская ассоциация студентов-медиков / Фонд
Раскрытие информации: не подлежит разглашению.
Соавтор (ы)
Барбара Б. Уилсон, доктор медицины Эдвард П. Коули Адъюнкт-профессор кафедры дерматологии Медицинского факультета Университета Вирджинии
Барбара Б. Уилсон, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия дерматологии, медицинская Общество Вирджинии, Сигма Си, Общество чести научных исследований
Раскрытие информации: нечего раскрывать.
Специальная редакционная коллегия
Ричард П. Винсон, доктор медицины Ассистент клинического профессора, кафедра дерматологии, Центр медицинских наук Техасского технического университета, Медицинская школа Пола Л. Фостера; Консультант, Дерматология Маунтин-Вью, PA
Ричард П. Винсон, доктор медицинских наук, является членом следующих медицинских обществ: Американская академия дерматологии, Техасская медицинская ассоциация, Ассоциация военных дерматологов, Техасское дерматологическое общество
Раскрытие: Ничего не разглашать.
Пол Крусински, доктор медицины Директор дерматологии, Fletcher Allen Health Care; Профессор кафедры внутренней медицины Медицинского колледжа Университета Вермонта
Пол Крусински, доктор медицинских наук, является членом следующих медицинских обществ: Американской академии дерматологии, Американского колледжа врачей, Общества следственной дерматологии
Раскрытие информации: раскрывать нечего.
Главный редактор
Уильям Д. Джеймс, доктор медицины Пол Р. Гросс, профессор дерматологии, заместитель председателя, директор программы резидентуры, факультет дерматологии, Медицинская школа Пенсильванского университета
Уильям Д. Джеймс, доктор медицины, является членом следующих медицинских обществ: Американских Академия дерматологии, Общество следственной дерматологии
Раскрытие информации: Полученный доход в размере 250 долларов США или выше от: Elsevier; WebMD.
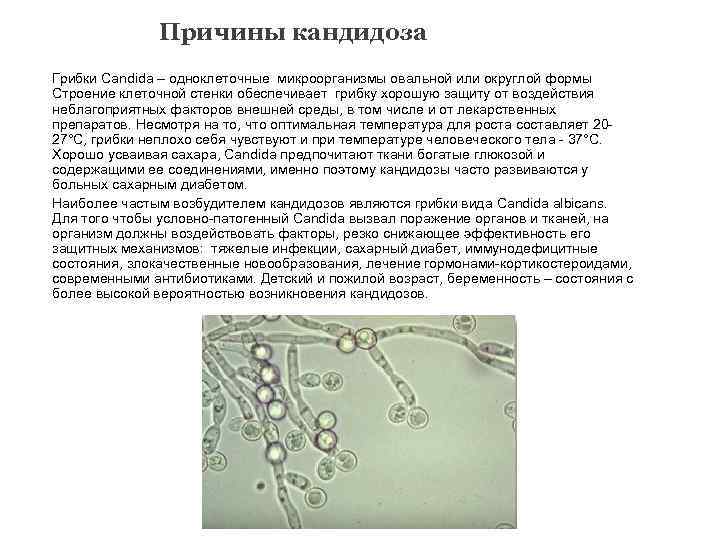 Наличие хронического заболевания, снижающего активность иммунитета (ВИЧ, венерические заболевания, инфекции) очень часто вызывает кандидоз.
Наличие хронического заболевания, снижающего активность иммунитета (ВИЧ, венерические заболевания, инфекции) очень часто вызывает кандидоз.