причины появления, симптомы заболевания, диагностика и способы лечения
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кольпит: причины появления, симптомы, диагностика и способы лечения.
Определение
Кольпит, или вагинит – это воспаление слизистой оболочки влагалища, вызванное различными инфекционными агентами. Заболевание могут провоцировать или усугублять термические и механические факторы: перегревание, переохлаждение, ежедневное использование гигиенических прокладок, ношение синтетического нижнего белья, тесных брюк, травматизация слизистой влагалища при половом контакте.
Причины появления кольпита
В норме влагалище женщины нестерильно, на его слизистой присутствует микрофлора. Основа нормальной микрофлоры влагалища здоровой женщины — лактобактерии. Они выполняют защитную функцию — обеспечивают кислую реакцию влагалищного секрета (она оптимальна для лактобактерий) и конкурируют с патогенными микроорганизмами за место и питательные вещества. В меньшем количестве во влагалище содержатся бифидобактерии, стафилококки, стрептококки, энтеробактерии, бактероиды, кандида и др.
Основа нормальной микрофлоры влагалища здоровой женщины — лактобактерии. Они выполняют защитную функцию — обеспечивают кислую реакцию влагалищного секрета (она оптимальна для лактобактерий) и конкурируют с патогенными микроорганизмами за место и питательные вещества. В меньшем количестве во влагалище содержатся бифидобактерии, стафилококки, стрептококки, энтеробактерии, бактероиды, кандида и др.
Уровень женских половых гормонов эстрогенов влияет, в том числе, на свойства слизистой влагалища. Соответственно, при снижении их уровня (в первую очередь при климаксе) развивается атрофия слизистой, количество лактобактерий во влагалище уменьшается, что приводит к риску развития кольпита.
Возбудителями кольпита могут стать различные бактерии, а также грибы рода Candida. Сахарный диабет, онкологические заболевания, иммунодефицитные состояния, бесконтрольный прием антибиотиков, использование гормональных и противоопухолевых препаратов способствуют нарушению нормальной микрофлоры влагалища.
Риск развития кольпита повышается при несоблюдении личной гигиены и частой смене половых партнеров.
Классификация заболевания
По характеру течения выделяют острый и хронический кольпит.
В зависимости от возбудителя различают специфический и неспецифический кольпит.
Специфический кольпит возникает при заражении от полового партнера. Его вызывают патогенные микроорганизмы (гонококки, микоплазмы, хламидии и др.), которые в норме в организме отсутствуют.
Развитие неспецифического вагинита провоцируют так называемые условно-патогенные микроорганизмы. Они могут находиться во влагалище здоровой женщины, но в значительно меньшем количестве по отношению к лактобактериям. Под влиянием различных неблагоприятных факторов (при сниженном иммунитете, стрессовых ситуациях, переохлаждении) условно-патогенные бактерии становятся болезнетворными, их количество растет, и они провоцируют воспаление стенок влагалища. Чаще всего возбудителями неспецифического вагинита являются стафилококки, стрептококки, кишечная палочка и грибы рода Candida. Иногда грибковый вагинит (синонимы: вагинальный кандидоз, молочница) выделяют в отдельную группу.
Иногда грибковый вагинит (синонимы: вагинальный кандидоз, молочница) выделяют в отдельную группу.
В постменопаузе у женщин может развиться так называемый атрофический вагинит.
Симптомы кольпита
Выраженность проявлений кольпита может быть различной – от минимального дискомфорта до значимых болевых ощущений и обильного отделяемого.
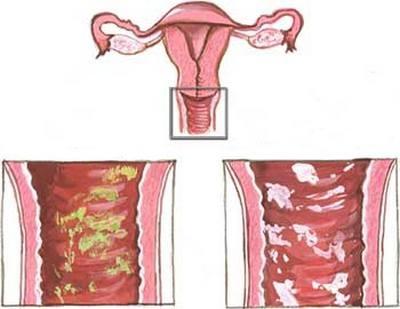
При возникновении кольпита женщина может испытывать жжение, зуд в области влагалища, которые сопровождаются гнойными или слизисто-гнойными выделениями (светлыми или желтовато-зеленоватыми с неприятным запахом) из половых путей. Возможна болезненность влагалища при половом акте.
При молочнице обычно преобладают жалобы на зуд и сухость влагалища, выделения обильные белые, крупицеподобные (так называемые творожистые).
При атрофическом вагините женщину беспокоит выраженный зуд и сухость влагалища; выделения при этом скудные, без запаха.
Диагностика кольпита
Диагноз «кольпит» устанавливает гинеколог по результатам осмотра и лабораторных исследований.
Врач обращает внимание на покраснение, отечность слизистой оболочки влагалища и шейки матки, патологическое отделяемое. Слизистая склонна к кровоточивости при прикосновении, возможны точечные кровоизлияния на ее поверхности, образование дефектов слизистой — эрозий и язв.
Дополнительный метод диагностики вагинита – кольпоскопия – прицельный, детальный осмотр шейки матки при помощи микроскопа. Этот метод позволяет выявить даже слабо выраженные признаки воспалительного процесса.
При подозрении на вагинит важна лабораторная диагностика. Для выявления возбудителя болезни проводится исследование на биоценоз (микробный состав) влагалища и определение чувствительности к антимикробным и антигрибковым препаратам (с микроскопией нативного препарата, окрашенного по Граму). При наличии кольпита в вагинальном мазке под микроскопом определяется повышенное количество лейкоцитов, а также патогенные бактерии.
Кольпит — Симптомы и лечение — Записаться на прием
От метро Нахимовский проспект (5 минут пешком)
Из метро Нахимовский проспект выход на Азовскую улицу, далее через 250-300 метров поверните налево на Сивашскую улицу, далее через 40-50 метров поверните направо во двор.
От детской поликлиники и родильного дома в Зюзино (10 минут пешком)
От детской поликлиники и родильного дома в Зюзино необходимо выйти на Азовскую улицу, далее повернуть на болотниковскую улицу и не доходя наркологической клинической больницы N17 повернуть налево во двор.
От метро Нагорная (15 минут)
От метро Нагорная до нашего медицинского центра можно добраться за 15 минут, проехав 1 остановку на метро.
От метро Варшавская (19 минут пешком)
От метро Варшавская удобно добраться на троллейбусе 52 и 8 от остановки «Болотниковская улица, 1» до остановки Москворецкий рынок, далее 550 метров пешком
От метро Каховская (19 минут пешком)
От метро Каховская необходимо выйти на Чонгарский бульвар, проследовать по Азовской улице, повернуть направо на Болотниковскую улицу, далее через 40-50 метров (за домом номер 20 повернут наалево во двор)
От метро Чертановская район Чертаново ( 20 минут)
Из района Чертаново до нашего медицинского центра можно добраться от Метро Чертановская за 20 минут или пешком за 35-40 минут.
От метро Профсоюзная (25 минут)
Выход из метро Профсоюзная на Профсоюзную улицу. Далее от Нахимовского проспекта с остановки «Метро Профсоюзная» проехать 7 остановок до остановки «Метро Нахимовский проспект». Далее по Азовской улице 7 минут пешком.
От метро Калужская (30 минут)
От метро Калужская можно добраться на 72 троллейбусе за 30 минут. Выход из метро на Профсоюзную улицу, от остановки «Метро Калужская» проследовать до остановки «Чонгарский бульвар», далее 7 минут пешком по Симферопольскому бульвару
От префектуры ЮГО-ЗАПАДНОГО (ЮЗАО) округа (30 минут пешком)
С Севастопольского проспекта повергуть на Болотниковскую улицу, не доходя наркологической клинической больницы N17 100 метров, повернуть во двор налево.
От метро Новые Черемушки (40 минут)
Выход из метро Новые Черемушки на ул. Грибальди, далее на остановке на Профсоюзной улице «Метро Новые черемушки» на троллейбусе N60 проследовать до остановки Чонгарский бульвар, далее 7 минут пешковм по Симферопольскому бульвару
Кольпит у женщин — симптомы и лечение в ОН КЛИНИК Рязань, цена
Одно из распространенных «женских» заболеваний, с симптомами которого представительницы прекрасного пола часто обращаются к врачу-гинекологу – это кольпит. Он представляет собой поражающий слизистую шейки матки и влагалища воспалительный процесс, который сопровождается появлением неприятных выделений из половых путей пациентки. К прочим симптомам кольпита у женщин относится неприятный запах отделяемого из влагалища, а также выраженный отек выстилающей его изнутри слизистой.
Он представляет собой поражающий слизистую шейки матки и влагалища воспалительный процесс, который сопровождается появлением неприятных выделений из половых путей пациентки. К прочим симптомам кольпита у женщин относится неприятный запах отделяемого из влагалища, а также выраженный отек выстилающей его изнутри слизистой.
В отсутствие своевременного лечения кольпит у женщин может привести к развитию еще более серьезных патологий, таких, например, как эрозия шейки матки и даже неспособность стать матерью.
Факторы, провоцирующие развитие кольпита у женщин
К причинам появления неприятной симптоматики, сопровождающей воспаление слизистой, выстилающей женские половые пути изнутри, относятся:
- всевозможные болезнетворные микроорганизмы, такие, как трихомонады и гонококки, хламидии и вирус герпеса, а также многие другие;
- травмы стенок влагалища;
- воспаление яичников и/или матки;
- бесконтрольный прием некоторых лекарственных средств – в частности, антибиотиков, а также некоторых средств предохранения от нежелательной беременности;
- недостаточно тщательная гигиена половых органов;
- применение внутриматочной контрацепции;
- частая смена партнеров;
- гормональные сбои – например, изменение гормонального фона при беременности, а также в период наступления климакса и т.
 д.;
д.; - наличие у пациентки некоторых эндокринных заболеваний – например, сахарного диабета – также может спровоцировать развитие у нее кольпита.
Разновидности этого заболевания
По причине его происхождения различают несколько видов этого воспалительного заболевания. К наиболее распространенным из них относятся:
- атрофический кольпит, который встречается у пациенток старше 55-60 лет – тех, в организме которых концентрация половых гормонов минимальна. Использование заместительной гормонотерапии – это могут быть инъекции, таблетки или средства, которые применяются местно – основная методика лечения кольпита атрофической разновидности;
- кольпит при беременности, который возникает у вынашивающих плод женщин достаточно часто и неприятен сам по себе, но еще и опасен своими последствиями. Инфекция может негативно сказаться на внутриутробном развитии ребенка. Даже если он не распространится за пределы влагалища и шейки матки при беременности, кольпит, а точнее – инфекция, которая спровоцировала его развитие – может попасть в организм ребенка во время его появления на свет;
- неспецифический кольпит, который спровоцирован нарушением работы той или иной системы организма – например, часто развивается у пациенток с всевозможными эндокринными нарушениями;
- трихомонадный кольпит, как несложно догадаться из его названия, развивается у пациенток после полового контакта с зараженным трихомониазом партнером.

Симптомы кольпита
Это не одно из тех заболеваний, симптомы которого могут остаться незамеченными. Оно сопровождается дурно пахнущими обильными гнойными или имеющими белый цвет выделениями из влагалища. В случае с трихомонадным кольпитом они могут иметь пенистую консистенцию и запах тухлой рыбы.
В отсутствие своевременного лечения кольпит у женщин может перейти в хроническую стадию. Она характеризуется дискомфортом в области гениталий – они могут стать отечными и причинять боль при проведении полового акта. Часто хронический кольпит проявляется через покраснение половых органов и зуд в области них.
Лечение кольпита в «ОН КЛИНИК в Рязани»
Постановка диагноза производится на основании сбора анамнеза в процессе очного приема пациентки, ее гинекологического осмотра и результатов лабораторных исследований. Что касается лечения кольпита, то его назначает врач-гинеколог в зависимости от причин, которыми было спровоцировано развитие болезни.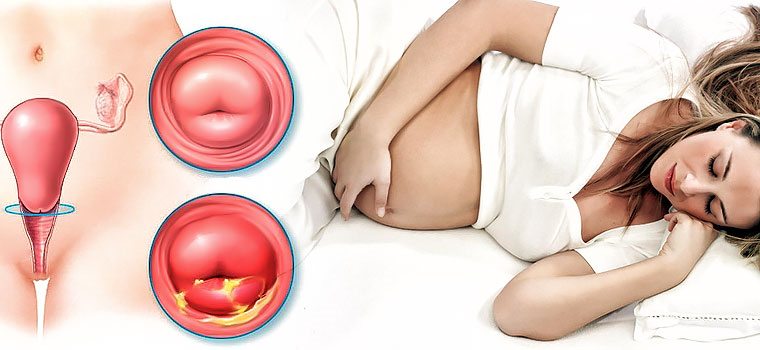 Это может быть заместительная гормональная терапия, спринцевания, прием антибиотиков, противовирусных или противогрибковых средств и т.д. Оень важно на весь период лечения отказаться от ведения половой жизни!
Это может быть заместительная гормональная терапия, спринцевания, прием антибиотиков, противовирусных или противогрибковых средств и т.д. Оень важно на весь период лечения отказаться от ведения половой жизни!
Вас интересует цена лечения кольпита в Рязани в нашей частной клинике? Позвоните нам и запишитесь на прием!
Кольпит лечение у женщин в Москве
Кольпит (вагинит) – воспаление слизистой оболочки влагалища. Оно является одним из самых распространенных женских заболеваний – частота встречаемости составляет 60–65 %. Чаще всего кольпит возникает в детородном возрасте, но может также проявляться у молодых девушек и женщин в постменопаузе.
Причины возникновения
Как правило, причиной кольпита являются различные инфекции. Он может быть вызван трихомонадами, микоплазмами, уреаплазмами, вирусами генитального герпеса, грибами кандида, цитомегаловирусом и др. Кроме того, заболевание может появляться из-за механических повреждений слизистой оболочки влагалища, длительного лечения антибиотиками, несоблюдения правил личной гигиены, заболеваний эндокринной системы, снижения иммунитета, аллергических реакций на средства контрацепции, свечи и др.
Особенности кольпита у девочек
В юном возрасте до начала полового созревания кольпит возникает из-за слабой сопротивляемости организма к инфекциям. В частности, заболевание может быть вызвано ангиной или болезнями мочевыводящих путей, которые снижают иммунитет. В некоторых случаях заражение происходит от родителей вследствие использования одних предметов гигиены. Для предотвращения появления кольпита необходимо провести обучение по правилам гигиены половых органов, а также уделить внимание сексуальному воспитанию ребенка.
Особенности кольпита в постменопаузе
В период постменопаузы функция яичников резко снижается, что является причиной потери влаги в слизистых оболочках. В результате они пересыхают и становятся чувствительными к механическим повреждениям и подверженными различным инфекциям. А в случае заражения лечение, как правило, более длительное. В таком возрасте женщине очень важно следить за интимной гигиеной, пользоваться только качественным бельем и моющими средствами, вести умеренную половую жизнь, использовать препараты для поддержания водного баланса.
Особенности кольпита при беременности
Беременные женщины также довольно часто подвержены такому заболеванию, как кольпит (он встречается в 80 % случаев). Симптомы наблюдаются те же, но могут добавляться ноющая боль внизу живота и раздражения на ягодицах и внутренней поверхности бедер. Кольпит опасен тем, что может нанести вред малышу как внутриутробно и привести к патологиям или выкидышу, так и во время родов. При прохождении через родовые пути возможно инфицирование ребенка. При обнаружении первых неприятных симптомов необходимо сразу обратиться к специалисту, ведущему наблюдение, для выбора метода лечения кольпита.
Симптомы
Острый кольпит у женщин обычно проявляется обильными выделениями, чувством тяжести внизу живота и в области влагалища, болями во время мочеиспускания. При осмотре выявляются гиперемия и отек слизистой оболочки влагалища, наличие красноватых узелков, петехиальные высыпания. В некоторых случаях могут быть обнаружены эрозивные участки.
Если кольпит находится в подострой стадии, то его симптомы выражены не так ярко. Как правило, наблюдается стихание боли, уменьшается количество выделений, спадает отек и гиперемия слизистой оболочки.
В хронической стадии кольпита симптомы выражены незначительно, но могут возникать рецидивы. К основным проявлениям можно отнести увеличенное количество выделений серозного или гнойного характера из половых путей и ощущение зуда.
Диагностика заболевания
Диагностика кольпита у женщин включает в себя следующие манипуляции.
Осмотр. Во время приема врач задаст вопросы о жалобах на состояние здоровья, проведет осмотр слизистой оболочки влагалищных стенок и шейки матки с помощью гинекологических зеркал. Непосредственно перед этим не стоит проводить гигиенические процедуры, так как специалист должен оценить количество выделений, их консистенцию, а также наличие изъязвлений, псевдоэрозии или цервицита. Также во время осмотра врач проведет бимануальную пальпацию матки и придатков, которая позволит выявить имеющиеся осложнения кольпита. Обязательно оценивается состояние половых губ, клитора, уретры, внутренних поверхностей бедер на наличие мацерации, отечности, изъязвлений, трещин.
Обязательно оценивается состояние половых губ, клитора, уретры, внутренних поверхностей бедер на наличие мацерации, отечности, изъязвлений, трещин.
Кольпоскопия. Это осмотр полости влагалища с помощью специальной техники. Данный метод позволяет максимально подробно рассмотреть поверхность стенок влагалища, обнаружить повреждения и определить их характер.
УЗИ. Ультразвуковое исследование назначается женщинам при подозрении на воспаление вне полости влагалища и при осложнениях кольпита.
Ректальное обследование. Оно включает визуальный осмотр или пальпацию прямой кишки с целью выявления патологических отверстий или признаков новообразований.
Лечение кольпита в «Медлайн-Сервис»
Если Вам необходимо пройти лечение кольпита, обратитесь в сеть клиник «Медлайн-Сервис». Наши специалисты подберут подходящие методы и препараты, учитывая особенности организма и данные проведенных обследований.
Как правило, для лечения заболевания назначается прием антибиотиков, к которым выявлена наибольшая чувствительность. При необходимости проводится общеукрепляющая терапия для повышения иммунитета. Врач может назначить подмывания и спринцевание половых органов специальными растворами.
При необходимости проводится общеукрепляющая терапия для повышения иммунитета. Врач может назначить подмывания и спринцевание половых органов специальными растворами.
При лечении кольпита женщинам рекомендуется соблюдать половой покой, придерживаться назначенной диеты, исключающей из рациона острую, жареную и соленую пищу, а также алкоголь. При выявлении инфекции у женщины терапию должен пройти и ее половой партнер.
В процессе лечения необходимо периодически сдавать анализы (контрольные мазки). Женщины детородного возраста проходят лабораторные исследования на 4–5 день менструального цикла.
Если Вы хотите записать на консультацию к врачу и пройти лечение в клинике «Медлайн-Сервис», позвоните по указанному телефону или закажите обратный звонок на нашем сайте.
Читайте также:
Кольпит у женщин: симтомы, лечение
Кольпит – это воспалительное заболевание слизистой влагалища. Является самым распространенным гинекологическим заболеванием среди женщин репродуктивного возраста.
Кольпит является далеко не безобидным заболеванием, как многие считают, так как инфекция в дальнейшем по восходящему пути может поразить шейку матки, матку, маточные трубы и яичники, в последующем привести к бесплодию, невынашиванию беременности.
Причины кольпита
В норме, когда женщина здорова, флора влагалища в основном состоит из палочек Додерляйна, которые вырабатывают молочную кислоту, оказывающую губительное действие на различные микроорганизмы.
Возникновению кольпита могут способствовать различные микроорганизмы, вирусы, грибы, механические повреждения слизистой влагалища, нарушение гормонального фона, длительный прием антибиотиков, несоблюдение правил личной гигиены, снижение иммунитета.
Симптомы
- Аномальные выделения из половых путей: гнойные, пенистые, кровянистые, имеющие неприятный запах.
- Зуд, жжение в генитальной области.
- боли внизу живота.
Диагностика и лечение
Вначале проводится осмотр в зеркалах. Но самый эффективный метод диагностики- кольпоскопия-осмотр слизистой влагалища под микроскопом, он позволяет отчетливо увидеть изменения во влагалище воспалительного характера. Обязательно берется гинекологический мазок на флору и забор отделяемого для ПЦР исследования на различные инфекции, посев на микрофлору с определением чувствительности к антибиотикам.
Но самый эффективный метод диагностики- кольпоскопия-осмотр слизистой влагалища под микроскопом, он позволяет отчетливо увидеть изменения во влагалище воспалительного характера. Обязательно берется гинекологический мазок на флору и забор отделяемого для ПЦР исследования на различные инфекции, посев на микрофлору с определением чувствительности к антибиотикам.
Лечение кольпита проводится противовоспалительными препаратами в виде свечей, таблеток, а также в нашем центре можно пройти лечение не специфических кольпитов при помощи ультразвуковой кавитации. Достаточно от 3 до 5 процедур для полного излечения.
В последующем для контроля эффекта проведенного лечения нужно повторно посетить врача для пересдачи анализов и назначения препаратов для восстановления нормального биоценоза влагалища и общеукрепляющей терапии с целью профилактики рецидивов болезни.
Внимание! Не занимайтесь самолечением. Для эффективного лечения необходимо пройти диагностику и посетить врача.
Виды диагностики и лечения в нашем медицинском центре
Кольпит — причины, симптомы, диагностика, лечение
25 Апреля 2012 г.
Кольпит (вагинит) – воспалительное заболевание слизистой оболочки влагалища. По своей распространенности кольпит удерживает I место в структуре гинекологических заболеваний: согласно данным медицинской статистики, практически каждая третья жительница России репродуктивного возраста страдает тем или иным воспалительным заболеванием слизистой влагалища.
Соответственно, неофициальные цифры гораздо выше. Большое количество женщин при обнаружении симптомов кольпита не обращаются к врачу, позволяя тем самым заболеванию перейти в хроническую форму, на лечение которой уходит гораздо больше времени и сил.
Основная причина кольпита – нарушение микрофлоры влагалища. Палочки Додерляйна, содержащиеся в норме на слизистой влагалища, являются мощным щитом против патогенной микрофлоры – прежде всего при половых контактах. Однако при возникновении некоторых причин естественная защита слизистой влагалища может снижаться, и в таких случаях развивается кольпит.
У беременных женщин возбудителем кольпита часто являются микоплазмы или уреаплазмы, что может стать причиной невынашивания беременности. Поэтому будущим мамам следует обратить на свое здоровье более пристальное внимание.
Кольпит, вызванный грибами рода Candida, называется кандидозом (молочницей), часто сочетается с поражением слизистой вульвы. Грибы Сandida в норме присутствуют в микрофлоре влагалища каждой женщины, однако под влиянием определенных факторов их деятельность активизируется, что становится причиной заболевания.
Причиной атрофического и синильного (старческого) кольпитов становятся различные гормональные заболевания, преимущественно заболевания яичников, а также возрастные истончения слизистой оболочки влагалища.
Причины возникновения кольпита (вагинита)
- Инфекции, передающиеся половым путем (хламидия, микоплазма, гемофильная палочка, стрептококк, стафилококк и т.д.).

- Другие инфекционные заболевания, снижающие общий и местный иммунитет.
- Механические повреждения слизистой оболочки влагалища.
- Нарушение анатомического расположения влагалища из-за опущения его стенок, зияние половой щели.
- Сосудистые расстройства, нарушение питания слизистой влагалища.
- Некоторые заболевания эндокринной системы (ожирение, сахарный диабет, менопауза, заболевания яичников и др.).
- Длительный прием антибиотиков.
- Аллергические реакции на презерватив, свечи, мази, средства для интимного ухода.
- Несоблюдение правил личной гигиены.
Классификация кольпита
Различают первичный кольпит (развивающийся непосредственно во влагалище) и вторичный кольпит (нисходящий, возникающий при переходе воспаления из матки).
По причине возникновения кольпиты классифицируют на специфические (развивающиеся при инфицировании половым путем) и неспецифические (когда патогенная флора попадает на слизистую влагалища извне – при использовании тампонов, несоблюдении правил личной гигиены и т. д.).
д.).
Симптомы кольпита
- Выделения из влагалища гнойно-серозного характера (обильные при остром кольпите, умеренные или скудные – при подостром илихроническом кольпите).
- Зуд, жжение.
- Боль при половом акте и мочеиспускании.
- Покраснение слизистой оболочки влагалища (иногда – мелкие кровоизлияния, гнойно-серозные налеты).
- Неприятный запах выделений (в случае трихомонадного кольпита).
- При подостром и хроническом кольпите клиническая симптоматика более стерта, симптомы выражены слабее, отмечается меньшее покраснение слизистой влагалища, более скудные выделения, реже имеющие гнойную примесь.
Диагностика кольпита
- Консультация гинеколога, клинический осмотр.
- Бактериоскопический мазок на флору.
- Бактериологический посев с определением чувствительности к антибиотикам.
- Цитологический мазок с шейки матки.
- ДНК (ПЦР) анализы на типы возбудителей (хламидии, микоплазмы, уреаплазмы, гарднереллы, трихомонады, вирус простого герпеса, вирус папилломы человека (ВПЧ).

По показаниям могут быть назначены бактериологический посев мочи, ИФА крови, исследования гормонального фона.
Лечение кольпита в ГУТА КЛИНИК
Большинство женщин не обращаются к врачу по поводу кольпита из-за нехватки времени или возможности. Чаще всего женщины решают провести самостоятельное лечение кольпита противогрибковыми средствами, которые можно купить в аптеке без рецепта врача. Это в корне неверный подход, т.к. в большинстве случаев причиной развития кольпита является не грибковая флора, а бактериальный вагиноз, требующий специфического лечения.
Без специальных лабораторных исследований и консультации врача невозможно самостоятельно определить тип возбудителя, а следовательно, невозможно провести грамотное лечение кольпита, позволяющее ликвидировать патогенную флору. Поэтому не тратьте время и деньги на приобретение совершенно бесполезных лекарств, бесконтрольное применение которых может серьезно подорвать Ваше здоровье.
В ГУТА КЛИНИК ведут прием опытные гинекологи с большой клинической практикой, специализирующиеся на диагностике и лечении различных воспалительных заболеваний женской половой сферы.
Лечение кольпита в ГУТА КЛИНИК назначается индивидуально в соответствии с конкретными показаниями пациентки после проведения тщательного обследования на самом современном оборудовании экспертного класса.
Лечение кольпита, как правило, проходит в несколько этапов – ликвидация патогенной флоры, лечение сопутствующих заболеваний (в случае их наличия), укрепление общего и местного иммунитета, применение профилактических методов.
При условии должного соблюдения рекомендаций лечащего врача лечение кольпита не представляет трудности.
Гинекологи ГУТА КЛИНИК подарят Вам здоровье и хорошее самочувствие!
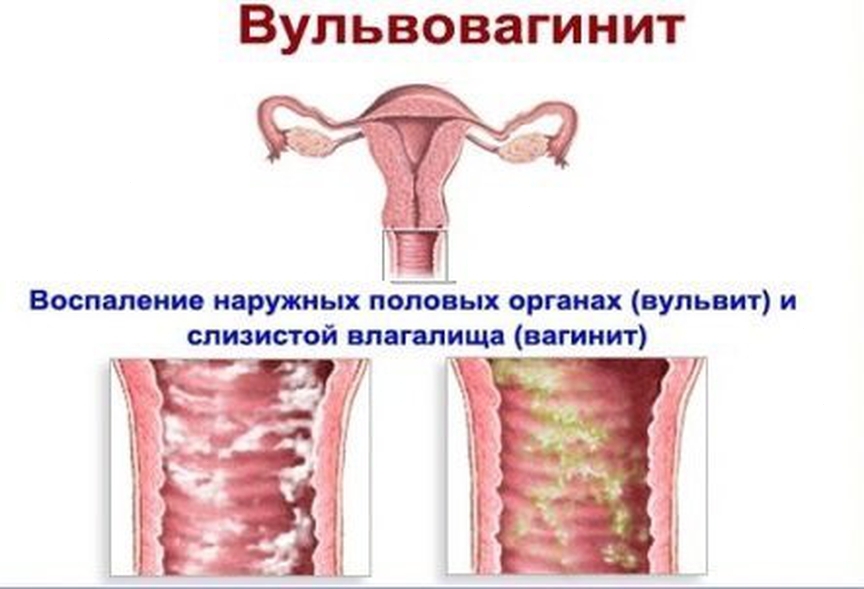
Кольпит, цервицит, вульвит
Кольпит, цервицит, вульвит являются инфекционно — воспалительными заболеваниями слизистой влагалища, канала шейки матки и наружных половых органов женщины. Основным проявлением этих заболеваний являются выделения из влагалища — бели, которые могут иметь разные виды, различаясь по цвету, насыщенности, густоте и запаху. Больную могут беспокоить зуд, жжение в области половых органов и влагалища, она может испытывать дискомфорт при мочеиспускании. Появляется отечность слизистой оболочки наружных половых органов и влагалища, раздражения, во время полового акта женщина может испытывать болезненные ощущения.
Основным проявлением этих заболеваний являются выделения из влагалища — бели, которые могут иметь разные виды, различаясь по цвету, насыщенности, густоте и запаху. Больную могут беспокоить зуд, жжение в области половых органов и влагалища, она может испытывать дискомфорт при мочеиспускании. Появляется отечность слизистой оболочки наружных половых органов и влагалища, раздражения, во время полового акта женщина может испытывать болезненные ощущения.
Кольпит
Представляет из себя воспаление слизистой влагалища. Возбудителем этой болезни чаще всего выступают бактерии: хламидия, трихомонада, гемофильная палочка и т. д. Кольпит, на сегодняшний день, одна из самых часто встречающихся болезней среди женщин репродуктивного возраста. Если пациентка страдает от инфекций, передающихся половым путем, или у нее есть повреждения слизистой оболочки влагалища, то это дает возможность болезнетворным бактериям распространиться в ее организме и привести в конечном итоге к кольпиту. Если кольпит не лечить вовремя, воспалительный процесс может перекинуться и на канал шейки матки, в саму матку, ее придатки и т.д, что в свою очередь грозит женщине эндометритом, эрозией шейки матки и бесплодием.
Если кольпит не лечить вовремя, воспалительный процесс может перекинуться и на канал шейки матки, в саму матку, ее придатки и т.д, что в свою очередь грозит женщине эндометритом, эрозией шейки матки и бесплодием.
Цервицит
Воспалительный процесс во влагалищном сегменте шейки матки. Течение болезни характеризуется мутными слизистыми или гнойными выделениями, женщину могут беспокоить тянущие или тупые болями внизу живота, мочеиспускание становится болезненным, возникаю неприятные ощущения при половом акте. Если цервицит не лечить, это может привести к развитию эрозии, утолщению шейки матки, распространению инфекции на верхние отделы полового аппарата больной.
Вульвит
Заболевание, характеризующееся воспалением вульвы — наружных женских половых органов. У больной появляется зуд, жжения, обильные выделения из влагалища, гиперемии и отек половых губ, возникают болезненные ощущения после мочеиспускания. Заболевание может быть следствием плохого соблюдения личной гигиены или травмирования наружных половых органов, а так же генитальных или экстрагенитальных заболеваний и эндокринных нарушений. Опасен переход инфекции на внутренние половые органы; у девочек раннего детского возраста вульвит может привести к сращиванию малых половых губ.
Опасен переход инфекции на внутренние половые органы; у девочек раннего детского возраста вульвит может привести к сращиванию малых половых губ.
Лечащий врач: Гинеколог
Какие симптомы и как лечить?
Вульвовагинит — это воспаление вульвы и влагалища. Это также называется вагинитом или вульвитом. Это обычное заболевание — до трети женщин страдают им в течение жизни. Чаще всего это проявляется в репродуктивном возрасте.
Типы и причины
Вы заболеете вагинитом, когда нормальное количество дрожжей и бактерий во влагалище выходит из равновесия. Это могло произойти по нескольким причинам, включая инфекцию, изменение гормонов или прием антибиотиков.Это также может быть из-за вашей реакции на что-то, что контактирует с вашей вульвой или влагалищем.
Существует три распространенных типа вагинальных инфекций, вызывающих вагинит.
Дрожжевые инфекции. Иногда у вас может быть слишком много грибка под названием C. albicans или любого из нескольких видов кандида. У вас всегда есть кандидоза во влагалище, но чрезмерный рост вызывает дрожжевую инфекцию и симптомы вагинита.
albicans или любого из нескольких видов кандида. У вас всегда есть кандидоза во влагалище, но чрезмерный рост вызывает дрожжевую инфекцию и симптомы вагинита.
Бактериальный вагиноз. В здоровом влагалище живет несколько видов бактерий. Некоторые из них «хорошие», а некоторые «плохие», но они уравновешивают друг друга. Вы получаете бактериальный вагиноз, когда количество вредных бактерий начинает превосходить количество хороших.
Трихомониаз. Этот тип вагинита не является нормальной бактериальной инфекцией. Это заболевание считается ЗППП и происходит от крошечного одноклеточного паразита под названием Trichomonas vaginalis . Вы получаете это через секс с инфицированным человеком. Мужчины, у которых есть паразиты, обычно не имеют никаких симптомов.
Хотя они обычно являются виновниками большинства случаев вагинита, вы также можете получить его от:
Симптомы
Обычно все симптомы вагинита проявляются во влагалище или вне его, на вульве. То, что вы почувствуете, будет зависеть от того, что вызывает вагинит. Одновременно возможно наличие более одного типа вагинита.
То, что вы почувствуете, будет зависеть от того, что вызывает вагинит. Одновременно возможно наличие более одного типа вагинита.
Симптомы вагинита включают:
- Зуд
- Раздражение
- Жжение
- Покраснение
- Отек
- Сухость
- Сыпь, волдыри или бугорки
Вы также можете заметить:
- Дискомфорт при мочеиспускании
- Легкое кровотечение (кровянистые выделения)
- Выделения и запах
Боль во время секса
Ненормальные выделения — один из наиболее частых симптомов вагинита.Это может дать вашему врачу понять, что вызывает вагинит.
Выделения от дрожжевой инфекции обычно белые, без запаха и комковатые, похожие на творог. Зуд также является частой жалобой.
Выделения при бактериальном вагинозе тяжелее, чем обычно, но жидкие, имеют рыбный запах и имеют серый или зеленый цвет.
Выделения от трихомониаза также имеют рыбный запах, но желто-зеленые, а иногда и пенистые.
Диагностика вагинита
Если вы замечаете изменения в выделениях или другие симптомы, ваш врач может проверить, как лучше всего вас лечить.Они спросят вас о вашей истории болезни, в том числе о сексуальной истории. Они также захотят узнать, использовали ли вы что-нибудь, что может вызывать вагинит, например новое моющее средство или спермицид.
Ваш врач также возьмет образец ваших выделений или отправит его в лабораторию, чтобы его можно было исследовать под микроскопом, чтобы определить, какой у вас вагинит.
Если у вас раньше был вагинит и вы узнаете свои симптомы, вы можете лечить проблему самостоятельно, не обращаясь к врачу — например, если у вас раньше была дрожжевая инфекция и вы уверены, что ваши симптомы указывают на другая дрожжевая инфекция.
Лечение
Важно точно знать, что вызывает вагинит. Чтобы лечить вагинит, вызванный аллергической реакцией или внешним раздражением, нужно выяснить источник проблемы и устранить ее. Ваш врач может порекомендовать крем для местного применения, чтобы успокоить зуд или жжение.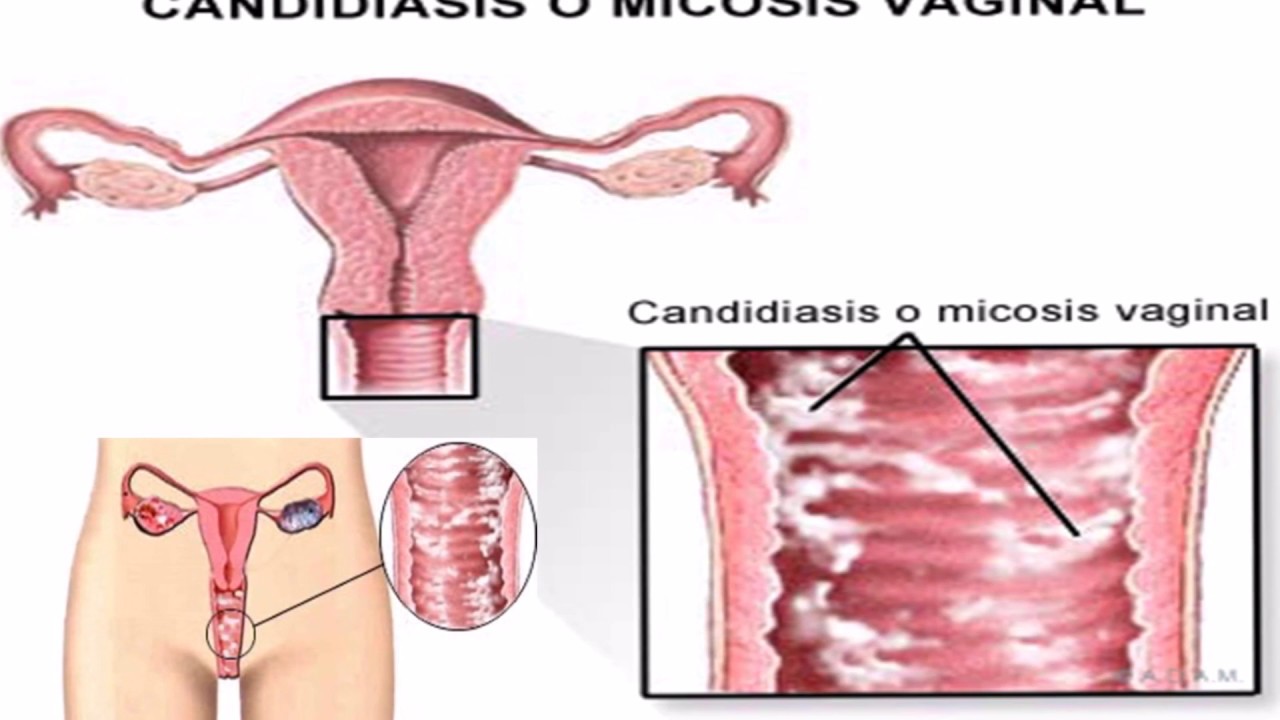
Если вагинит вызван инфекцией, для его лечения вам понадобится подходящее лекарство.
Грибковые инфекции можно вылечить с помощью противогрибковых препаратов. Есть таблетки, которые можно принимать, например флуконазол (дифлюкан).Вы также можете использовать суппозиторий (таблетку, которую вы вводите во влагалище) или противогрибковый крем, отпускаемый по рецепту.
Распространенными противогрибковыми кремами и суппозиториями от дрожжевых инфекций являются:
Существует множество безопасных и эффективных вариантов лечения дрожжевых инфекций, отпускаемых без рецепта. Если у вас никогда не было дрожжевой инфекции, посоветуйтесь с врачом, прежде чем принимать их. Вам также следует поговорить со своим врачом, если вы принимаете лекарства, отпускаемые без рецепта, и не видите никаких изменений в своих симптомах.
Вы можете лечить бактериальный вагиноз и трихомониаз с помощью лекарства под названием метронидазол (Флагил). Когда вы лечите трихомониаз, вы принимаете его внутрь в виде таблеток. Вы также можете принимать метронидазол для лечения бактериального вагиноза или использовать клиндамицин для местного применения (Cleocin T) или гель метронидазола (MetroGel Vaginal) во влагалище.
Вы также можете принимать метронидазол для лечения бактериального вагиноза или использовать клиндамицин для местного применения (Cleocin T) или гель метронидазола (MetroGel Vaginal) во влагалище.
Профилактика
Вы можете снизить свои шансы заболеть вагинитом, выполнив следующие действия, в том числе:
- Избегайте плотно прилегающей одежды, которая может удерживать тепло и влагу
- Не используйте ароматизированное мыло или спреи. или во влагалище
- Не спринцеваться
- Используйте презерватив во время секса
Поговорите со своим врачом во время менопаузы о том, можно ли вам принимать таблетки или использовать крем для лечения сухости влагалища.
Кольпит. Кольпит или вагинит — воспаление слизистой оболочки влагалища в Ташкенте
Кольпит или вагинит — воспаление слизистой оболочки влагалища, возбудителем которого могут быть хламидиоз, трихомонада, микоплазма, стрептококк, стафилококк, гемофильная палочка и др. Заболевание также может быть вызвано ассоциацией микроорганизмов.
Заболевание также может быть вызвано ассоциацией микроорганизмов.
Это одно из самых распространенных заболеваний женской половой сферы, от которого чаще всего страдают женщины репродуктивного возраста.
Для выяснения причины кольпита требуется бактериоскопическое и бактериологическое исследование выделений из влагалища.
Вагиниц — чрезвычайно опасное заболевание. Если воспаление слизистой оболочки влагалища не лечить, воспалительный процесс может перейти в цервикальный канал, матку, придатки и т. Д., Что в свою очередь приводит к эндометриту, эрозии шейки матки и бесплодию.
Кольпит — одно из самых распространенных гинекологических заболеваний. Обычно кольпитом болеют взрослые женщины репродуктивного возраста.Возникновению кольпита способствует ряд местных и общих факторов. Естественная флора влагалища в виде палочек Додерлейна является довольно мощным барьером для проникновения чужеродной микрофлоры во влагалище прежде всего во время половых контактов. Кислая реакция влагалищного содержимого препятствует его заселению патогенными и условно-патогенными микробами.
Предрасполагающими моментами возникновения ожирения является снижение резистентности организма женщины с соматическими инфекционными заболеваниями, снижение эндокринной функции желез внутренней секреции (заболевания яичников разной природы, климакс, сахарный диабет, ожирение), нарушение анатомо-физиологическая организация влагалища на предмет опущения его стенок, зияющего гендерного разрыва.Предрасполагающим моментом может быть механическое, химическое, термическое повреждение слизистой оболочки влагалища при манипуляциях во влагалище и в матке (внебольничный аборт, неправильное спринцевание, введение во влагалище различных предметов).
Кроме того, развитию ожирения способствует истощение слизистой оболочки влагалища с сосудистыми нарушениями и старческой атрофией. Кольпит возникает при соблюдении правил личной гигиены и гигиены половой жизни, а также нерациональном применении антибиотиков.Все вышеперечисленное способствует заселению необычной микрофлоры во влагалище с дальнейшим развитием воспалительных изменений.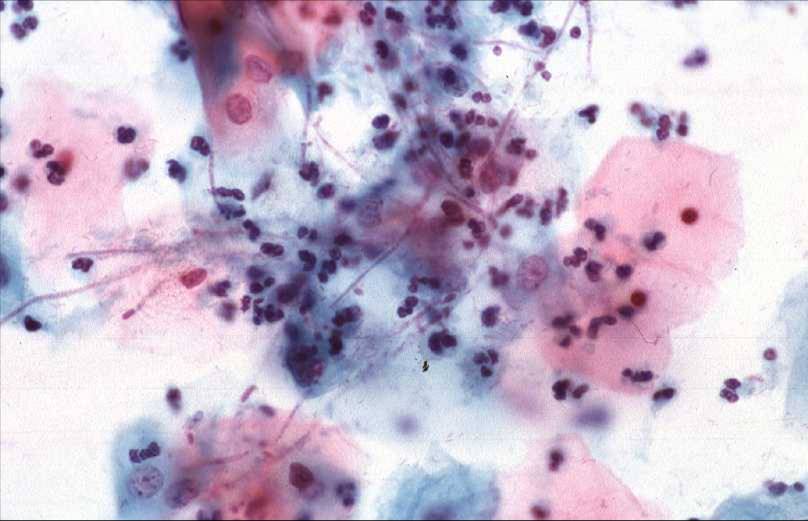 Кольпит могут вызывать стрептококки, стафилококки, протей, грибки. В последние годы резко возросло количество кольпитов, вызванных хламидиями и микоплазмами. Урогенитальный хламидиоз часто протекает в виде смешанных инфекций: хламидийно-микоплазменных, хламидийно-трихомонадных и особенно хламидийно-гонококковых.
Кольпит могут вызывать стрептококки, стафилококки, протей, грибки. В последние годы резко возросло количество кольпитов, вызванных хламидиями и микоплазмами. Урогенитальный хламидиоз часто протекает в виде смешанных инфекций: хламидийно-микоплазменных, хламидийно-трихомонадных и особенно хламидийно-гонококковых.
Лечение кольпита — это группа мероприятий, направленных на устранение предрасполагающих факторов к развитию заболевания, лечение сопутствующих заболеваний с учетом клинических проявлений.
Антибактериальная терапия назначается только после определения чувствительности возбудителя к антибиотикам. Применение препаратов при беременности необходимо согласовывать с лечащим врачом. Проверенная клиническая база по безопасности использования вагинальных форм при беременности имеет препараты: «Терциан», «Флуомизин», «Неотрибал». Однако рекомендуется назначать эти препараты во втором или третьем триместре беременности. Не стоит злоупотреблять спринцеванием ромашкой, так как это может негативно повлиять на естественную микрофлору слизистой влагалища.
Более перспективным направлением лечения являются: вагинальные пребиотики, стимулирующие рост вагинальных лактобацилл, которые не содержат чужеродных лактобацилл, а способствуют росту собственных лактобактерий определенной женщины (Waibel, Vapigen, Lactagen).
Наши специалисты из клиники Гатлинг-мед в Ташкенте, с опытом работы более 10 лет,
готовы проконсультировать Вас и назначить необходимое лечение. Гарантируем качественный сервис и индивидуальный подход к каждому пациенту !.
Типы, симптомы, причины и лечение
Вагинит — это воспаление влагалища. Обычно это результат инфекции. У пациента обычно появляются выделения, зуд, жжение и, возможно, боль.
Это обычное заболевание, и у большинства женщин оно бывает хотя бы раз в жизни.
Влагалище — это мышечный канал, который проходит от шейки матки к внешней стороне тела и выстлан слизистой оболочкой. Его средняя длина составляет от 6 до 7 дюймов.
Единственная часть влагалища, которая обычно видна снаружи, — это отверстие влагалища.
Наиболее частые симптомы вагинита включают:
- раздражение области половых органов
- выделения, которые могут быть белыми, серыми, водянистыми или пенистыми
- воспаление, ведущее к покраснению и отеку больших половых губ, малых половых губ и область промежности, в основном из-за избытка иммунных клеток
- дизурия, то есть боль или дискомфорт при мочеиспускании
- болезненный половой акт, известный как диспареуния
- неприятный или рыбный запах из влагалища
Инфекция является наиболее частой причиной вагинита, включая кандидоз, бактериальный вагиноз и трихомониаз.После полового созревания инфекционный вагинит составляет 90 процентов случаев.
Реже вагинит может быть вызван гонореей, хламидиозом, микоплазмой, герпесом, кампилобактерами, некоторыми паразитами и плохой гигиеной.
Вагинит может развиться до полового созревания, но могут быть задействованы разные типы бактерий. До полового созревания более вероятной причиной является Streptococcus spp , иногда из-за того, что неправильная гигиена распространяет бактерии из анальной области в гениталии.
Близость влагалища к анальному отверстию, недостаток эстрогена, отсутствие волос на лобке и отсутствие жировых подушечек на губах могут увеличить риск вульвовагинита до полового созревания.Вульвовагинит — это воспаление влагалища и вульвы. Это может повлиять на женщин любого возраста.
После полового созревания инфекция чаще всего вызывается Gardnerella .
Иногда вагинит может быть вызван аллергической реакцией, например, на презервативы, спермициды, некоторые виды мыла и парфюмерии, спринцевания, лекарства местного действия, лубриканты и даже сперму.
Раздражение от тампона также может вызывать вагинит у некоторых женщин.
Факторы, повышающие риск вагинита, включают:
- беременность
- спринцевание и использование вагинальных средств, таких как спреи, спермициды и противозачаточные средства
- использование антибиотиков
- ношение узких брюк или влажного нижнего белья
- низкий уровень эстрогенов во время менопаузы
Женщины с диабетом особенно склонны к вагиниту.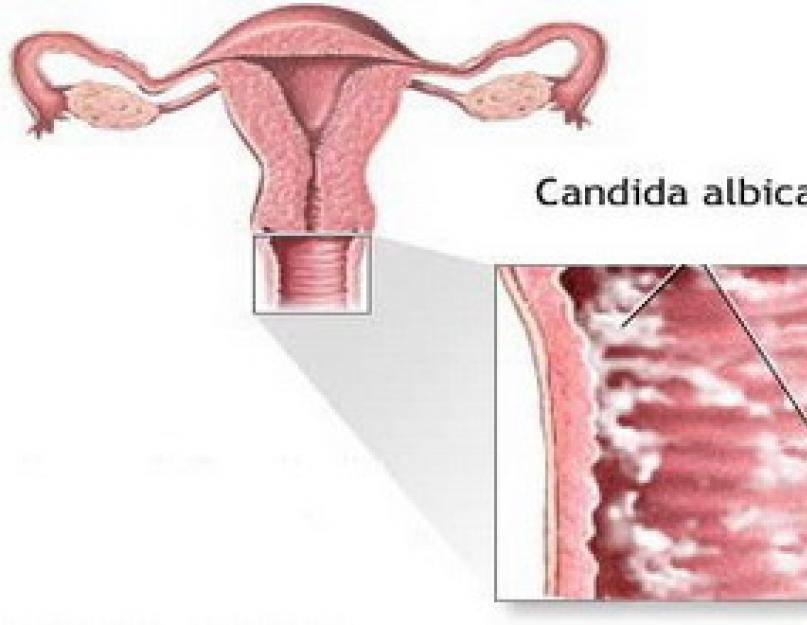
Поделиться на Pinterest Наличие нескольких сексуальных партнеров может увеличить риск бактериального вагиноза.
Половой акт — наиболее распространенный способ передачи вагинита, но не единственный.
Некоторые эксперты считают, что наличие нескольких половых партнеров может увеличить риск бактериального вагиноза, который является особым типом вагинита. Наличие полового партнера женского пола также может увеличить риск развития бактериального вагиноза на 60 процентов.
Медицинские работники иногда называют дрожжевые и бактериальные инфекции инфекциями, связанными с половым путем.
Люди, ведущие половую жизнь, чаще заражаются ими. Однако инфекции не обязательно передаются от одного партнера к другому во время полового акта.
Существует несколько типов вагинита в зависимости от причины.
Наиболее распространенными являются:
- Атрофический вагинит : Эндотелий или слизистая оболочка влагалища истончается, когда уровень эстрогена снижается во время менопаузы, что делает его более склонным к раздражению и воспалениям.

- Бактериальный вагиноз : Это результат чрезмерного роста нормальных бактерий во влагалище. Пациенты обычно имеют низкий уровень нормальных вагинальных бактерий, называемых лактобациллами .
- Trichomonas vaginalis : иногда называемая трихомонадой, вызывается одноклеточным простейшим паразитом, передающимся половым путем, Trichomonas vaginalis . Он может инфицировать другие части мочеполовых путей, включая уретру, где моча покидает тело.
- Candida albicans : дрожжевой грибок, вызывающий грибковую инфекцию, известную как вагинальный молочница. Кандида существует в небольшом количестве в кишечнике и обычно контролируется нормальными кишечными бактериями.
Врач проведет медицинский осмотр и спросит об истории болезни, особенно о любых ранее перенесенных инфекциях, передающихся половым путем.
Врач может провести осмотр органов малого таза, чтобы проверить влагалище на предмет воспалений и избыточных выделений. Иногда берут образец выделений, чтобы определить причину воспаления.
Иногда берут образец выделений, чтобы определить причину воспаления.
Причина вагинита может быть диагностирована путем проверки внешнего вида вагинальной жидкости, уровня pH во влагалище, наличия летучих аминов (газа, вызывающего неприятный запах) и обнаружения определенных клеток под микроскопом.
Лечение зависит от причины. Он может включать местные стероиды низкой активности, наносимые на кожу, местные или пероральные антибиотики, противогрибковые или антибактериальные кремы.
Бактериальный вагинит (БВ) обычно лечат антибиотиками, такими как метронидазол (флагил) или клиндамицин.
Лекарства, используемые для лечения грибковой инфекции, включают бутоконазол и клотримазол.
Другие варианты:
- Крем с кортизоном для лечения сильного раздражения.
- Антигистаминные препараты , если воспаление вызвано аллергической реакцией.
- Крем с эстрогеном для местного применения , если вагинит вызван низким уровнем эстрогена.

Если женщина беременна, она должна убедиться, что ее врач знает, потому что вагинит может повлиять на плод, и потому что некоторые варианты лечения могут не подходить.
Следующие передовые методы могут помочь предотвратить вагинит:
- иметь хорошую общую гигиену
- использовать мягкое мыло без раздражителей и запахов
- носить хлопковое белье
- избегать спринцеваний и раздражающих агентов, таких как те, которые присутствуют в гигиенических спреях, мыле, и другие женские товары
- протирание спереди назад во избежание распространения бактерий из ануса во влагалище
- ношение свободной одежды
- занятия сексом с презервативом
- использование антибиотиков только при необходимости
Узнать больше о вагинальных дрожжах инфекции здесь.
Большинство женщин часто болеют вагинитом хотя бы раз в жизни, и это редко бывает опасным.
Завершение курса назначенных врачом антибиотиков обычно устраняет любые инфекции и облегчает связанное с ними воспаление.
Отказ от секса и отказ от вагинальных продуктов, содержащих потенциальные раздражители, в течение нескольких дней после постановки диагноза также может ускорить выздоровление.
Атрофия влагалища — симптомы и причины
Обзор
Атрофия влагалища (атрофический вагинит) — истончение, высыхание и воспаление стенок влагалища, которое может возникнуть, когда в вашем организме меньше эстрогена.Атрофия влагалища чаще всего возникает после менопаузы.
Для многих женщин атрофия влагалища не только делает половой акт болезненным, но и приводит к неприятным симптомам со стороны мочевыводящих путей. Поскольку это состояние вызывает как вагинальные, так и мочевые симптомы, врачи используют термин «мочеполовой синдром менопаузы (GSM)» для описания атрофии влагалища и сопутствующих ей симптомов.
Доступны простые и эффективные методы лечения для GSM . Снижение уровня эстрогена приводит к изменениям в вашем теле, но это не значит, что вам нужно жить с дискомфортом GSM .
Симптомы
Мочеполовой синдром менопаузы (GSM) Признаки и симптомы могут включать:
- Сухость влагалища
- Жжение во влагалище
- Выделения из влагалища
- Зуд половых органов
- Жжение при мочеиспускании
- Позывы с мочеиспусканием
- Частое мочеиспускание
- Рецидивирующие инфекции мочевыводящих путей
- Недержание мочи
- Легкое кровотечение после полового акта
- Дискомфорт при половом акте
- Уменьшение вагинальной смазки во время полового акта
- Укорочение и сужение влагалищного канала
Когда обращаться к врачу
Многие женщины в постменопаузе испытывают GSM .Но мало кто обращается за лечением. Женщины могут стесняться обсуждать свои симптомы со своим врачом и могут смириться с жизнью с этими симптомами.
Обратитесь к врачу, если у вас есть необъяснимые выделения из влагалища или кровотечение, необычные выделения, жжение или болезненность.
Также запишитесь на прием к врачу, если вы испытываете болезненный половой акт, который не разрешается с помощью увлажняющего крема для влагалища (K-Y Liquibeads, Replens, Sliquid и др.) Или лубриканта на водной основе (Astroglide, K-Y Jelly, Sliquid и др.).
Причины
Мочеполовой синдром менопаузы вызван снижением выработки эстрогенов. Меньшее количество эстрогена делает ткани влагалища тоньше, суше, менее эластичными и более хрупкими.
Может произойти снижение уровня эстрогена:
- После менопаузы
- В годы, предшествующие менопаузе (перименопаузе)
- После хирургического удаления обоих яичников (хирургическая менопауза)
- Во время кормления грудью
- При приеме лекарств, которые могут повлиять на уровень эстрогена, например противозачаточных таблеток
- После лучевой терапии органов малого таза по поводу рака
- После химиотерапии рака
- Как побочный эффект гормонального лечения рака груди
Признаки и симптомы GSM могут начать беспокоить вас в течение лет, предшествующих менопаузе, или они могут не стать проблемой, пока не наступит менопауза через несколько лет.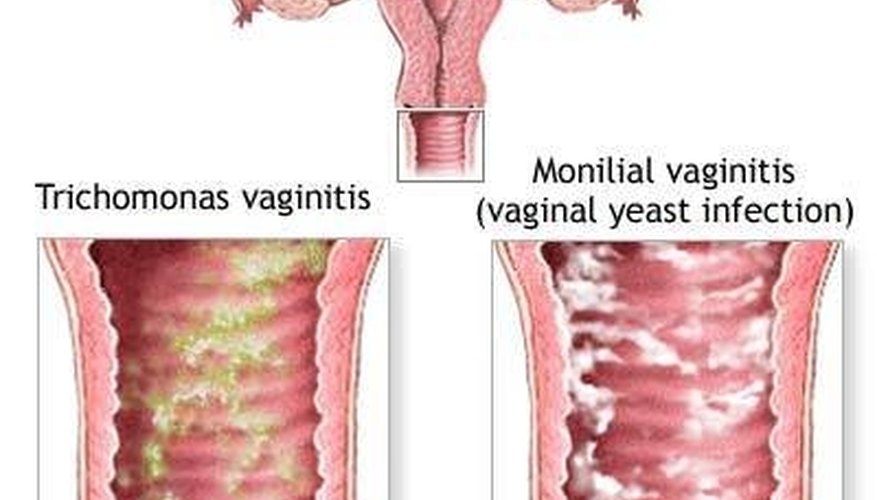 Хотя это состояние является обычным, не все женщины в менопаузе испытывают GSM . Регулярная половая жизнь, с партнером или без него, может помочь вам сохранить здоровые ткани влагалища.
Хотя это состояние является обычным, не все женщины в менопаузе испытывают GSM . Регулярная половая жизнь, с партнером или без него, может помочь вам сохранить здоровые ткани влагалища.
Факторы риска
Определенные факторы могут влиять на GSM , например:
- Курение. Курение сигарет влияет на кровообращение и может уменьшить приток крови и кислорода к влагалищу и другим близлежащим областям. Курение также снижает действие естественных эстрогенов в организме.
- Нет родов через естественные родовые пути. Исследователи обнаружили, что у женщин, которые никогда не рожали естественным путем, вероятность развития симптомов GSM выше, чем у женщин, родивших естественным путем.
- Нет сексуальной активности.
 Сексуальная активность, с партнером или без него, увеличивает кровоток и делает ткани влагалища более эластичными.
Сексуальная активность, с партнером или без него, увеличивает кровоток и делает ткани влагалища более эластичными.
Осложнения
Мочеполовой синдром менопаузы увеличивает риск:
- Вагинальные инфекции. Изменения кислотного баланса влагалища повышают вероятность вагинальных инфекций.
- Проблемы с мочеиспусканием. Изменения мочеиспускания, связанные с GSM , могут способствовать возникновению проблем с мочеиспусканием. Вы можете почувствовать учащение или позывы к мочеиспусканию или жжение при мочеиспускании. Некоторые женщины чаще страдают инфекциями мочевыводящих путей или утечкой мочи (недержанием мочи).
Профилактика
Регулярная половая жизнь, с партнером или без него, может помочь предотвратить мочеполовой синдром менопаузы.Сексуальная активность увеличивает приток крови к влагалищу, что помогает поддерживать здоровье тканей влагалища.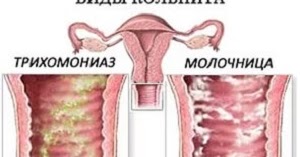
Вагинальный кандидоз | Грибковые заболевания
Около
Кандидоз — это инфекция, вызываемая дрожжевым грибком (разновидность грибка) под названием Candida . Candida обычно живет внутри тела (в таких местах, как рот, горло, кишечник и влагалище) и на коже, не вызывая никаких проблем.Иногда Candida может размножаться и вызывать инфекцию, если среда во влагалище изменяется таким образом, что способствует его росту. Кандидоз во влагалище обычно называют «вагинальной дрожжевой инфекцией». Другие названия этой инфекции — «вагинальный кандидоз», «кандидозный вульвовагинит» или «кандидозный вагинит».
Симптомы
Симптомы вагинального кандидоза включают: 1,2
- Зуд или болезненность влагалища
- Боль при половом акте
- Боль или дискомфорт при мочеиспускании
- Аномальные выделения из влагалища
Хотя в большинстве случаев вагинальный кандидоз протекает в легкой форме, у некоторых женщин могут развиться тяжелые инфекции, сопровождающиеся покраснением, отеком и трещинами на стенке влагалища.
Обратитесь к своему врачу, если у вас есть какие-либо из этих симптомов. Эти симптомы аналогичны симптомам других типов вагинальных инфекций, которые лечат различными лекарствами. Врач скажет вам, есть ли у вас вагинальный кандидоз и как его лечить.
Риски и предотвращение
Кто болеет вагинальным кандидозом?
Вагинальный кандидоз является распространенным явлением, хотя необходимы дополнительные исследования, чтобы понять, сколько женщин им подвержено. Среди женщин, у которых больше шансов заболеть вагинальным кандидозом, находятся:
- Беременны
- Используйте гормональные контрацептивы (например, противозачаточные таблетки)
- Болеют диабетом
- Имеете ослабленную иммунную систему (например, из-за ВИЧ-инфекции или лекарств, ослабляющих иммунную систему, таких как стероиды и химиотерапия)
- Принимаете или недавно принимали антибиотики
Как предотвратить вагинальный кандидоз?
Ношение хлопкового нижнего белья может снизить вероятность заражения дрожжевым грибком.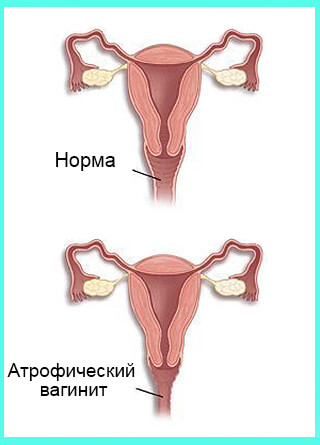 2 Поскольку прием антибиотиков может привести к вагинальному кандидозу, принимайте эти лекарства только по назначению и в точном соответствии с указаниями врача. Узнайте больше о том, когда антибиотики работают, а когда их следует избегать.
2 Поскольку прием антибиотиков может привести к вагинальному кандидозу, принимайте эти лекарства только по назначению и в точном соответствии с указаниями врача. Узнайте больше о том, когда антибиотики работают, а когда их следует избегать.
Источники
По оценкам ученых, около 20% женщин обычно имеют Candida во влагалище без каких-либо симптомов. 2 Иногда грибок Candida может размножаться и вызывать инфекцию, если среда во влагалище изменяется таким образом, что способствует его росту.Это может произойти из-за гормонов, лекарств или изменений в иммунной системе.
Диагностика и тестирование
Медицинские работники обычно диагностируют вагинальный кандидоз, беря небольшой образец выделений из влагалища для исследования под микроскопом в медицинском кабинете или отправки в лабораторию на предмет грибковой культуры. Однако положительный результат посева на грибок не всегда означает, что Candida вызывает симптомы, потому что у некоторых женщин Candida может находиться во влагалище без каких-либо симптомов.
Лечение
Вагинальный кандидоз обычно лечат противогрибковыми препаратами. 3 При большинстве инфекций лечение представляет собой противогрибковое лекарство, вводимое во влагалище, или однократную дозу флуконазола, принимаемую внутрь. Другие методы лечения могут потребоваться для более серьезных инфекций, которые не проходят или которые продолжают возвращаться после улучшения. Эти методы лечения включают прием больших доз флуконазола внутрь или других лекарств, вводимых во влагалище, таких как борная кислота, нистатин или флуцитозин.
Если вы медицинский работник, обратитесь по адресу:
Статистика
Вагинальный кандидоз — распространенное явление. В Соединенных Штатах это второй по распространенности тип вагинальной инфекции после бактериальных вагинальных инфекций. 2 По оценкам, в США ежегодно происходит 1,4 миллиона амбулаторных посещений по поводу вагинального кандидоза. 4 Число случаев вагинального кандидоза в США неизвестно.
- Gonçalves B, Ferreira C, Alves CT, Henriques M, Azeredo J, Silva S.Вульвовагинальный кандидоз: эпидемиология, микробиология и внешние факторы риска. Criti Rev Microbiol 2016; 42: 905-27.
- Sobel JD. Кандидозный вульвовагинальный наружный значок. Ланцет 2007; 369: 1961-71.
- Pappas PG, Kauffman CA, Andes DR, Clark CJ, Marr KA, Ostrosky-Zeichner L, et al. Руководство по клинической практике лечения кандидоза: обновление 2016 г., опубликованное Американским обществом инфекционных болезней, внешний значок. Clin Infect Dis 2016; 62: e1-50.
- Бенедикт К., Джексон Б.Р., Чиллер Т, Пиво К.Д.Оценка прямых затрат на лечение грибковых заболеваний в США. Clin Infect Dis. 2018 10 сентября
Диагностика и лечение атрофического вагинита
ГЛОРИЯ А. БАХМАНН, доктор медицины, и НИКОЛЬ С. НЕВАДУНСКИ, Медицинская школа Роберта Вуда Джонсона, Нью-Брансуик, Нью-Джерси
Am Fam Physician. 2000 15 мая; 61 (10): 3090-3096.
До 40 процентов женщин в постменопаузе имеют симптомы атрофического вагинита. Поскольку это состояние связано с дефицитом эстрогена, оно может возникать у женщин в пременопаузе, которые принимают антиэстрогенные препараты или у которых есть медицинские или хирургические условия, которые приводят к снижению уровня эстрогена.Истонченный эндометрий и повышенный уровень pH влагалища, вызванный дефицитом эстрогена, предрасполагают влагалище и мочевыводящие пути к инфекции и механической слабости. Самые ранние симптомы — уменьшение вагинальной смазки, за которыми следуют другие вагинальные и мочевые симптомы, которые могут усугубляться наложенной инфекцией. После устранения других причин симптомов лечение обычно зависит от замещения эстрогена. Заместительная терапия эстрогенами может проводиться системно или местно, но дозировка и способ доставки должны быть индивидуальными.Влагалищные увлажнители и лубриканты, а также участие в половом акте также могут быть полезны при лечении женщин с атрофическим вагинитом.
Из-за снижения уровня эстрогенов у женщин среднего и старшего возраста часто появляются симптомы атрофического вагинита. По оценкам, от 10 до 40 процентов женщин в постменопаузе имеют симптомы атрофического вагинита, также называемого урогенитальной атрофией.1 Несмотря на распространенность симптомов, только от 20 до 25 процентов женщин с симптомами обращаются за медицинской помощью.2,3 Таким образом, врачи имеют возможность улучшить урогенитальное здоровье и качество жизни большой популяции пациентов путем выявления и вмешательства в это часто упускаемое из виду и недиагностируемое состояние.
На протяжении жизненного цикла женщины эпителий влагалища претерпевает изменения в ответ на уровень циркулирующего эстрогена. Стимулируемый материнским эстрогеном, эпителий влагалища у новорожденных становится шероховатым и богат гликогеном. В детстве эпителий остается тонким до полового созревания, когда он снова утолщается в результате стимуляции эстрогенами.Стимуляция эстрогеном производит обильное количество гликогена. Лактобациллы Додерлейна зависят от гликогена из отторженных вагинальных клеток3. Молочная кислота, продуцируемая этими бактериями, снижает уровень pH влагалища до 3,5–4,5; это важно для естественной защиты организма от инфекций влагалища и мочевыводящих путей.4 Повышенный уровень pH влагалища предрасполагает влагалище к инфицированию стрептококками, стафилококками, колиформными бактериями и дифтериоидом.3 После менопаузы уровни циркулирующих эстрогенов (в основном эстрадиола) резко снижаются. от более 120 пг на мл до примерно 18 пг на мл.3 За снижением эстрогена следуют многочисленные цитологические трансформации, включая разрастание соединительной ткани, фрагментацию эластина и гиалинизацию коллагена. Эти изменения могут привести к грануляции, трещинам, экхимозам, телеангиэктазам и изъязвлениям.5 Постменопаузальные изменения в составе тканей не ограничиваются половыми путями, но также включают мочевыводящие пути из-за общего общего эмбриологического происхождения. Эпителий влагалища и уретры зависит от эстрогена и неблагоприятно изменяется в среде, лишенной эстрогена.
Лактобациллы Додерлейна зависят от гликогена из отторженных вагинальных клеток3. Молочная кислота, продуцируемая этими бактериями, снижает уровень pH влагалища до 3,5–4,5; это важно для естественной защиты организма от инфекций влагалища и мочевыводящих путей.4 Повышенный уровень pH влагалища предрасполагает влагалище к инфицированию стрептококками, стафилококками, колиформными бактериями и дифтериоидом.3 После менопаузы уровни циркулирующих эстрогенов (в основном эстрадиола) резко снижаются. от более 120 пг на мл до примерно 18 пг на мл.3 За снижением эстрогена следуют многочисленные цитологические трансформации, включая разрастание соединительной ткани, фрагментацию эластина и гиалинизацию коллагена. Эти изменения могут привести к грануляции, трещинам, экхимозам, телеангиэктазам и изъязвлениям.5 Постменопаузальные изменения в составе тканей не ограничиваются половыми путями, но также включают мочевыводящие пути из-за общего общего эмбриологического происхождения. Эпителий влагалища и уретры зависит от эстрогена и неблагоприятно изменяется в среде, лишенной эстрогена.
Предрасполагающие факторы
Менопауза — основная причина снижения уровня циркулирующего эстрогена; следовательно, это этиология почти всех случаев атрофического вагинита. У женщин без менопаузы выработка эстрогена яичниками может быть прервана лучевой терапией, химиотерапией, иммунологическими нарушениями и овариэктомией. Послеродовое снижение уровня эстрогена сопровождает потерю эстрогена в плаценте и антагонистическое действие пролактина на выработку эстрогена во время лактации.Побочные эффекты антиэстрогенных препаратов, включая медроксипрогестерон (Провера), тамоксифен (Нолвадекс), даназол (Данокрин), лейпролид (Лупрон) и нафарелин (Синарел), также являются причинами атрофического вагинита.6 Происходит усиление тяжести симптомов. у женщин с естественным пременопаузальным дефицитом эстрогена, курящих сигареты, не рожавших естественным путем или у которых уровень эстрогена не колеблется.3,7,8 Более легкая атрофия встречается у женщин в постменопаузе, которые участвуют в коитусе, имеют более высокий уровень андрогенов и не подвергались вагинальной хирургии (Таблица 1). 3,6–9
3,6–9
Просмотреть / распечатать таблицу
ТАБЛИЦА 1
Факторы, повышающие риск развития атрофического вагинита
Менопауза | |
Снижение функции яичников | |
Химиотерапия | |
Иммунное расстройство | |
Овариоэктомия | |
Эстроген 9045 905 905 | |
Лекарства, обладающие антиэстрогенными свойствами6 | |
Тамоксифен (Нолвадекс) | |
Даназол (Данокрин) | |
Леупролид (Лупрон) | |
Нафарелин (Синарел) | |
Природный дефицит эстрогена перед менопаузой3 | |
Неизменяющийся уровень эстрогена8 | |
Прекращение половой активности9 | |
ТАБЛИЦА 1
Факторы, повышающие риск развития атрофического вагинита
0 0 0 0 0 0 0 905 000 Лучевая терапия Химиотерапия Иммунное расстройство Повышенный уровень пролактина во время кормления грудью Лекарства, обладающие антиэстрогенными свойствами6 905 905 Даноксифен 44 (N 905 Даноксифен 44) ) Медроксипрогестерон (Провера) Леупролид (Люпрон) Нафарелин 9045 Курение сигарет7 Вагинальное недоношение Неизменяющийся уровень эстрогена8 Как правило, требуется длительное снижение стимуляции эстрогенами до появления симптомов атрофического вагинита. Просмотр / печать таблицы ТАБЛИЦА 2 Генитальный Сухость Диспареуния Жгучая лейкорея Вульвар почесуха 9045 9055 9055 9055 9055 выделения Мочевыводящие Дизурия Гематурия 905 905 0553 Инфекция мочевыводящих путей Стрессовое недержание мочи ТАБЛИЦА 2 03 Горение Диспареуния Горячее давление 9055 Желтые выделения с неприятным запахом Моча Дизурия Частота мочеиспускания Инфекция мочевыводящих путей Стрессовое недержание мочи Диагностика диагноза EXTRODISICAL не важна для диагноза PHYSICAL . Просмотр / печать таблицы ТАБЛИЦА 3 Кандидоз Бактериальный вагиноз Духи Порошки Дезодоранты 9045 9055 9055 Мыло Спермициды Смазочные материалы Плотно прилегающая или синтетическая одежда 905 905 Tiffany 905 Бактериальный вагиноз Трихомониаз Контактное раздражение или реакция на: 9045 9044 9044 9055 905 Дезодоранты Прокладки для трусиков Промежуточные прокладки Смазочные материалы Облегающая или синтетическая одежда При осмотре будут очевидны несколько признаков вагинальной атрофии. Просмотр / печать Рисунок 02 Послеродовая потеря эстрогена из плаценты 002 Прекращение половой активности
44 9 9 s и симптомы  Уменьшение вагинальной смазки является ранним признаком гормональной недостаточности.10 Симптомы со стороны половых органов включают сухость, жжение, диспареунию, потерю влагалищного секрета, лейкорею, зуд вульвы, чувство давления, зуд и желтые выделения с неприятным запахом3,6,11. дискомфорта уретры, частота, гематурия, инфекция мочевыводящих путей, дизурия и стрессовое недержание мочи могут быть более поздними симптомами вагинальной атрофии (Таблица 2) .3,6,10,11 Все симптомы атрофического вагинита могут усугубляться одновременным заражением кандидозом, трихомониазом или бактериальный вагиноз.Со временем отсутствие вагинальной смазки часто приводит к сексуальной дисфункции и связанным с ней эмоциональным расстройствам.
Уменьшение вагинальной смазки является ранним признаком гормональной недостаточности.10 Симптомы со стороны половых органов включают сухость, жжение, диспареунию, потерю влагалищного секрета, лейкорею, зуд вульвы, чувство давления, зуд и желтые выделения с неприятным запахом3,6,11. дискомфорта уретры, частота, гематурия, инфекция мочевыводящих путей, дизурия и стрессовое недержание мочи могут быть более поздними симптомами вагинальной атрофии (Таблица 2) .3,6,10,11 Все симптомы атрофического вагинита могут усугубляться одновременным заражением кандидозом, трихомониазом или бактериальный вагиноз.Со временем отсутствие вагинальной смазки часто приводит к сексуальной дисфункции и связанным с ней эмоциональным расстройствам. Признаки атрофического вагинита
905 905 Симптомы атрофического вагинита
Зуд 0005
9055 9055 9055 9055 9442 944 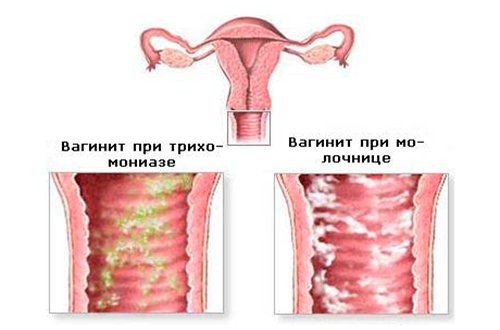 (или только диагноз атрофического вагинита) у пациентки в постменопаузе с жалобами на урогенитальные органы.В анамнезе пациента следует обратить внимание на экзогенные агенты, которые могут вызывать или еще больше усугублять симптомы. Духи, порошки, мыло, дезодоранты, ежедневные прокладки, спермициды и лубриканты часто содержат раздражающие соединения.6 Кроме того, плотно прилегающая одежда и длительное использование промежностных прокладок или синтетических материалов могут ухудшить симптомы атрофии12 (Таблица 3) .6,12
(или только диагноз атрофического вагинита) у пациентки в постменопаузе с жалобами на урогенитальные органы.В анамнезе пациента следует обратить внимание на экзогенные агенты, которые могут вызывать или еще больше усугублять симптомы. Духи, порошки, мыло, дезодоранты, ежедневные прокладки, спермициды и лубриканты часто содержат раздражающие соединения.6 Кроме того, плотно прилегающая одежда и длительное использование промежностных прокладок или синтетических материалов могут ухудшить симптомы атрофии12 (Таблица 3) .6,12 Дифференциальная диагностика атрофического вагинита
Реакция на раздражение 3 9045 3 9055 Порошок  Атрофический эпителий выглядит бледным, гладким и блестящим. Часто может присутствовать воспаление с пятнистой эритемой, петехиями и повышенной рыхлостью. Наружные гениталии следует исследовать на предмет снижения эластичности, тургора кожи, разреженности лобковых волос, сухости половых губ, дерматозов вульвы, поражений вульвы и сращения малых половых губ3,6 (Рисунок 1). Будет очевиден интроитальный стеноз шириной менее двух пальцев и уменьшенная глубина влагалища; Если эти состояния не диагностируются до введения расширителя, тазовое обследование вызовет значительную боль.Рыхлый и плохо шероховатый эпителий влагалища более подвержен травматическим повреждениям. Экхимозы и небольшие разрывы в периинтроитальном и заднем отделах фуршета также могут повторяться после коитуса или во время осмотра зеркала. Вагинальный осмотр или половая жизнь могут привести к вагинальному кровотечению или кровянистым выделениям. Признаки раздражения вульвы, вызванные недержанием мочи, также могут быть выявлены при гинекологическом осмотре.
Атрофический эпителий выглядит бледным, гладким и блестящим. Часто может присутствовать воспаление с пятнистой эритемой, петехиями и повышенной рыхлостью. Наружные гениталии следует исследовать на предмет снижения эластичности, тургора кожи, разреженности лобковых волос, сухости половых губ, дерматозов вульвы, поражений вульвы и сращения малых половых губ3,6 (Рисунок 1). Будет очевиден интроитальный стеноз шириной менее двух пальцев и уменьшенная глубина влагалища; Если эти состояния не диагностируются до введения расширителя, тазовое обследование вызовет значительную боль.Рыхлый и плохо шероховатый эпителий влагалища более подвержен травматическим повреждениям. Экхимозы и небольшие разрывы в периинтроитальном и заднем отделах фуршета также могут повторяться после коитуса или во время осмотра зеркала. Вагинальный осмотр или половая жизнь могут привести к вагинальному кровотечению или кровянистым выделениям. Признаки раздражения вульвы, вызванные недержанием мочи, также могут быть выявлены при гинекологическом осмотре. Атрофический вагинит часто сопровождается цистоцеле, полипами уретры, карункулом уретры, выворотом слизистой оболочки уретры, пролапсом тазовых органов и ректоцеле (Таблица 4).3,6
Атрофический вагинит часто сопровождается цистоцеле, полипами уретры, карункулом уретры, выворотом слизистой оболочки уретры, пролапсом тазовых органов и ректоцеле (Таблица 4).3,6
РИСУНОК 1.
Наружные гениталии 67-летней женщины, у которой естественная менопауза в течение двух лет и которая не проходит заместительную терапию эстрогенами. Обратите внимание на потерю полноты губ и вульвы, бледность эпителия уретры и влагалища и уменьшение влажности влагалища.
РИСУНОК 1.
Наружные гениталии 67-летней женщины, которая в течение двух лет находится в естественной менопаузе и не получает заместительной терапии эстрогенами.Обратите внимание на потерю полноты губ и вульвы, бледность эпителия уретры и влагалища и уменьшение влажности влагалища.
Посмотреть / распечатать таблицу
ТАБЛИЦА 4
Физические признаки атрофического вагинита
Генитальный | |
Бледный, гладкий или блестящий эпителий влагалища | |
Редкость лобковых волос | |
Сухость половых губ | |
03 03 03 | |
рыхлый, unrugated эпителий | |
тазовых органов Выпадение | |
ректоцеле | |
вульвы дерматозы | |
вульвы lesio нс | |
вульвы патч эритема | |
Петехии эпителия | |
уретральный | |
уретральный сосочек | |
Выворот Слизистая оболочка уретры | |
Цистоцеле | |
Полипы уретры | |
ТАБЛИЦА 4
Физические признаки атрофического вагинита
Генитальный | |
Бледный, гладкий или блестящий эпителий влагалища | |
| 90 544 | |
Редкость лобковых волос | |
Сухость половых губ | |
Сращение малых половых губ | |
рыхлый, unrugated эпителий | |
тазовых органов Выпадение | |
ректоцеле | |
вульвы дерматозы | |
вульвы поражений | |
Эритема пластыря вульвы | |
Петехии эпителия | |
Уретральный | |
Цистоцеле | |
Полипы уретры | |
905 905 905 905 905 905 905 905 задняя часть 905 | |
ЛАБОРАТОРНЫЕ РЕЗУЛЬТАТЫ
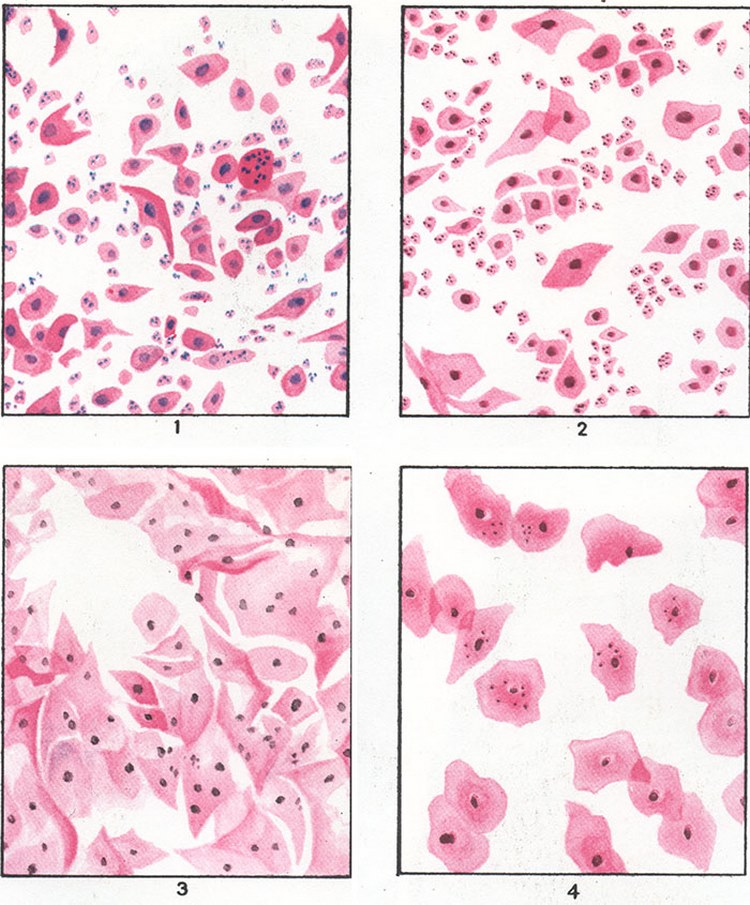
Лабораторные диагностические исследования, включая уровни гормонов сыворотки и мазок Папаниколау, могут подтвердить наличие урогенитальной атрофии (Рисунки 2 и 3; Таблица 5). 3,13 Цитологическое исследование мазков из верхней трети влагалища показывает увеличение доли парабазальных клеток и снижение процента поверхностных клеток. Повышенный уровень pH (уровень pH в постменопаузе превышает 5) 3, который контролируется полоской pH в своде влагалища, также может быть признаком атрофии влагалища. Кроме того, вагинальная ультрасонограмма слизистой оболочки матки, которая демонстрирует тонкий эндометрий размером от 4 до 5 мм, означает потерю адекватной эстрогенной стимуляции.13 При микроскопической оценке потеря поверхностных клеток очевидна при атрофии, но также могут быть признаки инфекции. при трихомонаде, кандидозе или бактериальном вагините.
3,13 Цитологическое исследование мазков из верхней трети влагалища показывает увеличение доли парабазальных клеток и снижение процента поверхностных клеток. Повышенный уровень pH (уровень pH в постменопаузе превышает 5) 3, который контролируется полоской pH в своде влагалища, также может быть признаком атрофии влагалища. Кроме того, вагинальная ультрасонограмма слизистой оболочки матки, которая демонстрирует тонкий эндометрий размером от 4 до 5 мм, означает потерю адекватной эстрогенной стимуляции.13 При микроскопической оценке потеря поверхностных клеток очевидна при атрофии, но также могут быть признаки инфекции. при трихомонаде, кандидозе или бактериальном вагините.
Просмотр / печать Рисунок
РИСУНОК 2.
Нормальный мазок Папаниколау из шейки матки, демонстрирующий плоскоклеточные клетки из поверхностного и промежуточного слоев эпителия. Клетки имеют обильную цитоплазму и низкое ядерно-цитоплазматическое соотношение. По мере того, как клетки созревают по направлению к поверхности, цитоплазма становится ороговевшей, приобретая розовый цвет, а ядро становится маленьким и конденсированным, отражая пикноз.
РИСУНОК 2.
Нормальный мазок Папаниколау из шейки матки, демонстрирующий плоскоклеточные клетки из поверхностного и промежуточного слоев эпителия. Клетки имеют обильную цитоплазму и низкое ядерно-цитоплазматическое соотношение. По мере того, как клетки созревают по направлению к поверхности, цитоплазма становится ороговевшей, приобретая розовый цвет, а ядро становится маленьким и конденсированным, отражая пикноз.
Просмотр / печать Рисунок
РИСУНОК 3.
Мазок Папаниколау демонстрирует атрофический вагинит с незрелыми (парабазальными) плоскоклеточными эпителиальными клетками с увеличенными ядрами на фоне базофильных гранулярных обломков и воспалительного экссудата.Присутствуют характерные аморфные базофильные структуры округлой формы («синие пятна»).
РИСУНОК 3.
Мазок Папаниколау демонстрирует атрофический вагинит с незрелыми (парабазальными) плоскоклеточными эпителиальными клетками с увеличенными ядрами на фоне базофильных гранулярных обломков и воспалительного экссудата.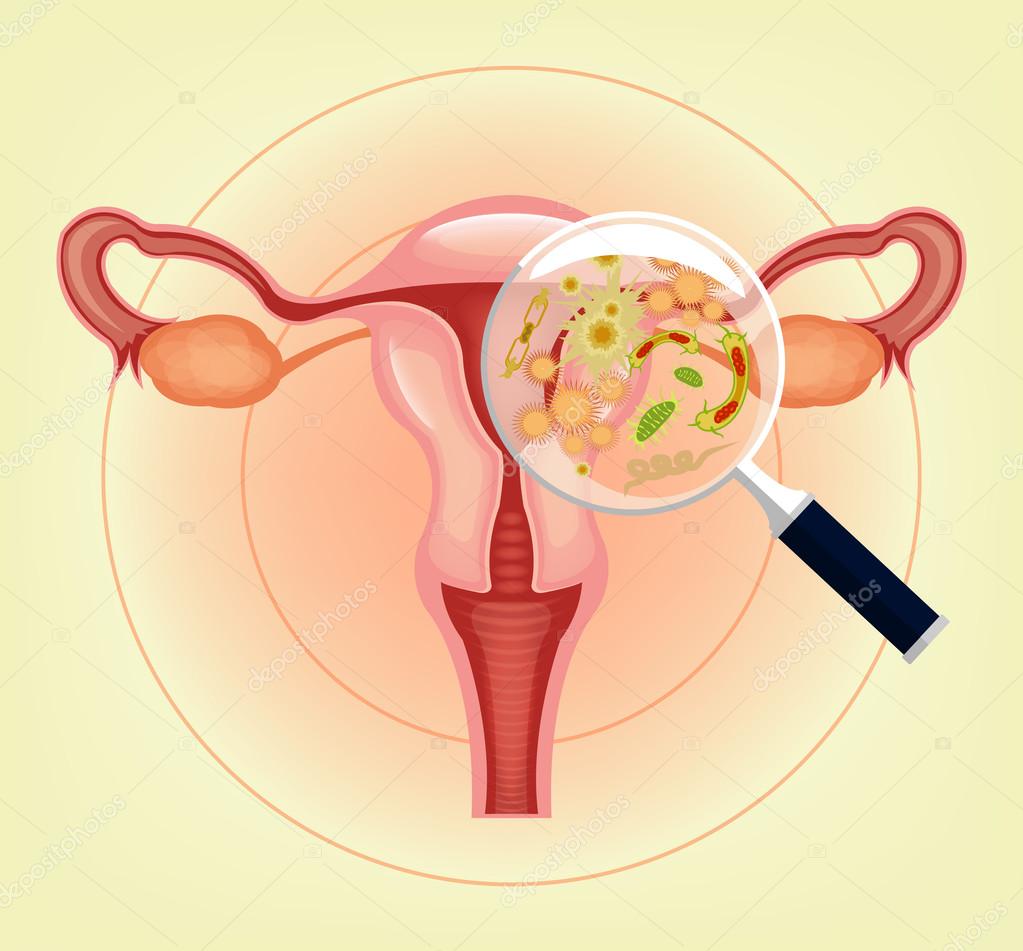 Присутствуют характерные аморфные базофильные структуры округлой формы («синие пятна»).
Присутствуют характерные аморфные базофильные структуры округлой формы («синие пятна»).
Посмотреть / распечатать таблицу
ТАБЛИЦА 5
Лабораторная диагностика атрофического вагинита
| Лабораторный тест | Положительный результат | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
Влажный препарат / цитологический мазок клеток из верхней 9553 9053 влагалища 44 Атрофические цитологические изменения, включая увеличение доли парабазальных клеток | ||||||||||||
Ультрасонография слизистой оболочки матки | Выстилка матки, демонстрирующая тонкость эндометрия между 4 и 5 мм 13 | |||||||||||
Вагинальный pH | Повышение pH выше нормального постменопаузального уровня (pH более 5) 3 | |||||||||||
Микроскопия | Устранение диагноза трихомониаза 44 ТАБЛИЦА 5 Лабораторная диагностика атрофического вагинита
|
 д.;
д.;


 Сексуальная активность, с партнером или без него, увеличивает кровоток и делает ткани влагалища более эластичными.
Сексуальная активность, с партнером или без него, увеличивает кровоток и делает ткани влагалища более эластичными. 5
5 Противопоказания к терапии эстрогенами включают эстроген-чувствительные опухоли, терминальную стадию печеночной недостаточности и тромбоэмболизацию, связанную с эстрогеном, в анамнезе. Побочные эффекты эстрогеновой терапии включают болезненность груди, вагинальное кровотечение и небольшое повышение риска эстроген-зависимого новообразования.14 Повышенный риск развития карциномы и гиперплазии эндометрия окончательно связан с беспрепятственным приемом экзогенного эстрогена.15 Факторы, определяющие степень повышенного риска, включают продолжительность, дозировку и способ доставки эстрогена. Пути введения включают пероральный, трансдермальный и интравагинальный. Частота приема может быть непрерывной, циклической или симптоматической. Количество эстрогена и продолжительность времени, необходимого для устранения симптомов, сильно зависят от степени атрофии влагалища и различаются у разных пациентов.
Противопоказания к терапии эстрогенами включают эстроген-чувствительные опухоли, терминальную стадию печеночной недостаточности и тромбоэмболизацию, связанную с эстрогеном, в анамнезе. Побочные эффекты эстрогеновой терапии включают болезненность груди, вагинальное кровотечение и небольшое повышение риска эстроген-зависимого новообразования.14 Повышенный риск развития карциномы и гиперплазии эндометрия окончательно связан с беспрепятственным приемом экзогенного эстрогена.15 Факторы, определяющие степень повышенного риска, включают продолжительность, дозировку и способ доставки эстрогена. Пути введения включают пероральный, трансдермальный и интравагинальный. Частота приема может быть непрерывной, циклической или симптоматической. Количество эстрогена и продолжительность времени, необходимого для устранения симптомов, сильно зависят от степени атрофии влагалища и различаются у разных пациентов. Дополнительные преимущества системного введения включают уменьшение потери костной массы в постменопаузе и облегчение вазомоторной дисфункции (приливы). Стандартные дозы системного эстрогена, однако, не могут устранить симптомы атрофического вагинита у 10–25 процентов пациентов16. Для облегчения симптомов может потребоваться системный эстроген в более высоких дозах. Некоторым женщинам требуется одновременное введение вагинального препарата эстрогена, применяемого местно.Для полного устранения сухости может потребоваться до 24 месяцев терапии; однако некоторые пациенты не полностью реагируют даже на этот режим лечения.10
Дополнительные преимущества системного введения включают уменьшение потери костной массы в постменопаузе и облегчение вазомоторной дисфункции (приливы). Стандартные дозы системного эстрогена, однако, не могут устранить симптомы атрофического вагинита у 10–25 процентов пациентов16. Для облегчения симптомов может потребоваться системный эстроген в более высоких дозах. Некоторым женщинам требуется одновременное введение вагинального препарата эстрогена, применяемого местно.Для полного устранения сухости может потребоваться до 24 месяцев терапии; однако некоторые пациенты не полностью реагируют даже на этот режим лечения.10 Скорость абсорбции увеличивается с увеличением продолжительности лечения из-за усиления кровоснабжения обработанного эпителия. Преимущество трансвагинального лечения может заключаться в снижении риска карциномы эндометрия, поскольку для устранения урогенитальных симптомов требуется меньшее количество гормона. Отрицательные эффекты трансвагинального лечения включают неприязнь пациента к вагинальным манипуляциям, меньшую профилактику потери костной массы в постменопаузе и вазомоторную дисфункцию, снижение контроля абсорбции вагинальных кремов по сравнению с пероральными и трансдермальными введениями, а также нерегулярные интервалы лечения, которые могут привести к тому, что пациенты забудут назначить лечение. .6
Скорость абсорбции увеличивается с увеличением продолжительности лечения из-за усиления кровоснабжения обработанного эпителия. Преимущество трансвагинального лечения может заключаться в снижении риска карциномы эндометрия, поскольку для устранения урогенитальных симптомов требуется меньшее количество гормона. Отрицательные эффекты трансвагинального лечения включают неприязнь пациента к вагинальным манипуляциям, меньшую профилактику потери костной массы в постменопаузе и вазомоторную дисфункцию, снижение контроля абсорбции вагинальных кремов по сравнению с пероральными и трансдермальными введениями, а также нерегулярные интервалы лечения, которые могут привести к тому, что пациенты забудут назначить лечение. .6 18 Большинство пациентов могут без труда удалить и снова вставить кольца. можно носить во время коитуса.
18 Большинство пациентов могут без труда удалить и снова вставить кольца. можно носить во время коитуса. Женщины, которые участвуют в сексуальной активности, сообщают о меньшем количестве симптомов атрофического вагинита и при вагинальном обследовании имеют меньше признаков стеноза и сжатия по сравнению с сексуально неактивными женщинами.Отрицательная взаимосвязь существует между половым актом, включая мастурбацию, и симптомами атрофии влагалища.9
Женщины, которые участвуют в сексуальной активности, сообщают о меньшем количестве симптомов атрофического вагинита и при вагинальном обследовании имеют меньше признаков стеноза и сжатия по сравнению с сексуально неактивными женщинами.Отрицательная взаимосвязь существует между половым актом, включая мастурбацию, и симптомами атрофии влагалища.9 Активная диагностика и вмешательство могут предотвратить развитие атрофического вагинита или устранить существующие симптомы. Осведомленность о множестве вариантов замены эстрогена, а также альтернативных методов лечения значительно увеличивает способность врача назначать лечение, соответствующее физическим потребностям и образу жизни пациента.В соответствующих обстоятельствах поощрение сексуальной активности также является важным источником нефармакологического лечения, о котором многие пациенты могут не быть проинформированы. По иронии судьбы, продолжающиеся половые отношения могут повысить способность женщины вести здоровую половую жизнь после менопаузы, поддерживая физиологическую среду, защищающую от атрофических изменений.
Активная диагностика и вмешательство могут предотвратить развитие атрофического вагинита или устранить существующие симптомы. Осведомленность о множестве вариантов замены эстрогена, а также альтернативных методов лечения значительно увеличивает способность врача назначать лечение, соответствующее физическим потребностям и образу жизни пациента.В соответствующих обстоятельствах поощрение сексуальной активности также является важным источником нефармакологического лечения, о котором многие пациенты могут не быть проинформированы. По иронии судьбы, продолжающиеся половые отношения могут повысить способность женщины вести здоровую половую жизнь после менопаузы, поддерживая физиологическую среду, защищающую от атрофических изменений.
 Боташ, доктор медицинских наук, является членом следующих медицинских обществ: Амбулаторная педиатрическая ассоциация, Американская академия педиатрии, Американское педиатрическое общество, Хелферское общество и Общество педиатрических исследований
Боташ, доктор медицинских наук, является членом следующих медицинских обществ: Амбулаторная педиатрическая ассоциация, Американская академия педиатрии, Американское педиатрическое общество, Хелферское общество и Общество педиатрических исследований