Лимфаденит:Основные причины,Симптомы лимфаденита,Типы лимфаденита | doc.ua
Основной причиной развития воспалительных процессов лимфатических узлов считается проникновение в организм здорового человека болезнетворных микроорганизмов. Распространение бактерий и вирусов происходит путем распространения крови и лимфы по организму. Начало воспалительных процессов происходит по причине оседания микроорганизмов на узлах лимфатической системы. Иными словами, причиной развития лимфаденита является развитие других заболеваний инфекционного характера.
В некоторых случаях понятия лимфаденита и лимфаденопатии могут путаться по причине их схожего звучания. Однако заболеванием является исключительно лимфаденит. Второе понятие подразумевает диагноз предварительного характера, обозначающий воспалительный процесс общего характера, возникающий в области лимфатических узлов, который необходимо уточнять. Диагноз лимфаденит ставится человеку исключительно по завершению подробного обследования и сдачи необходимых анализов.
Основные причины
Чаще всего развитие лимфаденита происходит по причине развития других болезней. В большинстве случаев воспалительный процесс в области лимфатических узлов происходит вследствие инфекционных болезнетворных процессов, которые носят острый либо хронического характер, к примеру, фурункулы, свищи, язвы, гнойники. Общие заболевания инфекционного характера становятся причиной развития лимфаденита значительно реже.
Симптомы лимфаденита
В случае инфицирования лимфоузла происходит воспаление самого узла, которое сопровождается увеличением органа в размерах. Причиной увеличения считается скопление ответственных за процесс воспаления клеток в месте проникновения болезнетворного микроорганизма. Воспалению могут подвергаться как один, так и несколько узлов, расположенных рядом. В случае поражения регионарных лимфатических узлов пациенту диагностируют регионарный лимфаденит.
Классификация Лимфаденита
Исходя из локализации возникновения воспалительных процессов, выделяют следующие виды заболевания:
Лимфаденит шейный, проявляющийся в виде увеличения и воспаления лимфатических узлов шейной области. Другие проявления , головная боль, повышенная температура, болезненные ощущения при надавливании на лимфоузлы. При шейном лимфадените, протекающем как острый лимфаденит, наблюдается возникновение нагноений в воспаленной области, сопровождается заболевание нарушенным сном, потерянным аппетитом, головными болями, отеком шеи сильной степени.
Другие проявления , головная боль, повышенная температура, болезненные ощущения при надавливании на лимфоузлы. При шейном лимфадените, протекающем как острый лимфаденит, наблюдается возникновение нагноений в воспаленной области, сопровождается заболевание нарушенным сном, потерянным аппетитом, головными болями, отеком шеи сильной степени.
Подчелюстной лимфаденит. Первоначальное проявление этой формы заболевания – болевые ощущения, возникающие при надавливании под челюстью либо за ухом. Позже лимфаденит подчелюстной формы проявляется посредством отека подчелюстной области, формированием нагноений, провоцирующих изменение оттенка кожи — от нормального до бордового. В момент выхода гнойных масс наблюдается посинение кожи. Также одним из проявлений лимфаденита считается повышенная температура тела.
Паховый лимфаденит – определяется по процессам уплотнения и увеличения лимфатических узлов в паху. С развитием болезни к симптоматической картине прибавляются повышение температуры тела, ощущение боли во время надавливания в нижней части живота. В случае отсутствия адекватного своевременного лечения воспалительные процессы могут охватить ближайшие лимфоузлы. В сильно запущенной форме воспаление поражает все лимфатические узлы организма.
В случае отсутствия адекватного своевременного лечения воспалительные процессы могут охватить ближайшие лимфоузлы. В сильно запущенной форме воспаление поражает все лимфатические узлы организма.
Лимфаденит подмышечный – симптоматическая картина данного вида заболевания не отличается от остальных видов лимфаденита. Лимфоузлы области подмышек увеличиваются в размерах, при надавливании возникают болезненные ощущения, температура тела склонна к повышению. В случае развития гнойной формы данного заболевания воспаление переходит на остальные лимфатические узлы, распространяя инфекцию по всему организму.
Лимфаденит у детей развивается в подчелюстной форме, взрослые могут подвергать детей лимфадениту любого из перечисленных видов.
Типы лимфаденита
В зависимости от длительности, лимфаденит делится на острый и хронический.
Острая форма отличается постепенным нарастанием симптоматической картины, которая склонна к плавному затуханию при оказании должного лечения.
Хроническая форма заболевания характеризуется протеканием, которое длится до нескольких лет. В большей части случаев развитие хронического лимфаденита состоит в непосредственной связи с иными заболеваниями хронического характера протекания, периодически проявляющимися.
Возбудители инфекции, приводящей к лимфадениту, предоставляют возможность выделить специфическую и неспецифическую формы заболевания. Неспецифический лимфаденит развивается вследствие влияния гноеродных микробов, к примеру, стафилококков, либо токсинов, которые выделяются этими бактериями. Также процесс распада тканей в месте поражения гнойным процессом может спровоцировать появление этого заболевания. Специфическая форма развивается в случае развития сифилиса, туберкулеза и прочих заболеваний.
Гнойная форма любого из видов лимфаденита опасна тем, что воспалительные процессы переходят на клетчатку в области инфицированного узла, что приводит к отекам, покраснениям тканей и возникновению скоплений гнойных масс в самом узле.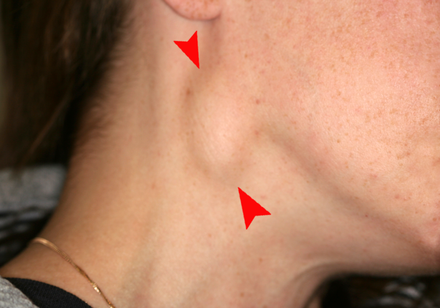 При развитии негнойной формы воспалительные процессы не развиваются за пределами лимфатического узла.
При развитии негнойной формы воспалительные процессы не развиваются за пределами лимфатического узла.
Диагностика лимфаденита
При хроническом течении болезни проводят биопсию пораженного лимфоузла для исключения риска ошибочного диагноза и не принять за онкологию или лейкоз.
Для диагностики острого неспецифического лимфаденита врачу достаточно собрать анамнез пациента, оценить клинические признаки.
Чтобы выявить специфический характер необходимо пройти клинико-биологические исследования, которые назначит лечащий врач.
Методы при лечении лимфаденита
В любом случае, перед началом принятия лечебных мер необходимо пройти тщательную консультацию, обратившись к флебологу. Откладывание консультации в связи с мыслями о возможности самостоятельного устранения воспалительного процесса приводит к развитию осложнений и ухудшению состояния пациента, увеличивая при этом вероятность развития гнойной формы заболевания.
Начало воспалительного процесса в лимфатических узлах шейной области после перенесения гриппа, ангины и ОРВИ не требует медикаментозного лечения. В некоторых возможно назначение медицинских препаратов, оказывающих противовоспалительное действие по решению врача, занимающегося лечением лимфаденита. Однако без особой необходимости медикаменты не назначаются, поскольку в большей части случаев лимфаденопатия проходит без врачебного вмешательства.
В некоторых возможно назначение медицинских препаратов, оказывающих противовоспалительное действие по решению врача, занимающегося лечением лимфаденита. Однако без особой необходимости медикаменты не назначаются, поскольку в большей части случаев лимфаденопатия проходит без врачебного вмешательства.
В случае возникновения гнойных масс в области, пораженной воспалительными процессами, процесс лечения приобретает медикаментозный характер. Лечащий врач назначает группу антибиотиков, которые будут максимально эффективны при той или иной форме гнойного лимфаденита.
Ускорение процесса излечения заболевания возможно посредством применения физиотерапии. Лечение в домашних условиях сопровождается использованием мазей, оказывающих противовоспалительное действие, комплексов витаминов, а также медикаментов, в составе которых имеется большое содержание витамина С, потребность в котором возрастает при развитии воспалительного процесса.
Рекомендации при лимфадените включают в себя большое потребление пациентом жидкости, избегание переохлаждений и нахождение в теплой обстановке. В некоторых случаях при неэффективности проводимого лечения применяются хирургические меры, результатом которых является выведение гнойных масс из организма пациента путем вскрытия возникшего нагноения.
В некоторых случаях при неэффективности проводимого лечения применяются хирургические меры, результатом которых является выведение гнойных масс из организма пациента путем вскрытия возникшего нагноения.
В случае гнойного поражения нескольких узлов лимфатической системы применяется хирургический метод удаления гнойной массы методом вставки дренажной трубки в область подчелюстного разреза.
При паховом лимфадените в первую очередь ограничиваются физические нагрузки на организм пациента. Также назначается курс приема антибиотиков, оказывающий широкомасштабное воздействие на пораженный инфекцией организм. В случае возникновения гнойных накоплений в области паха применяются хирургические меры, включающие в себя процессы дренирования и вскрытия очага накопления гноя. Лечится паховый лимфаденит независимо от пола пациента.
В случае развития подмышечной формы лимфаденита первоначально проводится устранение инфекции путем приема антибиотиков. До момента полного выздоровления пациента применяется физиотерапия, специальные упражнения, укрепляющие общее состояние организма. Также допустимо применение холодных компрессов. Гнойные массы удаляются хирургическим методом.
Также допустимо применение холодных компрессов. Гнойные массы удаляются хирургическим методом.
Забронировать лекарства, помогающие при лимфадените, можно через наш сайт.
Увеличение лимфатических узлов — причины появления, при каких заболеваниях возникает, диагностика и способы лечения
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Увеличение лимфатических узлов — причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Лимфатические узлы – маленькие биологические фильтры, относящиеся к лимфатической системе. Основная их функция – защита организма. Лимфатические узлы пропускают через себя поток лимфы и в своих структурах задерживают патогены, которые уничтожаются защитными клетками – лимфоцитами.
Под прицелом лимфатических узлов находятся бактерии, опухолевые клетки и токсичные вещества.
Что представляют собой лимфатические узлы? Это небольшие скопления лимфоидной ткани, расположенной на соединительнотканном каркасе.
Лимфоидная ткань – это пул клеток, которые участвуют в уничтожении поврежденных и опухолевых клеток и микроорганизмов.
Увеличение лимфатических узлов может быть симптомом как легкого инфекционного заболевания, так и серьезной патологии, которая может привести к тяжелому исходу. Поэтому во всех случаях увеличения лимфатических узлов стоит обратиться к врачу для проведения диагностики и выяснения причины.
Классификация
В зависимости от локализации различают следующие группы лимфатических узлов:
- затылочные;
- шейные;
- подчелюстные;
- подбородочные;
- надключичные и подключичные;
- подмышечные;
- локтевые;
- паховые;
- подколенные.

Врач при осмотре пальпирует (ощупывает) лимфатические узлы и определяет их размер, структуру, болезненность, изменение кожи над лимфатическим узлом.
Причины увеличения лимфатических узлов
Увеличение лимфатических узлов свидетельствует о патологическом процессе. Изолированное увеличение лимфоузла, или генерализованная лимфаденопатия напрямую зависит от причины, лежащей в основе заболевания.
Большинство случаев увеличения лимфоузлов носит временный характер.
Причинами увеличения лимфоузлов служат:
- инфекционные процессы;
- аутоиммунные заболевания;
- опухолевые патологии;
- болезни накопления (группа заболеваний, сопровождаемых нарушением метаболизма).
Лимфатические узлы участвуют в формировании иммунитета, и при любом инфекционном процессе в них активируется деление клеток, защищающих организм.
Так, при бруцеллезе, туберкулезе, сифилисе, дифтерии бактерии могут оседать в лимфатических узлах, вызывая их воспаление. При этом лимфатические узлы увеличиваются в размере за счет усиленного притока лимфы и крови.
Наиболее часто лимфатические узлы увеличиваются при острых инфекциях верхних дыхательных путей. Среди них наибольший размер лимфоузлы приобретают при тонзиллите (ангине).
Болезненное увеличение лимфоузлов может быть признаком болезни кошачьих царапин (из названия понятно, что заболевание возникает у лиц, поцарапанных кошкой). Причиной возникновения воспалительного процесса является бактерия Bartonella henselae.
Одним из ярких примеров вирусного заболевания, сопровождаемого значительным увеличением лимфоузлов, является инфекционный мононуклеоз. Болезнь вызывает вирус Эпштейна-Барр и цитомегаловирус.
Инфекционный мононуклеоз чаще встречается в детском и молодом возрасте. Кроме увеличения лимфоузлов характеризуется повышением температуры тела, слабостью и болью в горле.
Кроме увеличения лимфоузлов характеризуется повышением температуры тела, слабостью и болью в горле.
У детей генерализованная лимфаденопатия встречается при детских инфекционных заболеваниях, таких как корь, краснуха, паротит, ветряная оспа.
Среди других вирусных заболеваний, сопровождаемых лимфаденопатией, стоит отметить ВИЧ-инфекцию.
Лимфаденопатии при ВИЧ-инфекции сопутствует ряд симптомов: потеря массы тела, необъяснимая лихорадка, ночная потливость, утомляемость, а позднее и инфекционные заболевания (герпес, цитомегаловирусная инфекция, кандидоз).
Системные (аутоиммунные) заболевания соединительной ткани, такие как ревматоидный артрит, системная красная волчанка могут сопровождаться увеличением лимфоузлов. При этих состояниях происходит нарушение распознавания «чужих» и «своих» белков, вследствие чего организм начинает атаковать свои клетки. Если процесс проходит активно, то лимфатические узлы увеличиваются в размере из-за возрастающей нагрузки.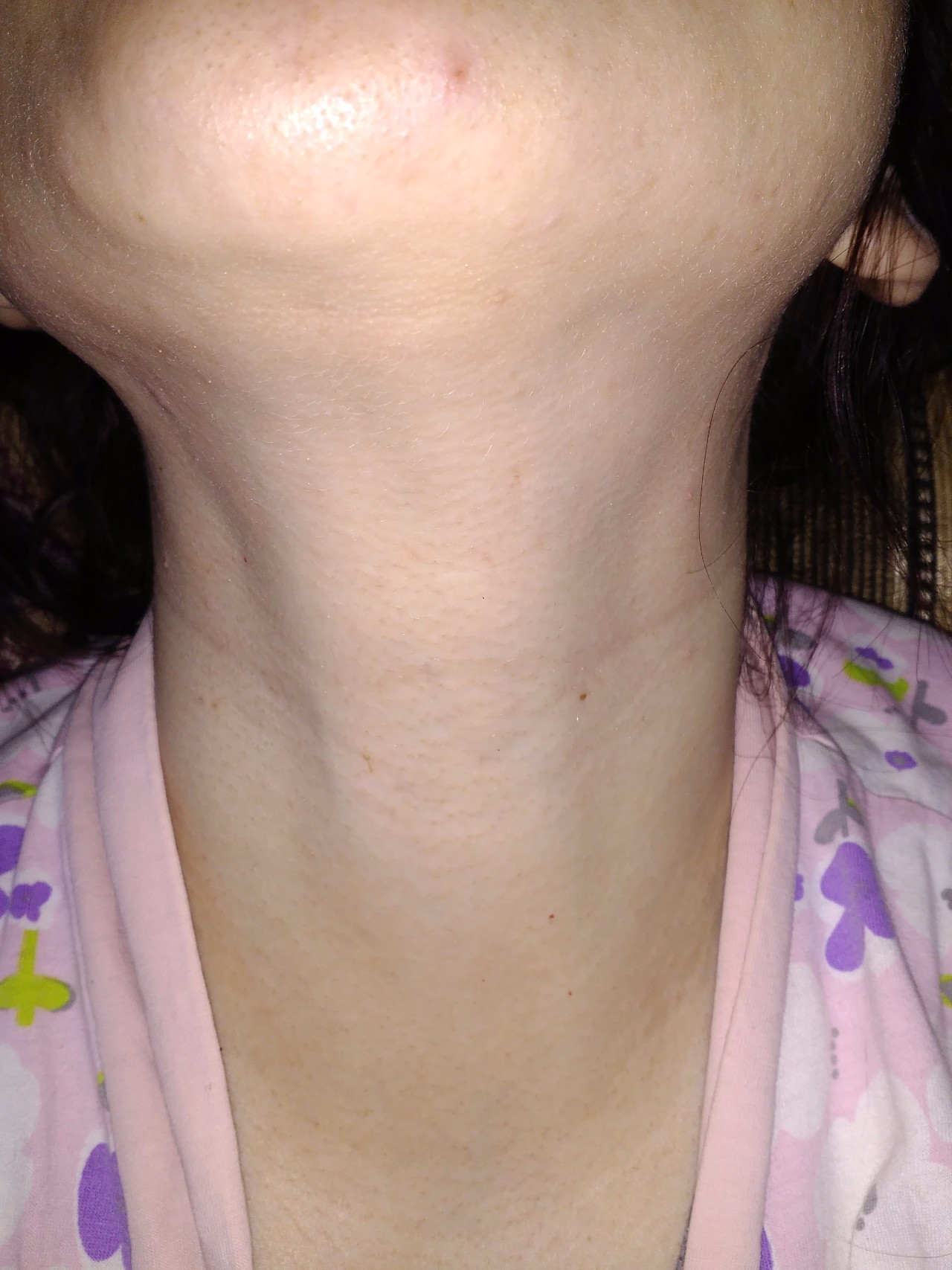
Часто аутоиммунные заболевания сопровождаются увеличением селезенки и дополнительными симптомами.
При системной красной волчанке поражается кожа, почки и серозные оболочки внутренних органов (возникают волчаночные плевриты, серозиты). При ревматоидном артрите преимущественно поражаются суставные хрящи.
Увеличение лимфатических узлов может быть симптомом прогрессирования опухолевого процесса в организме. Атипичные (опухолевые) клетки мигрируют в лимфоузлы, застревают в них, размножаются и растягивают узел своей массой.
Отдельно стоит выделить группу злокачественных новообразований, поражающих непосредственно лимфатическую систему.
- Лимфома Ходжкина, или лимфогранулематоз протекает с образованием в лимфоузлах и селезенке конгломератов из пораженных незрелых лимфоцитов.
- Неходжкинские лимфомы – группа лимфопролиферативных заболеваний.

Увеличение лимфоузлов может быть симптомом болезни накопления: какое-то вещество в результате нарушения метаболизма скапливается в органах и тканях, в том числе и лимфатических узлах. Среди таких заболеваний: гемохроматоз (накопление железа), болезнь Вильсона-Коновалова (накопление меди) и другие наследственные нарушения обмена.
Аллергические реакции иногда приводят к увеличению лимфатических узлов. Гиперчувствительность к некоторым лекарствам приводит к генерализованной лимфаденопатии.
Среди эндокринологических заболеваний гипертиреоз может характеризоваться лимфаденопатией, увеличением селезенки и повышением содержания лимфоцитов в крови. При лечении все показатели возвращаются к норме.
Стоит помнить, что через лимфоузлы проходит вся лимфа, оттекающая от органов, и если человек занимается тяжелым физическим трудом, то локтевые и подколенные лимфоузлы могут быть увеличены из-за большой нагрузки.
Также лимфоузлы в редких случаях увеличиваются после вакцинации на соответствующей стороне.
К каким врачам обращаться при увеличении лимфатических узлов?
Взрослый должен обратиться к
врачу-терапевту, а ребенка и подростка осматривает
педиатр. В зависимости от сопутствующих симптомов может потребоваться консультация следующих специалистов:
Диагностика и обследование при увеличении лимфатических узлов
- Клинический анализ крови;
Лимфаденит — причины, симптомы, диагностика, лечение осложнения и профилактика — Likar24
Лимфаденит – воспаление лимфоузлов у человека, вызванное реакцией на серьезную болезнь в организме, возможно, запущенную или в состоянии обострения. Лимфоузлы – скопление лимфатических сосудов, способно в ответ на инфекции или заболевания какого-то органа или ткани вырабатывать специфические клетки для борьбы с ними.
Воспаление и увеличение лимфоузлов может быть вызванным серьезной болезнью, которая поражает или лимфатическую систему, или органы рядом с воспаленными лимфоузлами.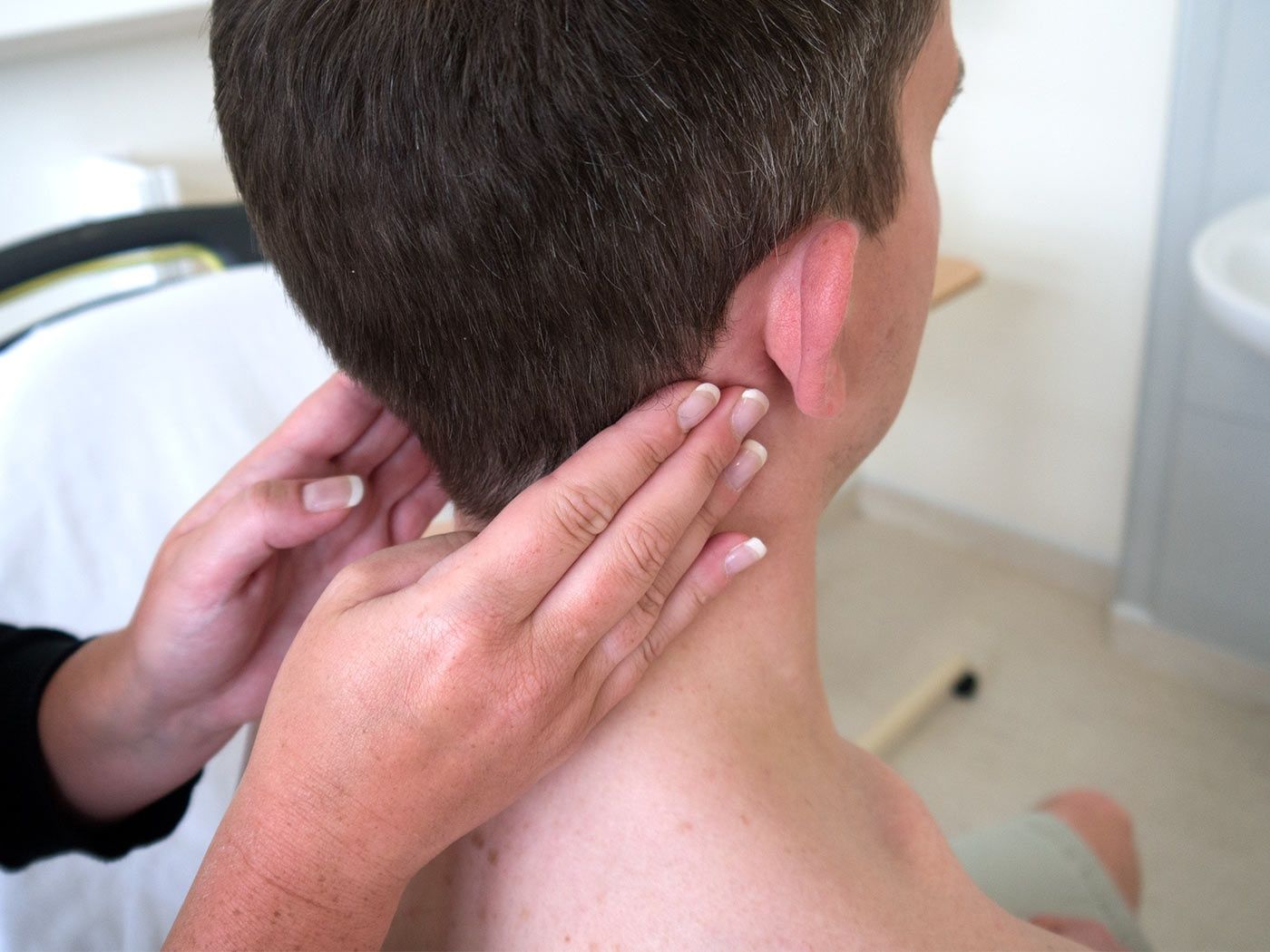 В первом случае в лимфоузел попадает инфекция, а во втором – лимфоузел начинает усиленно вырабатывать лимфоциты для борьбы с сильной угрозой.
В первом случае в лимфоузел попадает инфекция, а во втором – лимфоузел начинает усиленно вырабатывать лимфоциты для борьбы с сильной угрозой.
Вызвать лимфаденит могут острые формы ОРВИ, инфекционных, бактериальных и грибковых заболеваний любых органов, ВИЧ, наличие паразитов в организме, чума, сибирская язва, аутоиммунные заболевания, нарушения иммунитета, любое острое воспаление, лимфома и метастазы в лимфатическую систему от онкологии в любом органе.
Обычно врач способен опознать лимфаденит по симптомам начальной болезни и с осмотром. Но иногда приходится проводить полное обследование организма, если первые признаки болезни не были замечены ранее.
Лимфаденит опасен тем, что по лимфатической системе возбудитель может попасть в любой орган в теле. Кроме того, если не обратить внимание на воспаленный узел, вскоре он инициирует воспаление и в других тканях – после этого найти начальный очаг заболевания становится намного сложнее.
Больше всего подвержены опасности заболеть лимфаденитом люди с ослабленным иммунитетом, аллергики, люди, страдающие хронической стадией алкоголизма, больные щитовидку и с нарушениями гормонального уровня.
Лимфаденит в первую очередь разделяют по локализации воспаления лимфатических узлов. Таким образом лимфаденит бывает глубокий и поверхностный по расположению узлов в теле, а также:
- подбородочный;
- подчелюстной;
- заушный;
- подмышечный;
- паховый.
По тому, каким путем проникает в организм – одонтогенный и неодонтогенный (от ОРВИ, сепсиса, неспецифических инфекций),
По состоянию он может быть острым или хроническим. Хронический может быть гнойным, гипераластичним, заостренным хроническим.
При возникновении острого одонтогенного лимфаденита необходимо обращаться к врачу, потому что в течение 10 дней он может перейти в хроническое состояние. При остром одонтогенном лимфадените узлы пальпируются как твердые шарики, у пациента вызывает боль нажатия на них, однако кожа остается неизменной, а недалеко от воспаленного лимфоузла можно найти пораженный участок тканей.
Если в течение 10–14 дней не принять меры, острый лимфаденит превратится в хронический, и может даже перейти в гнойный. Это сопровождается изменением температуры, изменением и повреждением кожи вокруг лимфоузла, новые изнуряющие симптомы.
Это сопровождается изменением температуры, изменением и повреждением кожи вокруг лимфоузла, новые изнуряющие симптомы.
Гнойный хронический лимфаденит опасен тем, что происходит воспаление и повреждение ткани, рядом с которой находится пораженный лимфоузел. Происходит накопление клеток, которые могут привести к образованию гноя.
В нормальном состоянии лимфоузлы или не прощупываются, или ощущаются только эластичными шариками под кожей. В зависимости от причины возникновения лимфаденита, могут проявляться различные симптомы:
- увеличение лимфоузлов;
- покраснение кожи в районе поражения лимфоузлов;
- болевые ощущения от прикосновения к лимфоузлу;
- сливание лимфоузлов вместе;
- повышенная температура;
- спаивания лимфоузлов с соседней тканью и сильное увеличение;
Заболевание может вызвать повышенную температуру, слабость и интоксикацию.
Если лимфаденит спровоцировала какая-то болезнь, то во время острого лимфаденита будут проявляться ее первые симптомы, а при хроническом – уже полный список этих симптомов.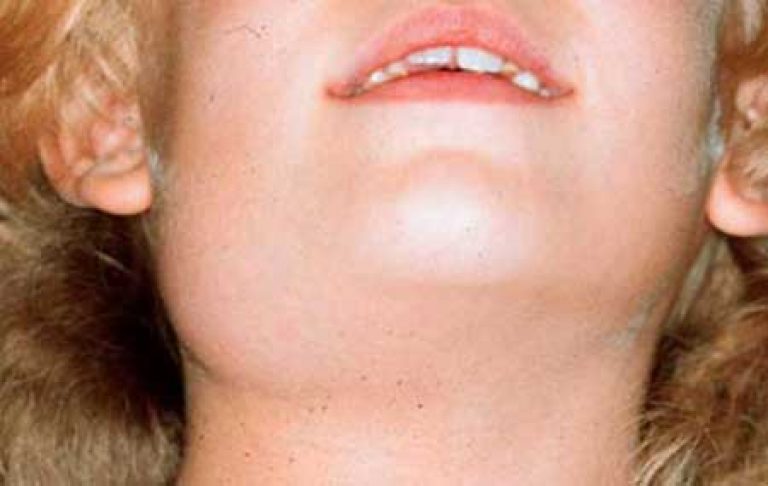 Поэтому, если обе болезни были запущены на начальном уровне, при хроническом лимфадените лечения будет гораздо сложнее.
Поэтому, если обе болезни были запущены на начальном уровне, при хроническом лимфадените лечения будет гораздо сложнее.
Туберкулез и сифилис обычно вызывают хронический лимфаденит, бактерии, грибки вызывают острый лимфаденит, который затем может вызвать также тромбофлебит.
Однако возможно, что увеличение лимфоузлов может быть вызвано ослабленным иммунитетом. При этом никакой серьезной болезни в организме не будет – именно такая комбинация может вызвать как аутоиммунное заболевание, так что-то более серьезное и опасное.
Чаще всего врач определяет лимфаденит после осмотра, сбора анамнеза и пальпации лимфоузлов, но часто назначают также биохимию и общий анализ крови, и обследование УЗД. Проводится тщательное обследование носоглотки на возможные заболевания в этом месте. Также могут назначить проведение биопсии либо дополнительных анализов жидкостей тела. Материал лимфоузла позволяет исключить рак и другие серьезные инфекционные, и не только заболевания.
Лимфаденит лечат параллельно с заболеванием, которое его вызвало.
Для лечения лимфаденита в первую очередь определяют его причину – от этого будет зависеть лечение. Обычно лечение консервативное медикаментозное, однако в запущенных случаях возможно оперативное вмешательство.
После установления диагноза врач назначает препараты – для бактериального назначают антибиотики, для инфекционного – первоочередное лечение инфекции (назначение антибиотиков, успокаивающих, анальгетиков, противовоспалительных препаратов и т.д.), и обезболивание пораженного лимфоузла. Для домашнего амбулаторного лечения часто применяются мази для воздействия на кожу и подкожные пораженные ткани, – часто это позволяет ускорить лечение. Также, в большинстве случаев обязательным является усиленный водный режим, ослабление физических нагрузок, если они были, специфические диеты.
Если возбудителем является тяжелая инфекция, и лимфоузлы не удается вылечить консервативными методами – приходится их удалять. Иногда для лечения проводят вскрытие, дренирование и санацию поражения лимфоузлов.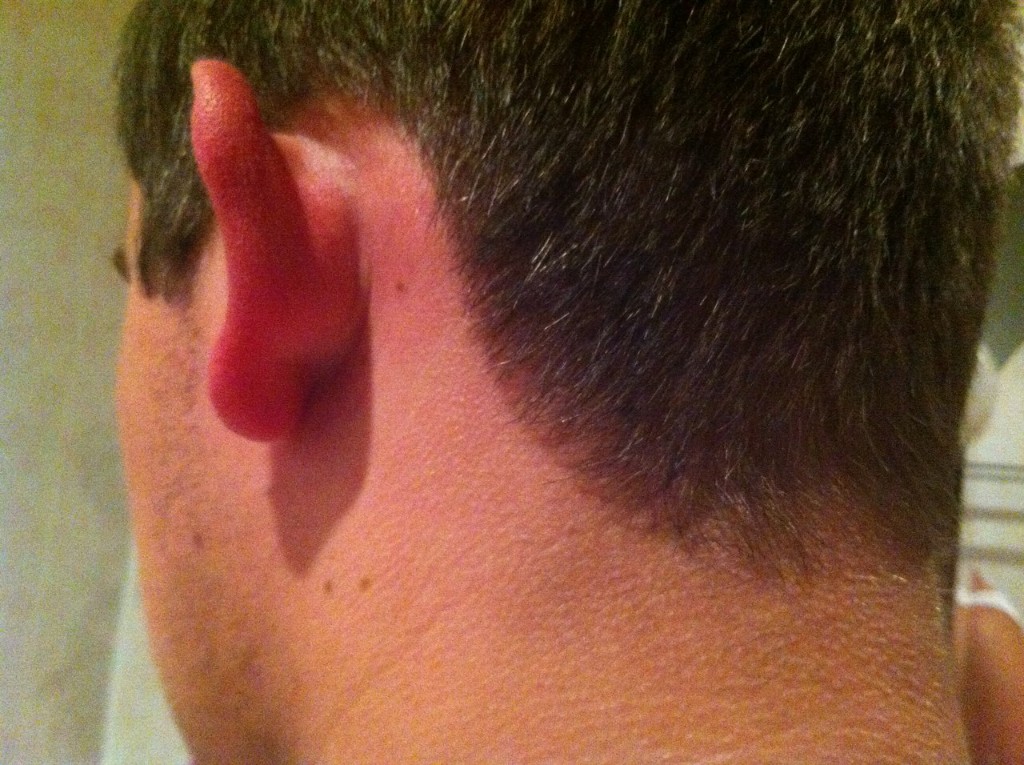 В случае доброкачественного образования возможно удаление или наблюдение. Когда причиной лимфаденита оказывается рак, врачи сосредотачиваются на его лечении.
В случае доброкачественного образования возможно удаление или наблюдение. Когда причиной лимфаденита оказывается рак, врачи сосредотачиваются на его лечении.
После операций врач также назначает дальнейшее лечение в который входят антибиотики широкого спектра (например, макролиды), антигистаминные, противовоспалительные и обезболивающие.
Лимфаденит проявляется как реакция на запущенное либо застарелое заболевание, поэтому для предупреждения болезни необходимом вовремя и в полной мере заниматься лечением, не запускать гнойные раны, инфекционные, бактериологические заболевания, избегать микротравм и не заниматься самолечением. В группе риска люди, страдающие иммунодефицитом, хроническими заболеваниями, постоянно болеющими ОРВИ.
Главные осложнения лимфаденита являются распространение рака или инфекции, возникновение рака, возникновение тромбофлебита. Из-за того, что лимфаденит является сигналом более серьезной болезни, его игнорирование может привести к летальным последствиям.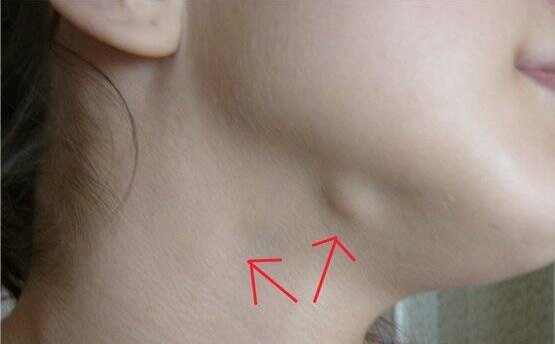
Как диагностируют неходжкинские лимфомы
- Симптомы
- Методы исследования
Симптомы
Очень часто у пациентов страдающих лимфомой неХоджкина нет никаких симптомов. Лимфому нередко обнаруживают, проводя обследования, связанные с другими заболеваниями, например, анализы крови или рентгенограмму лёгких. Это особенно характерно для пациентов с медленно прогрессирующей лимфомой неХоджкина.
Любой симптом, который наблюдается при лимфоме неХоджкина, могут вызывать и другие заболевания. Другими словами, у лимфомы неХоджкина нет специфических симптомов. Это является одной из причин, почему, устанавливая диагноз лимфомы неХоджкина, так важно проводить диагностические тесты.
Симптомы можно разделить на четыре большие группы:
- Увеличение одного и более лимфоузлов
- Общие симптомы (симптомы общего плохого самочуствия)
- Симптомы, которые связаны с увеличением органов, поражённых лимфомой
- Симптомы, связанные с уменьшением количества клеток крови
Самый частый симптом в момент диагностирования лимфомы неХоджкина — безболезненный, увеличенный лимфоузел, диаметр которого обычно больше 1 см. Лимфоузлы чаще замечают на шее, в подмышечных впадинах и в паховых областях. Эти лимфоузлы обычно не вызывают боли или другие нарушения, только постепенно увеличиваются. У многих пациентов с агрессивной лимфомой неХоджкина (иногда – в случае медленно прогрессирующей лимфомы неХоджкина) в момент постановки диагноза обнаруживают увеличенные лимфоузлы.
Лимфоузлы чаще замечают на шее, в подмышечных впадинах и в паховых областях. Эти лимфоузлы обычно не вызывают боли или другие нарушения, только постепенно увеличиваются. У многих пациентов с агрессивной лимфомой неХоджкина (иногда – в случае медленно прогрессирующей лимфомы неХоджкина) в момент постановки диагноза обнаруживают увеличенные лимфоузлы.
Конечно, необходимо помнить, что у людей лимфоузлы увеличиваются очень часто и самая частая причина этого — инфекция. Однако увеличение лимфоузла, вызванное инфекцией, обычно кратковременно и исчезает после вылечивания инфекции.
Хотя самый частый симптом лимфомы неХоджкина в момент постановки диагноза — увеличенный лимфоузел, существуют также и другие симптомы:
- Общие симптомы (симптомы общего плохого самочуствия)
- Симптомы, которые связаны с увеличением органов, поражённых лимфомой
Общие симптомы являются неспецифическими и указывают на то, что челевек – нездоров. Общие симптомы, которые часто наблюдают в случае лимфомы неХоджкина:
Общие симптомы, которые часто наблюдают в случае лимфомы неХоджкина:
- Периодическая лихорадка неясного происхождения (температура тела выше 38oC)
- Потливость ночью (вплоть до промокания ночной рубашки и простыней)
- Непланируемая потеря массы тела (более, чем 10% от массы тела за последние 6 месяцев)
- Длительная и выраженная усталость и слабость
- Сниженный аппетит
Первые три симптома – лихорадку, потливость ночью и потерю массы тела используют для классификации стадий лимфомы неХоджкина. Человеку, у которого наблюдают один и более из этих симптомов, к классификации стадии лимфомы присоединяют букву ‘’B. Например, стадия лимфомы неХоджкина IIB указывает, что у пациента наблюдается один или более из этих трёх симптомов, а стадия IIA указывает, что у пациента нет ни одного из этих симптомов. По этой причине эти три симптома нередко называются ‘B симптомы’.
Другие общие симптомы, которые можно наблюдать у пациентов с лимфомой неХоджкина:
- Одышка и кашель
- Постоянный зуд всего тела
Другие симптомы можно наблюдать, если лимфома затрагивает не только лимфоузлы, но и какой-то орган.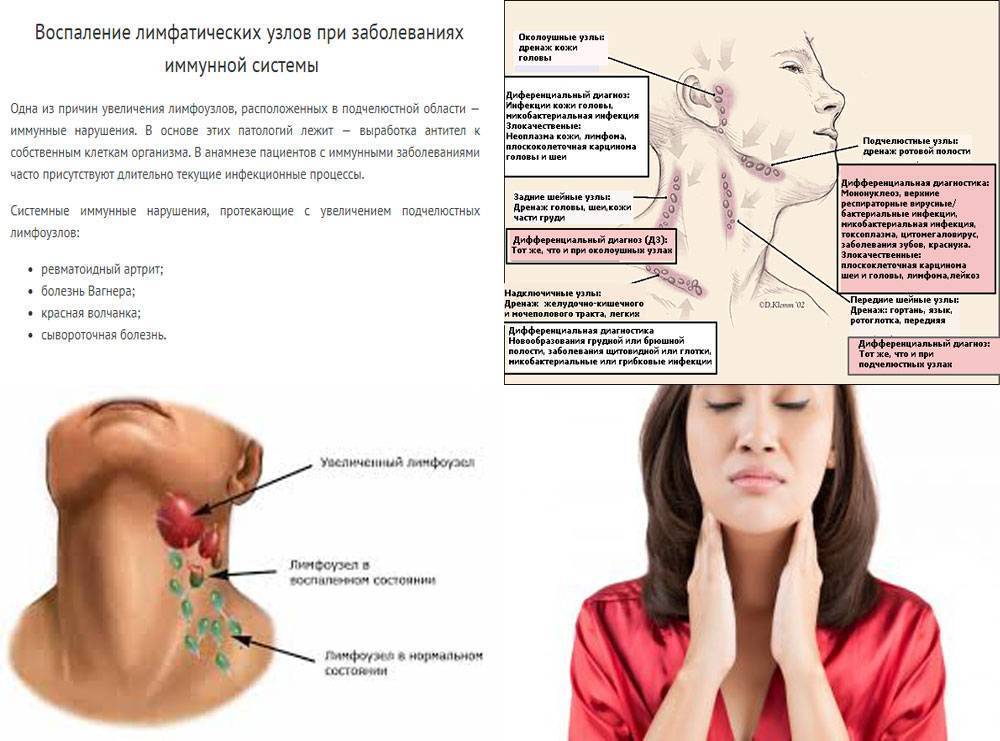 Тогда наблюдают, главным образом, признаки нарушения работы этого органа. Например, лимфома желудка или кишечника может вызывать боли в животе, нарушения пищеварения, понос и др.
Тогда наблюдают, главным образом, признаки нарушения работы этого органа. Например, лимфома желудка или кишечника может вызывать боли в животе, нарушения пищеварения, понос и др.
Методы исследования
Для постановки диагноза лимфомы применяют несколько методов диагностики: рентгенологическое исследование, компьютерную томографию, биопсию костного мозга и анализы крови.
У многих людей страдающих лимфомой снижено количество клеток крови (эритроцитов, лейкоцитов, тромбоцитов). Это можно определить в обычном анализе крови. Наиболее частая причина недостатка клеток – воздействие лимфомы на костный мозг (место, где образуются клетки крови). Однако, количество клеток может быть снижено и в случае, когда нет данных, указывающих на нарушение кроветворной функции костного мозга.
У людей с пониженным количеством эритроцитов или с анемией, может быть выраженная усталость и одышка. В свою очередь, сниженное количество лейкоцитов, делает людей восприимчивее к инфекциям; низкое число тромбоцитов может стать причиной кровотечения.
Медленно прогрессирующую и агрессивную лимфому неХоджкина можно отличить по тому, как клетки выглядят под микроскопом. Для проведения этого обследования, нужно взять образцы тканей лимфомы. Большей части пациентов проводят биопсию лимфатических узлов – хирургически удаляют затронутый лимфоузел (или его часть) и осматривают под микроскопом. Иногда диагноз ставят ‘случайно’ – во время обследования в связи с другими жалобами и заболеваниями, например, во время гастроскопии.
Может показаться, что во время проведения всех этих исследований без необходимости откладывается лечение. Однако, правильное лечение существенно зависит от того, насколько точно поставлен диагноз.
Воспаление шейных лимфоузлов | Причины развития
Воспаление подчелюстных лимфоузлов может произойти по разным причинам и в разном возрасте. Правильное и своевременное лечение поможет избежать развития осложнений.
Правильное и своевременное лечение поможет избежать развития осложнений.
Что собой представляет данная патология
Лимфаденит – воспаление лимфоузлов. Чаще всего воспаляются именно подчелюстные лимфатические узлы. Связано это с реакцией иммунной системы на проникновение в организм человека инфекции.
Специалисты выделяют три стадии развития патологии:
- начальная;
- средняя;
- гнойная стадия.
Важно знать! Наличие гноя в лимфатических узлах требует немедленного оперативного вмешательства.
Воспаление лимфоузлов на шее – это тревожный симптом, который говорит о том, что в организме развивается какой-либо патологический процесс.
Симптоматика
Симптоматика лимфаденита на шее идентична воспалительному процессу слюнных желез, флегмоне или же абсцессу. Именно поэтому при обнаружении каких-либо признаков патологии, необходимо сразу обратиться к врачу.
Причины развития патологии у взрослых
- Инфекция.
 Воспаление лимфоузлов происходит из-за попадания инфекции в органы, расположенные рядом с шеей. При попадании в организм, патогенная микрофлора изменяет структуру человеческих клеток. Увеличение узлов на шее, как раз и является защитной реакцией организма.
Воспаление лимфоузлов происходит из-за попадания инфекции в органы, расположенные рядом с шеей. При попадании в организм, патогенная микрофлора изменяет структуру человеческих клеток. Увеличение узлов на шее, как раз и является защитной реакцией организма. - Иммунные патологии. ВИЧ-инфекции, СПИД, лейкемия на начальных стадиях развития проявляются увеличенными лимфатическими шейными узлами.
- Стоматологические заболевания. Флюс, абсцесс, альвеолит и другие гнойные воспаления полости рта характеризуются увеличением лимфоузлов на шее.
- Токсоплазмоз. Инфекционное заболевание, возбудителями которого являются токсоплазмы, поражающие лимфатическую систему.
У детей развитие патологии может быть вызвано:
- царапинами от животных;
- простудой;
- инфекцией органов дыхания, лор-органов, горла, глаз;
- стоматологическими заболеваниями.
Лечение основывается на выявлении этиологии. Терапия назначается только после тщательной диагностики.
Профилактические меры
- Проведение своевременного лечения инфекционных заболеваний полости рта и верхних дыхательных путей.
- Регулярная гигиена полости рта.
- Посещение врача-стоматолога каждые шесть месяцев.
- Укрепление общего иммунитета.
- Правильное питание.
причины, симптомы и лечение в статье стоматолога-хирурга Козлов П. Ю.
Дата публикации 20 апреля 2021Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Шейный лимфаденит — это увеличение лимфатических узлов в области шеи, вызванное воспалением.
При остром лимфадените увеличенный лимфоузел становится плотным и болезненным, кожа воспалённой области краснеет, повышается местная температура и появляется слабость. При хроническом лимфадените других симптомов, кроме увеличения лимфоузла, может не быть.
Причины шейного лимфаденита
Лимфатическая система входит в состав иммунной системы, поэтому любая болезнь, при которой активируется клеточный иммунитет, может вызывать воспаление лимфатических узлов [1][2][3].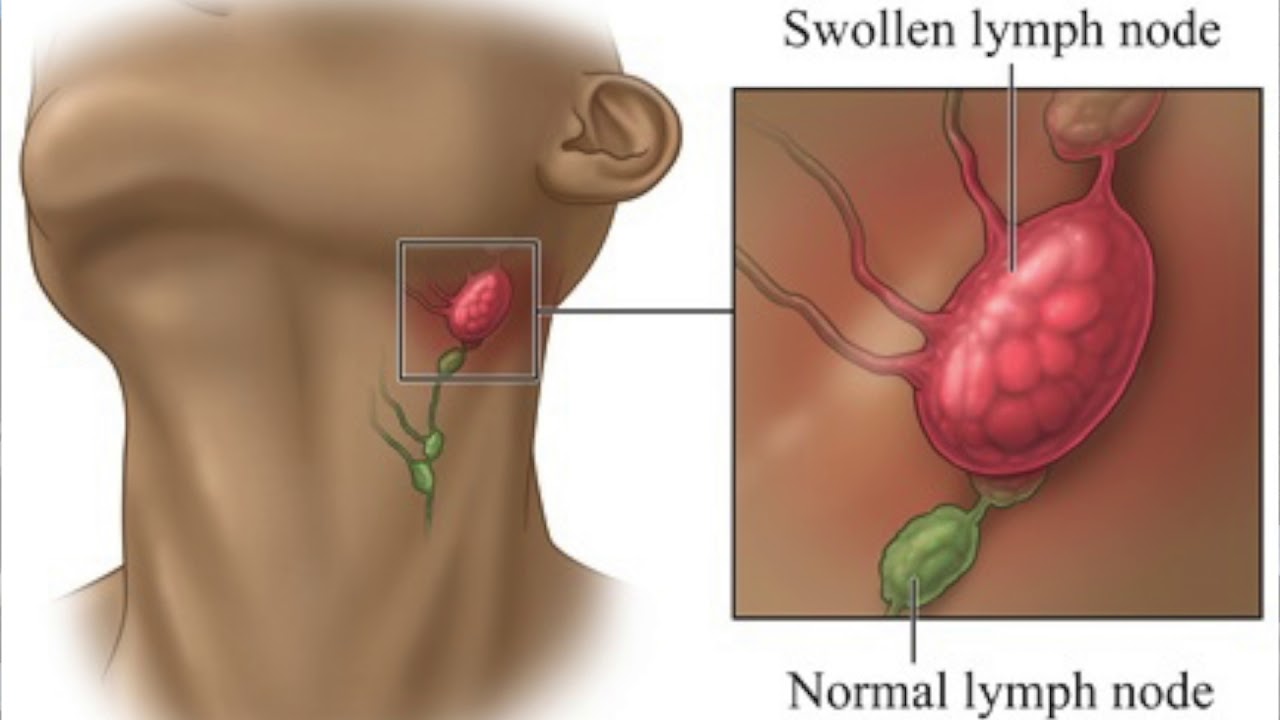
Лимфаденит может возникать из-за воспаления в зубочелюстной системе и ЛОР-органах. Реже его причиной становятся местные заболевания кожи, например фурункул, карбункул и нагноившаяся эпидермальная киста.
К развитию шейного лимфаденита могут приводить специфические и неспецифические возбудители. В первом случае лимфаденит сопровождает основное заболевание, особенности воспаления лимфоузлов напрямую зависят от возбудителя.
Во втором случае причиной становятся гнойные раны и воспалительные процессы, связанные с тканями зуба и периодонтом, например кариес, осложнённый периодонтитом. Клиническая картина от возбудителя при этом не зависит.
Возбудители специфического лимфаденита:
Возбудители неспецифического лимфаденита:
- бактерии — стафилококки, стрептококки и анаэробные микроорганизмы;
- вирусы — грипп, герпес, аденовирус и т. д.;
- грибы.
Из-за повышенной активности лимфоидной системы у детей заболевание встречается чаще, чем у взрослых [13][14].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы шейного лимфаденита
Когда в организм проникают вирусы и бактерии, лимфатическая система реагирует на них одной из первых. Поэтому шейный лимфаденит может быть первым проявлением основного заболевания. Позже к нему присоединяются другие симптомы, характерные для туберкулёза, сифилиса, чумы, ВИЧ или других инфекций.
Симптомы острого лимфаденита
При остром серозном лимфадените:
- пациента беспокоит первичный воспалительный очаг, например зубная боль или боль в горле;
- болезненный и увеличенный лимфатический узел смещается при ощупывании;
- возникает умеренная боль в области лимфатического узла, но дальше она не распространяется;
- может незначительно повыситься температура;
- появляется общая слабость и боль при движении головой [4].
Эти симптомы — повод немедленно обратиться за медицинской помощью.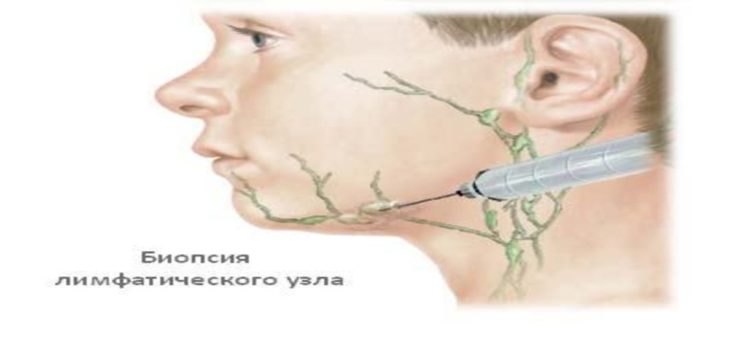
При остром гнойном лимфадените клинические признаки более выражены. Возбудители воспаления и их токсины распространяются по организму и попадают в системный кровоток, поэтому интоксикация нарастает и симптомы усиливаются.
Симптомы острого гнойного лимфаденита:
- лимфоузел увеличивается и спаивается с соседними узлами и окружающими тканями;
- при ощупывании лимфоузла возникает резкая боль;
- повышается местная и общая температура тела;
- появляется озноб, возможна одышка;
- возникает головная боль и слабость;
- развивается покраснение кожи и отёк [5].
На этой стадии лимфатический узел нагнаивается, но близлежащие ткани ещё не поражены. Без своевременной медицинской помощи воспаляются соседние лимфатические узлы и окружающие ткани и возникает осложнение лимфаденита — аденофлегмона.
Симптомы хронического лимфаденита
Хронический лимфаденит часто протекает без симптомов. При обострении основного заболевания, например тонзиллита или ринита, лимфоузел увеличен и причиняет умеренную боль пациенту.
Зачастую при излечении или стабилизации основного заболевания признаки лимфаденита тоже исчезают. Но иногда после нескольких обострений ткани лимфоузла разрастаются. Такой узел не болит, но увеличен. Из-за его поверхностного расположения пациенты часто самостоятельно обнаруживают изменение. Обычно они замечают, что под кожей на шее появился «перекатывающийся шарик». Это свойственно именно хроническому лимфадениту, так как лимфатический узел не сращён с окружающими тканями.
Патогенез шейного лимфаденита
Лимфатическая система — это сеть органов, сосудов и лимфатических узлов, расположенных по всему телу.
Функции лимфатической системы:
- удалять продукты обмена веществ из тканей и транспортировать их к выводящим органам;
- поддерживать постоянство внутренней среды организма;
- вырабатывать лимфоциты — клетки иммунной системы, защищающие организм от вирусов и бактерий [6].
При воспалительных процессах, чаще гнойных, лимфа (бесцветная жидкость с большим количеством лимфоцитов) с бактериями и токсинами из очага поражения поступает в лимфатические узлы — небольшие структуры, которые фильтруют лимфатическую жидкость. Проходя сквозь них, лимфа обогащается лимфоцитами и антителами и очищается от инородных частиц: микробных тел, погибших и опухолевидных клеток, пылевых частиц. Они задерживаются и уничтожаются в лимфоузлах.
Проще говоря, лимфатические узлы выступают барьером, который не даёт инфекции распространяться по организму. Однако при слабом иммунитете и высокой патогенности микробов узел инфицируется и воспаляется. Он увеличивается и становится болезненным, но окружающие ткани в патологический процесс ещё не вовлечены. Затем воспаление нарастает, поражаются близлежащие ткани и симптомы интоксикации становятся более выраженными.
В дальнейшем лимфатический узел нагнаивается. Сперва гной находится внутри него и за пределы капсулы не распространяется. Без лечения пациент чувствует себя всё хуже, гноя в лимфатическом узле становится больше, затем капсула разрывается и гнойное содержимое проникает в окружающие ткани.
Классификация и стадии развития шейного лимфаденита
По типу возбудителя
Неспецифические (клиническая картина не зависит от возбудителя):
- бактерии;
- вирусы;
- грибы.
Специфические (лимфаденит сопровождает основное заболевание, его течение напрямую зависит от возбудителя):
По типу течения заболевания
Острый лимфаденит:
- катаральный;
- серозный;
- гнойный.
Хронический лимфаденит:
- гиперпластический — лимфатический узел увеличивается и становится более плотным; его ткань заменяется на соединительную, появляются участки некроза и кальциноза;
- абсцедирующий (гнойный) [7].
По локализации входных ворот инфекции
- одонтогенный — при поражении зубов;
- неодонтогенный — при заболевании ЛОР-органов и др.
По расположению лимфоузлов
- Подбородочные лимфатические узлы располагаются непосредственно под мышечным слоем, что затрудняет их выявление. К ним лимфа попадает от тканей нижней губы, подбородка, зубов и кончика языка.
- Поднижнечелюстные лимфатические узлы находятся под челюстью. Они очень чувствительны к воспалительным заболеваниям полости рта и могут воспалиться при периодонтите. В поднижнечелюстные лимфоузлы лимфа оттекает от век, угла глаз, щёк, носа, зубов, верхней и нижней губы.
- Поверхностные шейные лимфатические узлы расположены в верхней трети кивательной мышцы, глубокие шейные лимфоузлы залегают под ней.
- Задние шейные лимфоузлы находятся на задней поверхности шеи по обе стороны от позвоночника.
- Тонзиллярные лимфатические узлы расположены в области углов нижней челюсти с каждой стороны. Они очень уязвимы при заболеваниях гортани и миндалин.
- Заушные лимфатические узлы располагаются позади ушных раковин. В них лимфа поступает от уха, теменной и лобной областей.
Стадии развития заболевания
- Катаральное воспаление. Лимфатический узел увеличивается, становится плотным, болезненным, но окружающие ткани не воспалены. Возникает боль в поражённой области, повышается температура, и появляются симптомы интоксикации: головные боли, слабость, ломота в мышцах и суставах.
- Серозная стадия. Воспаление нарастает и захватывает окружающие ткани. Кожа в проекции поражённого лимфатического узла краснеет, боль усиливается. Температура тела повышается, симптомы интоксикации становятся более выраженными.
- Гнойная стадия. Без лечения лимфатический узел нагнаивается, но гной находится внутри самого узла и за пределы капсулы не выходит. Окружающие ткани отекают и могут срастись с капсулой узла. Появляется жар, озноб, ломота в теле и сильная головная боль. Постепенно в лимфатическом узле становится больше гноя и капсула расплавляется. Гнойное содержимое проникает в окружающие ткани, и происходит их инфицирование.
На начальных стадиях ткани лимфатического узла могут либо полностью восстановиться, либо заболевание переходит в тяжёлую стадию или хроническую форму. Это зависит от характера и агрессивности возбудителя, состояния иммунитета и оказанной медицинской помощи.
При хроническом течении лимфаденита изменяется структура лимфатического узла, лимфоидная ткань разрастается, могут появиться очаги распада и некроза. В таком состоянии узел может находиться много лет, но при этом не беспокоить. Однако при снижении защитных сил организма хроническое воспаление может обостриться и возникнет гнойный процесс.
Осложнения шейного лимфаденита
При своевременном обращении к врачу неспецифический шейный лимфаденит полностью обратим. Если же визит к доктору откладывать, заниматься самолечением или игнорировать проблему, то часто развиваются осложнения.
Одно из них — аденофлегмона, или гнойное воспаление жировой клетчатки, окружающей поражённый лимфоузел. Симптомы аденофлегмоны:
- повышение температуры тела до 39–39,5 °C и более;
- выраженные боли и отёк;
- кожа поражённой области покрасневшая и горячая;
- озноб, слабость и головная боль;
- пальпация области вокруг воспалённого лимфоузла вызывает резкую боль, при этом ощущается плотный воспалительный инфильтрат (скопление крови с лимфой).
Общее состояние пациента тяжёлое, ему требуется неотложная медицинская помощь.
Другое частое осложнение острого лимфаденита — хроническое воспаление лимфатического узла. Заболевание может длительно протекать без симптомов, но такой лимфоузел — это «бомба замедленного действия». При переохлаждении или другом неблагоприятном воздействии защитные силы организма снижаются и вновь может начаться воспалительная реакция с последующим нагноением. Кроме того, существуют гипотезы, что хроническое воспаление приводит к раку [12].
Более редкое осложнение — нагноение лимфатического узла с образованием абсцесса или флегмоны. Флегмона — острое разлитое гнойное воспаление клетчаточных пространств. В отличие от абсцесса она не имеет чётких границ.
При флегмоне и абсцессе потребуется хирургическое вмешательство, после которого на коже могут остаться рубцы. Также при этих осложнениях в организме накапливается большое количество патогенных микроорганизмов, что особенно опасно при снижении иммунитета, например из-за ВИЧ [8].
Активное распространение инфекции в организме может приводить к тяжёлому общему осложнению — сепсису, при котором возбудитель попадает в кровь и может поразить любой орган. При сниженном иммунитете организм не справляется с инфекцией и пациент может погибнуть.
Если организм ослаблен и не может противостоять нагноению лимфатического узла, но ему удаётся не дать инфекции распространиться по организму, то очаг воспаления и здоровых тканей разграничивается. В результате образуется капсула, внутри которой накапливается гной. Со временем гноя становится больше, капсула разрывается и образуется свищевой ход, через который гной выходит наружу. Сформировавшийся свищевой ход после опорожнения абсцесса длительно заживает, и в итоге образуется грубая рубцовая ткань.
При абсцедирующем лимфадените и аденофлегмоне часто развивается тромбофлебит — опасное заболевание, при котором венозная стенка воспаляется, а в просвете сосуда образуется тромб. На фоне тромбофлебита может развиться другое серьёзное заболевание — энцефалит, или воспаление тканей головного мозга.
Диагностика шейного лимфаденита
Диагностические мероприятия при шейном лимфадените можно разделить на клинические, аппаратные и лабораторные.
Клиническое обследование
Сбор жалоб: пациент обычно отмечает боли в области поражённого лимфатического узла, признаки общей интоксикации организма и симптомы основного заболевания.
Изучение анамнеза: врач выясняет интенсивность, характер течения и время появления симптомов. Также он узнаёт о социально-бытовых условиях жизни пациента, иммунном статусе, наличии хронических и вирусных заболеваний.
Клинический осмотр: оценивается симметричность лица и шеи, наличие отёчности и покраснения. Все шейные лимфатические узлы ощупываются с обеих сторон. Если выявлен изменённый лимфоузел, то врач описывает его форму, консистенцию, размер, поверхность, расположение, болезненность, подвижность при попытках смещения и состояние симметричного лимфоузла.
Все лимфатические узлы подразделяются на два вида:
- поверхностные — залегают в подкожно-жировой клетчатке или под ней;
- глубокие — расположены в толще мышц и рядом с внутренними органами.
Шейные лимфоузлы в основном относятся к поверхностным, лишь некоторые из них расположены под мышцами. Поверхностное расположение облегчает диагностику — зачастую воспалённый узел визуально заметен без дополнительных методов.
Аппаратные методы
К ним относятся ультразвуковое исследование (УЗИ), компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Ультразвуковая диагностика основана на способности звуковых волн отражаться от разных структур организма.
На УЗИ выявляют:
- расположение, форму, размеры, количество и структуру лимфатических узлов;
- спайки и сращения лимфатического узла с окружающими тканями;
- воспаление в лимфатических сосудах и окружающих тканях.
Метод компьютерной томографии использует рентгеновское излучение. При помощи аппарата КТ делаются послойные снимки, а компьютерная программа собирает их в трёхмерное изображение.
Компьютерная томография позволяет:
- изучить точное расположение, количество, форму и структуру лимфатических узлов;
- выявить очаги некроза или склероза — замещения нормальной ткани соединительной;
- обнаружить сращения лимфатического узла с окружающими тканям;
- выявить воспалительные изменения окружающих тканей;
- обнаружить патологическую жидкость и включения.
При проведении КТ черепа можно выявить причины заболевания, например воспаление в области внутреннего уха, в тканях, окружающих зуб, и в полости верхнечелюстной пазухи.
МРТ схожа с КТ, однако точнее и безопаснее, так как проводится без рентгеновского излучения.
Лабораторные методы
- Тесты для выявления возбудителя — основной метод при диагностике специфического лимфаденита.
- Общий анализ крови — особое внимание уделяется показателям СОЭ (скорости оседания эритроцитов), количеству лейкоцитов и их процентному соотношению. Признаки воспаления: СОЭ выше 15 мм/ч и уровень лейкоцитов более 9 x 109.
- Биопсия. При пункционной биопсии материал забирают из поражённого лимфоузла полой иглой. При тонкоигольной аспирационной биопсии применяют тонкую иглу и стерильный шприц. Игла вводится в лимфатический узел, и происходит забор тканей. Чтобы исключить забор тканей вне узла, часто процедуру проводят под контролем УЗИ.
Дифференциальная диагностика
Лимфаденит следует отличать от изменений лимфатических узлов при злокачественных опухолях [9].
Лечение шейного лимфаденита
Устранение первичного очага инфекции
К шейному лимфадениту часто приводит острый или обострившийся периодонтит и осложнения запущенного кариеса, например острый гнойный периостит.
Если зуб можно сохранить, то корневые каналы очищают и пломбируют. Если восстановить зуб невозможно, то его удаляют. При сформировавшемся гнойном очаге больной зуб лечат или удаляют, абсцесс вскрывают. Если шейный лимфаденит развился из-за заболевания ЛОР-органов, также следует устранить очаг острого воспаления.
Медикаментозная терапия
- Антибактериальная терапия. Обычно применяются антибиотики широкого спектра, в основном с бактерицидным действием. Компоненты таких препаратов разрушают клеточную стенку бактерии или нарушают процессы её обмена веществ, что приводит к гибели микроба. Если состояние пациента не улучшается, исследуют биологический материал, полученный из лимфатического узла, и выявляют чувствительность микроорганизмов к лекарствам.
- Противовирусные препараты применяются при вирусном происхождении лимфаденита, например при герпесе.
- Противовоспалительные препараты подавляют воспаление на клеточном уровне, уменьшают боль и снижают температуру.
- Антигистаминные препараты уменьшают проницаемость капилляров, что предупреждает развитие отёков и застойных процессов. Также они не дают лейкоцитам проникнуть в очаг поражения и угнетают выработку веществ, способствующих развитию воспаления.
Физиотерапевтическое лечение
- УВЧ (ультравысокочастотная терапия) направлена на уменьшение отёчности, воспаления и боли.
- Ультразвук применяют, чтобы ускорить разрешение воспалительного процесса.
- УФО (ультрафиолетовое облучение) показан для уменьшения воспаления.
- Лазерная терапия направлена на уменьшение боли, улучшение питания и кровоснабжения поражённого участка.
- Электрофорез — метод, при котором лекарственное вещество проникает в ткани с помощью постоянного электрического тока. При лимфаденитах обычно проводится электрофорез с йодидом калия и протеолитическими ферментами.
- Магнитотерапия направлена на снижение боли, воспаления, отёчности и застойных процессов в тканях.
Физиотерапевтические методы применяют в России для уменьшения сроков медикаментозного лечения, однако научно обоснованных доказательств их эффективности недостаточно.
Хирургическое вмешательство
Вскрытие гнойного очага показано при гнойной форме лимфаденита и аденофлегмоне. В зависимости от размеров очага операция проводится под местной или общей анестезией. При хирургическом вмешательстве гнойное содержимое и ткани распавшегося лимфатического узла удаляются.
После хирургической обработки в рану помещают дренаж, который обеспечивает отток гноя и не даёт краям раны срастаться. Затем рану обрабатывают, обновляют её края и ушивают.
Дезинтоксикационная терапия
Снижает уровень токсинов в организме путём их разведения, поглощения продуктов распада и усиления диуреза. Для этого пьют больше жидкости, а при тяжёлом состоянии внутривенно вводят «Гемодез» и «Реоглюман».
Диета
Рекомендовано сбалансировано питаться и потреблять достаточно витаминов, макро- и микроэлементов.
Особенности лечения лимфаденита
Лечение шейного лимфаденита напрямую зависит от стадии и формы заболевания.
При остром серозном лимфадените особое внимание уделяется первичному очагу воспаления: воспалительным заболеваниям зубов, полости рта и ЛОР-органов. Если первичный воспалительный процесс остановить на ранних стадиях, то симптомы острого серозного лимфаденита также становятся менее выраженными.
Почти в 98 % случаев при остром лимфадените удаётся выявить первичный очаг поражения [10]. Его устраняют и назначают антибактериальную, противовирусную, противовоспалительную или антигистаминную терапию.
При развитии гнойной формы устраняют первичный очаг, вскрывают гнойник и удаляют ткани распавшегося лимфоузла. Пациент обычно находится в больнице под круглосуточным наблюдением. Проводятся ежедневные перевязки, назначают антибактериальную, противовоспалительную, антигистаминную и дезинтоксикационную терапию.
При хроническом гиперпластическом лимфадените поражённый лимфатический узел удаляют, лечение также проводится в больнице. Фрагменты тканей отправляют в лабораторию, обрабатывают и исследуют под микроскопом. Эта процедура позволяет исключить онкологическое заболевание и предупредить его развитие.
Прогноз. Профилактика
Прогноз благоприятный, если своевременно обратиться к врачу. Раннее лечение поможет предотвратить необратимые изменения лимфатического узла и сохранить его функции.
Для профилактики шейных лимфаденитов нужно раз в полгода посещать стоматолога.
Другие профилактические меры помогут укрепить иммунную систему и не допустить заражения.
Для этого следует:
- есть больше фруктов и овощей;
- высыпаться;
- быть физически активным;
- не курить и не злоупотреблять алкоголем;
- чаще мыть руки и тщательно готовить мясо;
- делать рекомендованные прививки;
- по возможности уменьшить стресс [11].
причины, симптомы и методы лечения заболевания — Клиника ISIDA Киев, Украина
Содержание
Из-за широкого распространения специфической профилактики в виде вакцинации инфекционные заболевания возникают реже. Но в групповых коллективах все еще регистрируются эпидемические вспышки болезней, к которым относится краснуха. Это высокозаразное вирусное заболевание для которого характерно возникновение сыпи, лимфаденита, интоксикационного синдрома.
Что это такое
Краснуха — это инфекционное заболевание, возбудителем которого является специфический вирус. Патология имеет периодические подъемы, возникает спорадически, каждые 3-5 лет в осенне-зимний период. Эпидемические вспышки обычно возникают в детских коллективах, но и не исключено развитие патологии у взрослых. Малыши до 6 месяцев болеют очень редко, из-за наличия врожденного иммунитета.
Причины возникновения — анамнез
Источником патологии является вирусоносители или больной с клиническими проявляничси болезни. Выделение возбудителя происходит со слизью из верхних дыхательных путей, с мочой и калом. Чтобы не заразиться, важно знать как передается краснуха. Пути передачи:
- Воздушно капельный. Инфекция разносится во время кашля, чихания.
- Трансплацентарный. От матери к ребенку.
- При контакте с зараженным материалом.
Заразность краснухи очень высокая, потому часто обнаруживаются вспышки этой патологии в коллективах.
Симптомы, признаки и виды
Инкубационный период может продолжаться до трех недель. У детей протекает легко, потому как начинается невыраженной клинической картиной. Возможно незначительное ухудшение общего состояния. Невыраженные признаки интоксикации.
Краснуха у детей
Клинические проявления:
- Сыпь мелкоточечная, не склонна к образованию больших пятен. Возникает преимущественно на разгибательных поверхностях конечностей. Энантема не зудит, не болит, над кожей не возвышается. Исчезает через 2-3 дня, не оставляет пигментации.
- Лихорадка не выражена. Температурная реакция длится не долго.
У детей краснуха зачастую не требует специфического лечения, госпитализации.
Диагностика заболевания
Для диагностики подробно собирают жалобы у ребенка, выясняют анамнез жизни и заболевания. При тяжелом течении патологии назначают проведение иммуноферментного анализа. Определяют титр специфических антител, иммуноглобулинов. При развитии вторичной инфекции может потребоваться использовании ультразвуковой диагностики, рентгенографии.
Краснуха — лечение
Для того, чтобы назначить правильное лечение важно знать сколько длится болезнь. Важно придерживаться постельного режима, использовать обильное, теплое питье. При развитии светобоязни — затемнить комнату. Для лечения также используются жаропонижающие средства.
При присоединении вторичной инфекции может использоваться антибактериальная терапия, инфузионные средства, противоотечные, стероидные гормоны, витамины.
Осложнения
Если при возникновении первых симптомов болезни не обратиться за медицинской помощью, то патология может протекать тяжело. К основным осложнениям заболевания относят:
- Поражение мозговых оболочек — энцефалит.
- Развитие воспалительного процесса в суставах — артрит.
При заражении краснухой в первом триместре беременности возможно тяжелое, тератогенное влияние на плод. Возбудитель проходит через плацентарный барьер и поражает нервную систему, паренхиматозные органы. Характерно развитие пороков, которые несовместимы с жизнью. Поэтому в таких случаях рекомендуется выполнять аборт.
Также при тяжелом течении болезни возможно вторичное присоединение бактериальной инфекции с воспалением внутреннего уха, легких.
Вывод
Краснуха — это вирусное заболевание которым болеют как взрослые так и дети. К характерным симптомам относится специфическая сыпь, лимфаденит, интоксикация. Специальные методы диагностики обычно не используются, при тяжелом течении применяется иммуноферментный анализ. Для лечения применяют симптоматическую терапию. Самое тяжелое осложнение — энцефалит.
Лимфангит: причины, симптомы и изображения
Лимфангит — это инфекция лимфатических сосудов, по которым лимфатическая жидкость переносится по всему телу.
Лимфангит обычно требует лечения антибиотиками. Кожные инфекции являются наиболее частой причиной лимфангита.
Лимфатическая жидкость и лимфатическая система помогают человеку бороться с инфекциями. Обычно лимфатическая жидкость направляется к месту инфекции, чтобы доставить лимфоциты, чтобы помочь бороться с инфекцией. Лимфоциты — это белые кровяные тельца.
Иногда инфицированная лимфатическая жидкость в одной части тела перемещается по лимфатическим сосудам, вызывая лимфангит.
Из этой статьи вы узнаете больше о причинах и симптомах лимфангита, а также о том, как врачи диагностируют и лечат его.
Лимфангит — это тип вторичной инфекции, что означает, что он возникает из-за другой инфекции.
Когда инфекция распространяется от исходного участка к лимфатическим сосудам, сосуды воспаляются и инфицируются.
Бактериальные инфекции — наиболее частая причина лимфангита.Также возможен лимфангит, вызванный вирусной или грибковой инфекцией.
Любая травма, которая позволяет вирусу, бактериям или грибку проникнуть в организм, может вызвать инфекцию, которая приводит к лимфангиту. Некоторые возможные причины включают:
- колотые раны, например, от наступления на гвоздь или другой острый предмет
- нелеченные или тяжелые кожные инфекции, такие как целлюлит
- укусы и укусы насекомых
- рана, требующая наложения швов
- инфицированная хирургическая раны
- споротрихоз, грибковая инфекция кожи, распространенная среди садоводов
Люди с лимфангитом могут заметить красные полосы, идущие от места травмы к участкам с большим количеством лимфатических узлов, таким как подмышки или пах.
Необъяснимые красные полосы на любом участке тела также могут быть признаком лимфангита, особенно у человека с уже имеющейся кожной инфекцией.
Другие симптомы лимфангита могут включать:
- недавняя незаживающая рана
- плохое самочувствие или слабость
- лихорадка
- озноб
- головная боль
- снижение энергии и потеря аппетита
- опухоль возле травмы или пах или подмышки
Лимфангит может распространиться на кровь, если его не лечить.Эта опасная для жизни инфекция, называемая сепсисом, может вызывать очень высокую температуру, симптомы гриппа и даже органную недостаточность.
Человек, который чувствует себя очень плохо после травмы или у которого высокая температура и симптомы лимфангита, должен обратиться за неотложной медицинской помощью.
Люди со слабой иммунной системой могут быть более уязвимы к лимфангиту. Наличие определенных состояний, таких как диабет, ВИЧ или рак, или прием лекарств, подавляющих иммунную систему, включая химиотерапевтические препараты, могут увеличить риск лимфангита.
Люди с признаками кожных инфекций, у которых есть эти состояния, должны поговорить со своим врачом.
Врач может заподозрить лимфангит только на основании симптомов человека. Если у человека опухшие лимфатические узлы, красные полосы от травмы или другие признаки инфекции, врач может начать лечение антибиотиками.
Они также обычно проводят тщательное обследование, чтобы найти источник первоначальной инфекции, поскольку это может помочь в выборе правильного лечения.
Часто врач назначает антибиотики, ожидая результатов посева. Посев травмы может определить, является ли инфекция бактериальной, вирусной или грибковой, и какое лекарство будет наиболее эффективным.
По результатам посева врач может изменить лечение или добавить дополнительные лекарства в план лечения пациента.
В некоторых случаях врач может также выполнить биопсию любых опухших лимфатических узлов, чтобы исключить другие заболевания. Также может быть полезен анализ крови, особенно если причина инфекции неясна.
Поделиться на PinterestЧеловек может облегчить боль, приложив теплый компресс к травме.
Лимфангит может быстро распространяться, поэтому врачи обычно рекомендуют агрессивное лечение основной инфекции.
В большинстве случаев человеку необходимы антибиотики для лечения бактериальной инфекции. Внутривенные (IV) антибиотики могут доставить лекарство быстрее, поэтому человеку может потребоваться вводить антибиотики внутривенно в больнице или в кабинете врача.
Если инфекция грибковая или вирусная, врач пропишет противогрибковые или противовирусные препараты.
Если первый курс лечения не убивает инфекцию, человеку может потребоваться еще один курс лечения. В редких случаях человеку может потребоваться операция по удалению инфицированной ткани.
Лимфангит может быть очень болезненным. Чтобы облегчить боль, человек может попробовать:
- Приложить теплые компрессы к травме и участкам с красными полосами
- с использованием противовоспалительных препаратов, таких как ибупрофен
- , принимая обезболивающие, отпускаемые по рецепту врача
Выздоровление от лимфангита может занять дни, недели или даже месяцы.Скорость выздоровления зависит от того, насколько серьезным было заражение и насколько здоровым был человек до заражения.
Людям со слабой иммунной системой, младенцам и пожилым людям может потребоваться больше времени для восстановления.
При лечении инфекция должна быстро прекратить распространение. Чтобы оценить, работает ли лечение, врач может очертить красные полосы маркером или сфотографировать, чтобы увидеть, сокращаются ли они или продолжают распространяться после лечения.
Если появляются новые полосы, рана становится хуже или у человека появляются дополнительные симптомы, это может быть признаком того, что лечение не работает.
Некоторые инфекции лимфангита поражают кожу, мышцы или другие ткани. Восстановление после этих осложнений может занять время.
Человеку, перенесшему операцию по удалению поврежденной ткани, может потребоваться физиотерапия для выздоровления. Однако в большинстве случаев люди могут вернуться к своей нормальной жизни вскоре после излечения инфекции лимфангита.
У некоторых людей развивается рецидивирующий лимфангит. Это тип хронического лимфангита, который проходит после лечения и позже появляется снова.
Рецидив лимфангита более вероятен, если человек не получает правильного лечения исходной инфекции, вызвавшей лимфангит.Например, у людей со спортивной стопой, которая переходит в лимфангит, может снова развиться лимфангит, если лечение не полностью искоренит ногу спортсмена.
Люди со слабой иммунной системой могут быть предрасположены к развитию рецидивирующего лимфангита, потому что их организм менее способен бороться с инфекциями.
Лимфангит может быть болезненным и пугающим, если человек не знает, что такое красные полосы. Поскольку он быстро распространяется, небезопасно пытаться лечить в домашних условиях или ждать, чтобы увидеть, станет ли оно лучше или хуже.
Однако при своевременной медицинской помощи выздоровление обычно происходит быстро. Даже для людей с серьезными проблемами со здоровьем лечение может быть очень эффективным.
Человек, который думает, что у него лимфангит, должен позвонить своему врачу или обратиться в отделение неотложной помощи, особенно если у него жар или он очень плохо себя чувствует.
Некоторые люди не хотят обращаться к врачу из-за травмы кожи. Ошибки в отношении осторожности могут спасти жизнь и помочь обеспечить максимально быстрое и эффективное лечение.
Лимфангит: причины, симптомы и изображения
Лимфангит — это инфекция лимфатических сосудов, по которым лимфатическая жидкость переносится по всему телу.
Лимфангит обычно требует лечения антибиотиками. Кожные инфекции являются наиболее частой причиной лимфангита.
Лимфатическая жидкость и лимфатическая система помогают человеку бороться с инфекциями. Обычно лимфатическая жидкость направляется к месту инфекции, чтобы доставить лимфоциты, чтобы помочь бороться с инфекцией. Лимфоциты — это белые кровяные тельца.
Иногда инфицированная лимфатическая жидкость в одной части тела перемещается по лимфатическим сосудам, вызывая лимфангит.
Из этой статьи вы узнаете больше о причинах и симптомах лимфангита, а также о том, как врачи диагностируют и лечат его.
Лимфангит — это тип вторичной инфекции, что означает, что он возникает из-за другой инфекции.
Когда инфекция распространяется от исходного участка к лимфатическим сосудам, сосуды воспаляются и инфицируются.
Бактериальные инфекции — наиболее частая причина лимфангита.Также возможен лимфангит, вызванный вирусной или грибковой инфекцией.
Любая травма, которая позволяет вирусу, бактериям или грибку проникнуть в организм, может вызвать инфекцию, которая приводит к лимфангиту. Некоторые возможные причины включают:
- колотые раны, например, от наступления на гвоздь или другой острый предмет
- нелеченные или тяжелые кожные инфекции, такие как целлюлит
- укусы и укусы насекомых
- рана, требующая наложения швов
- инфицированная хирургическая раны
- споротрихоз, грибковая инфекция кожи, распространенная среди садоводов
Люди с лимфангитом могут заметить красные полосы, идущие от места травмы к участкам с большим количеством лимфатических узлов, таким как подмышки или пах.
Необъяснимые красные полосы на любом участке тела также могут быть признаком лимфангита, особенно у человека с уже имеющейся кожной инфекцией.
Другие симптомы лимфангита могут включать:
- недавняя незаживающая рана
- плохое самочувствие или слабость
- лихорадка
- озноб
- головная боль
- снижение энергии и потеря аппетита
- опухоль возле травмы или пах или подмышки
Лимфангит может распространиться на кровь, если его не лечить.Эта опасная для жизни инфекция, называемая сепсисом, может вызывать очень высокую температуру, симптомы гриппа и даже органную недостаточность.
Человек, который чувствует себя очень плохо после травмы или у которого высокая температура и симптомы лимфангита, должен обратиться за неотложной медицинской помощью.
Люди со слабой иммунной системой могут быть более уязвимы к лимфангиту. Наличие определенных состояний, таких как диабет, ВИЧ или рак, или прием лекарств, подавляющих иммунную систему, включая химиотерапевтические препараты, могут увеличить риск лимфангита.
Люди с признаками кожных инфекций, у которых есть эти состояния, должны поговорить со своим врачом.
Врач может заподозрить лимфангит только на основании симптомов человека. Если у человека опухшие лимфатические узлы, красные полосы от травмы или другие признаки инфекции, врач может начать лечение антибиотиками.
Они также обычно проводят тщательное обследование, чтобы найти источник первоначальной инфекции, поскольку это может помочь в выборе правильного лечения.
Часто врач назначает антибиотики, ожидая результатов посева. Посев травмы может определить, является ли инфекция бактериальной, вирусной или грибковой, и какое лекарство будет наиболее эффективным.
По результатам посева врач может изменить лечение или добавить дополнительные лекарства в план лечения пациента.
В некоторых случаях врач может также выполнить биопсию любых опухших лимфатических узлов, чтобы исключить другие заболевания. Также может быть полезен анализ крови, особенно если причина инфекции неясна.
Поделиться на PinterestЧеловек может облегчить боль, приложив теплый компресс к травме.
Лимфангит может быстро распространяться, поэтому врачи обычно рекомендуют агрессивное лечение основной инфекции.
В большинстве случаев человеку необходимы антибиотики для лечения бактериальной инфекции. Внутривенные (IV) антибиотики могут доставить лекарство быстрее, поэтому человеку может потребоваться вводить антибиотики внутривенно в больнице или в кабинете врача.
Если инфекция грибковая или вирусная, врач пропишет противогрибковые или противовирусные препараты.
Если первый курс лечения не убивает инфекцию, человеку может потребоваться еще один курс лечения. В редких случаях человеку может потребоваться операция по удалению инфицированной ткани.
Лимфангит может быть очень болезненным. Чтобы облегчить боль, человек может попробовать:
- Приложить теплые компрессы к травме и участкам с красными полосами
- с использованием противовоспалительных препаратов, таких как ибупрофен
- , принимая обезболивающие, отпускаемые по рецепту врача
Выздоровление от лимфангита может занять дни, недели или даже месяцы.Скорость выздоровления зависит от того, насколько серьезным было заражение и насколько здоровым был человек до заражения.
Людям со слабой иммунной системой, младенцам и пожилым людям может потребоваться больше времени для восстановления.
При лечении инфекция должна быстро прекратить распространение. Чтобы оценить, работает ли лечение, врач может очертить красные полосы маркером или сфотографировать, чтобы увидеть, сокращаются ли они или продолжают распространяться после лечения.
Если появляются новые полосы, рана становится хуже или у человека появляются дополнительные симптомы, это может быть признаком того, что лечение не работает.
Некоторые инфекции лимфангита поражают кожу, мышцы или другие ткани. Восстановление после этих осложнений может занять время.
Человеку, перенесшему операцию по удалению поврежденной ткани, может потребоваться физиотерапия для выздоровления. Однако в большинстве случаев люди могут вернуться к своей нормальной жизни вскоре после излечения инфекции лимфангита.
У некоторых людей развивается рецидивирующий лимфангит. Это тип хронического лимфангита, который проходит после лечения и позже появляется снова.
Рецидив лимфангита более вероятен, если человек не получает правильного лечения исходной инфекции, вызвавшей лимфангит.Например, у людей со спортивной стопой, которая переходит в лимфангит, может снова развиться лимфангит, если лечение не полностью искоренит ногу спортсмена.
Люди со слабой иммунной системой могут быть предрасположены к развитию рецидивирующего лимфангита, потому что их организм менее способен бороться с инфекциями.
Лимфангит может быть болезненным и пугающим, если человек не знает, что такое красные полосы. Поскольку он быстро распространяется, небезопасно пытаться лечить в домашних условиях или ждать, чтобы увидеть, станет ли оно лучше или хуже.
Однако при своевременной медицинской помощи выздоровление обычно происходит быстро. Даже для людей с серьезными проблемами со здоровьем лечение может быть очень эффективным.
Человек, который думает, что у него лимфангит, должен позвонить своему врачу или обратиться в отделение неотложной помощи, особенно если у него жар или он очень плохо себя чувствует.
Некоторые люди не хотят обращаться к врачу из-за травмы кожи. Ошибки в отношении осторожности могут спасти жизнь и помочь обеспечить максимально быстрое и эффективное лечение.
Лимфангит: причины, симптомы и изображения
Лимфангит — это инфекция лимфатических сосудов, по которым лимфатическая жидкость переносится по всему телу.
Лимфангит обычно требует лечения антибиотиками. Кожные инфекции являются наиболее частой причиной лимфангита.
Лимфатическая жидкость и лимфатическая система помогают человеку бороться с инфекциями. Обычно лимфатическая жидкость направляется к месту инфекции, чтобы доставить лимфоциты, чтобы помочь бороться с инфекцией. Лимфоциты — это белые кровяные тельца.
Иногда инфицированная лимфатическая жидкость в одной части тела перемещается по лимфатическим сосудам, вызывая лимфангит.
Из этой статьи вы узнаете больше о причинах и симптомах лимфангита, а также о том, как врачи диагностируют и лечат его.
Лимфангит — это тип вторичной инфекции, что означает, что он возникает из-за другой инфекции.
Когда инфекция распространяется от исходного участка к лимфатическим сосудам, сосуды воспаляются и инфицируются.
Бактериальные инфекции — наиболее частая причина лимфангита.Также возможен лимфангит, вызванный вирусной или грибковой инфекцией.
Любая травма, которая позволяет вирусу, бактериям или грибку проникнуть в организм, может вызвать инфекцию, которая приводит к лимфангиту. Некоторые возможные причины включают:
- колотые раны, например, от наступления на гвоздь или другой острый предмет
- нелеченные или тяжелые кожные инфекции, такие как целлюлит
- укусы и укусы насекомых
- рана, требующая наложения швов
- инфицированная хирургическая раны
- споротрихоз, грибковая инфекция кожи, распространенная среди садоводов
Люди с лимфангитом могут заметить красные полосы, идущие от места травмы к участкам с большим количеством лимфатических узлов, таким как подмышки или пах.
Необъяснимые красные полосы на любом участке тела также могут быть признаком лимфангита, особенно у человека с уже имеющейся кожной инфекцией.
Другие симптомы лимфангита могут включать:
- недавняя незаживающая рана
- плохое самочувствие или слабость
- лихорадка
- озноб
- головная боль
- снижение энергии и потеря аппетита
- опухоль возле травмы или пах или подмышки
Лимфангит может распространиться на кровь, если его не лечить.Эта опасная для жизни инфекция, называемая сепсисом, может вызывать очень высокую температуру, симптомы гриппа и даже органную недостаточность.
Человек, который чувствует себя очень плохо после травмы или у которого высокая температура и симптомы лимфангита, должен обратиться за неотложной медицинской помощью.
Люди со слабой иммунной системой могут быть более уязвимы к лимфангиту. Наличие определенных состояний, таких как диабет, ВИЧ или рак, или прием лекарств, подавляющих иммунную систему, включая химиотерапевтические препараты, могут увеличить риск лимфангита.
Люди с признаками кожных инфекций, у которых есть эти состояния, должны поговорить со своим врачом.
Врач может заподозрить лимфангит только на основании симптомов человека. Если у человека опухшие лимфатические узлы, красные полосы от травмы или другие признаки инфекции, врач может начать лечение антибиотиками.
Они также обычно проводят тщательное обследование, чтобы найти источник первоначальной инфекции, поскольку это может помочь в выборе правильного лечения.
Часто врач назначает антибиотики, ожидая результатов посева. Посев травмы может определить, является ли инфекция бактериальной, вирусной или грибковой, и какое лекарство будет наиболее эффективным.
По результатам посева врач может изменить лечение или добавить дополнительные лекарства в план лечения пациента.
В некоторых случаях врач может также выполнить биопсию любых опухших лимфатических узлов, чтобы исключить другие заболевания. Также может быть полезен анализ крови, особенно если причина инфекции неясна.
Поделиться на PinterestЧеловек может облегчить боль, приложив теплый компресс к травме.
Лимфангит может быстро распространяться, поэтому врачи обычно рекомендуют агрессивное лечение основной инфекции.
В большинстве случаев человеку необходимы антибиотики для лечения бактериальной инфекции. Внутривенные (IV) антибиотики могут доставить лекарство быстрее, поэтому человеку может потребоваться вводить антибиотики внутривенно в больнице или в кабинете врача.
Если инфекция грибковая или вирусная, врач пропишет противогрибковые или противовирусные препараты.
Если первый курс лечения не убивает инфекцию, человеку может потребоваться еще один курс лечения. В редких случаях человеку может потребоваться операция по удалению инфицированной ткани.
Лимфангит может быть очень болезненным. Чтобы облегчить боль, человек может попробовать:
- Приложить теплые компрессы к травме и участкам с красными полосами
- с использованием противовоспалительных препаратов, таких как ибупрофен
- , принимая обезболивающие, отпускаемые по рецепту врача
Выздоровление от лимфангита может занять дни, недели или даже месяцы.Скорость выздоровления зависит от того, насколько серьезным было заражение и насколько здоровым был человек до заражения.
Людям со слабой иммунной системой, младенцам и пожилым людям может потребоваться больше времени для восстановления.
При лечении инфекция должна быстро прекратить распространение. Чтобы оценить, работает ли лечение, врач может очертить красные полосы маркером или сфотографировать, чтобы увидеть, сокращаются ли они или продолжают распространяться после лечения.
Если появляются новые полосы, рана становится хуже или у человека появляются дополнительные симптомы, это может быть признаком того, что лечение не работает.
Некоторые инфекции лимфангита поражают кожу, мышцы или другие ткани. Восстановление после этих осложнений может занять время.
Человеку, перенесшему операцию по удалению поврежденной ткани, может потребоваться физиотерапия для выздоровления. Однако в большинстве случаев люди могут вернуться к своей нормальной жизни вскоре после излечения инфекции лимфангита.
У некоторых людей развивается рецидивирующий лимфангит. Это тип хронического лимфангита, который проходит после лечения и позже появляется снова.
Рецидив лимфангита более вероятен, если человек не получает правильного лечения исходной инфекции, вызвавшей лимфангит.Например, у людей со спортивной стопой, которая переходит в лимфангит, может снова развиться лимфангит, если лечение не полностью искоренит ногу спортсмена.
Люди со слабой иммунной системой могут быть предрасположены к развитию рецидивирующего лимфангита, потому что их организм менее способен бороться с инфекциями.
Лимфангит может быть болезненным и пугающим, если человек не знает, что такое красные полосы. Поскольку он быстро распространяется, небезопасно пытаться лечить в домашних условиях или ждать, чтобы увидеть, станет ли оно лучше или хуже.
Однако при своевременной медицинской помощи выздоровление обычно происходит быстро. Даже для людей с серьезными проблемами со здоровьем лечение может быть очень эффективным.
Человек, который думает, что у него лимфангит, должен позвонить своему врачу или обратиться в отделение неотложной помощи, особенно если у него жар или он очень плохо себя чувствует.
Некоторые люди не хотят обращаться к врачу из-за травмы кожи. Ошибки в отношении осторожности могут спасти жизнь и помочь обеспечить максимально быстрое и эффективное лечение.
Лимфангит: причины, симптомы и изображения
Лимфангит — это инфекция лимфатических сосудов, по которым лимфатическая жидкость переносится по всему телу.
Лимфангит обычно требует лечения антибиотиками. Кожные инфекции являются наиболее частой причиной лимфангита.
Лимфатическая жидкость и лимфатическая система помогают человеку бороться с инфекциями. Обычно лимфатическая жидкость направляется к месту инфекции, чтобы доставить лимфоциты, чтобы помочь бороться с инфекцией. Лимфоциты — это белые кровяные тельца.
Иногда инфицированная лимфатическая жидкость в одной части тела перемещается по лимфатическим сосудам, вызывая лимфангит.
Из этой статьи вы узнаете больше о причинах и симптомах лимфангита, а также о том, как врачи диагностируют и лечат его.
Лимфангит — это тип вторичной инфекции, что означает, что он возникает из-за другой инфекции.
Когда инфекция распространяется от исходного участка к лимфатическим сосудам, сосуды воспаляются и инфицируются.
Бактериальные инфекции — наиболее частая причина лимфангита.Также возможен лимфангит, вызванный вирусной или грибковой инфекцией.
Любая травма, которая позволяет вирусу, бактериям или грибку проникнуть в организм, может вызвать инфекцию, которая приводит к лимфангиту. Некоторые возможные причины включают:
- колотые раны, например, от наступления на гвоздь или другой острый предмет
- нелеченные или тяжелые кожные инфекции, такие как целлюлит
- укусы и укусы насекомых
- рана, требующая наложения швов
- инфицированная хирургическая раны
- споротрихоз, грибковая инфекция кожи, распространенная среди садоводов
Люди с лимфангитом могут заметить красные полосы, идущие от места травмы к участкам с большим количеством лимфатических узлов, таким как подмышки или пах.
Необъяснимые красные полосы на любом участке тела также могут быть признаком лимфангита, особенно у человека с уже имеющейся кожной инфекцией.
Другие симптомы лимфангита могут включать:
- недавняя незаживающая рана
- плохое самочувствие или слабость
- лихорадка
- озноб
- головная боль
- снижение энергии и потеря аппетита
- опухоль возле травмы или пах или подмышки
Лимфангит может распространиться на кровь, если его не лечить.Эта опасная для жизни инфекция, называемая сепсисом, может вызывать очень высокую температуру, симптомы гриппа и даже органную недостаточность.
Человек, который чувствует себя очень плохо после травмы или у которого высокая температура и симптомы лимфангита, должен обратиться за неотложной медицинской помощью.
Люди со слабой иммунной системой могут быть более уязвимы к лимфангиту. Наличие определенных состояний, таких как диабет, ВИЧ или рак, или прием лекарств, подавляющих иммунную систему, включая химиотерапевтические препараты, могут увеличить риск лимфангита.
Люди с признаками кожных инфекций, у которых есть эти состояния, должны поговорить со своим врачом.
Врач может заподозрить лимфангит только на основании симптомов человека. Если у человека опухшие лимфатические узлы, красные полосы от травмы или другие признаки инфекции, врач может начать лечение антибиотиками.
Они также обычно проводят тщательное обследование, чтобы найти источник первоначальной инфекции, поскольку это может помочь в выборе правильного лечения.
Часто врач назначает антибиотики, ожидая результатов посева. Посев травмы может определить, является ли инфекция бактериальной, вирусной или грибковой, и какое лекарство будет наиболее эффективным.
По результатам посева врач может изменить лечение или добавить дополнительные лекарства в план лечения пациента.
В некоторых случаях врач может также выполнить биопсию любых опухших лимфатических узлов, чтобы исключить другие заболевания. Также может быть полезен анализ крови, особенно если причина инфекции неясна.
Поделиться на PinterestЧеловек может облегчить боль, приложив теплый компресс к травме.
Лимфангит может быстро распространяться, поэтому врачи обычно рекомендуют агрессивное лечение основной инфекции.
В большинстве случаев человеку необходимы антибиотики для лечения бактериальной инфекции. Внутривенные (IV) антибиотики могут доставить лекарство быстрее, поэтому человеку может потребоваться вводить антибиотики внутривенно в больнице или в кабинете врача.
Если инфекция грибковая или вирусная, врач пропишет противогрибковые или противовирусные препараты.
Если первый курс лечения не убивает инфекцию, человеку может потребоваться еще один курс лечения. В редких случаях человеку может потребоваться операция по удалению инфицированной ткани.
Лимфангит может быть очень болезненным. Чтобы облегчить боль, человек может попробовать:
- Приложить теплые компрессы к травме и участкам с красными полосами
- с использованием противовоспалительных препаратов, таких как ибупрофен
- , принимая обезболивающие, отпускаемые по рецепту врача
Выздоровление от лимфангита может занять дни, недели или даже месяцы.Скорость выздоровления зависит от того, насколько серьезным было заражение и насколько здоровым был человек до заражения.
Людям со слабой иммунной системой, младенцам и пожилым людям может потребоваться больше времени для восстановления.
При лечении инфекция должна быстро прекратить распространение. Чтобы оценить, работает ли лечение, врач может очертить красные полосы маркером или сфотографировать, чтобы увидеть, сокращаются ли они или продолжают распространяться после лечения.
Если появляются новые полосы, рана становится хуже или у человека появляются дополнительные симптомы, это может быть признаком того, что лечение не работает.
Некоторые инфекции лимфангита поражают кожу, мышцы или другие ткани. Восстановление после этих осложнений может занять время.
Человеку, перенесшему операцию по удалению поврежденной ткани, может потребоваться физиотерапия для выздоровления. Однако в большинстве случаев люди могут вернуться к своей нормальной жизни вскоре после излечения инфекции лимфангита.
У некоторых людей развивается рецидивирующий лимфангит. Это тип хронического лимфангита, который проходит после лечения и позже появляется снова.
Рецидив лимфангита более вероятен, если человек не получает правильного лечения исходной инфекции, вызвавшей лимфангит.Например, у людей со спортивной стопой, которая переходит в лимфангит, может снова развиться лимфангит, если лечение не полностью искоренит ногу спортсмена.
Люди со слабой иммунной системой могут быть предрасположены к развитию рецидивирующего лимфангита, потому что их организм менее способен бороться с инфекциями.
Лимфангит может быть болезненным и пугающим, если человек не знает, что такое красные полосы. Поскольку он быстро распространяется, небезопасно пытаться лечить в домашних условиях или ждать, чтобы увидеть, станет ли оно лучше или хуже.
Однако при своевременной медицинской помощи выздоровление обычно происходит быстро. Даже для людей с серьезными проблемами со здоровьем лечение может быть очень эффективным.
Человек, который думает, что у него лимфангит, должен позвонить своему врачу или обратиться в отделение неотложной помощи, особенно если у него жар или он очень плохо себя чувствует.
Некоторые люди не хотят обращаться к врачу из-за травмы кожи. Ошибки в отношении осторожности могут спасти жизнь и помочь обеспечить максимально быстрое и эффективное лечение.
Лимфаденопатия у детей | Сидарс-Синай
Не то, что вы ищете?
Что такое лимфаденопатия у детей?
Лимфаденопатия означает отек
лимфатические узлы или железы. Это бобовидные железы в области шеи, подмышек,
пах
грудь и живот. Эти железы действуют как фильтры для лимфатической жидкости. Эта жидкость содержит
лейкоциты (лимфоциты), которые помогают организму бороться с инфекцией.Лимфаденопатия
может
возникают только в одной части тела, например, на шее. Или это может повлиять на лимфатические узлы
по всему телу. Шейные лимфатические узлы, обнаруженные на шее, являются наиболее частыми.
место лимфаденопатии.
Почти все дети когда-нибудь заболеют лимфаденопатией. Это потому, что увеличено
железы часто возникают при вирусных или бактериальных инфекциях, таких как простуда, грипп или стрептококковая инфекция.
горло.
Что вызывает лимфаденопатию у ребенка?
Лимфатическая система является частью иммунной системы. Иммунная система борется с инфекцией
и другие болезни. Клетки и жидкость накапливаются в лимфатических узлах, чтобы помочь бороться с инфекцией.
или болезнь. Это приводит к увеличению лимфатических узлов.
Увеличенные лимфатические узлы часто находятся рядом с источником инфекции, поэтому их расположение может
помогите выяснить причину.Например, у ребенка с инфекцией кожи головы может увеличиться
лимфатические узлы в задней части шеи. Увеличение лимфатических узлов вокруг челюсти может быть признаком
инфекции в зубах или во рту. Лимфаденопатия также может поражать лимфатические узлы.
по всему телу. Это часто встречается при некоторых вирусных заболеваниях, таких как моно (инфекционные
мононуклеоз) или ветряная оспа.
Причины включают:
- Инфекции, вызванные вирусами или бактериями
- Инфекция лимфатического узла или небольшой группы узлов
- Рак, хотя часто присутствуют и другие симптомы
- Реакции на лекарства, такие как некоторые антибиотики и противосудорожные препараты
- Юношеский артрит и многие другие заболевания суставов, поражающие детей
Каковы симптомы лимфаденопатии у ребенка?
У детей нормально ощущать некоторые лимфатические узлы в виде небольших подвижных бугорков.
под кожей.Но если узлы становятся больше, чем обычно, у вашего ребенка может быть инфекция.
или другая проблема. Наиболее частые симптомы включают:
- Шишки под челюстью, по бокам или сзади шеи, или в подмышечных впадинах, в паху,
грудь или живот - Боль или нежность в этой области
- Покраснение или тепло в области
В зависимости от причины могут быть другие симптомы:
- Лихорадка
- Респираторные симптомы, такие как болезненность
горло, заложенность и кашель - Плохой аппетит
- Боли в теле
- Головная боль
- Усталость
- Похудание
- Сыпь
Симптомы лимфаденопатии могут быть такими же, как и при других состояниях здоровья.Убедитесь, что ваш ребенок
обращается к своему лечащему врачу для постановки диагноза.
Как диагностируется лимфаденопатия у ребенка?
Лечащий врач вашего ребенка задаст много вопросов о здоровье вашего ребенка.
история и текущие симптомы. Например, он спросит, есть ли у вашего ребенка
был рядом с другими с инфекциями, такими как ангина Он или она может спросить, есть ли у вашего ребенка
был рядом с молодой кошкой.Это потому, что царапина может вызвать увеличение лимфатических узлов.
в легкой форме, называемой болезнью кошачьих царапин. Он или она проверит вашего ребенка, глядя
близко к участкам, где увеличены лимфатические узлы. Провайдер проверит размер
и расположение узлов. Он или она также захочет знать, как долго они
опухшие и болезненные. Вашему ребенку может потребоваться обратиться к специалисту. Он или она
также могут потребоваться некоторые диагностические тесты.Они могут включать:
- Лабораторные тесты. Полный анализ крови, называемый CBC. Общий анализ крови проверяет красные кровяные тельца, лейкоциты
клетки, клетки свертывания крови, а иногда и молодые эритроциты. Моча и прочее
также могут быть сделаны анализы крови. - Рентген грудной клетки. Фотографии сундука
проверьте, нет ли увеличенных лимфатических узлов или других проблем. - Биопсия лимфатического узла. Увеличенная лимфа
узлы можно проверить с помощью биопсии. Образцы ткани лимфатических узлов берутся и исследуются.
у под микроскопом. Их проверяют на разные причины увеличения.
Вашему ребенку может потребоваться посещение хирурга для биопсии. Или его могут направить к специалистам
при заболеваниях крови и раке. Сюда могут входить детский гематолог и онколог.
Как лечится лимфаденопатия у ребенка?
Лечение увеличенных лимфатических узлов зависит от причины. Увеличенные лимфатические узлы
часто безвредны и проходят без какого-либо лечения. Лечение может включать:
- Антибиотики для лечения основной бактериальной инфекции, например ангины,
или инфекции уха или кожи - Антибиотики и дренаж лимфатического узла при инфекции лимфатического узла
или небольшая группа узлов - Контрольный осмотр для повторной проверки увеличенных узлов после ожидания в течение 3-4 недель
- Другие лекарства или процедуры для лечения других состояний, вызвавших увеличение узлов
- Направление к специалистам для разреза, дренажа или других исследований, диагностических тестов,
и лечение
Какие возможные осложнения лимфаденопатии у ребенка?
Лимфаденопатия — это нормальная реакция организма на инфекции и другие заболевания.Игнорирование
увеличенные лимфатические узлы могут отсрочить лечение серьезной инфекции или другого заболевания.
Когда мне следует позвонить поставщику медицинских услуг для моего ребенка?
Позвоните лечащему врачу вашего ребенка, если:
- Вы замечаете шишки под грудью ребенка.
челюсти, по бокам шеи, в задней части шеи, в подмышках или в
пах. - Лимфатические узлы вашего ребенка продолжают
быть больше, чем обычно, стать болезненными или покраснеть на коже,
даже после того, как ваш ребенок увидит своего врача. - Ваш ребенок жалуется на проблемы или боль при
глотание. - Вы слышите какие-либо ненормальные звуки дыхания или ваш ребенок жалуется
трудно дышать.
Основные сведения о лимфаденопатии у ребенка
- Лимфаденопатия — это термин для обозначения опухших желез или лимфатических узлов.
- Лимфатические железы являются частью иммунной системы и помогают бороться с инфекциями и другими заболеваниями.
болезнь. Они увеличиваются, когда организм борется с инфекцией или другими заболеваниями. - Поскольку увеличенные лимфатические узлы часто находятся рядом с источником инфекции, их расположение
может помочь найти причину. - Диагноз лимфаденопатии часто основывается на наличии других состояний, таких как
как инфекция. - Лечение обычно основывается на причине лимфаденопатии.
- Игнорирование лимфаденопатии может отсрочить лечение серьезной инфекции или другого заболевания.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения лечащего врача вашего ребенка:
- Знайте причину визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Во время визита запишите название нового диагноза и любые новые лекарства, методы лечения,
или тесты. Также запишите все новые инструкции, которые ваш поставщик дает вам для вашего ребенка. - Узнайте, почему прописано новое лекарство или лечение и как они помогут вашему ребенку.
Также знайте, какие бывают побочные эффекты. - Спросите, можно ли вылечить состояние вашего ребенка другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если ваш ребенок не принимает лекарство, не проходит обследование или процедуру.
- Если вашему ребенку назначен повторный прием, запишите дату, время и цель.
для этого визита. - Узнайте, как можно связаться с лечащим врачом вашего ребенка в нерабочее время. Это важно
если ваш ребенок заболел, и у вас есть вопросы или вам нужен совет.
Не то, что вы ищете?
Мезентериальный аденит | Пациент
Что является причиной мезентериального аденита?
Мезентериальный аденит означает опухшие (воспаленные) лимфатические узлы в животе (брюшной полости), которые вызывают боль в животе. Это обычно не серьезно и обычно проходит без лечения. Мезентериальный аденит — довольно частая причина болей в животе у детей до 16 лет.У взрослых это встречается гораздо реже.
Название происходит от брыжейки — части брюшной полости, где расположены железы. Аденит, что означает воспаление лимфатических узлов. Иногда его называют мезентериальным лимфаденитом.
Что такое лимфатические узлы?
Лимфатические узлы (также называемые лимфатическими узлами) расположены по всему телу. Обычно они размером с горошину. Они являются важной частью защитной (иммунной) системы организма. Во время инфекции лимфатические узлы набухают и становятся болезненными, в то время как иммунная система борется с инфекционными микробами.Они возвращаются в норму после того, как инфекция закончится.
Большинство людей знакомы с лимфатическими узлами на шее, которые могут увеличиваться при ангине или тонзиллите. Точно так же лимфатические узлы в животе, рядом с кишечником, набухают во время приступа брыжеечного аденита. (Дополнительную информацию о лимфатических узлах см. В отдельной брошюре «Увеличенные лимфатические железы».)
Что вызывает мезентериальный аденит?
Вероятно, микроб (инфекция) вызывает воспаление и отек лимфатических узлов.Большинство случаев, вероятно, связано с вирусной инфекцией. Реже причиной может быть бактериальная инфекция — например, бактериальная инфекция в кишечнике. Воспаленные железы вызывают боль, болезненность и высокую температуру (жар).
Насколько это распространено?
Мезентериальный аденит — довольно частая причина боли в животе (животе) у детей в возрасте до 16 лет. У взрослых это встречается гораздо реже.
Каковы симптомы?
Мезентериальный аденит — это обычно легкое заболевание, которое вызывает временную боль в животе, как правило, у детей.Симптомы мезентериального аденита часто возникают после боли в горле или симптомов простуды. Основными симптомами мезентериального аденита являются:
- Боль в горле или симптомы простуды до появления боли в животе.
- Боль в животе. Боль обычно ощущается в середине живота (около пупка). Боль может быть в правой нижней части живота (называемой правой подвздошной ямкой).
- Высокая температура (жар) и общее плохое самочувствие.
- Чувство тошноты (тошнота) и / или диарея.
Как диагностируется мезентериальный аденит?
Обычно это диагностируется на основании ваших симптомов и осмотра врача. Если у вас (или у вашего ребенка) есть типичные симптомы и нет никаких признаков чего-либо еще, вызывающего боль, ваш врач может подумать, что вероятен мезентериальный аденит.
Трудно доказать диагноз, потому что железы находятся глубоко в животе (брюшной полости), их нельзя увидеть или почувствовать. Таким образом, диагноз часто включает в себя исключение других проблем, которые могут вызвать этот тип боли, а затем постановку предполагаемого диагноза мезентериального аденита.
Иногда сложно поставить диагноз или исключить другие причины боли в животе, например, аппендицит. См. Также отдельные брошюры «Аппендицит и боль в животе».
Если диагноз неясен, ваш врач может предложить:
- Подождите и посмотрите, а через несколько часов врач проведет еще один осмотр, чтобы увидеть, изменились ли симптомы.
- Второе мнение — например, направление в больницу для осмотра хирурга.
- Проверяет наличие других условий (см. Ниже).
Нужны ли тесты?
Специфического теста, подтверждающего точный диагноз брыжеечного аденита, не существует. Однако некоторые тесты могут помочь в диагностике других состояний, которые могут вызывать боль. Например, анализы крови, анализ мочи на наличие инфекции или сканирование (УЗИ или компьютерная томография). Эти тесты могут показать признаки, позволяющие предположить диагноз мезентериального аденита.
Если диагноз все еще не ясен и есть риск получить более серьезное заболевание, такое как острый аппендицит, вам может потребоваться операция, чтобы убедиться в этом.Обычно это операция через замочную скважину (лапароскопия), но иногда требуется более обширная операция (лапаротомия), чтобы проверить наличие серьезных заболеваний.
Примечание : если есть вероятность, что вы можете забеременеть, вам необходимо пройти тест на беременность. Это связано с тем, что серьезное состояние, называемое внематочной беременностью, которое может возникнуть на ранних сроках беременности, может вызывать симптомы, похожие на мезентериальный аденит. См. Дополнительную информацию в отдельной брошюре «Внематочная беременность».
Что такое лечение?
Обычно при брыжеечном адените не требуется никакого лечения, кроме обезболивающих (при необходимости).При подозрении на инфекцию микробом (бактериальная инфекция) вам могут назначить лечение антибиотиками, но это случается редко.
Ваш врач посоветует вам симптомы, на которые следует обратить внимание, которые предполагают, что вас следует срочно осмотреть для осмотра. Например, усиление боли или ухудшение самочувствия означает, что вам следует немедленно обратиться за дополнительным советом.
Когда может потребоваться операция?
В некоторых случаях нельзя полностью исключить такие проблемы, как аппендицит или внематочная беременность, даже после проведения анализов.Если это так, вам может потребоваться операция, чтобы заглянуть внутрь живота, чтобы проверить наличие любых подозреваемых проблем. Иногда это может быть сделано в виде хирургии замочной скважины (лапароскопия), когда используется тонкий оптоволоконный телескоп, чтобы заглянуть внутрь живота.
Если вам предстоит операция или лапароскопия, воспаленные железы могут быть видны. Однако цель операции не в том, чтобы искать опухшие железы, а в том, чтобы не пропустить другие важные проблемы, такие как аппендицит.
Каковы перспективы?
Симптомы обычно улучшаются в течение нескольких дней и почти всегда полностью проходят в течение примерно двух недель.В редких случаях, если причиной является заражение микробом (бактерией), состояние может стать серьезным, если его не лечить.
Признаки и симптомы лимфомы Ходжкина
Вы или ваш ребенок можете иметь (HL) и чувствовать себя прекрасно. Но HL часто вызывает симптомы или изменения, которые следует проверить у врача.
Шишка (-а) под кожей
Самый частый симптом HL — это опухоль на шее, под мышкой или в паху, которая представляет собой увеличенный лимфатический узел. Обычно не болит, но может стать болезненным после употребления алкоголя.Шишка со временем может стать больше, или рядом с ней или даже в других частях тела могут появиться новые шишки.
Тем не менее, HL — не самая частая причина опухания лимфатических узлов. Большинство увеличенных лимфатических узлов, особенно у детей, вызвано инфекцией. Лимфатические узлы, которые растут из-за инфекции, называются реактивными или гиперпластическими узлами. Они часто причиняют боль при прикосновении. Если причиной является инфекция, узел должен вернуться к своему нормальному размеру после того, как инфекция исчезнет.
Другие виды рака также могут вызывать увеличение лимфатических узлов. Если у вас увеличенный лимфатический узел, особенно если у вас не было недавней инфекции, лучше всего обратиться к врачу, чтобы найти причину и при необходимости вылечить.
B Симптомы
Некоторые люди с HL имеют так называемые симптомы B :
- Лихорадка (которая может приходить и уходить в течение нескольких недель) без инфекции
- Обливание ночного пота
- Снижение веса без попыток (минимум 10% от веса вашего тела за 6 месяцев)
Эти симптомы являются важной частью постановки HL и определения мировоззрения человека.
Общие (неспецифические) симптомы
Другие возможные симптомы HL включают:
- Кожный зуд
- Чувство усталости (утомляемость)
- Потеря аппетита
Иногда единственным симптомом может быть постоянная усталость.
Кашель, затрудненное дыхание, боль в груди
Если HL поражает лимфатические узлы внутри груди, опухание этих узлов может давить на трахею (трахею) и вызывать кашель или даже затруднение дыхания, особенно в положении лежа.У некоторых людей может возникнуть боль за грудиной.


 Воспаление лимфоузлов происходит из-за попадания инфекции в органы, расположенные рядом с шеей. При попадании в организм, патогенная микрофлора изменяет структуру человеческих клеток. Увеличение узлов на шее, как раз и является защитной реакцией организма.
Воспаление лимфоузлов происходит из-за попадания инфекции в органы, расположенные рядом с шеей. При попадании в организм, патогенная микрофлора изменяет структуру человеческих клеток. Увеличение узлов на шее, как раз и является защитной реакцией организма.