Ребенка каждую ночь мучают газы.
Здравствуйте, Валентина. Как бы нам ни хотелось Вам помочь, но дистанционно, не видя пациента, лечить, делать назначения, мы не имеем права. Но все же попытаемся Вам помочь. Учитывая, что возраст у Вашей дочки уже перевалил за 6 месяцев, а ситуация не только не разрешается, а усугубляется, можно предположить очень разные варианты диагнозов. Наиболее часто, практически в 70% случаев, это гастро-интестинальные формы аллергии, на втором месте будет поражение желудочно-кишечного тракта различными агентами. Самое лучшее, правильное, а для Вас по сути единственно верное решение проблемы,- это приезд в Благовещенск к нам на консультацию. Позвоните по т.22-22-03, и запишитесь на прием к Евсеевой Татьяне Борисовне. Это врач с многолетним стажем, педиатр и аллерголог-иммунолог. Почему рекомендуем обратиться именно к ней- глубина познаний проблематики детей грудного возраста и опыт. Есть риск того, что запущен механизм атопии, и в этом случае одними пробиотиками Вы уже проблему не решите. Будьте готовы, что малышке нужно будет сдать ряд анализов- и посевы кала на различных возбудителей инфекций, и на грибы, и анализ крови на иммуноглобулины (в первую очередь аллерген-специфичный иммуноглобулин на молоко, и если малышке уже вводился прикорм-на глютен и яйцо), и возможно инфекции, а возможно и аллергены, УЗИ итд. Если ребенок получает что-либо кроме молока и копрограмму. Составьте список всего того, что Вам назначали, и что Вы давали малышке. Привезите все анализы и обследования, чтобы доктор мог представить для себя четкую картину развития заболевания. Лучше, если Вы сможете приехать на несколько дней. Это необходимо именно для того, чтобы Вы могли хотя бы пройти все необходимые обследования. Даже если Ваш срок пребывания в Благовещенске будет ограничен и Вы не сможете, к примеру дождаться результатов, и повторно появиться у врача уже с ними, не переживайте. Врач распишет Вам поэтапный, пошаговый план действий на первое время, а затем по приходу анализов уже можно будет расписать патогенетическое лечение.
Будьте готовы, что малышке нужно будет сдать ряд анализов- и посевы кала на различных возбудителей инфекций, и на грибы, и анализ крови на иммуноглобулины (в первую очередь аллерген-специфичный иммуноглобулин на молоко, и если малышке уже вводился прикорм-на глютен и яйцо), и возможно инфекции, а возможно и аллергены, УЗИ итд. Если ребенок получает что-либо кроме молока и копрограмму. Составьте список всего того, что Вам назначали, и что Вы давали малышке. Привезите все анализы и обследования, чтобы доктор мог представить для себя четкую картину развития заболевания. Лучше, если Вы сможете приехать на несколько дней. Это необходимо именно для того, чтобы Вы могли хотя бы пройти все необходимые обследования. Даже если Ваш срок пребывания в Благовещенске будет ограничен и Вы не сможете, к примеру дождаться результатов, и повторно появиться у врача уже с ними, не переживайте. Врач распишет Вам поэтапный, пошаговый план действий на первое время, а затем по приходу анализов уже можно будет расписать патогенетическое лечение. В нашей Клинике есть услуга -заключение по результатам обследования. Мы рекомендуем ее всем иногородним, так как она позволяет без дополнительных финансовых трат (билеты, проживание) получить заключение врача-специалиста. Вам распишут поэтапно лечение, и вышлют это заключение на Вашу электронную почту. И уже находясь дома, Вы сможете проводить назначенную терапию. Определитесь со временем поездки и приезжайте. Но обязательно запишитесь заранее и лучше, если Вы сможете приехать на 3-4 дня так как , к примеру в воскресенье невозможно сделать бакпосев кала, а день в день, вряд ли получится записаться на УЗИ. Либо запишитесь на УЗИ органов ЖКТ ЗАРАНЕЕ, перед приемом доктора, ну а если Вы крайне ограничены во времени — пройдите его по месту жительства, а доктору привезите результаты исследования.
В нашей Клинике есть услуга -заключение по результатам обследования. Мы рекомендуем ее всем иногородним, так как она позволяет без дополнительных финансовых трат (билеты, проживание) получить заключение врача-специалиста. Вам распишут поэтапно лечение, и вышлют это заключение на Вашу электронную почту. И уже находясь дома, Вы сможете проводить назначенную терапию. Определитесь со временем поездки и приезжайте. Но обязательно запишитесь заранее и лучше, если Вы сможете приехать на 3-4 дня так как , к примеру в воскресенье невозможно сделать бакпосев кала, а день в день, вряд ли получится записаться на УЗИ. Либо запишитесь на УЗИ органов ЖКТ ЗАРАНЕЕ, перед приемом доктора, ну а если Вы крайне ограничены во времени — пройдите его по месту жительства, а доктору привезите результаты исследования.
Увеличение живота, вздутие живота у ребенка (метеоризм)
Живот у маленьких детей обычно выпирает и как бы уравновешивается сильным изгибом вперед нижней части позвоночника. К третьему году жизни живот ребенка выглядит более плоским, спина — прямой, а ноги становятся относительно длиннее. Если вы не уверены, что у ребенка правильная осанка, обратитесь к педиатру.
К третьему году жизни живот ребенка выглядит более плоским, спина — прямой, а ноги становятся относительно длиннее. Если вы не уверены, что у ребенка правильная осанка, обратитесь к педиатру.
КОНСУЛЬТАЦИЯ ВРАЧА
Вызовите детского врача, если:
ВНИМАНИЕ!
Увеличение живота иногда указывает на болезнь пищеварительной системы или других органов. Причинами могут быть накопление жидкости, газа или кишечная непроходимость
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
ДЛЯ ИНФОРМАЦИИ
Припухлость вокруг пупка
Если во время плача пупок будто выпирает больше, возможно, у ребенка пупочная грыжа.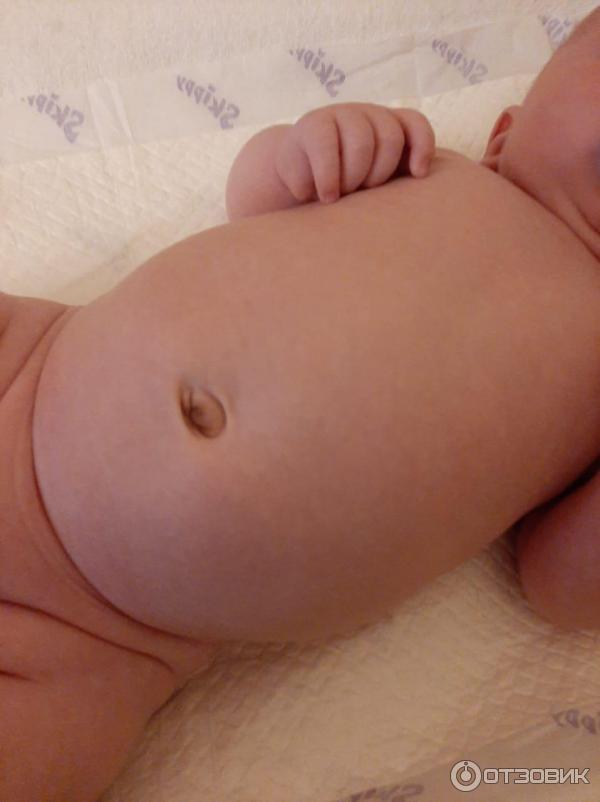 В этом случае при повышении внутрибрюшного давления органы брюшной полости могут выпирать наружу через мышцы передней брюшной стенки. Это заболевание не является тяжелым и часта проходит без лечения к 3-4-му году жизни. Если этого не происходит, может потребоваться операция.
В этом случае при повышении внутрибрюшного давления органы брюшной полости могут выпирать наружу через мышцы передней брюшной стенки. Это заболевание не является тяжелым и часта проходит без лечения к 3-4-му году жизни. Если этого не происходит, может потребоваться операция.
Цены на прием педиатров:
Педиатры:
Полный список симптомов (более 70), при которых требуется помощь детского врача, можно посмотреть здесь.
Изложенные в справочнике материалы носят рекомендательный характер и не заменяют собой консультацию у врача!
Записаться на прием или вызвать детского врача на дом можно по телефонам Центра в Москве:
+7(495) 229-44-10, +7(495) 954-00-46
Метеоризм у детей: помощь и лечение
Метеоризм кишечника часто путают с детскими коликами. С медицинской точки зрения между этими явлениями не стоит знак «равно», с практической — это, в общем, одно и то же. Когда ребенка беспокоит метеоризм, он капризничает, громко плачет, сучит ножками и отказывается от еды. Кроху беспокоят острые боли в животе. Недоношенные детки страдают от них чаще, чем родившиеся в срок. Их пищеварительная система еще более незрела, а мускулатура стенок желудка и кишечника очень слабо развита. Как и колики, вздутие живота начинает беспокоить малышей с рождения, но значительно уменьшается (или вовсе проходит) к 3–4 месяцам, когда ребенок окрепнет.
С медицинской точки зрения между этими явлениями не стоит знак «равно», с практической — это, в общем, одно и то же. Когда ребенка беспокоит метеоризм, он капризничает, громко плачет, сучит ножками и отказывается от еды. Кроху беспокоят острые боли в животе. Недоношенные детки страдают от них чаще, чем родившиеся в срок. Их пищеварительная система еще более незрела, а мускулатура стенок желудка и кишечника очень слабо развита. Как и колики, вздутие живота начинает беспокоить малышей с рождения, но значительно уменьшается (или вовсе проходит) к 3–4 месяцам, когда ребенок окрепнет.
Причины метеоризма у грудных детей
Аэрофагия. Так называют заглатывание воздуха при кормлении. Ребенок может неправильно брать соску или грудь, плакать во время кормления, торопиться, мама может неверно держать бутылочку. В итоге малыш «хватает» воздух, тот попадает в кишечник и вызывает образование газов. Поэтому очень важно наладить правильный процесс кормления.
Незрелость микрофлоры. Грудничок еще очень мал, его организм только учится работать, микробиоценоз (микрофлора) не сформировался. Метеоризм пройдет с возрастом. Если проблема мучает малыша постарше, обратите внимание на реакцию ребенка на прикорм или смену смеси. При недомогании малыша для облегчения его состояния советуйтесь с врачом.
Диета кормящей мамы. Образование газов в кишечнике младенца могут вызывать продукты, которые ела мама. Относиться к своему рациону кормящей женщине нужно внимательнее. Стоит с осторожностью употреблять молочные продукты, свежие фрукты и овощи, бобовые, капусту, дрожжевой хлеб, сдобную выпечку, орехи. Газированные напитки лучше и вовсе исключить.
Несвоевременное опорожнение кишечника. При таких условиях газы накапливаются, это доставляет крохе все больше дискомфорта.
Как помочь малышу при метеоризме?
Помогите малышу освободить кишечник. Эффективны массаж животика (совершайте круговые движения вокруг пупка по часовой стрелке), гимнастика (прижимайте согнутые в коленках ноги младенца к его животику, потом выпрямляйте их), поможет теплая ванна (в неё хорошо добавить отвар ромашки или череды). Если мягкие методы не работают, можно воспользоваться клизмой или газоотводной трубочкой. Помните, что действовать при этом нужно крайне аккуратно!
Эффективны массаж животика (совершайте круговые движения вокруг пупка по часовой стрелке), гимнастика (прижимайте согнутые в коленках ноги младенца к его животику, потом выпрямляйте их), поможет теплая ванна (в неё хорошо добавить отвар ромашки или череды). Если мягкие методы не работают, можно воспользоваться клизмой или газоотводной трубочкой. Помните, что действовать при этом нужно крайне аккуратно!
При метеоризме помогают детские чаи с лекарственными травами — фенхелем, ромашкой, укропом, анисом и тмином. В аптеке в отделе по производству лекарств можно купить укропную воду (имейте в виду, что хранится она в холодильнике и не больше 10 дней).
Для профилактики газообразования следите за тем, чтобы малыш ел в спокойной обстановке, не отвлекался, не торопился. Перед кормлением ребенка полезно положить на 5 минут на животик (это своего рода массаж). После того, как грудничок поел, подержите его «столбиком», чтобы лишний воздух вышел вместе с отрыжкой.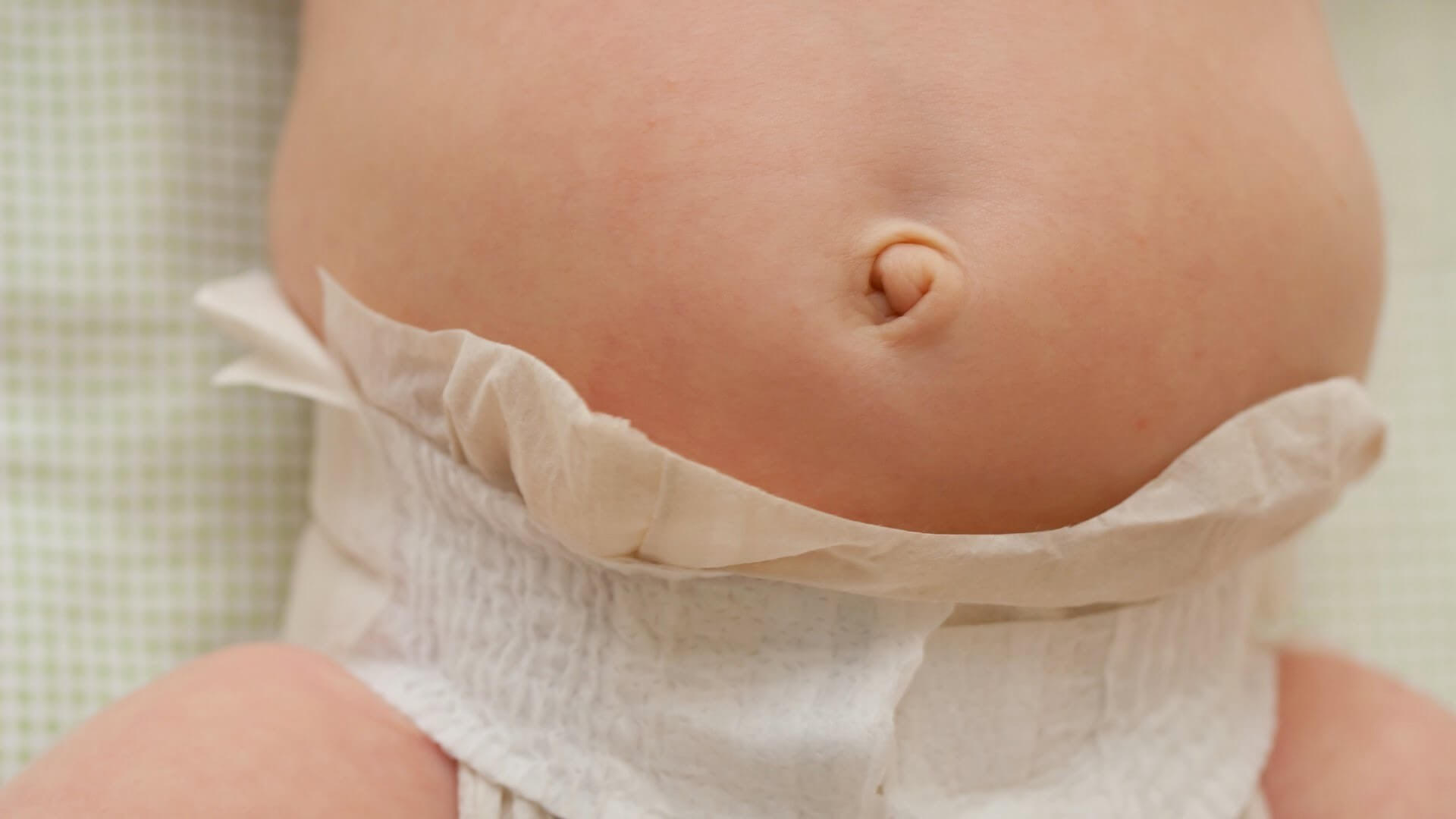
#PROMO_BLOCK#
Лактазная недостаточность — статьи от специалистов клиники «Мать и дитя»
что это такое
Основная еда младенцев – это молоко (грудное или в составе искусственной смеси). В нем есть много разных питательных веществ (белков, жиров, углеводов), которые с помощью специальных пищеварительных ферментов расщепляются до простых составляющих и перевариваются. Но у маленьких детей желудочно-кишечный тракт еще незрелый, в нем некоторых ферментов мало, других нет вообще или они пока еще работают не в полную силу. Когда малыш подрастет, ферментов станет больше, пищеварительная система созреет, а пока что с ней могут быть разные проблемы.
В любом молоке (в женском, коровьем, козьем, в искусственных смесях) и молочных продуктах есть углевод лактОза – его еще называют «молочный сахар». Чтобы лактОза усвоилась, ее должен расщепить фермент лактАза, но если у ребенка фермента лактАзы мало или вообще нет, то лактОза не расщепляется и остается в кишечнике. В результате в кишечнике все время находится большое количество молочного сахара, который начинает бродить, а где есть брожение, там активно размножается условно патогенная флора. Что мы чувствуем при брожении: перистальтика кишечника усиливается (он урчит), плюс усиливается газообразование (живот надувается). Но у взрослого человека это обычно разовая ситуация из-за каких-то погрешностей в питании, и она быстро проходит. А вот у младенцев все по-другому, тем более что фермента у них не хватает не разово, а постоянно. Как это выглядит: молочный сахар лактОза задерживает воду, отсюда жидкий стул. В животе у ребенка «урчит и бурлит», начинаются колики, стул становится пенистым, в нем может появиться зелень, слизь и даже кровь. Если сначала стул был жидким, то потом появляются запоры, причем все это меняется по кругу: вчера была диарея, сегодня и завтра стула нет вообще, послезавтра он опять жидкий. И самое неприятное – бесконечные колики и бесконечный плач, покоя нет как самим родителям, так и малышу.
В результате в кишечнике все время находится большое количество молочного сахара, который начинает бродить, а где есть брожение, там активно размножается условно патогенная флора. Что мы чувствуем при брожении: перистальтика кишечника усиливается (он урчит), плюс усиливается газообразование (живот надувается). Но у взрослого человека это обычно разовая ситуация из-за каких-то погрешностей в питании, и она быстро проходит. А вот у младенцев все по-другому, тем более что фермента у них не хватает не разово, а постоянно. Как это выглядит: молочный сахар лактОза задерживает воду, отсюда жидкий стул. В животе у ребенка «урчит и бурлит», начинаются колики, стул становится пенистым, в нем может появиться зелень, слизь и даже кровь. Если сначала стул был жидким, то потом появляются запоры, причем все это меняется по кругу: вчера была диарея, сегодня и завтра стула нет вообще, послезавтра он опять жидкий. И самое неприятное – бесконечные колики и бесконечный плач, покоя нет как самим родителям, так и малышу. Мама в какой-то момент замечает, что ребенок плачет именно после кормления, и тут на нее обрушиваются самые разные советы. «У тебя плохое молоко, лучше давай смесь», – говорит любимая свекровь. «Только грудь и ничего больше!» – советуют гуру грудного вскармливания. В итоге мама пробует то одно, то другое, но ни грудное молоко, ни искусственная смесь облегчения ребенку не дают. Колики, плач и проблемы с животом и стулом продолжаются. Родители в панике, потому что они не понимают, что происходит. На самом деле это типичная картина яркой лактазной недостаточности (ЛН), или недостаточная выработка фермента лактАзы.
Мама в какой-то момент замечает, что ребенок плачет именно после кормления, и тут на нее обрушиваются самые разные советы. «У тебя плохое молоко, лучше давай смесь», – говорит любимая свекровь. «Только грудь и ничего больше!» – советуют гуру грудного вскармливания. В итоге мама пробует то одно, то другое, но ни грудное молоко, ни искусственная смесь облегчения ребенку не дают. Колики, плач и проблемы с животом и стулом продолжаются. Родители в панике, потому что они не понимают, что происходит. На самом деле это типичная картина яркой лактазной недостаточности (ЛН), или недостаточная выработка фермента лактАзы.
разные причины
Лактазная недостаточность бывает нескольких видов, и вот с ними-то и возникает путаница.
Врожденная лактазная недостаточность – генетическое и очень редкое заболевание (один случай на несколько тысяч новорожденных), его трудно с чем-то спутать, так как оно протекает очень тяжело. Диагноз ставят еще в роддоме или в первые дни после рождения, у ребенка нет лактАзы вообще, он быстро теряет в весе, его сразу начинают кормить внутривенно или через зонд.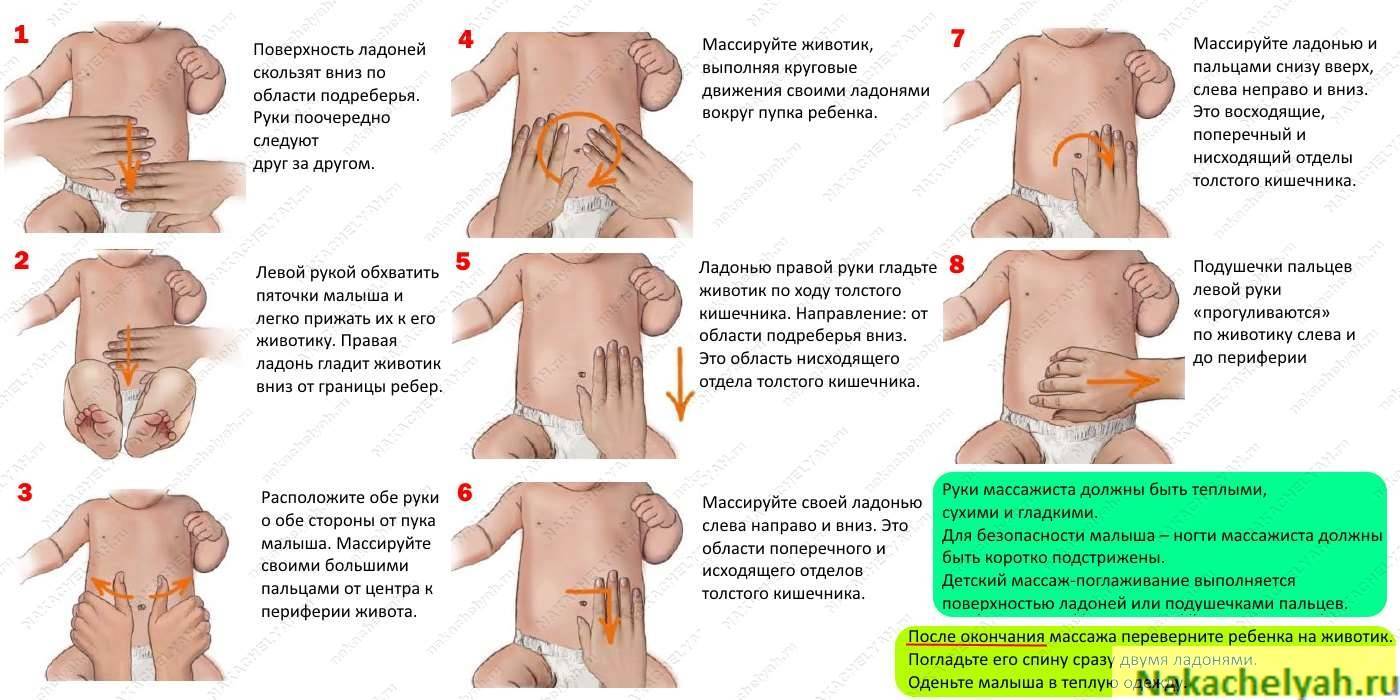 Некоторые специалисты (но не врачи) по грудному вскармливанию прочитали один раз, что врожденная лактазная недостаточность – крайне редкое заболевание, и все – дальше стали уверять молодых мам: «На самом деле ЛН бывает крайне редко, у вас ее нет, не надо слушать врачей», и т.д., и т.п. Да, врожденная ЛН, редкое заболевание, но ключевое слово здесь «врожденная», а есть еще и другие виды лактазной недостаточности.
Некоторые специалисты (но не врачи) по грудному вскармливанию прочитали один раз, что врожденная лактазная недостаточность – крайне редкое заболевание, и все – дальше стали уверять молодых мам: «На самом деле ЛН бывает крайне редко, у вас ее нет, не надо слушать врачей», и т.д., и т.п. Да, врожденная ЛН, редкое заболевание, но ключевое слово здесь «врожденная», а есть еще и другие виды лактазной недостаточности.
Транзиторная лактазная недостаточность у младенцев. А вот это как раз то состояние, которое встречается очень часто. Малыш родился, и пока что фермента лактАзы у него еще мало, плюс мало нормальной микрофлоры кишечника. Отсюда и колики, и жидкий стул, и слизь, и зелень, и плач, и нервы родителей. Через некоторое время пищеварительная система ребенка полностью созреет, все ферменты начнут активно работать, кишечник заселится тем, что нужно, и «лактазная недостаточность» исчезнет. Поэтому такую ЛН называют «транзиторная», то есть временная, или проходящая. Проходит она у кого-то через месяц после рождения, у кого-то дольше – через шесть-семь месяцев, а есть дети, у которых лактазная недостаточность полностью исчезает только к году.
Проходит она у кого-то через месяц после рождения, у кого-то дольше – через шесть-семь месяцев, а есть дети, у которых лактазная недостаточность полностью исчезает только к году.
Вторичная лактазная недостаточность. Это состояние появляется, если человек перенес какую-то кишечную инфекцию, и не важно, будет это взрослый или малыш. Какое-то время после болезни ребенок плохо переносит молоко (любое), а потом при правильном питании и иногда даже без лечения все быстро проходит.
Лактазная недостаточность у взрослых. Есть люди, у которых фермента лактАзы начинает не хватать только во взрослой жизни, происходит это по разным причинам: у кого-то лактАза перестает вырабатываться в нужном количестве после какой-то болезни, у других людей просто со временем активность этого фермента угасает сама по себе. В результате в каком-то возрасте человек начинает плохо переносить молоко и молочные продукты, хотя до этого все было хорошо. Симптомы те же, что и у младенцев: выпил молока и после этого живот урчит, бурлит, а стул жидкий.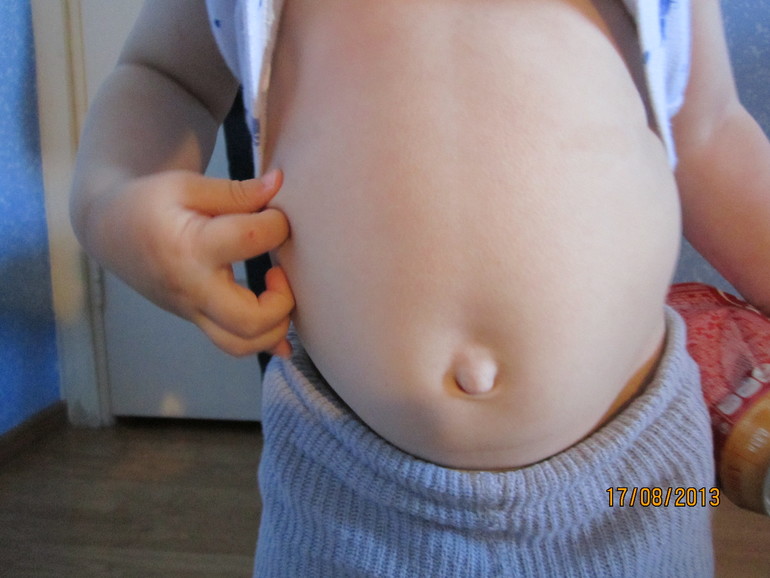 Рано или поздно человек понимает, что молоко – это не его продукт, и просто перестает его пить в чистом виде.
Рано или поздно человек понимает, что молоко – это не его продукт, и просто перестает его пить в чистом виде.
что делать
Если есть транзиторная лактазная недостаточность, то что с ней делать? Сначала надо понять, есть ли она вообще. Почему у ребенка проблемы с животом, стулом, почему он все время плачет? Это неврология, обычные колики, погрешности в питании мамы, неподходящая смесь (если малыш на искусственном вскармливании), неправильная техника грудного вскармливания, лактазная недостаточность или реакция на погоду? Разобраться здесь сразу бывает сложно, но если анализы показывают, что лактазная недостаточность есть, то дело, скорее всего, в ней. Теперь что делать дальше – лечить ее, ждать, когда созреют ферменты, или еще что-то? Во-первых, здесь все будет зависеть от того, насколько не хватает фермента и, значит, от того, как сильно ЛН беспокоит ребенка и родителей. У одних детей фермента не хватает совсем немного, поэтому колики у них несильные и плачут дети вполне себе обычно.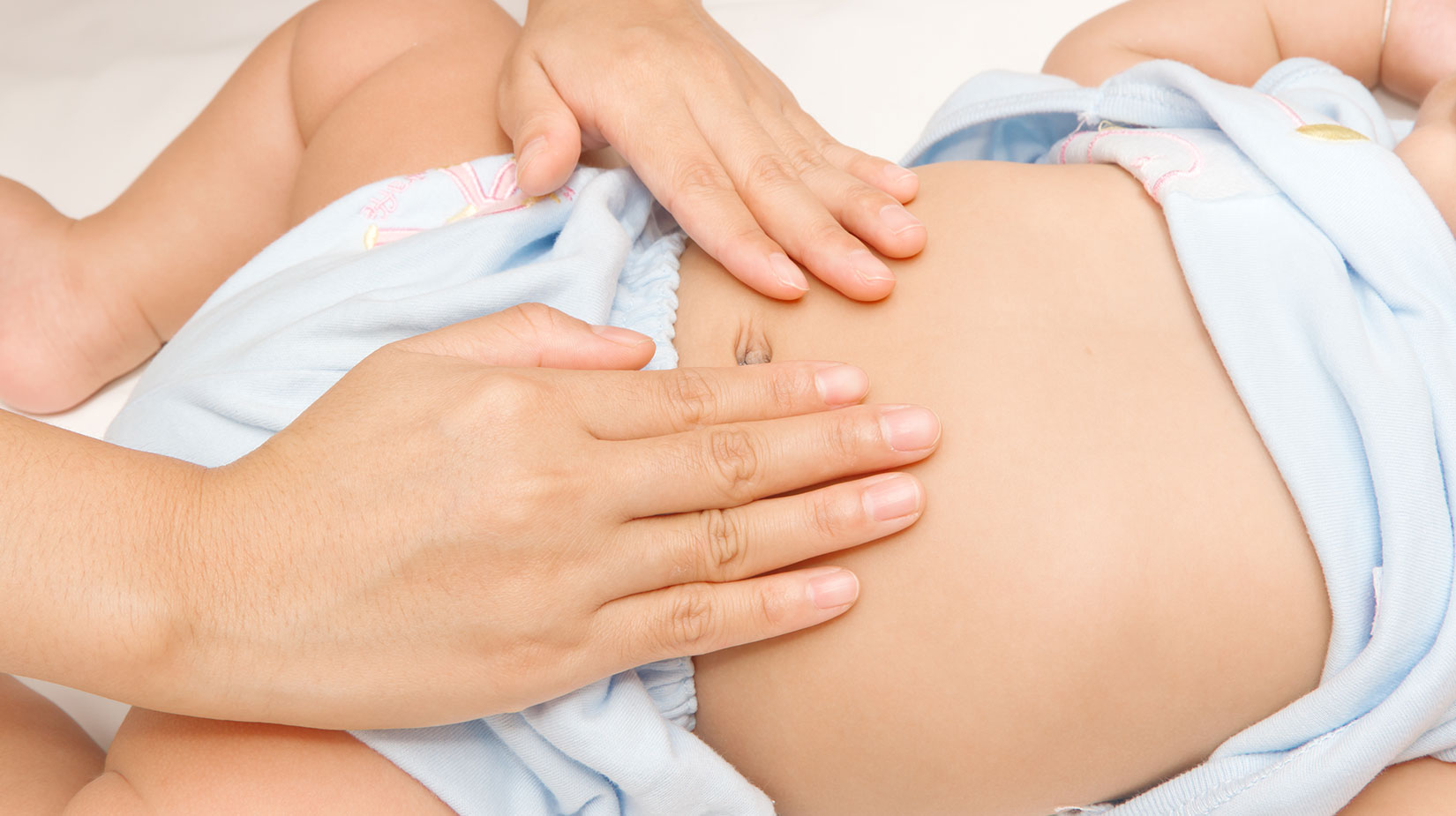 Плюс нарушение стула тоже не очень яркое: бывает пару раз немного разжиженный стул, но и только. У других детей нехватка лактАзы выражена сильнее, ребенок не плачет, а просто орет после каждого кормления, если сначала он хорошо набирал в весе, то после двух месяцев прибавка минимальная, параллельно начинаются проблемы со стулом (день – запор, день – понос), стул то зеленый, то со слизью. На коже появляется атопический дерматит (кожа первой реагирует на проблемы с ЖКТ). Родителям нет покоя ни днем, ни ночью: малыш плачет – его кормят – он опять плачет, его пытаются успокоить другими способами. Но ничто не помогает. Мама и папа в панике, и сил нет уже ни у кого.
Плюс нарушение стула тоже не очень яркое: бывает пару раз немного разжиженный стул, но и только. У других детей нехватка лактАзы выражена сильнее, ребенок не плачет, а просто орет после каждого кормления, если сначала он хорошо набирал в весе, то после двух месяцев прибавка минимальная, параллельно начинаются проблемы со стулом (день – запор, день – понос), стул то зеленый, то со слизью. На коже появляется атопический дерматит (кожа первой реагирует на проблемы с ЖКТ). Родителям нет покоя ни днем, ни ночью: малыш плачет – его кормят – он опять плачет, его пытаются успокоить другими способами. Но ничто не помогает. Мама и папа в панике, и сил нет уже ни у кого.
Если родители видят, что, возможно, у ребенка есть признаки лактазной недостаточности, что ему нужна помощь, надо искать прежде всего хорошего врача. Только опытный педиатр сможет разобраться, почему у малыша колики или зеленый стул, о чем говорят цифры в анализах и что норма для одного младенца и патология для другого. И конечно не надо отменять грудное вскармливание и сразу же назначать безлактозные или низколактозные искусственные смеси (пусть даже в качестве докорма). Сам по себе молочный сахар лактОза очень нужен ребенку, когда лактОза расщепляется, ее компоненты (глюкоза и галактоза) идут на развитие головного мозга, сетчатки глаз, для жизни нормальной микрофлоры кишечника. Так что не надо полностью исключать этот сахар, надо помочь ему расщепиться. При сильно выраженной ЛН перед каждым кормлением дают недостающий фермент (его уже давно научились производить и он продается в аптеках), при неяркой клинике его дозу могут уменьшить. А возможно и так, что лактазная недостаточность есть (даже по анализам), но лечить ее не надо, симптомов почти нет.
И конечно не надо отменять грудное вскармливание и сразу же назначать безлактозные или низколактозные искусственные смеси (пусть даже в качестве докорма). Сам по себе молочный сахар лактОза очень нужен ребенку, когда лактОза расщепляется, ее компоненты (глюкоза и галактоза) идут на развитие головного мозга, сетчатки глаз, для жизни нормальной микрофлоры кишечника. Так что не надо полностью исключать этот сахар, надо помочь ему расщепиться. При сильно выраженной ЛН перед каждым кормлением дают недостающий фермент (его уже давно научились производить и он продается в аптеках), при неяркой клинике его дозу могут уменьшить. А возможно и так, что лактазная недостаточность есть (даже по анализам), но лечить ее не надо, симптомов почти нет.
Но вот чего нельзя делать, так это слушать неспециалистов, отрицающих или саму лактазную недостаточность, или ее лечение. Причину всех проблем с животом и стулом у ребенка они видят или в неправильной технике грудного вскармливания, или частично признают, что незрелость фермента есть, но это естественно и пройдет само.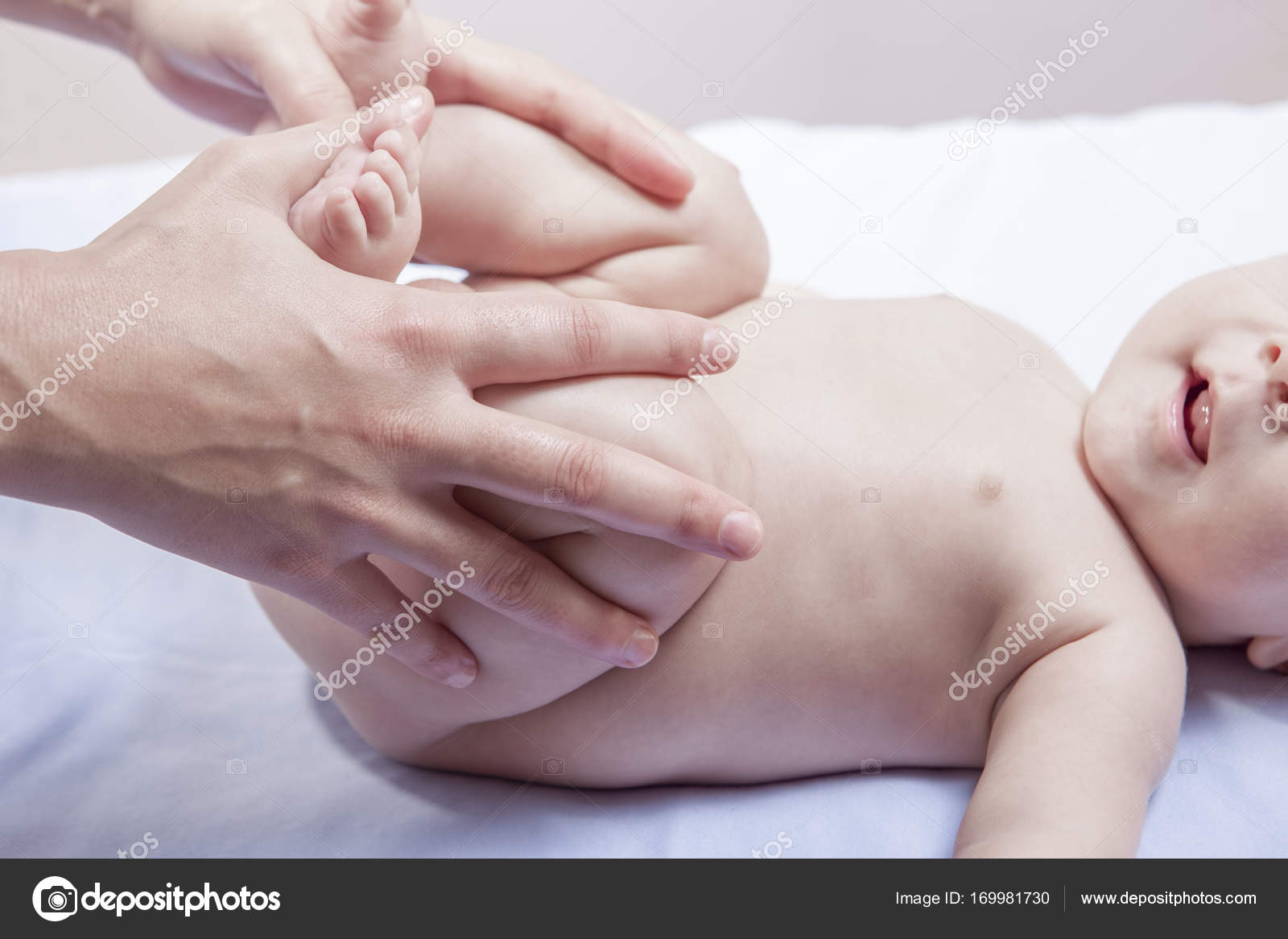 Да, у кого-то ЛН выражена легко и пройдет быстро, а что делать тем родителям, чей ребенок орет день и ночь, покрылся коркой от атопического дерматита и перестал набирать вес? Ждать, что придет время и ферменты созреют? Увы, но при ярко выраженной лактазной недостаточности (пусть даже и транзиторной) часто страдают энтероциты (клетки кишечника), поэтому помочь такому ребенку просто необходимо.
Да, у кого-то ЛН выражена легко и пройдет быстро, а что делать тем родителям, чей ребенок орет день и ночь, покрылся коркой от атопического дерматита и перестал набирать вес? Ждать, что придет время и ферменты созреют? Увы, но при ярко выраженной лактазной недостаточности (пусть даже и транзиторной) часто страдают энтероциты (клетки кишечника), поэтому помочь такому ребенку просто необходимо.
Если вы видите, что у малыша есть признаки лактазной недостаточности, ищите врача, настроенного на сохранение грудного вскармливания и имеющего большой опыт. Он обязательно поможет выяснить, почему малыш плачет, отчего у него болит живот или есть проблемы со стулом. И тогда жизнь родителей и ребенка придет в норму.
«Транзиторная» (временная) лактазная недостаточность у кого-то проходит через месяц после рождения, у кого-то дольше – через шесть-семь месяцев, а есть дети, у которых лактазная недостаточность полностью исчезает только к году
Если анализы показывают, что лактазная недостаточность есть, то дело, скорее всего, в ней
Молочный сахар лактОза очень нужен ребенку: когда лактОза расщепляется ее компоненты (глюкоза и галактоза) идут на развитие головного мозга, сетчатки глаз, для жизни нормальной микрофлоры кишечника
Памятка для родителей
1. У грудных детей чаще всего встречается транзиторная (временная) лактазная недостаточность.
У грудных детей чаще всего встречается транзиторная (временная) лактазная недостаточность.
2. Симптомы лактазной недостаточности обычно появляются спустя какое-то время после рождения. Это колики, частый плач, повышенное газообразование, стул – то запор, то диарея (со временем он становится пенистым, в нем могут появиться зелень, слизь и даже кровь).
3. Самое простое исследование, которое может выявить лактазную недостаточность, – это анализ кала на углеводы.
4. Отменять грудное вскармливание или частично заменять его на безлактозные или низколактозные искусственные смеси обычно не надо. Можно давать недостающий фермент извне.
Почему у ребенка болит живот? Причины, симптомы, первая помощь :: Клиницист
14
11.2017
Боли в животе у маленьких детей часто являются первым симптомом любой начинающейся болезни, так как в районе солнечного сплетения концентрируются болевые ощущения, связанные практически со всеми органами.
В большинстве случаев живот болит у ребенка по причине нарушения пищеварения, от того, что он объелся. Но, несмотря на кажущуюся несерьезность подобных жалоб, они могут быть очень опасны и требовать экстренного врачебного вмешательства.
Боли в животе у младенцев
Новорожденные дети часто страдают от колик, вызванных погрешностями в материнском питании или переменами погоды. Истинная причина этих младенческих болей кроется в нестабильной работе пищеварительной системы младенца и адаптации к новым условиям существования. К двум месяцам ситуация в большинстве семей стабилизируется, ребенок уже не плачет от колик так часто, как раньше.
Врожденные патологии пищеварительной системы, например, дискинезия желчного пузыря, может вызывать боли у новорожденных детей и у дошкольников. Ребенок при этом не только испытывает боли, у него возникает понос. Лечение назначает педиатр после обследования малыша.
Cимптомом кишечной инвагинации, которая преимущественно встречается у младенцев от четырех до девяти месяцев, является острая боль в животе ребенка, которая выражается во внезапном беспокойстве ребенка, плаче и нежелании кушать. Через некоторое время приступ так же резко прекращается, но потом возобновляется снова, и тогда состояние малыша становится очень тяжелым. Появляется рвота, кровь вместо кала при испражнении, рвотные массы с каловым запахом. Обязательна госпитализация — при первых признаках вызывайте скорую!
Заворот кишок и заворот желудка — тоже встречаются в основном у новорожденных детей. Характерны острые боли в животе, рвота, моторная функция кишечника практически отсутствует, как и стул. Ребенок мечется, животик вздувается асимметрично. Лечение — хирургическое, обязательно вызывайте скорую.
Запор у младенца вызывает боли в животе и отсутствие подходов к горшку более трех суток, такое состояние часто возникает после высокой температуры. Беспокойство ребенка можно устранить, сделав ему клизму, после чего происходит освобождение кишечника в виде обильного стула и малыш успокаивается.
Беспокойство ребенка можно устранить, сделав ему клизму, после чего происходит освобождение кишечника в виде обильного стула и малыш успокаивается.
Боли в животе у дошкольников
Самой распространенной причиной боли в животе у дошкольников является гастрит, который возникает при переполнении желудка либо при приеме в пищу ребенком грубой пищи. Болезнь может спровоцировать длительный стресс или вирусная инфекция. Проявляется гастрит болями в области желудка, то есть в верхней части живота, которые сопровождают симптомы:
- вздутие;
- потеря аппетита;
- тошнота.
Лечение состоит в соблюдении диеты, приеме ферментных препаратов и фитотерапии. Из растений, наиболее благоприятно воздействующих на слизистую оболочку желудка, можно назвать подорожник в свежем или высушенном виде. В аптеках есть сублимированный экстракт из подорожника под названием «Плантаглюцид».
Кишечные инфекции вызывают наиболее раздражающие последствия:
- боли в животе схваткообразного характера;
- понос;
- тошноту;
- рвоту;
- повышение температуры;
- слабость.

Боль локализуется чаще всего в верхней части живота, но у более старших детей можно наблюдать боли в кишечнике. Эта группа инфекций лечится только антибактериальными препаратами, назначенными врачом.
Аппендицит является настолько серьезной причиной острой боли в животе, что дети с подозрением на него сразу же госпитализируются в хирургическое отделение больницы. Различают острый и катаральный аппендицит, для обоих характерно возникновение тупой, ноющей боли в правой нижней доле живота. Ребенок в самом начале развития болезни может чувствовать легкую тошноту, слабость и небольшой подъем температуры. Через некоторое время боль становится острой, невыносимой, малыш не может двигаться, мышцы живота напряжены. Все эти симптомы служат показанием к экстренной, безотлагательной операции, которая не предствляет угрозы здоровью ребенка.
Глисты тоже являются виновниками болей в животе у ребенка любого возраста, так как вызывают кишечную непроходимость и воспаление аппендикса. Боли приступообразные, может быть понос и рвота, а также ухудшение общего самочувствия малыша. Лечение состоит в устранении кишечной непроходимости и приеме лекарственных препаратов, уничтожающих паразитов.
Боли приступообразные, может быть понос и рвота, а также ухудшение общего самочувствия малыша. Лечение состоит в устранении кишечной непроходимости и приеме лекарственных препаратов, уничтожающих паразитов.
Воспаление легких вызывает острую боль в животе при дыхании, причем, чем чаще дышит малыш, тем ему больнее. Пневмония может маскироваться под острый аппендицит, поэтому при подозрении на подобную патологию обязательно проводится рентгенографическое исследование. Лечение пневмонии всегда длительное, в условиях стационара, восстановительный период довольно долгий.
Острые бронхиты, трахеиты и особенно коклюш, вызывающий изнурительный кашель, на следующий день после приступа может давать боли в животе при смехе, кашле и любом физическом напряжении. Это не опасно, потому что боли — мышечные, не требуют лечения.
Боли в животе у школьников
Почти у всех детей после длительного бега наблюдаются боли в животе, а также мышечные боли брюшного пресса на следующие сутки после интенсивных занятий. Это абсолютно нормально и не требует врачебного вмешательства.
Это абсолютно нормально и не требует врачебного вмешательства.
Девочки с началом менструального цикла могут чувствовать сильные тянущие боли снизу живота в первые дни менструации, чаще всего после длительного сидения за партой в школе. Этот симптом говорит о физиологических особенностях строения и расположения матки, таких как загиб. Отличительным признаком подобных болей является их внезапное прекращение после нескольких минут ходьбы. Лечения не требуется, но при болезненных месячных обязательна консультация гинеколога.
Дети младшего школьного возраста и подростки, склонные к истерии и обладающие повышенной эмоциональностью, часто тревожат родителей и врачей приступами острых или приглушенных болей в животе. Особенно часто они возникают перед началом неприятных для ребенка событий — контрольной в школе или занятий с репетитором. Но это не выдумка, дети на самом деле испытывают боль, тошноту, их может вырвать или начаться понос. Психосоматические заболевания — ответ ребенка слишком высоким нагрузкам, чаще всего этим страдают дети с тонкой нервной организацией, склонные к самовнушениям. Лечение в этом случае только симптоматическое, обязательна консультация психолога или психиатра.
Лечение в этом случае только симптоматическое, обязательна консультация психолога или психиатра.
Гепатит — серьезное заболевание, при котором воспаляется и увеличивается в размерах печень, растягивая капсулу, в которой она находится, этим вызывая тупую, ноющую боль в правом подреберье. Кроме этого, симптомами гепатита могут быть:
- сыпь;
- повышение температуры;
- тошнота;
- рвота.
Лечение всегда стационарное, так как гепатит передается в основном контактным путем, за исключением некоторых форм, передающихся через кровь.
Опоясывающие боли, отдающие в спину и носящие длительный характер, с ухудшение аппетита, возникновением рвоты и тошноты, признаков интоксикации характерны для острого панкреатита. Это воспаление поджелудочной железы, которое чаще всего бывает вызвано осложнением после перенесенных инфекционных или вирусных заболеваний. При панкреатите дети лежат на левом боку, стараясь не шевелиться, так как это усугубляет болезненность. Лечение педиатр назначает в зависимости от стадии болезни, возможно и хирургическое вмешательство.
Лечение педиатр назначает в зависимости от стадии болезни, возможно и хирургическое вмешательство.
Боль, разлитая по всему животу, отдающая в спину или пах, может встречаться у детей с каким-либо урологическим синдромом. Так, при остром пиелонефрите боли не сильные, тупые, присутствует ощущение дискомфорта, ребенок старается занять более удобное положение. Острый пиелонефрит всегда сопровождается высокой температурой.
Почечная колика вследствие опущения почки или почечнокаменной болезни дает самую сильную и непереносимую боль, сравнимую разве что с болью при аппендиците. Живот ребенка очень напряжен, могут быть признаки вздутия, появляются тошнота и рвота, может быть озноб. При почечной колике детей обязательно доставляют в отделение урологии.
Травмы живота могут быть очень опасны для ребенка, так могут привести к разрыву внутренних органов. Жалобы ребенка на боли в животе после его падения с высоты или драки, не говоря уже об автомобильных авариях, обязательно должны насторожить родителей. Посещение больницы при подобных жалобах необходимо в любом случае, особенно если ребенок чувствует себя все хуже. Внутренние кровотечения чрезвычайно опасны для детей.
Посещение больницы при подобных жалобах необходимо в любом случае, особенно если ребенок чувствует себя все хуже. Внутренние кровотечения чрезвычайно опасны для детей.
Первая помощь при болях в животе
Родители при появлении боли в животе у ребенка, особенно если они острые и отягощены другими настораживающими симптомами, в первую очередь должны вызвать скорую помощь. Ребенка нужно уложить, не давать никаких обезболивающих лекарств до прихода врача, так как это может сгладить или исказить картину заболевания. Самостоятельное лечение острых болей при помощи антибиотиков недопустимо, так как причина болезни может быть совершенно иной.
Важность обращения к врачу в первые часы возникновения болей состоит в том, что если ситуация требует экстренного хирургического вмешательства, например, при ущемлении грыжи или остром аппендиците, то промедление приведет к трагическим последствиям для здоровья, а может быть и жизни ребенка. Особенно опасны в этом отношении новорожденный и подростковый возраст детей. Клиническая картина болезни у младенцев часто страдает отсутствием достоверных симптомов или их сглаженностью, а подростки склонны замалчивать проявления болей, боясь медицинского вмешательства и крушения своих планов.
Особенно опасны в этом отношении новорожденный и подростковый возраст детей. Клиническая картина болезни у младенцев часто страдает отсутствием достоверных симптомов или их сглаженностью, а подростки склонны замалчивать проявления болей, боясь медицинского вмешательства и крушения своих планов.
При своевременном обращении к врачу прогноз даже у серьезных заболеваний, сопровождающихся болями в области живота, благоприятный.
ЭСПУМИЗАН® — и колик нет
|
Кишечная колика — спутник развития практически любого ребенка и одна из наиболее частых причин для беспокойства у родителей детей раннего возраста. По данным исследований, проведенных в Португалии, около 80% всех обращений к педиатру связаны с кишечными коликами (Saavedra M.A. et al., 2003). Существуют разночтения в трактовке понятия «кишечная колика».
По данным исследований, проведенных в Португалии, около 80% всех обращений к педиатру связаны с кишечными коликами (Saavedra M.A. et al., 2003). Существуют разночтения в трактовке понятия «кишечная колика».
ЧТО ЖЕ ТАКОЕ ДЕТСКАЯ КИШЕЧНАЯ КОЛИКА?
Под детской кишечной коликой понимают приступ раздраженности, возбуждения или плача у здоровых детей, который длится не менее 3 ч в день 3 раза в нед не менее 3 нед (Wessel M.A. et al., 1954). Впервые колики проявляются на 3–4 неделе жизни ребенка. Наиболее характерное время суток для колик — вечерние часы. У детей в возрасте около 1 мес кишечные колики повторяются 1–2 раза в нед и длятся до получаса. Затем они появляются значительно чаще и могут длиться 3–5 ч. После отхождения газов и кала боли в животе, как правило, стихают, но иногда через довольно короткий промежуток времени колики возобновляются.
Болевой синдром связан с повышенным газонаполнением кишечника на фоне кормления или в процессе переваривания, который сопровождается спазмом участков кишечника. В результате в кишечнике малыша скапливаются в большом количестве газовые пузыри. Из-за повышенного газообразования стенки кишечника растягиваются, обусловливая сильные болевые ощущения. Несмотря на то, что приступы колики повторяются достаточно часто, общее состояние ребенка хорошее, в период между приступами он спокоен, нормально набирает массу тела, у него хороший аппетит. Однако у некоторых детей кишечная колика приводит к нарушению нормальной жизнедеятельности и развития ребенка. В зависимости от причины, вызвавшей кишечные колики, нарушается нормальный ритм жизни ребенка, процесс питания, сон. Может отмечаться задержка увеличения массы тела.
В результате в кишечнике малыша скапливаются в большом количестве газовые пузыри. Из-за повышенного газообразования стенки кишечника растягиваются, обусловливая сильные болевые ощущения. Несмотря на то, что приступы колики повторяются достаточно часто, общее состояние ребенка хорошее, в период между приступами он спокоен, нормально набирает массу тела, у него хороший аппетит. Однако у некоторых детей кишечная колика приводит к нарушению нормальной жизнедеятельности и развития ребенка. В зависимости от причины, вызвавшей кишечные колики, нарушается нормальный ритм жизни ребенка, процесс питания, сон. Может отмечаться задержка увеличения массы тела.
ПОЧЕМУ ВОЗНИКАЮТ КИШЕЧНЫЕ КОЛИКИ У ДЕТЕЙ?
До сих пор точно не известно, почему практически все дети в возрасте от 2–3 нед до 3 мес страдают от болей в животе. О патогенезе данного состояния до сих пор нет единого мнения. Существует много теорий возникновения кишечных колик. Но прежде чем перечислить самые распространенные, следует отметить такие факты: мальчики страдают от кишечных колик чаще девочек, первенцы чаще своих младших братьев и сестер, дети мнительных, тревожных мам чаще детей мам спокойных.
Большинство авторов считают, что детские колики обусловлены незрелостью нервной регуляции деятельности кишечника, а также анатомическими особенностями детей раннего возраста. У маленьких детей, в особенности первого полугодия жизни, желудочно-кишечный тракт имеет ряд общих кардинальных особенностей, которые в некоторой степени затрудняют переваривание грубой или несоответствующей возрасту малыша пищи. Двигательная функция кишечника также осуществляется у детей очень энергично. Перемешивание съеденной пищи происходит благодаря интенсивным маятникообразным движениям. Подобная «бурная» функциональная деятельность кишечника объясняется высокой степенью анатомической свободы (брыжейка — как бы «поводок», придерживающий различные участки кишечника на своем месте — у маленьких детей длиннее). Активная моторика прямо отражается на частоте опорожнения кишечника и нередко служит виновником частого возникновения схваткообразных болей — колик.
Причиной детских колик называют и различные «диетические» факторы: непереносимость белков коровьего молока у детей, находящихся на искусственном вскармливании, различные ферментопатии, в том числе и лактазную недостаточность (Leung A. K. et al., 2004). Врачи заметили, что нередко повышенное газообразование выявляют у детей с усиленным питанием, находящихся на углеводистом рационе, масса тела которых за последний период существенно увеличилась. Однако в данной ситуации кишечная колика является лишь симптомом (Хавкин А.И. и соавт., 2004). Неправильный рацион матери при грудном вскармливании также является причиной детских колик. Употребление мамой острых, пряных продуктов, продуктов, вызывающих повышенное газообразование, а также цельного коровьего молока способствует развитию у детей колик.
K. et al., 2004). Врачи заметили, что нередко повышенное газообразование выявляют у детей с усиленным питанием, находящихся на углеводистом рационе, масса тела которых за последний период существенно увеличилась. Однако в данной ситуации кишечная колика является лишь симптомом (Хавкин А.И. и соавт., 2004). Неправильный рацион матери при грудном вскармливании также является причиной детских колик. Употребление мамой острых, пряных продуктов, продуктов, вызывающих повышенное газообразование, а также цельного коровьего молока способствует развитию у детей колик.
Результаты проведенных исследований свидетельствуют, что чем меньше гестационный возраст ребенка и масса тела при рождении, тем выше риск развития у младенца детских колик (Sondergaard C. et al., 2000). Курение матери во время беременности, а также после родов увеличивает риск возникновения колик у ребенка в 2 раза (Reijneveld S.A. et al., 2000). Было выявлено, что социальный статус, образование, работа матери оказывают комплексное влияние на формирование данного состояния у малыша (Canivet C. A. et al., 2005). Также результаты одного из исследований свидетельствуют, что несколько повышается риск развития колик у детей, чьи матери во время беременности испытывали гиподинамию и занимались умственным трудом (Canivet C.A. et al., 2004). Существует теория, что они также могут быть обусловлены гормональным дисбалансом в ее организме.
A. et al., 2005). Также результаты одного из исследований свидетельствуют, что несколько повышается риск развития колик у детей, чьи матери во время беременности испытывали гиподинамию и занимались умственным трудом (Canivet C.A. et al., 2004). Существует теория, что они также могут быть обусловлены гормональным дисбалансом в ее организме.
Очень важно психоэмоциональное состояние матери и окружающих. Многие исследователи связывают возникновение колик с реакцией организма ребенка на неблагоприятную психоэмоциональную среду в семье. Кроме того, отмечена связь между тревожно-мнительным настроем матери и частотой возникновения кишечных колик у детей. Также имеет значение тип нервной системы и темперамент малыша. В частности, при последующем наблюдении в течение 4 лет детей, у которых в младенческом возрасте были колики, отмечена большая эмоциональность, чем у остальных ровесников. В более позднем возрасте такие колики могут трансформироваться в функциональные заболевания кишечника — функциональную абдоминальную боль, синдром раздраженного кишечника (Canivet C. A. et al., 2004).
A. et al., 2004).
ЧТО ЖЕ ДЕЛАТЬ, ЕСЛИ У РЕБЕНКА КИШЕЧНЫЕ КОЛИКИ?
Итак, если приступы кишечных колик начались в возрасте до 4 мес, проявились вышеперечисленными симптомами и проходят после отхождения газов и кала, отмечаются не каждый день, а их продолжительность не превышает 4 ч, то родители могут попытаться самостоятельно помочь своему малышу.
Для начала необходимо изменить питание матери и ребенка. Исключается цельное коровье молоко, при этом кисломолочные продукты обязательно должны входить в рацион кормящей женщины. Ограничивается употребление продуктов, вызывающих избыточное газообразование (это, например, свежие огурцы, дыня, белокочанная капуста, помидоры, свежий дрожжевой хлеб, сладости и шоколад, копченое и острое). При искусственном вскармливании рекомендуется давать детям смеси, не содержащие железа. При выраженных коликах возможно применение смеси с частично гидролизованным белком или приготавливаемой на соевой основе. Неплохо включить в рацион ребенка кисломолочные смеси в объеме около 1/3 общего суточного количества пищи. Кормление производится по требованию малыша, интервалы между ними несколько сокращаются, а объем разового кормления уменьшается (особенно на искусственном вскармливании). Перед едой вашему маленькому очень полезно полежать на животе несколько минут. Хорошо успокаивают ребенка нежные, спокойные действия мамы. Если малыш кричит во время кормления, прекратите кормить его на минуту, возьмите кроху на руки вертикально, прижмите к себе животиком, погладьте по спинке. Если же вы вскармливаете малыша с помощью бутылочки, следует убедиться, что он плотно захватывает соску, а диаметр отверстия не слишком велик.
Неплохо включить в рацион ребенка кисломолочные смеси в объеме около 1/3 общего суточного количества пищи. Кормление производится по требованию малыша, интервалы между ними несколько сокращаются, а объем разового кормления уменьшается (особенно на искусственном вскармливании). Перед едой вашему маленькому очень полезно полежать на животе несколько минут. Хорошо успокаивают ребенка нежные, спокойные действия мамы. Если малыш кричит во время кормления, прекратите кормить его на минуту, возьмите кроху на руки вертикально, прижмите к себе животиком, погладьте по спинке. Если же вы вскармливаете малыша с помощью бутылочки, следует убедиться, что он плотно захватывает соску, а диаметр отверстия не слишком велик.
Второй этап лечения — это постуральная терапия. После кормления необходимо подержать ребенка вертикально в течение 10–15 мин для отхождения воздуха, заглоченного во время кормления. Между кормлениями и во время приступа колик малыша выкладывают на живот. Рекомендуется тактильный контакт кожи живота ребенка с кожей живота матери. Положительное действие такой процедуры обусловливается как тепловым воздействием, так и психоэмоциональным. При первых признаках боли следует положить на животик малыша подогретую пеленку или теплую грелку. Это уменьшает выраженность болезненных спазмов кишечной мускулатуры. С этой же целью можно сделать малышу теплую ванну. Иногда довольно действенным оказывается легкий поглаживающий массаж живота, проводимый круговыми движениями кончиков пальцев по часовой стрелке. Малышей с врожденной или приобретенной слабостью мышц живота, склонных к метеоризму, рекомендуется пеленать широко. В случае если ребенок может свободно двигать руками и ногами, газы выделяются значительно лучше. Укладывая спать, позаботьтесь о комфорте ребенка, включите тихую музыку или спойте малышу колыбельную. Чем дольше ребенок плачет, тем больше он заглатывает воздуха, а это вызывает вздутие кишечника и, значит, усиливает выраженность боли. Поэтому давать плакать младенцу нельзя.
Рекомендуется тактильный контакт кожи живота ребенка с кожей живота матери. Положительное действие такой процедуры обусловливается как тепловым воздействием, так и психоэмоциональным. При первых признаках боли следует положить на животик малыша подогретую пеленку или теплую грелку. Это уменьшает выраженность болезненных спазмов кишечной мускулатуры. С этой же целью можно сделать малышу теплую ванну. Иногда довольно действенным оказывается легкий поглаживающий массаж живота, проводимый круговыми движениями кончиков пальцев по часовой стрелке. Малышей с врожденной или приобретенной слабостью мышц живота, склонных к метеоризму, рекомендуется пеленать широко. В случае если ребенок может свободно двигать руками и ногами, газы выделяются значительно лучше. Укладывая спать, позаботьтесь о комфорте ребенка, включите тихую музыку или спойте малышу колыбельную. Чем дольше ребенок плачет, тем больше он заглатывает воздуха, а это вызывает вздутие кишечника и, значит, усиливает выраженность боли. Поэтому давать плакать младенцу нельзя.
Но что делать, если вышеуказанные способы борьбы с коликами оказались малоэффективными? И как долго стоит пытаться решить проблему немедикаментозными средствами? На этот счет мнение специалистов такое: если перечисленные мероприятия не принесли желаемых результатов в течение 3–5 дней, на помощь следует призвать препараты.
ЭСПУМИЗАН®:
УДОБНО И ЭФФЕКТИВНО
При неэффективности перечисленных мероприятий назначают лекарственные средства. И одним из наиболее действенных препаратов для борьбы с коликами является ЭСПУМИЗАН® производства известной компании «Берлин-Хеми Менарини». Механизм его действия кардинально отличается от ранее традиционно назначавшихся при коликах так называемых ветрогонных средств (укропная вода, тмин, фенхель и др.) или спазмолитиков.
Симетикон — действующее вещество ЭСПУМИЗАНА — представляет собой высокомолекулярный полимер диметилсилоксана с добавлением 4—7% порошкообразного диоксида кремния. Это поверхностно активное вещество, относящееся к категории эффективных и безопасных пеногасителей, уменьшающих поверхностное натяжение пузырьков газа в химусе и слизи в просвете кишечника, приводя к их разрыву. Вследствие этого свободный газ получает возможность всасываться через слизистую оболочку кишки или эвакуироваться вместе с кишечным содержимым. Таким образом, суть лечебного эффекта препарата заключается в «раздроблении» раздражающих кишечник малыша крупных газовых пузырей на более мелкие, которые не вызывают перерастяжения кишечника и связанных с этим болевых ощущений. К тому же мелкие пузырьки значительно легче выводятся наружу. ЭСПУМИЗАН® не абсорбирует на себе компоненты пищи и лекарственные средства. Препарат инертен, не всасывается в желудочно-кишечном тракте, не ферментируется микроорганизмами, выводится в неизмененном виде и не вмешивается в биохимические процессы пищеварения и всасывания. Вместе с тем благодаря эффекту пеногашения и уменьшению содержания газа в кишечнике симетикон косвенно влияет на нормализацию пищеварительных функций.
Это поверхностно активное вещество, относящееся к категории эффективных и безопасных пеногасителей, уменьшающих поверхностное натяжение пузырьков газа в химусе и слизи в просвете кишечника, приводя к их разрыву. Вследствие этого свободный газ получает возможность всасываться через слизистую оболочку кишки или эвакуироваться вместе с кишечным содержимым. Таким образом, суть лечебного эффекта препарата заключается в «раздроблении» раздражающих кишечник малыша крупных газовых пузырей на более мелкие, которые не вызывают перерастяжения кишечника и связанных с этим болевых ощущений. К тому же мелкие пузырьки значительно легче выводятся наружу. ЭСПУМИЗАН® не абсорбирует на себе компоненты пищи и лекарственные средства. Препарат инертен, не всасывается в желудочно-кишечном тракте, не ферментируется микроорганизмами, выводится в неизмененном виде и не вмешивается в биохимические процессы пищеварения и всасывания. Вместе с тем благодаря эффекту пеногашения и уменьшению содержания газа в кишечнике симетикон косвенно влияет на нормализацию пищеварительных функций. Препарат пригоден для длительного применения. Очень важно, что ЭСПУМИЗАН® не всасывается из желудочно-кишечного тракта в кровь и абсолютно безвреден для детского организма.
Препарат пригоден для длительного применения. Очень важно, что ЭСПУМИЗАН® не всасывается из желудочно-кишечного тракта в кровь и абсолютно безвреден для детского организма.
Обычно выраженный положительный эффект от приема препарата наступает очень быстро. Если же эффект от применения ЭСПУМИЗАНА отсутствует в течение 7 дней, то необходимо показать ребенка педиатру — вполне возможно, что у малыша имеется какое-либо заболевание кишечника, колики же являются лишь одним из его симптомов.
В аптеках Украины появилась новая форма препарата — ЭСПУМИЗАН® L — эмульсия с банановым вкусом для самых маленьких, не способных проглотить капсулу. Эта новая разработка предлагается в специальных удобных бутылочках с дозатором для капель. Так что теперь можно забыть о необходимости заваривания разных чаев, их фильтрации, охлаждении, хранении, поддержании в свежем состоянии. Необходимо просто добавить требуемое количество капель ЭСПУМИЗАНА L прямо в бутылочку с молочной смесью или водой.
Необходимо отметить, что накоплен значительный опыт применения препарата. Выявлена высокая эффективность ЭСПУМИЗАНА при заболеваниях, вызывающих газообразование в верхних отделах желудочно-кишечного тракта, — диспепсии, гастродуодените, язвенной болезни, грыже пищеводного отверстия диафрагмы, а также при синдроме раздраженной толстой кишки, энтероколите, синдроме нарушенного всасывания, сопровождающихся повышенным газообразованием. Хотелось бы кратко остановиться на результатах применения препарата в различных ситуациях.
ЭСПУМИЗАН® применялся у 68 детей в возрасте от 4 до 15 лет (средний возраст 11,2 года) — у 34 мальчиков и 34 девочек (Щербаков П.Л. и соавт., 1999). Все пациенты проходили лечение в Российской детской клинической больнице по поводу различных заболеваний, сопровождающихся метеоризмом (гастродуоденит, язвенная болезнь двенадцатиперстной кишки, панкреатит, бронхиальная астма, сахарный диабет, состояния после лапаротомии). Уже в первый день приема препарата у больных исчезли дискомфорт и спастические боли в животе. У всех детей живот был мягким и доступным глубокой пальпации. При пальпации урчания не отмечалось. Во время аускультации брюшной полости прослушивались умеренно выраженные перистальтические шумы. Газы отходили легко, не более 10 раз в сутки.
Уже в первый день приема препарата у больных исчезли дискомфорт и спастические боли в животе. У всех детей живот был мягким и доступным глубокой пальпации. При пальпации урчания не отмечалось. Во время аускультации брюшной полости прослушивались умеренно выраженные перистальтические шумы. Газы отходили легко, не более 10 раз в сутки.
В ожоговом отделении Тернопольской городской больницы скорой помощи проведены обследования 39 детей в возрасте от 11 мес до 5 лет: 20 мальчиков и 19 девочек (Бадюк О.Я., 2004). Дети находились на стационарном лечении по поводу ожогов площадью от 5 до 30% поверхности тела. У обожженных в периоде острой ожоговой токсемии наблюдались нарушения со стороны органов желудочно-кишечного тракта, которые проявлялись болями в животе, запорами, метеоризмом. ЭСПУМИЗАН® L назначался 3 раза в сутки на протяжении 5–7 дней. Уже в первый день приема препарата исчезали жалобы на дискомфорт, боли в животе спастического характера.
Эффективность и безопасность препарата также изучали на базе кафедры детских болезней № 1 Российского государственного медицинского университета (Москва). Под наблюдением находились 86 детей 1-го года жизни (56 мальчиков и 30 девочек). 26 из них были новорожденными (в возрасте от 12 до 27 дней), 42 — детьми 1-го полугодия жизни (в возрасте от 36 дней до 6 мес) и 18 — детьми 2-го полугодия жизни (в возрасте от 6 до 9 мес). Во всех случаях показанием к назначению препарата было повышенное газообразование в кишечнике. Индивидуальная переносимость ЭСПУМИЗАНА была хорошей у всех 86 наблюдаемых детей. Аллергических и других неблагоприятных реакций отмечено не было. Отказа от приема не наблюдали.
Под наблюдением находились 86 детей 1-го года жизни (56 мальчиков и 30 девочек). 26 из них были новорожденными (в возрасте от 12 до 27 дней), 42 — детьми 1-го полугодия жизни (в возрасте от 36 дней до 6 мес) и 18 — детьми 2-го полугодия жизни (в возрасте от 6 до 9 мес). Во всех случаях показанием к назначению препарата было повышенное газообразование в кишечнике. Индивидуальная переносимость ЭСПУМИЗАНА была хорошей у всех 86 наблюдаемых детей. Аллергических и других неблагоприятных реакций отмечено не было. Отказа от приема не наблюдали.
ЭСПУМИЗАН®, являясь составной частью лечебных мероприятий, включающих этиологическое и патогенетическое воздействие, был эффективным как симптоматическое средство при синдроме метеоризма. В этом случае его клиническая эффективность достигала 94,4%, причем отличный и хороший результаты были отмечены у 72,2% получавших препарат детей (Самсыгина Г.А. и соавт., 1999).
Кроме того, ЭСПУМИЗАН® успешно применяют при подготовке к различным диагностическим исследованиям органов брюшной полости. ЭСПУМИЗАН® можно использовать как для подготовки к различным рентгенологическим и ультразвуковым исследованиям, так и для проведения эндоскопических и комбинированных эндоультразвуковых исследований. ЭСПУМИЗАН® L применяли у 14 детей при подготовке к рентгенологическому и ультразвуковому исследованию брюшной полости (Щербаков П.Л. и соавт., 1999). Препарат назначали 3 раза в сутки накануне исследования. В день ультразвукового исследования больной принимал ЭСПУМИЗАН® L однократно утром. При проведении рентгенологического исследования симетикон добавляли непосредственно в суспензию бария. Применение ЭСПУМИЗАНА L обеспечивало лучшую подготовку желудочно-кишечного тракта по сравнению с таковой при использовании традиционных методов. В результате повышалась четкость изображения, исчезали побочные тени и наложения, связанные с наличием газов в просвете кишечника.
ЭСПУМИЗАН® можно использовать как для подготовки к различным рентгенологическим и ультразвуковым исследованиям, так и для проведения эндоскопических и комбинированных эндоультразвуковых исследований. ЭСПУМИЗАН® L применяли у 14 детей при подготовке к рентгенологическому и ультразвуковому исследованию брюшной полости (Щербаков П.Л. и соавт., 1999). Препарат назначали 3 раза в сутки накануне исследования. В день ультразвукового исследования больной принимал ЭСПУМИЗАН® L однократно утром. При проведении рентгенологического исследования симетикон добавляли непосредственно в суспензию бария. Применение ЭСПУМИЗАНА L обеспечивало лучшую подготовку желудочно-кишечного тракта по сравнению с таковой при использовании традиционных методов. В результате повышалась четкость изображения, исчезали побочные тени и наложения, связанные с наличием газов в просвете кишечника.
ЭСПУМИЗАН® относится к безрецептурным препаратам. Его может порекомендовать провизор первого стола. Обычно опытный первостольник всегда может определить молодых родителей среди посетителей аптеки. Кроме прочих мелочей, так необходимых в первые недели жизни малыша (подгузников, сосок, бутылочек и других), провизор может посоветовать приобрести и ЭСПУМИЗАН® — эффективный и безопасный препарат для избавления малыша от кишечных колик.o
Обычно опытный первостольник всегда может определить молодых родителей среди посетителей аптеки. Кроме прочих мелочей, так необходимых в первые недели жизни малыша (подгузников, сосок, бутылочек и других), провизор может посоветовать приобрести и ЭСПУМИЗАН® — эффективный и безопасный препарат для избавления малыша от кишечных колик.o
Олег Мазуренко
Вздутие живота у новорожденных
Как правило, большую часть времени новорожденный малыш проводит во сне, делая непродолжительные перерывы для кормления. Нередко через пару недель после рождения многие сталкиваются с такой проблемой, как вздутие живота у новорожденных. У неопытных молодых родителей надрывный плач малыша вызывает настоящую панику и чувство беспомощности, поэтому следует рассмотреть подробнее, чем помочь, если у ребенка метеоризм, можно ли предотвратить эту проблему и какие средства обязательно должны быть в домашней аптечке.
Симптоматика вздутия живота у грудничков
Как правило, с повышенным газообразованием большинство малышей впервые сталкивается в возрасте 2–3, иногда 4 недель, хотя некоторым счастливчикам удается этого избежать.
Определить, что причиной беспокойства стало именно вздутие живота у ребенка, можно по следующим признакам:
- Малыш громко плачет, подтягивая ножки и ручки к животу. Конечности при этом могут дрожать.
- На ощупь животик кажется твердым и выглядит большим.
- Часто происходят отрыжки и отходят газики.
- Чаще всего проблема возникает через 30–40 минут после кормления и имеет приступообразный характер.
ВНИМАНИЕ! Если у ребенка болит животик и при этом повышается температура, изменяется цвет кожных покровов, часто происходят обильные срыгивания, наблюдается запор или, напротив, понос — это повод срочно обратиться к врачу.
Причины детского метеоризма
Метеоризм у детей, по мнению большинства специалистов, возникает таким образом:
- Малыш заглатывает воздух во время кормления.
- Дополнительные газы возникают в результате деятельности бактерий.
- Углекислый газ может присоединяться при прохождении тонкого кишечника.
В результате образуется скопление газов, которое раздражает стенки кишечника и вызывает болезненные ощущения у ребенка.
При этом метеоризм у новорожденного не всегда становится свидетельством наличия какого-либо заболевания. По статистике, с этим неприятным явлением сталкивается каждый третий младенец, причем 95 из 100 страдающих от колик грудничков абсолютно здоровы.
Почему же пучит живот у новорожденного? Обычно медики выделяют основные причины, которые могут привести к такой проблеме:
- Незрелая пищеварительная система. Организм ребенка проходит период «обучения», в программу которого входя и опорожнение кишечника, и избавление от скопившихся газов. При этом заселение кишечника полезной микрофлорой начинается только после рождения, и состав бактерий регулярно претерпевает изменения.
- незрелая пищеварительная система у новорожденного
- черный хлеб в рационе матери может вызвать колики у черный
- Рацион матери. Если ребенок находится на грудном вскармливании, то причиной повышенного газообразования может стать употребление матерью продуктов, способствующих процессам брожения: белокочанной капусты, бобовых или черного хлеба.

- Рефлюксная болезнь. Гастроэзофагеальный рефлюкс повышенного метеоризма не вызывает, это заболевание характеризуется частыми срыгиваниями, которые могут проходить болезненно для малыша. В этом случае обязательна консультация специалиста.
- Дисбактериоз. Он может быть связан с нарушением баланса микрофлоры пищеварительного тракта малыша. Его может вызывать прием кормящей мамой антибиотиков.
- Лактазная недостаточность. Эта болезнь встречается довольно редко и может быть диагностирована только специалистом. Пока диагноз не подтвержден, отказываться от грудного вскармливания не стоит.
- Заглатывание пузырьков воздуха при кормлении. Если младенца неправильно прикладывают к груди (или при кормлении из бутылочки ее держат под неверным углом), вместе с пищей он может заглатывать воздух. Иногда к этому может привести желание малыша съесть много и быстро. О том, что младенец пьет «воздушный коктейль», могут свидетельствовать посторонние звуки во время кормления, например причмокивание.

- Аллергическая реакция. В этом случае метеоризм у детей будет сопровождаться диареей и высыпаниями на коже.
- Стресс. Данный случай предполагает как нестабильное эмоциональное состояние у ребенка, так и депрессию у матери. Это также может спровоцировать метеоризм.
- Кишечная инфекция. Если животик вздувается и болит, это происходит на фоне поноса, при этом температура тела малыша повышена, то нужно немедленно обращаться к врачу.
Народные методы профилактики и оказания помощи при вздутии
В большинстве случаев избавить малыша от вздутия живота можно, не прибегая к применению лекарственных средств. Как помочь грудничку справиться с газиками? Для этого существует ряд домашних методов:
- Примерно за 20–25 минут до кормления нужно класть ребенка на животик — так усиливается перистальтика кишечника, заодно укрепляются мышцы спины.
- Массаж (круговыми движениями в области пупка). Можно делать как для профилактики, так и для облегчения приступа.

- Гимнастика. Помогать младенцу можно с помощью упражнений. Поднятие ножек к животику, их сведение и разведение, «велосипед». Можно совмещать с массажем. Нельзя делать это в течение получаса после кормления.
- Для облегчения симптомов можно положить на животик руку или подогретую пеленку.
- Если ребенок глотает воздух, то после еды его рекомендуется носить столбиком около 10 минут.
- Малышам, находящимся на искусственном вскармливании, не стоит менять смесь без веских причин, т. к. это стресс для детского организма. Соска должна плотно прилегать к бутылочке и соответствовать возрасту ребенка.
- Кормящей маме стоит внимательно относиться к своему рациону и соблюдать диету.
- Чтобы предупредить заглатывание воздуха, нужно обратить внимание на позу как мамы, так и ребенка.
- При сильном и болезненном приступе можно использовать газоотводную трубку. Это приспособление вставляется в анальное отверстие и помогает высвободить скопившиеся газы механическим путем.

Лекарственные средства при детском метеоризме
Несмотря на широкое разнообразие медикаментов, направленных на избавление ребенка от симптомов младенческих колик и вздутия живота, ни одно средство нельзя назвать универсальным. Для каждого малыша подходящий препарат придется подбирать индивидуально.
Популярные лекарственные средства:
- Симетикон. Он является основным действующим составляющим таких препаратов, как Эспумизан, Боботик и Инфакол. Ускоряет выведение газиков из организма, при этом не оказывая на организм малыша негативного воздействия. Большинство таких лекарственных средств можно давать с первых дней жизни.
- Фенхель. Самым известным средством группы препаратов на основе фенхеля является укропная вода. Дать ребенку такое средство часто рекомендуют бабушки. Также к этой группе относятся такие средства, как Плантекс, Беби Нос и Бейби Калм.
- Пробиотики. Препараты, содержащие эти вещества, направлены не на устранение самих газиков, а на восстановление микрофлоры кишечника.
 Грудничкам чаще всего рекомендуют такие средства, как Линекс, БиоГая, Бифиформ Беби.
Грудничкам чаще всего рекомендуют такие средства, как Линекс, БиоГая, Бифиформ Беби.
Вздутие живота у детей более старшего возраста также иногда встречается. Годовалый ребенок также может столкнуться с такой проблемой, в этом случае допустимо поставить ему клизму. Регулярное употребление зелени петрушки — как сушеной, так и свежей — способно помочь детям от 4 лет и старше.
Чего не следует делать, так это самостоятельно назначать ребенку медикаментозное лечение. Если ребенок трехлетний или младше, то по поводу любого лекарственного средства нужно консультироваться с педиатром.
Как лечить и предотвратить вздутие живота ребенка
Газ может в равной степени влиять как на детей, находящихся на искусственном вскармливании, так и на грудном вскармливании. Ребенок, часто страдающий газами, обычно не вызывает беспокойства и вполне нормален. Вы можете следовать определенным советам, которые помогут избавиться от газов у ребенка и улучшить его самочувствие.
Вы можете следовать определенным советам, которые помогут избавиться от газов у ребенка и улучшить его самочувствие.
1. Смените оборудование
Если у вашего ребенка газы от кормления из бутылочки, может быть полезно попробовать другую комбинацию соски и бутылочки. Мягкие соски, которые образуют контур губ и рта вашего ребенка, могут помочь предотвратить случайный поток избыточного воздуха, когда ваш ребенок пьёт.
Кроме того, молоко должно течь медленно и постепенно, чтобы у ребенка было достаточно времени, чтобы пить, не глотая его слишком много. Во время кормления из бутылочки младенцам лучше всего закончить есть от 20 минут до одного часа.
Если они заканчивают через пять минут, они глотают слишком быстро и глотают лишний воздух. В подобных случаях количество сосков, вероятно, слишком велико для их возраста. Попробуйте перейти на сосок с более медленным потоком.
2. Отрегулируйте положение для кормления
Во время кормления из бутылочки или кормления грудью отрегулируйте их положение для кормления, чтобы предотвратить вздутие живота ребенка. Держите голову выше, чем живот.
Держите голову выше, чем живот.
В этом положении молоко перемещается в нижнюю часть желудка, а воздух — в верхнюю часть, что помогает ребенку отрыгивать. Вы также можете использовать подушку для кормления в качестве поддержки и слегка наклонить бутылочку для кормления, чтобы в соске не было пузырьков воздуха.
3. Отрыжка у ребенка
Один из лучших способов избавиться от газов — это отрыжка ребенка во время кормления грудью и после нее. Однако вместо того, чтобы рыгать во время кормления, подождите, пока они сделают перерыв или притормозят.
В противном случае они могут расстроиться, заплакать и при этом проглотить больше воздуха. Используйте наиболее удобную для них позу отрыжки.
Массаж также может помочь избавиться от газов у ребенка.
4. Будьте осторожны с едой
Чтобы облегчить вашему младенцу газообразование, поговорите с его врачом о продуктах, которые могут вызвать дополнительное газообразование. Некоторые фруктовые соки содержат сорбитолы или сахарные спирты, которые младенцы не могут усвоить, вызывая газы. Врач также позаботится о том, чтобы ваш ребенок получал все необходимые ему питательные вещества.
Врач также позаботится о том, чтобы ваш ребенок получал все необходимые ему питательные вещества.
Если вы кормите грудью, еда, которую вы съели, также может вызвать у вашего ребенка газы. Если вы даете ребенку смесь, вы можете попробовать сменить марку. Некоторые бренды заявляют, что предотвращают газ.
Пупочная грыжа: когда следует беспокоиться?
Выберите автора: Аарон Барбер, AT, ATC, PESAbbie Roth, MWC, Адам Остендорф, MD Адриан Бейлис, доктор философии, CCC-SLP, Адриенн М. Флуд, Совет продвинутых поставщиков медицинских услуг CPNP-AC, Aila Co, MDAlaina White, AT, ATCAlanaless Milton, MDAleDA Jayne Funk, PharmD, DABATA, Александра Санкович, MD Алексис Кленке, RD, LDAlice Bass, CPNP-PC, Элисон Пегг, Алли ДеПой, Эллисон Роуленд, AT, ATCAllison Strouse, MS, AT, ATCAmanda E.Граф, доктор медицины Аманда Смит, RN, BSN, CPNAmanda Sonk, LMTAmanda Whitaker, MD Эмбер Паттерсон, MD Амберл Пратер, доктор философии, LPCCAmy Coleman, LISWAmy Dunn, MDAmy E. Valasek, MD, MScAmy Fanning, PT, DPTAmy Garee, CPNahP-PCA ХессЭми Лебер, доктор медицины, доктор медицинских наук, Эми Моффетт, CPNP-PC, Эми Рэндалл-МакСорли, MMC, кандидат юридических наук, Анастасия Фишер, доктор медицины, FACSMAndala Hardy, Андреа Брун, CPNP-PC, Андреа М. Бургер, MEd, CCC-SLPA, Билл-Шандер, Билл, Билл, Эндрю LISW-SAnn Pakalnis, MD Анна Лиллис, MD, PhDAnnette Haban-BartzAnnie Drapeau, MDAnnie Temple, MS, CCC-SLP, CLCAnthony Audino, MDAnup D.Патель, МДАри Рабкин, ФДариана Хоэт, доктор философии Эшли Куссман, МДЭшли Экстайн, Эшли Крун Ван Дист, Эшли М. Дэвидсон, AT, ATC, MSAshley Minnick, MSAH, AT, ATCAshley General, FNPAshley Park-PCWAshley Park-PCWAshley Park-PCWAshley Park-PCW -SAshley Tuisku, CTRSAsuncion Mejias, MD, PhDAurelia Wood, MD Бекки Корбитт, RNBelinda Mills, MD Бенджамин Филдс, PhD, MEdBenjamin Kopp, MDBernadette Burke, AT, MD, MDBeth Martin, RNBethWillhanueva, LTD / UTD Сетти, MD Билл Кульджу, MS, ATBlake Skinner, Бонни Гурли, MSW, LSW, Брэд Чайлдерс, RRT, BS, Брэнди Когдилл, RN, BSN, CFRN, EMT-PBreanne L.
Valasek, MD, MScAmy Fanning, PT, DPTAmy Garee, CPNahP-PCA ХессЭми Лебер, доктор медицины, доктор медицинских наук, Эми Моффетт, CPNP-PC, Эми Рэндалл-МакСорли, MMC, кандидат юридических наук, Анастасия Фишер, доктор медицины, FACSMAndala Hardy, Андреа Брун, CPNP-PC, Андреа М. Бургер, MEd, CCC-SLPA, Билл-Шандер, Билл, Билл, Эндрю LISW-SAnn Pakalnis, MD Анна Лиллис, MD, PhDAnnette Haban-BartzAnnie Drapeau, MDAnnie Temple, MS, CCC-SLP, CLCAnthony Audino, MDAnup D.Патель, МДАри Рабкин, ФДариана Хоэт, доктор философии Эшли Куссман, МДЭшли Экстайн, Эшли Крун Ван Дист, Эшли М. Дэвидсон, AT, ATC, MSAshley Minnick, MSAH, AT, ATCAshley General, FNPAshley Park-PCWAshley Park-PCWAshley Park-PCWAshley Park-PCW -SAshley Tuisku, CTRSAsuncion Mejias, MD, PhDAurelia Wood, MD Бекки Корбитт, RNBelinda Mills, MD Бенджамин Филдс, PhD, MEdBenjamin Kopp, MDBernadette Burke, AT, MD, MDBeth Martin, RNBethWillhanueva, LTD / UTD Сетти, MD Билл Кульджу, MS, ATBlake Skinner, Бонни Гурли, MSW, LSW, Брэд Чайлдерс, RRT, BS, Брэнди Когдилл, RN, BSN, CFRN, EMT-PBreanne L. Бауэрс, PT, DPT, CHT, CFST Брендан Бойл, MD, MPH Брайан Бо, MD Брайан К. Каспар, доктор философии Брайан Келлог, MD Бриана Кроу, PT, DPT, OCS Агри Торунер, доктор медицинских наук, Кейтлин Талли, Калеб Мосли, Каллиста Дамман, Ками Винкельспехт, доктор медицинских наук, Кэнис Креран, доктор медицинских наук, доктор Карл Х. Бэкес, доктор медицинских наук, Карло Ди Лоренцо, доктор медицинских наук, Карол Баумхардт, доктор медицинских наук, Карло Ди Лоренцо, доктор медицинских наук, Карол Баумхард, доктор медицинских наук, Кейси Коттрилл, доктор медицинских наук, Би-би-си Нэбассин, Нэбассин, Нэбассин, Нэбассин, Нэнблкен PhDCharae Keys, MSW, LISW-SCharles Elmaraghy, MD Челси Достер, BSCheryl Boop, MS, OTR / LCheryl G.Бакстер, CPNPШерил Гариепи, MDChet Kaczor, PharmD, MBAChris Smith, RNChristina Ching, MDChristina DayChristine Johnson, MA, CCC-SLPChristine Mansfield, PT, DPT, OCS, MDCChristine PrusaChristopher Goettee, PTC, DPT , OCS, NASM-PESCody Hostutler, PhDConnor McDanel, MSW, LSWCorey Rood, MDCorinne Syfers, CCLSCourtney Bishop.
Бауэрс, PT, DPT, CHT, CFST Брендан Бойл, MD, MPH Брайан Бо, MD Брайан К. Каспар, доктор философии Брайан Келлог, MD Бриана Кроу, PT, DPT, OCS Агри Торунер, доктор медицинских наук, Кейтлин Талли, Калеб Мосли, Каллиста Дамман, Ками Винкельспехт, доктор медицинских наук, Кэнис Креран, доктор медицинских наук, доктор Карл Х. Бэкес, доктор медицинских наук, Карло Ди Лоренцо, доктор медицинских наук, Карол Баумхардт, доктор медицинских наук, Карло Ди Лоренцо, доктор медицинских наук, Карол Баумхард, доктор медицинских наук, Кейси Коттрилл, доктор медицинских наук, Би-би-си Нэбассин, Нэбассин, Нэбассин, Нэбассин, Нэнблкен PhDCharae Keys, MSW, LISW-SCharles Elmaraghy, MD Челси Достер, BSCheryl Boop, MS, OTR / LCheryl G.Бакстер, CPNPШерил Гариепи, MDChet Kaczor, PharmD, MBAChris Smith, RNChristina Ching, MDChristina DayChristine Johnson, MA, CCC-SLPChristine Mansfield, PT, DPT, OCS, MDCChristine PrusaChristopher Goettee, PTC, DPT , OCS, NASM-PESCody Hostutler, PhDConnor McDanel, MSW, LSWCorey Rood, MDCorinne Syfers, CCLSCourtney Bishop. PA-CC Кортни Холл, CPNP-PCCourtney Porter, RN, MSCrystal MilnerCurt Daniels, MD Синтия Холланд-Холл, MD, MPHDana Lenobel, FNPDana Noffsinger, CPNP-ACDane Снайдер, MD Дэниел Кури, MDDaniel DaJusta, MDDaniel, MDDaniel, MDDaniel, MDDaniel, MDDaniel, MDDaniel Wessells, PT, MHAD, Дэвид Аксельсон, MD Дэвид Стукус, MD Дин Ли, MD, PhD Дебби Терри, NPDeborah Hill, LSWDeborah Zerkle, LMTDeena Chisolm, PhDDeipanjan NandiDS, MDDenisomanll, MDDennisham, MDDennisham, MDDenisomin, D.Уильямс, доктор медицины, магистр здравоохранения, FAAP, дипломированный специалистDonna TeachDoug Wolf, Дуглас Маклафлин, MDDrew Duerson, MD Эдвард Оберл, MD, RhMSUS, Эдвард Шеперд, MDEileen Chaves, PhDElise Berlan, MDElise Dawkins, Elizabeth A. Cannon, LPCC, Элизабет, Элизабет, LPCC, Элизабет, Элизабет, Элизабет MT-BCE: Эмили А. Стюарт, доктор медицинских наук, Эмили Декер, доктор медицинских наук, Эмили Гетчман, Эмма Высоцки, PharmD, RDNEric Butter, PhDEric Leighton, AT, ATCEric Sribnick, MD, PhDErica Domrose, RD, LDEricca L.
PA-CC Кортни Холл, CPNP-PCCourtney Porter, RN, MSCrystal MilnerCurt Daniels, MD Синтия Холланд-Холл, MD, MPHDana Lenobel, FNPDana Noffsinger, CPNP-ACDane Снайдер, MD Дэниел Кури, MDDaniel DaJusta, MDDaniel, MDDaniel, MDDaniel, MDDaniel, MDDaniel, MDDaniel Wessells, PT, MHAD, Дэвид Аксельсон, MD Дэвид Стукус, MD Дин Ли, MD, PhD Дебби Терри, NPDeborah Hill, LSWDeborah Zerkle, LMTDeena Chisolm, PhDDeipanjan NandiDS, MDDenisomanll, MDDennisham, MDDennisham, MDDenisomin, D.Уильямс, доктор медицины, магистр здравоохранения, FAAP, дипломированный специалистDonna TeachDoug Wolf, Дуглас Маклафлин, MDDrew Duerson, MD Эдвард Оберл, MD, RhMSUS, Эдвард Шеперд, MDEileen Chaves, PhDElise Berlan, MDElise Dawkins, Elizabeth A. Cannon, LPCC, Элизабет, Элизабет, LPCC, Элизабет, Элизабет, Элизабет MT-BCE: Эмили А. Стюарт, доктор медицинских наук, Эмили Декер, доктор медицинских наук, Эмили Гетчман, Эмма Высоцки, PharmD, RDNEric Butter, PhDEric Leighton, AT, ATCEric Sribnick, MD, PhDErica Domrose, RD, LDEricca L. Ed., CSCSErin Shann, BSN, RNErin TebbenFarah W. Brink, MDGail Bagwell, DNP, APRN, CNSGail Swisher, ATGarey Noritz, MDGary A. Smith, MD, DrPHGeri Hewitt, MDGina Hounam, PhDGina McDowellGina Minotregory D. , MDGriffin Stout, MDGuliz Erdem, MDHailey Blosser, MA, CCC-SLPHeather Battles, MDHeather Clark, Heather Yardley, PhD, Генри Спиллер, Херман Хандли, MS, AT, ATC, CSCSHiren Patel, MDHoma Amini, DDS, Wicks, MPH MDIhuoma Eneli, MDIlana Moss, PhDIlene Crabtree, PTIrene Mikhail, MDIrina Buhimschi, MDIvor Hill, MDJackie Cronau, RN, CWOCNJacqueline Wynn, PhD, BCBA-DJ, MD , Доктор медицинских наук, Джейми Маклин, доктор медицинских наук, Джейн Абель, Джанель Хюфнер, магистр медицины, CCC-SLP, Дженис Таунсенд, доктор медицинских наук, доктор медицинских наук, Джаред Сильвестер, Джейссон, Эйхольц, Жан Хрущак, магистр медицины, CCC / SLP, Джефф Сидс, доктор медицинских наук, доктор медицинских наук, Джеффри, Олетта, Кэмпбелл, Дж. Джена Хек, Дженн Гоня, доктор философии, Дженнифер Борда, PT, DPT, Jennifer Hofherr, Jennifer Locker, Jennifer Reese, PsyD, Дженнифер Смит, MS, RD, CSP, LD, LMT, Дженни Уортингтон, PT, DPT, Джерри Р.
Ed., CSCSErin Shann, BSN, RNErin TebbenFarah W. Brink, MDGail Bagwell, DNP, APRN, CNSGail Swisher, ATGarey Noritz, MDGary A. Smith, MD, DrPHGeri Hewitt, MDGina Hounam, PhDGina McDowellGina Minotregory D. , MDGriffin Stout, MDGuliz Erdem, MDHailey Blosser, MA, CCC-SLPHeather Battles, MDHeather Clark, Heather Yardley, PhD, Генри Спиллер, Херман Хандли, MS, AT, ATC, CSCSHiren Patel, MDHoma Amini, DDS, Wicks, MPH MDIhuoma Eneli, MDIlana Moss, PhDIlene Crabtree, PTIrene Mikhail, MDIrina Buhimschi, MDIvor Hill, MDJackie Cronau, RN, CWOCNJacqueline Wynn, PhD, BCBA-DJ, MD , Доктор медицинских наук, Джейми Маклин, доктор медицинских наук, Джейн Абель, Джанель Хюфнер, магистр медицины, CCC-SLP, Дженис Таунсенд, доктор медицинских наук, доктор медицинских наук, Джаред Сильвестер, Джейссон, Эйхольц, Жан Хрущак, магистр медицины, CCC / SLP, Джефф Сидс, доктор медицинских наук, доктор медицинских наук, Джеффри, Олетта, Кэмпбелл, Дж. Джена Хек, Дженн Гоня, доктор философии, Дженнифер Борда, PT, DPT, Jennifer Hofherr, Jennifer Locker, Jennifer Reese, PsyD, Дженнифер Смит, MS, RD, CSP, LD, LMT, Дженни Уортингтон, PT, DPT, Джерри Р. Mendell, MD Джессалин Майер, MSOT, OTR / L, Джессика Бейли, PsyD, Jessica Bogacik, MS, MT-BC, Джессика Боуман, MD, Джессика Брок, Джессика Буллок, MA / CCC-SLP, Джессика Бушманн, RD, Джессика Шерр, PhD, Джим О’Ши, Фрейзер, О. -SJohn Ackerman, PhD John Caballero, PT, DPT, CSCSJohn Kovalchin, MD Джонатан Д. Теккерей, MD Джонатан Финлей, MB, ChB, FRCPJonathan M. Grischkan, MD Джонатан Наполитано, MD Джошуа Уотсон, MDJulee, RT , OTR / LJulie ApthorpeJulie Leonard, MD, MPHJulie Racine, PhD, Julie Samora, MD Джастин Индик, MD, PhD, Кэди Лейси, Кейли Хейг, MA, MT-BC, Кейли Матесик, Камила Тваймон, LPCC-SKara Malone, MDKara Miller, Allen .Meeks, OTKari Dubro, MS, RD, LD, CWWSKari Phang, MDKarla Vaz, MDKaryn L. Kassis, MD, MPHKasey Strothman, MDKatherine Deans, MDKatherine McCracken, MDKathleen (Katie) RoushKathryn B.S. Обринба, доктор медицины Кэти Бринд’Амур, магистр Кэти Томас, APR Катрина Холл, Массачусетс, CCLS, Катрина Руге, LPCC-SKatya Harfmann, MD Кайла Зимпфер, PCCKelley SwopeKelli Dilver, PT, DPTKelly AbramsKelly BooneKelly HustonNally, J.
Mendell, MD Джессалин Майер, MSOT, OTR / L, Джессика Бейли, PsyD, Jessica Bogacik, MS, MT-BC, Джессика Боуман, MD, Джессика Брок, Джессика Буллок, MA / CCC-SLP, Джессика Бушманн, RD, Джессика Шерр, PhD, Джим О’Ши, Фрейзер, О. -SJohn Ackerman, PhD John Caballero, PT, DPT, CSCSJohn Kovalchin, MD Джонатан Д. Теккерей, MD Джонатан Финлей, MB, ChB, FRCPJonathan M. Grischkan, MD Джонатан Наполитано, MD Джошуа Уотсон, MDJulee, RT , OTR / LJulie ApthorpeJulie Leonard, MD, MPHJulie Racine, PhD, Julie Samora, MD Джастин Индик, MD, PhD, Кэди Лейси, Кейли Хейг, MA, MT-BC, Кейли Матесик, Камила Тваймон, LPCC-SKara Malone, MDKara Miller, Allen .Meeks, OTKari Dubro, MS, RD, LD, CWWSKari Phang, MDKarla Vaz, MDKaryn L. Kassis, MD, MPHKasey Strothman, MDKatherine Deans, MDKatherine McCracken, MDKathleen (Katie) RoushKathryn B.S. Обринба, доктор медицины Кэти Бринд’Амур, магистр Кэти Томас, APR Катрина Холл, Массачусетс, CCLS, Катрина Руге, LPCC-SKatya Harfmann, MD Кайла Зимпфер, PCCKelley SwopeKelli Dilver, PT, DPTKelly AbramsKelly BooneKelly HustonNally, J. PCKelly Pack, LISW-SKelly Tanner, PhD, OTR / L, BCPKelly Wesolowski, PsyDKent Williams, MDKevin Bosse, PhDKevin Klingele, MDKim Bjorklund, MDKim Hammersmith, DDS, MPH, MSKimberly Bates, MDKimberly DPS, Vanimberly DPS, PT, DPT, SCS Кирк Сабалка, Крис Джатана, MD, FAAP Криста Победитель, AuD, CCC-AKristen Armbrust, LISW-SKristen Cannon, MD Кристен Мартин, OTR / LKristi Roberts, MS MPHКристина Бут, MSN, CFNPKristina Reberzie, MDKyleen, MDKyleen , МАЛАура Брубакер, BSN, RN, Лаура ДаттнерL Аурел Бивер, LPC, Лорен Дуринка, AuDLauren Garbacz, PhD, Лорен Джастис, OTR / L, MOTLauren Madhoun, MS, CCC-SLPLauryn RozumLee Hlad, DPMLeena Nahata, MD , DPT Линдси Шварц, Линдси Фатер, PsyD, Лиза Голден, Лиза М.Хамфри, MD Логан Бланкемейер, MA, CCC-SLPLori Grisez PT, DPTLorraine Kelley-QuonLouis Bezold, MDLourdes Hill, LPCC-S, Люк Типпл, MS, CSCSLynda Wolfe, PhDLyndsey MillerLynn Rosenthal, Линн Рюсс, MDMagC Камбодж, доктор медицины Марк Левитт, доктор медицины Марк П. Михальский, доктор медицины Марсель Дж.
PCKelly Pack, LISW-SKelly Tanner, PhD, OTR / L, BCPKelly Wesolowski, PsyDKent Williams, MDKevin Bosse, PhDKevin Klingele, MDKim Bjorklund, MDKim Hammersmith, DDS, MPH, MSKimberly Bates, MDKimberly DPS, Vanimberly DPS, PT, DPT, SCS Кирк Сабалка, Крис Джатана, MD, FAAP Криста Победитель, AuD, CCC-AKristen Armbrust, LISW-SKristen Cannon, MD Кристен Мартин, OTR / LKristi Roberts, MS MPHКристина Бут, MSN, CFNPKristina Reberzie, MDKyleen, MDKyleen , МАЛАура Брубакер, BSN, RN, Лаура ДаттнерL Аурел Бивер, LPC, Лорен Дуринка, AuDLauren Garbacz, PhD, Лорен Джастис, OTR / L, MOTLauren Madhoun, MS, CCC-SLPLauryn RozumLee Hlad, DPMLeena Nahata, MD , DPT Линдси Шварц, Линдси Фатер, PsyD, Лиза Голден, Лиза М.Хамфри, MD Логан Бланкемейер, MA, CCC-SLPLori Grisez PT, DPTLorraine Kelley-QuonLouis Bezold, MDLourdes Hill, LPCC-S, Люк Типпл, MS, CSCSLynda Wolfe, PhDLyndsey MillerLynn Rosenthal, Линн Рюсс, MDMagC Камбодж, доктор медицины Марк Левитт, доктор медицины Марк П. Михальский, доктор медицины Марсель Дж. Казавант, доктор медицины Марси Джонсон, LISW-SMarco Corridore, доктор медицины Маргарет Басси, OTR / LMaria Haghnazari, Мария Вег, MSN, RN, CPN, Марисса Кондон, BSN, Э. MS RT R (MR), физик ABMPМарни Вагнер, MDMary Ann Abrams, MD, MPH Мэри Фристад, PhD, ABPPMary Kay SharrettMary Shull, MDMatthew Washam, MD, MPHMeagan Horn, MAMegan Brundrett, MDMegan Dominik, OTR / LMeganets, OTR / LMeganets .Эд Меган Касс, PT, DP TM Меган Фишер, BSN, RN Meika Eby, MD Мелани Флуеллен, LPCC Мелани Люкен, LISW-SMelissa McMillen, CTRS, Мелисса Винтерхальтер, MDMeredith Merz Lind, MDMichael Flores, PTDMichael T. Brady TM, MDMichael Flores, PTDMichael T. CPNP-PC: Молли Гарднер, доктор медицинских наук, Моника Ардура, Домоника Эллис, Моника Голдшмидт, доктор медицины Мотао Чжу, доктор медицинских наук, доктор медицинских наук, доктор философии, доктор философии, Ауэрнэнси Каннингем, психиатрическая больница Райт, бакалавр наук, RRT, RCP, AE-C Наоми Кертес, доктор медицинских наук, Натали Пауэлл, LPCC-CSNatalie Powell, LPCC-CSN.
Казавант, доктор медицины Марси Джонсон, LISW-SMarco Corridore, доктор медицины Маргарет Басси, OTR / LMaria Haghnazari, Мария Вег, MSN, RN, CPN, Марисса Кондон, BSN, Э. MS RT R (MR), физик ABMPМарни Вагнер, MDMary Ann Abrams, MD, MPH Мэри Фристад, PhD, ABPPMary Kay SharrettMary Shull, MDMatthew Washam, MD, MPHMeagan Horn, MAMegan Brundrett, MDMegan Dominik, OTR / LMeganets, OTR / LMeganets .Эд Меган Касс, PT, DP TM Меган Фишер, BSN, RN Meika Eby, MD Мелани Флуеллен, LPCC Мелани Люкен, LISW-SMelissa McMillen, CTRS, Мелисса Винтерхальтер, MDMeredith Merz Lind, MDMichael Flores, PTDMichael T. Brady TM, MDMichael Flores, PTDMichael T. CPNP-PC: Молли Гарднер, доктор медицинских наук, Моника Ардура, Домоника Эллис, Моника Голдшмидт, доктор медицины Мотао Чжу, доктор медицинских наук, доктор медицинских наук, доктор философии, доктор философии, Ауэрнэнси Каннингем, психиатрическая больница Райт, бакалавр наук, RRT, RCP, AE-C Наоми Кертес, доктор медицинских наук, Натали Пауэлл, LPCC-CSNatalie Powell, LPCC-CSN. BSN, RN Натали Мейтр, доктор медицинских наук, Общенациональная детская больница, Национальная детская больница, Эксперты по поведенческому здоровью Ниту Бали, доктор медицины, магистр здравоохранения Нехал Парих, DO, MSNichole Mayer, OTR / L, MOTNicole Caldwell, MDNicole Dempster, PhDNicole Greenwood, BC, LSNicole Parente DNina WestNkeiruka Orajiaka, MBBSOliver Adunka, MD, FACSOlivia Stranges, CPNP-PCOlivia Thomas, MDOmar Khalid, MD, FAAP, FACCOnnalisa Nash, CPNP-PCOula KhouryPaige Duly, CTRSParker Huston, PhDPatrick C.Уолц, доктор медицины Патрик Куин, BSN, RNПедро Вайследер, доктор медицины Миннечи, доктор медицины Питер Уайт, доктор философии Дрити Джагги, доктор медицинских наук Рэйчел Марокко-Занотти, Дорачел Д’Амико, доктор медицинских наук Рэйчел Шрейдер, CPNP-PC, Рэйчел Тайсон, LSWRajan Thakkara Льюис, AuD, CCC-AR, Эгги Эш-младший, Рено Равиндран, MD Ричард Киршнер, MD Ричард Вуд, MD Роберт А. Ковач, MD, Ph.D. Рошель Кроуз, CTRS Рохан Генри, MD, MSРоуз Айоб, MDРоуз Шредл, PhDRoss Ing.
BSN, RN Натали Мейтр, доктор медицинских наук, Общенациональная детская больница, Национальная детская больница, Эксперты по поведенческому здоровью Ниту Бали, доктор медицины, магистр здравоохранения Нехал Парих, DO, MSNichole Mayer, OTR / L, MOTNicole Caldwell, MDNicole Dempster, PhDNicole Greenwood, BC, LSNicole Parente DNina WestNkeiruka Orajiaka, MBBSOliver Adunka, MD, FACSOlivia Stranges, CPNP-PCOlivia Thomas, MDOmar Khalid, MD, FAAP, FACCOnnalisa Nash, CPNP-PCOula KhouryPaige Duly, CTRSParker Huston, PhDPatrick C.Уолц, доктор медицины Патрик Куин, BSN, RNПедро Вайследер, доктор медицины Миннечи, доктор медицины Питер Уайт, доктор философии Дрити Джагги, доктор медицинских наук Рэйчел Марокко-Занотти, Дорачел Д’Амико, доктор медицинских наук Рэйчел Шрейдер, CPNP-PC, Рэйчел Тайсон, LSWRajan Thakkara Льюис, AuD, CCC-AR, Эгги Эш-младший, Рено Равиндран, MD Ричард Киршнер, MD Ричард Вуд, MD Роберт А. Ковач, MD, Ph.D. Рошель Кроуз, CTRS Рохан Генри, MD, MSРоуз Айоб, MDРоуз Шредл, PhDRoss Ing. , ATCСаманта Боддапати, доктор философии Саманта Мэлоун, Сэмми Лебедь, Сандра К.Ким, врач Сара Бентли, MT-BC Сара Брейдиган, MS, AT, ATC Сара Н. Смит, MSN, APRN Сара О’Рурк, MOT, OTR / L, клинический руководитель Сара А. Денни, MD Сара Клайн, CRA, RT (R) Сара Дрисбах, CPN, APN Сара Гринберг Сара Хасти, BSN, RNC-NIC Сара Кейм, доктор медицины Сара Майерс Сара О’Брайен, доктор медицинских наук Сара Саксбе Сара Шмидт, LISW-SS Сара Скотт Сара Трейси Сара Верли, доктор медицинских наук, доктор медицинских наук, доктор медицинских наук, Скотт Скотт, доктор медицинских наук Сатья Гедела (Великобритания) , MDSean EingSean Rose, MDSeth Alpert, MDShana Moore, MA, CCC-AS, Shannon Reinhart, LISW-SShari UncapherShann Wrona, DNP, PNP, PMHSShawn Pitcher, BS, RD, USAWShawNaye Scott-MillerSheila LeeNSimonites, MSR AC / PC, CPONStefanie Bester, MDStefanie Hirota, OTR / LStephanie Burkhardt, MPH, CCRCStephanie CannonStephanie Santoro, MDStephanie Vyrostek BSN, RNStephen Hersey, MDSteve Allen, MDSteven C.
, ATCСаманта Боддапати, доктор философии Саманта Мэлоун, Сэмми Лебедь, Сандра К.Ким, врач Сара Бентли, MT-BC Сара Брейдиган, MS, AT, ATC Сара Н. Смит, MSN, APRN Сара О’Рурк, MOT, OTR / L, клинический руководитель Сара А. Денни, MD Сара Клайн, CRA, RT (R) Сара Дрисбах, CPN, APN Сара Гринберг Сара Хасти, BSN, RNC-NIC Сара Кейм, доктор медицины Сара Майерс Сара О’Брайен, доктор медицинских наук Сара Саксбе Сара Шмидт, LISW-SS Сара Скотт Сара Трейси Сара Верли, доктор медицинских наук, доктор медицинских наук, доктор медицинских наук, Скотт Скотт, доктор медицинских наук Сатья Гедела (Великобритания) , MDSean EingSean Rose, MDSeth Alpert, MDShana Moore, MA, CCC-AS, Shannon Reinhart, LISW-SShari UncapherShann Wrona, DNP, PNP, PMHSShawn Pitcher, BS, RD, USAWShawNaye Scott-MillerSheila LeeNSimonites, MSR AC / PC, CPONStefanie Bester, MDStefanie Hirota, OTR / LStephanie Burkhardt, MPH, CCRCStephanie CannonStephanie Santoro, MDStephanie Vyrostek BSN, RNStephen Hersey, MDSteve Allen, MDSteven C. Матсон, доктор медицины Стивен Чичора, доктор медицины Стивен Кафф, Суэллен Шарп, OTR / L, MOT Сьюзан Колас, доктор медицины Сьюзан Крири, доктор медицинских наук Миллер, BA, RRT, RCP, AE-C, CPFT, Томас Поммеринг, ДОТомас Сэвидж, Тиаша Летостак, доктор философии, Тиффани Райан, BCBA Тим Робинсон, Тимоти Крайп, доктор медицины, доктор медицинских наук, Трейси Л. Сиск, RN, BSN, MHATracie Rohal RD, LD, CDETravis Mehan ATTrevor MillerTyanna Snider, PsyDTyler Congrove, ATVanessa Shanks, MD, FAAP Венката Рама Джаянти, MDVidu Garg, MDVidya Raman, MDW.Гаррет Хант, доктор медицинских наук Уолтер Самора, доктор медицинских наук Уоррен Д. Ло, доктор медицины Венди Андерсон, доктор медицинских наук Венди Кливленд, Массачусетс, LPCC-SW, Уитни Маккормик, CTRSУитни Рэглин Биньял, доктор медицинских наук Уильям Коттон, доктор медицинских наук Уильям Дж. Барсон, доктор медицинских наук
Матсон, доктор медицины Стивен Чичора, доктор медицины Стивен Кафф, Суэллен Шарп, OTR / L, MOT Сьюзан Колас, доктор медицины Сьюзан Крири, доктор медицинских наук Миллер, BA, RRT, RCP, AE-C, CPFT, Томас Поммеринг, ДОТомас Сэвидж, Тиаша Летостак, доктор философии, Тиффани Райан, BCBA Тим Робинсон, Тимоти Крайп, доктор медицины, доктор медицинских наук, Трейси Л. Сиск, RN, BSN, MHATracie Rohal RD, LD, CDETravis Mehan ATTrevor MillerTyanna Snider, PsyDTyler Congrove, ATVanessa Shanks, MD, FAAP Венката Рама Джаянти, MDVidu Garg, MDVidya Raman, MDW.Гаррет Хант, доктор медицинских наук Уолтер Самора, доктор медицинских наук Уоррен Д. Ло, доктор медицины Венди Андерсон, доктор медицинских наук Венди Кливленд, Массачусетс, LPCC-SW, Уитни Маккормик, CTRSУитни Рэглин Биньял, доктор медицинских наук Уильям Коттон, доктор медицинских наук Уильям Дж. Барсон, доктор медицинских наук
Управление газами у детей, находящихся на грудном вскармливании
детское питание непросто. Мы можем помочь.
Мы можем помочь.
Загрузите наше руководство
Загрузите наше руководство по детскому питанию
Распространенные причины газового дискомфорта у детей, находящихся на грудном вскармливании:
- Неправильная фиксация во время кормления грудью приводит к тому, что ребенок глотает слишком много воздуха
- Чрезмерный плач наполняет живот ребенка воздухом
- Запор
- Незрелый пищеварительный тракт все еще учится эффективно перерабатывать пищу, газы и стул
Общие симптомы газового дискомфорта у детей, находящихся на грудном вскармливании:
- Чрезмерная отрыжка может указывать на то, что ваш ребенок глотает слишком много воздуха во время кормления или плача
- Срыгивание (обычно совершенно нормальное) иногда может быть признаком скопления газа
- Чрезмерный метеоризм (опять же, обычно совершенно нормальный и естественный способ уменьшить давление газов) может указывать на то, что пищеварительный тракт вашего ребенка все еще созревает.

- Вздутие живота или вздутие живота может означать, что газ задерживается в кишечнике
- Проблемы со сном часто являются симптомом, а также результатом сочетания перечисленных выше симптомов — порочного круга!
Слегка надавите на живот ребенка
Время живота: В этом положении можно мягко надавить на ее живот, помогая вытолкнуть захваченный газ. Подождите не менее 30 минут после кормления, чтобы живот ребенка успокоился, прежде чем начинать время кормления.Или попробуйте более сложное движение — используйте обе руки и большую управляемую поддержку, чтобы положить ребенка животиком на большой пляж или мяч для упражнений, и аккуратно покатайте его по мячу круговыми движениями.
Удержание за предплечье: Также называется футбольным захватом, магическим захватом и колическим переносом. Попробуйте носить ребенка лицом вниз, положив его тело на ваше предплечье, переднюю часть подгузника держите в руке, а ее подбородок лежит у вас в локте. Обязательно наклоните ее голову набок, чтобы не закрыть ей нос или рот.Если вы будете держать малышку в этом положении лицом вниз, на ее живот будет оказываться такое же легкое давление, что и во время пребывания на животе.
Обязательно наклоните ее голову набок, чтобы не закрыть ей нос или рот.Если вы будете держать малышку в этом положении лицом вниз, на ее живот будет оказываться такое же легкое давление, что и во время пребывания на животе.
Отрыжка во время и после кормления
Сделайте перерыв между боками или примерно каждую унцию во время кормления из бутылочки, чтобы избавиться от отрыжки. Если во время кормления грудью у вас происходит особенно быстрое расслабление, дайте ей перерыв в кормлении на минуту или две, поскольку она могла слишком быстро проглотить слишком много воздуха. Вы также можете нанести спрей для быстрого спрея на ткань перед тем, как положить ребенка на грудь, чтобы уменьшить количество проглатываемого им воздуха.Некоторые консультанты по грудному вскармливанию рекомендуют отрыгивать ребенка каждые 5-10 минут во время кормления, особенно в первые несколько недель.
Педиатры рекомендуют отрыгивать ребенка в сидячем положении, опираясь на голову, опираясь на вашу руку. Вы также можете отрыгнуть ребенка в обычном положении — прямо и через плечо. Будьте терпеливы во время отрыжки, потому что пузырьки газа могут всплыть через некоторое время. Вы всегда можете попробовать уложить ее на мгновение или две, чтобы пузырьки успокоились, а затем поднять ее и повторить попытку.Если через несколько минут она не отрыгнет, можно двигаться дальше.
Вы также можете отрыгнуть ребенка в обычном положении — прямо и через плечо. Будьте терпеливы во время отрыжки, потому что пузырьки газа могут всплыть через некоторое время. Вы всегда можете попробовать уложить ее на мгновение или две, чтобы пузырьки успокоились, а затем поднять ее и повторить попытку.Если через несколько минут она не отрыгнет, можно двигаться дальше.
Кормите ребенка под углом
Во время кормления держите ребенка под большим углом, убедившись, что его голова и шея немного приподняты над животом. Также может помочь удержание ребенка в вертикальном положении в течение 30 минут после кормления.
Попробуйте массаж животика малыша, чтобы снизить давление газов
Пока ваш ребенок лежит на спине, осторожно потрите ему живот по часовой стрелке, а затем опустите руки вниз по изгибу живота.Массаж по часовой стрелке помогает продвигать газы, поскольку это путь, по которому следует кишечник. Повторите несколько раз, чтобы удалить застрявший газ. См. Дополнительные сведения в разделе «Преимущества и методы детского массажа».
См. Дополнительные сведения в разделе «Преимущества и методы детского массажа».
Обратитесь к консультанту по грудному вскармливанию
Может потребоваться отрегулировать захват ребенка, если он глотает слишком много воздуха во время кормления грудью. Консультант по грудному вскармливанию поможет вам с правильной техникой. Поговорите с нашими наставниками Happy Mama, мы можем помочь решить некоторые из ваших проблем с грудным вскармливанием и направить вас к медперсоналу, если вам потребуется личная помощь.См. Также советы в разделе «Основы грудного вскармливания 101: обучение эффективному захвату груди».
Вести дневник питания
Хотя диета мамы редко является причиной газообразования у младенцев, если вы подозреваете, что ваш ребенок может быть чувствителен к чему-то в вашем собственном рационе или к новой пище, которую вы вводите, попробуйте отслеживать свое питание в течение нескольких дней вместе с симптомами газов Ваш ребенок выставляется, чтобы увидеть, появляются ли какие-либо закономерности или ссылки. abies разработаны, чтобы довольно быстро адаптироваться к вашей — и их — диете, поэтому не переусердствуйте, пытаясь определить диетическую причину.Вам обоим необходим полный набор питательных веществ для поддержания хорошего здоровья и ее развития.
abies разработаны, чтобы довольно быстро адаптироваться к вашей — и их — диете, поэтому не переусердствуйте, пытаясь определить диетическую причину.Вам обоим необходим полный набор питательных веществ для поддержания хорошего здоровья и ее развития.
Подожди!
Для большинства младенцев самое эффективное средство от газов — это время. Помните, что младенцы, вероятно, будут иметь газы, несмотря ни на что, потому что их пищеварительная система еще не сформировалась. Если вы не можете найти очевидную причину газообразования у ребенка, вероятно, ему просто нужно немного больше времени, чтобы повзрослеть.
Используйте газовые капли, такие как симетикон
Симетикон разрушает пузырьки газа, попавшие в желудок и кишечник.Он не усваивается организмом и поэтому считается вполне безопасным для младенцев (но все же сначала проконсультируйтесь с вашим детским врачом). В клинических испытаниях капли симетикона были эффективны в снижении общего количества выделяемого газа, но не более эффективны, чем плацебо, когда исследование было сосредоточено на общей продолжительности плача ребенка и тяжести эпизодов, подобных коликам.
Старайтесь кормить короче и чаще
Если вас беспокоит переизбыток, постарайтесь чаще кормить ребенка грудью в течение более короткого времени.Как правило, кормите ребенка вдвое и вдвое реже. Помните: животик ребенка размером с кулак, поэтому ему не нужно столько молока, как вы думаете.
Велосипед ножки вашего ребенка
Круговые движения ножек вашего ребенка на велосипеде могут помочь двигать кишечник и выпустить газ, застрявший в нижней части брюшной полости. Когда ребенок лежит на спине, возьмите его ноги в руки и медленно вращайте ими взад и вперед, как если бы он ехал на велосипеде.Время от времени делайте перерыв, чтобы мягко прижать оба ее колена к собственному животику, чтобы усилить давление.
Источники
Меткалф, Т.Дж., Т.Г. Айронс, Л.Д. Шер и П. К. Янг. «Симетикон в лечении детских колик: рандомизированное, плацебо-контролируемое, многоцентровое исследование». Том 94. Выпуск 1 (1994): страницы 29-34.
К. Янг. «Симетикон в лечении детских колик: рандомизированное, плацебо-контролируемое, многоцентровое исследование». Том 94. Выпуск 1 (1994): страницы 29-34.
Бонята, Келли.«У моего ребенка газы. Это вызвано чем-то в моем рационе? » Kellymom.com. Дата обращения 17 марта 2018 г.
Инфекция пуповины (новорожденный)
Пуповина соединяет будущего ребенка с матерью в матке. После родов пуповина больше не нужна. Его разрезают, а затем зажимают. Остается небольшой пень.
В большинстве случаев культя пуповины высыхает и выпадает у новорожденного в течение первых нескольких недель жизни.Но иногда может развиться инфекция. Это может вызвать опухание, воспаление, покраснение или болезненность области вокруг пуповины. Из пуповины могут быть мутные, бесцветные или неприятно пахнущие выделения. Также может быть мокнутие или небольшое кровотечение.
Для лечения инфекции пуповины врач может прописать лекарство и дать инструкции по уходу за пуповиной в домашних условиях.
Уход на дому
Лекарства
Вашему ребенку могут назначить лекарства от инфекции.Если это так, следуйте всем инструкциям по введению этого лекарства вашему ребенку. Убедитесь, что ваш ребенок принял все лекарства, даже если ему или ей кажется, что он чувствует себя лучше.
Общий уход
Тщательно мойте руки до и после ухода за шнуром.
Очистите область вокруг шнура, как указано. Вам могут посоветовать использовать чистую влажную ткань, спиртовые салфетки или ватный тампон, смоченный в медицинском спирте. Удалите весь дренаж и очистите на дюйм вокруг основания.Если есть небольшой дренаж, вам могут посоветовать использовать мазь с антибиотиком после каждой чистки. Промокните участок чистой тканью и дайте ему высохнуть на воздухе.
Сверните подгузники вашего ребенка ниже пупка, пока инфекция не пройдет. Это помогает предотвратить заражение мочой и стулом. При необходимости сделайте вырез в передней части подгузников, чтобы освободить место для шнура.

Не одевайте ребенка в одежду, слишком туго натягивающую шнур.
Не погружайте ребенка в ванну, пока инфекция не исчезнет и не отпадет пуповина. Вместо этого купайте ребенка губкой или влажной мочалкой.
Не наносите на шнур тальк или другие порошки.
Не пытайтесь отсоединить шнур. Он отвалится сам.
Следите за продолжающимися признаками инфекции. Это включает покраснение, отек и мутный, обесцвеченный или неприятный запах дренаж в области вокруг пуповины.
Последующее наблюдение
Наблюдайте за врачом вашего ребенка в соответствии с указаниями.
Когда обращаться за медицинской помощью
Немедленно позвоните врачу вашего ребенка в случае возникновения любого из этих событий:
У вашего ребенка высокая температура (см. Раздел «Температура и дети» ниже)
ухудшение или отсутствие улучшения в течение 2 дней после начала лечения.

Ваш ребенок не перестанет плакать или ему кажется, что ему больно, когда вы дотрагиваетесь до области вокруг пуповины и пуповины.
Увеличивается кровотечение из пуповины.
У вашего ребенка появляются сыпь, прыщи или волдыри вокруг пупка.
Ваш ребенок отказывается от еды.
Ваш ребенок очень сонный или не двигается так часто, как обычно.
Кажется, ваш ребенок болен или у него есть другие симптомы, которые вас беспокоят.
Лихорадка и дети
Всегда используйте цифровой термометр для измерения температуры вашего ребенка.Никогда не используйте ртутный термометр.
Для младенцев и детей ясельного возраста обязательно используйте ректальный термометр правильно. Ректальный термометр может случайно проткнуть (перфорировать) прямую кишку. Он также может передавать микробы через стул. Всегда следуйте инструкциям производителя продукта для правильного использования. Если вам неудобно измерять ректальную температуру, воспользуйтесь другим методом. Когда вы разговариваете с лечащим врачом вашего ребенка, сообщите ему или ей, какой метод вы использовали для измерения температуры вашего ребенка.
Если вам неудобно измерять ректальную температуру, воспользуйтесь другим методом. Когда вы разговариваете с лечащим врачом вашего ребенка, сообщите ему или ей, какой метод вы использовали для измерения температуры вашего ребенка.
Вот рекомендации по лихорадке. Неточные значения температуры ушей до 6 месяцев. Не измеряйте температуру полости рта, пока вашему ребенку не исполнится 4 года.
Младенцы до 3 месяцев:
Спросите у лечащего врача вашего ребенка, как следует измерять температуру.
Температура прямой кишки или лба (височная артерия) составляет 100,4 ° F (38 ° C) или выше, или по указанию врача
Температура подмышек 99 ° F (37.2 ° C) или выше, или по указанию поставщика
причин, мифов и то, что вы должны знать
Есть ли у вашего ребенка пупок или пупок — это случайность. Вы не сразу узнаете, в какую сторону пупок вашего ребенка пойдет, но и маленькие, и маленькие здоровы. Существуют мифы о том, почему развиваются унты и что можно сделать, но в большинстве случаев они совершенно нормальны и не вызывают беспокойства с медицинской точки зрения.
Существуют мифы о том, почему развиваются унты и что можно сделать, но в большинстве случаев они совершенно нормальны и не вызывают беспокойства с медицинской точки зрения.
Если у вашего ребенка образовался какой-то рубец под пупком, это может привести к его выпячиванию и появлению укуса.Если у вашего ребенка пупочная грыжа, это тоже могло способствовать образованию пупка. Иногда выход может быть признаком пупочной гранулемы (воспаленной ткани), которая, скорее всего, потребует лечения. Кроме того, особенно если область болезненна, это может быть инфекция.
Что такое пупок Outie?
Пупок, который также называют пупком или пупком, на самом деле представляет собой просто шрам, образовавшийся от того места, где пуповина отделилась от ребенка.Вопреки распространенному мнению, появление пупка не связано с какими-либо действиями врача, а скорее после того, как пуповина перерезана и пережата, что происходит вскоре после рождения, пупок формируется в виде пупка во время нормального процесс заживления.
Однако, как отмечалось выше, есть некоторые (обычно доброкачественные) медицинские проблемы, такие как образование грыжи, воспаление или рубцовая ткань под пупком, которые могут способствовать развитию унции.
Причины появления пуговиц на животе
Пупок пупка обычно не вызывает беспокойства, но есть несколько вещей, на которые следует обратить внимание.
Пупочная грыжа
Пупочная грыжа — это вздутие ткани под пупком. Пуповина, которая доставляла питательные вещества от матери к плоду в утробе матери, проходит через мышцы живота, образуя область, где легко может образоваться грыжа. Проблема возникает до рождения ребенка и чаще всего встречается у недоношенных, чернокожих детей и детей, рожденных с низкой массой тела при рождении.
Как правило, для пуповины пупочное кольцо (круг, образующий «пуговицу») полностью закрывается при заживлении, но если отверстие остается на месте, то ткань брюшной полости снизу может выступать наружу, образуя выход.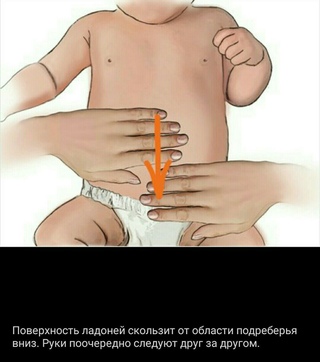 Пупочные грыжи обычно присутствуют при рождении и иногда появляются и исчезают. Это часто называют «вправляемой» грыжей.
Пупочные грыжи обычно присутствуют при рождении и иногда появляются и исчезают. Это часто называют «вправляемой» грыжей.
Чаще всего пупочная грыжа проходит сама к пяти годам.
Пупочная гранулема
Пупочная гранулема — это небольшой воспаленный нарост ткани, который по сути представляет собой рубцовую ткань, которая образуется в области пупка в течение первых нескольких недель жизни.Часто он кажется красным, влажным и опухшим. Иногда он заражается, выделяет гной и / или кровоточит. Это состояние обычно безболезненно для ребенка, если он не инфицирован.
Пупочную гранулему вашего ребенка часто лечат либо потому, что она инфицирована, либо для предотвращения инфекции. Иногда домашние средства помогают облегчить состояние (всегда консультируйтесь с врачом вашего ребенка) или его может лечить врач.
Домашнее лечение включает нанесение соли на гранулемы (удерживаемой марлей) примерно на 15 минут два раза в день в течение нескольких дней. Это домашнее средство часто сокращает и высушивает гранулемы. В противном случае ваш врач может лечить это с помощью нитрата серебра, который безболезненно сожжет лишнюю ткань. Другие методы лечения включают жидкий азот, завязывание комка швом, пока он не спадет, или, в более крайних случаях, хирургическое вмешательство.
Это домашнее средство часто сокращает и высушивает гранулемы. В противном случае ваш врач может лечить это с помощью нитрата серебра, который безболезненно сожжет лишнюю ткань. Другие методы лечения включают жидкий азот, завязывание комка швом, пока он не спадет, или, в более крайних случаях, хирургическое вмешательство.
Знаки, за которыми следует следить за
Помимо надлежащей гигиены, следите за этими признаками осложнений, если у вашего ребенка выскочил пупок.
Пупочная грыжа
Следите за тем, нет ли у вашего ребенка боли или дискомфорта в области пупка.Пупочная грыжа обычно безболезненна; Фактически, единственный симптом — это то, что пупок выглядит опухшим или «грыжевым» наружу. Если пупочная грыжа ущемляется (ткань зажимается или сужается внутри грыжи), это может стать болезненным. Однако это случается редко.
Как отмечалось выше, пупочные грыжи обычно не нуждаются в лечении. Проблема обычно уходит к первому или второму дню рождения ребенка. Для ее восстановления может потребоваться операция, если пупочная грыжа очень большая (например, больше 2 см), грыжа становится больше или не проходит к четырем или пяти годам.
Для ее восстановления может потребоваться операция, если пупочная грыжа очень большая (например, больше 2 см), грыжа становится больше или не проходит к четырем или пяти годам.
Пупочная гранулема
Это состояние требует надлежащей очистки, чтобы предотвратить заражение. Признаки инфицированной пупочной гранулемы включают дискомфорт, жар, отек, выделение гноя и боль.
Когда обращаться за помощью
Немедленно обратитесь за медицинской помощью по поводу пуповины вашего ребенка, если у вашего ребенка есть какие-либо из следующих признаков или симптомов:
- Температура выше 100 градусов по Фаренгейту
- Кровотечение из пупка
- Боль
- Сыпь на прилегающей коже
- Признаки инфекции, такие как покраснение вокруг гранулемы, отек и гной или другие выделения
- Рвота
Мифы
То, есть у вашего новорожденного ребенка или нет, не имеет никакого отношения к тому, как была перерезана пуповина, или к чему-либо еще, что произошло во время родов.
И, вопреки распространенному фольклору, вы не можете изменить его форму, привязав что-нибудь к животу ребенка или приклеив к нему четвертинку. Фактически, вы ничего не можете (или должны) сделать, чтобы это изменить. Вместо этого, по мере того, как ваш ребенок растет, помогите ему понять, что тело может выглядеть иначе. Хотя выступ пупка встречается реже, это обычная черта внешнего вида вашего ребенка.
Как ухаживать за пупком новорожденного
Выполните следующие действия, чтобы ухаживать за областью пупка новорожденного:
- Стремитесь поддерживать чистоту и сухость места, полностью высушив его после очистки, особенно если накрыть его повязкой или одеждой.
- Попросите педиатра новорожденного протирать пупок спиртовыми тампонами. Некоторые врачи рекомендуют это, а другие нет.
- Очистите область мягким мылом и водой, но не трите ее. Попросите педиатра порекомендовать безопасное мыло.
- Сложите верхний край подгузника, чтобы он не закрывал область пупка.
 Это поможет сохранить кожу сухой и быстрее заживет.
Это поможет сохранить кожу сухой и быстрее заживет. - В первые несколько недель после родов держите эту область сухой, обмывая губку, а не погружая пупок в ванну.
Слово Verywell
Как правило, выпадение пупка не является проблемой со здоровьем. Если нет медицинской проблемы, такой как большая грыжа или гранулема, нет причин для беспокойства. Тем не менее, обратитесь к педиатру вашего ребенка, если вы подозреваете, что у вашего ребенка пупочная грыжа или гранулема, или какие-либо признаки инфекции или дискомфорта в области пупка, чтобы убедиться, что вы получите правильный диагноз и любое необходимое лечение.
Симптомы пуповины
Это симптом вашего ребенка?
- Вопросы о пуповине или пупке у новорожденных
- Пупок также называют пупком
Симптомы
- Пупок (пупок) имеет мутные выделения или даже немного высохшего гноя на поверхности
- Кровотечение происходит из точка отделения пуповины
- Разделение пуповины отложено в течение 3 недель
Омфалит: серьезное осложнение
- Определение.
 Бактериальная инфекция культи пуповины с распространением на кожу вокруг нее. Это неотложная медицинская помощь.
Бактериальная инфекция культи пуповины с распространением на кожу вокруг нее. Это неотложная медицинская помощь. - Как часто. 1 из 200 новорожденных.
- Симптомы. Покраснение распространяется вокруг пупка. Эта область может быть болезненной, опухшей и иметь неприятный запах.
Пупочная гранулема: незначительное осложнение
- Определение. Небольшой круглый рост в центре пупка после отпадания пуповины. Оно красное. Покрыт прозрачной слизью. Не сухая, как нормальная кожа.
- Как часто.1 из 500 новорожденных.
- Результат. Обычно увеличивается в размерах, если не лечить. Может стать отправной точкой для пупочных инфекций.
- Лечение. Легко лечится в кабинете врача с помощью химического вещества, называемого нитратом серебра.
Уход за сухим шнуром или Уход за шнуром с использованием спирта
- И AAP, и ACOG рекомендуют уход за сухим шнуром (естественная сушка). (Руководство по перинатальной помощи, 2012 г.
 ). Это стало обычной практикой в больницах США.
). Это стало обычной практикой в больницах США. - В книге не рекомендуется использовать алкоголь для повседневного ухода за пуповиной.
- Спиртовой уход за пуповиной рекомендуется в менее развитых странах с высоким уровнем инфицирования.
Когда вызывать симптомы пуповины
Позвоните врачу или обратитесь за помощью сейчас
- Возраст менее 1 месяца, выглядит или ведет себя ненормально в любом случае
- Кровотечение не прекращается после 10 минут прямого нажатия дважды
- Пятно крови более 2 дюймов (5 см)
- Красная полоса идет от пупка
- Красная кожа распространяется от пупка
- Лихорадка у ребенка младше 12 недель.Внимание: НЕ давайте ребенку никаких лекарств от лихорадки, пока его не осмотрят.
- Вы думаете, что вашего ребенка нужно осмотреть, и проблема срочная
Обратиться к врачу в течение 24 часов
- Небольшое кровотечение длится более 3 дней
- Прыщи, волдыри или язвы возле пупка
- Много дренажа (например, в виде мочи, слизи, гноя) из пупка
- Вы думаете, что ваш ребенок нуждается в осмотре, но проблема не является срочной
Обратитесь к врачу в рабочее время
- После использования рекомендаций по уходу в течение 3 дней пупок не высох и очистите
- Небольшой кусочек красной ткани внутри пупка
- Пуповина остается прикрепленной более 6 недель
- У вас есть другие вопросы или проблемы
Самостоятельный уход на дому
- Нормальный уход за пуповиной
- Нормальный уход за пупком после падения пуповины выкл.

- Незначительная инфекция пуповины или пуповины
- Нормальное кровотечение из пуповины или пупка
- Нормальное отсроченное отделение пуповины через 3 недели
Пункты неотложной помощи детям Сиэтла
Если болезнь или травма вашего ребенка опасны для жизни, позвоните по номеру 911.
Рекомендации по уходу
Лечение нормальной пуповины
- Что следует знать о нормальной пуповине:
- Нормальные пуповины не нуждаются в особом лечении.
- Просто держите их сухими (это называется «сухой шнур» или «естественная сушка»).
- Причина: шнуры должны высохнуть, прежде чем они отпадут.
- Обычно шнуры меняют цвет по мере высыхания. Они меняют цвет от блестящего желтоватого до коричневого или серого.
- Пуповина обычно отваливается от 1 до 3 недель.
- Вот несколько советов по уходу, которые должны помочь.
- Обычный уход за сухим шнуром:
- Проверяйте кожу вокруг основания шнура один раз в день.
- Обычно помещение сухое и чистое. Никакого лечения не требуется.
- Если есть выделения, удалите их. Воспользуйтесь влажным ватным тампоном. Затем тщательно просушите.
- Чтобы добраться до этой области, вам нужно будет надавить на кожу вокруг шнура.Возможно, вам также придется немного согнуть шнур, чтобы он прошел под ним.
- Осторожно: Не подвергайте шнур спиртом или другим средством для уничтожения микробов. Причина: сухие шнуры быстрее отваливаются. (Исключение: предписано врачом употреблять алкоголь).
- Купание:
- Держите шнур сухим. Избегайте ванн.
- Используйте губку, пока шнур не отвалится.
- Сложите подгузник вниз :
- Держите область сухой, чтобы помочь заживлению.
- Для обеспечения контакта с воздухом держите подгузник в сложенном состоянии под шнуром.
- Еще один вариант одноразовых подгузников — отрезать ножницами клин. Затем заклейте край скотчем.
- Какашки на пуповине :
- Попадать какашку на пуповину или пуповину — несерьезно.
- Если это произошло, промойте участок водой с мылом.
- Это должно предотвратить любые инфекции.
- Позвоните своему врачу, если:
- Появляется красная полоса или покраснение вокруг пупка
- Повышается температура
- Ваш ребенок начинает выглядеть или вести себя ненормально
- Вы думаете, что ваш ребенок нуждается в осмотре
Лечение нормального пупка после отпадания пуповины
- Что следует знать о пупках после отпадения пуповины:
- Пуповина не может отпасть слишком рано.
- В среднем шнур отваливается от 10 до 14 дней. Нормальный диапазон составляет от 7 до 21 дня. Даже если он отпадет до 7 дней, вы можете следовать этому совету.
- После того, как пуповина отпала, пупок постепенно заживает.
- Центр обычно выглядит красным в точке разделения.
- Это ненормально, если покраснение распространяется на живот.
- Из пупка выделяется какой-то секрет.
- Иногда в области пупка образуется корка. Дайте ему зажить и отпасть самостоятельно.
- Пупок имеет небольшой риск инфицирования.
- Вот несколько советов по уходу, которые должны помочь.
- Нормальный уход за пупком:
- Держите пупок (пупок) чистым и сухим.
- Если есть выделения, удалите их. Воспользуйтесь влажным ватным тампоном. Затем тщательно просушите.
- Делайте это осторожно, чтобы предотвратить кровотечение.
- Осторожно: Не используйте медицинский спирт. Причина: может помешать заживлению.
- Купание:
- После того, как шнур отпадет, продолжайте обмывать губкой еще несколько дней.
- Помогите высохнуть области пупка.
- Тогда ванна будет в порядке.
- Сложите подгузник вниз:
- Держите пупок сухим, чтобы помочь заживлению.
- Для обеспечения контакта с воздухом держите подгузник сложенным ниже пупка.
Чего ожидать: Пупок должен зажить и высохнуть к 7 дням.
- Позвоните своему врачу, если:
- Появляется красная полоса или покраснение вокруг пупка
- Возникает лихорадка
- Появляются облачные выделения
- Ваш ребенок начинает выглядеть или вести себя ненормально
- Вы думаете, что вашего ребенка нужно видеть
Лечение незначительной инфекции пуповины или пупка
- Что следует знать о незначительной инфекции пуповины или пупка :
- Из пупка в течение нескольких дней будет выделять выделения.
- Нормальные выделения — прозрачные или кровянистые слизи.
- Мутные выделения — это обычно легкая инфекция.
- Это могут быть нормальные кожные бактерии.
- Может присутствовать небольшое количество гноя.
- Вот несколько советов по уходу, которые должны помочь.
- Очистите пупок:
- Очистите пупок (пупок) 2 раза в день.
- Используйте влажный ватный тампон или ткань.
- Удалите засохшие выделения или гной.
- Делайте это осторожно, чтобы предотвратить кровотечение.
- Осторожно: Не используйте медицинский спирт. Причина: может помешать заживлению.
- Мазь с антибиотиком от гноя:
- При наличии гноя используйте мазь с антибиотиком (например, полиспорин).
- Рецепт не требуется.
- Нанесите небольшое количество на пупок.
- Делайте это 2 раза в день после очистки области.
- Делайте это 2 дня. После этого используйте мазь с антибиотиком, только если вы видите больше гноя.
- Купание:
- Не используйте ванну, пока шнур не отвалится. Пупок должен хорошо зажить.
- Сложите подгузник вниз :
- Держите пупок сухим, чтобы ускорить заживление.
- Для обеспечения контакта с воздухом держите подгузник в сложенном состоянии. Держите его под шнуром и пупком.
- Чего ожидать:
- При лечении мутные выделения и гной должны исчезнуть через 2–3 дня.
- Пупок должен высохнуть и зажить через 7 дней.
- Позвоните своему врачу, если:
- Появилась красная полоса или покраснение вокруг пупка
- Возникла лихорадка
- Мутные выделения не прошли через 3 дня использования этого совета по уходу
- Ваш ребенок начинает выглядеть или действовать ненормально
- Вы думаете, что ваш ребенок нуждается в осмотре
Лечение нормального кровотечения вокруг пуповины
- Что следует знать о легком кровотечении вокруг пуповины:
- Несколько капель крови являются нормальными, когда шнур отваливается или за что-то цепляется.
- Трение подгузником о пупок может снова запустить его.
- Вот несколько советов по уходу, которые должны помочь.
- Кровотечение:
- Чтобы остановить кровотечение, надавите на пупок в течение 10 минут. Используйте чистую ткань.
- Очистите зону заранее, а не после.
- Причина: Это помогает предотвратить повторное кровотечение.
- Подгузник:
- Не позволяйте подгузнику тереться о пупок.
- Сделайте это, сложив подгузник вниз от пупка.
- Еще можно вырезать из подгузника клин.
- Чего ожидать:
- Кровотечение может возобновиться несколько раз.
- Это должен быть только небольшой мазок крови.
- Место кровотечения должно зажить к 2 дням.
- Позвоните своему врачу, если:
- Кровотечение усиливается
- Несколько капель крови сохраняется более 3 дней
- Ваш ребенок начинает выглядеть или вести себя ненормально
- Вы думаете, что ваш ребенок нуждается в осмотре
Лечение нормального отсроченного отделения пуповины после 3 недель
- Что следует знать Пуповины отпадают:
- Большинство пуповин отпадают в период от 10 до 14 дней.Нормальный диапазон составляет от 7 до 21 дня.
- Все шнуры медленно отваливаются сами по себе.
- Будьте терпеливы.
- Вот несколько советов по уходу, которые должны помочь.
- Stop Alcohol:
- Если вы использовали медицинский спирт для протирки пуповины, прекратите это делать.
- Медицинский спирт убивает полезные бактерии, которые способствуют отпаданию пуповины.
- Подгузник:
- Помогите пуповине быстрее высохнуть, удерживая подгузник сложенным под ним.
- Другой подход — вырезать клин подгузника (если он одноразовый).
- Контакт с воздухом помогает шнуру оставаться сухим.
- Позвоните своему врачу, если:
- Пуповина начинает выглядеть зараженной
- Возникла лихорадка
- Пуповина остается включенной более 6 недель
- Ваш ребенок выглядит больным или ведет себя ненормально
- Вы думаете, что ваш ребенок должен быть осмотрен
И помните, обратитесь к врачу, если у вашего ребенка появится какой-либо из симптомов «Позвоните своему врачу».
Заявление об ограничении ответственности: эта медицинская информация предназначена только для образовательных целей. Вы, читатель, несете полную ответственность за то, как вы решите его использовать.
Последняя редакция: 30.05.2021
Последняя редакция: 11.03.2021
Авторские права 2000-2021. Schmitt Pediatric Guidelines LLC.
Уход за пуповиной новорожденного и признаки инфекции
Как родитель новорожденного, вы захотите узнать об уходе за пуповиной, в том числе о том, как сохранить пуповину вашего ребенка сухой, пока она не упадет, и как определить признаки инфекция и когда звонить своему врачу.Читайте дальше, чтобы узнать обо всем этом и многом другом.
Что такое культя пуповины и когда он отпадет?
Пуповина доставляла питательные вещества и кислород вашему ребенку в матке. Вскоре после рождения ребенка пуповину перерезают. Ваш ребенок не почувствует этого, потому что в пуповине нет нервов.
Зажим обычно остается на месте от 24 до 48 часов. Его удаляют после того, как остатки пуповины высохнут и перестанут кровоточить.
После снятия зажима на животе вашего малыша останется небольшая культя.По мере того как культя пуповины высыхает, сморщивается и затвердевает, цвет ее меняется от желтого до коричневато-черного.
Культя пуповины обычно отпадает в течение нескольких недель после рождения ребенка. Обратитесь к лечащему врачу вашего ребенка, если он не отпал к тому времени, когда вашему малышу исполнится 2 месяца.
В некоторых случаях причиной того, что культя пуповины не отваливается, может быть основная причина, например инфекция или заболевание иммунной системы, которые провайдер расследует.
После того, как культя отпадет, кожа под ней должна зажить. Иногда кожа может быть немного сырой, и может просочиться немного жидкости. Следите за тем, чтобы пупок вашего малыша оставался сухим и чистым, и вскоре он должен полностью зажить. Обратитесь к своему врачу, если культя не зажила в течение двух недель после отпадения культи.
Как ухаживать за культей пуповины и очищать ее
Главное — поддерживать чистоту и сухость области культи. Возможно, будет удобнее чистить культю вашего малыша, когда вы меняете ей подгузник или купаете ее.
Вот несколько советов по уходу за пуповиной, которым необходимо следовать:
- Следите за тем, чтобы культя пуповины была чистой и сухой. Эксперты рекомендуют «уход за сухим пуповиной», то есть позволять воздуху достигать культи пуповины и не покрывать ее водой или мазями. Возможно, вы слышали о нанесении спирта на культю, но в настоящее время эксперты рекомендуют просто оставить это в покое. Если вы не знаете, что делать, обратитесь за советом к своему врачу.
- Предотвратить раздражение. Постарайтесь защитить подгузники новорожденного от трения об культю, загнув верхнюю часть подгузника под культю пуповины или выбрав одноразовые подгузники с вырезом наверху. Например, у Pampers Swaddlers есть эта функция.
- Проверьте наличие признаков инфекции. Прозрачная жидкость, сочащаяся из культи, капли крови и струпья могут быть нормальным явлением, но если вы заметили какие-либо признаки инфицированной культи пуповины или если у вашего ребенка высокая температура, немедленно сообщите об этом своему врачу.
- Не ковыряйте пень. Пусть культя пуповины упадет сама по себе, а не тянет за нее, даже если она свисает. Со временем он отвалится.
- Следите за кровотечением. Несколько капель крови при отваливании культи — это нормально. Если кровотечение будет больше, обратитесь к лечащему врачу вашего ребенка.
- Не заклеивайте и не закрывайте область пупка монетой. Вопреки тому, что вы, возможно, слышали, приклеивание скотчем к области пупка или размещение на нем монеты не поможет изменить форму пупка вашего малыша и может фактически вызвать повреждение.Обратитесь к лечащему врачу вашего ребенка, если вас беспокоит форма пупка вашего ребенка или если вы подозреваете, что у вашего малыша может быть такое состояние, как пупочная грыжа.
Время купания и уход за пуповиной
Пока культя не отвалится и пупок вашего ребенка не заживет, лучше всего пользоваться губкой, чтобы не замачивать культю в воде. Не нужно каждый день мыть ребенка губкой; Обычно достаточно двух-трех раз в неделю.
Вы можете использовать время для ванны с губкой, чтобы аккуратно очистить культю пуповины.
Чтобы обмыть вашего малыша губкой, приготовьте все необходимое, например,
таз с теплой водой
мочалку
детское мыло
влажный ватный тампон или ватный диск
полотенца
свежий подгузник
одежда.
Положите ребенка на мягкую плоскую поверхность — например, пеленальный столик на пеленальном столике или на пол на мягком полотенце — так, чтобы все необходимое было под рукой.Никогда не оставляйте ребенка без присмотра во время обмывания губкой; если она находится на возвышении, например, на пеленальном столике, всегда держите ремень безопасности пристегнутым и держите ее за руку.
Держите малышку накрытой полотенцем, чтобы она не замерзла, открывая только те части тела, которые вымываются. Начните с ее лица, используя влажную мочалку, но без мыла, чтобы мыло не попало ей в глаза. Затем добавьте мыло в воду и продолжайте осторожно очищать остальную часть ее тела, особенно складки кожи вокруг шеи, ушей и области гениталий.
В отношении области культи пуповины следуйте приведенным выше советам по уходу за пуповиной. Вы можете использовать влажный ватный диск или тампон, чтобы очистить кожу вокруг культи, стараясь не намочить саму культю.
После того, как шнур отпадет, не стесняйтесь купать ребенка в детской ванне или в раковине.
Смена подгузника вашего ребенка и защита культи пуповины
О том, как сменить подгузник, вы можете прочитать здесь, но имейте в виду, что в эти первые несколько недель вам нужно быть особенно осторожными, чтобы защитить область культи пуповины .
Если культя пуповины еще не отвалилась, используйте подгузники с вырезом или сложите верх подгузника, чтобы моча не попала в культю и сама подгузник не раздражала культю.
Признаки инфицированной культи пуповины
Маловероятно, что культя пуповины вашего ребенка заразится, но если вы заметите какой-либо из этих признаков инфицированной пуповины, обратитесь к лечащему врачу вашего ребенка.
Вот некоторые из признаков инфицированной пуповины:
Вонючие желтые выделения из области культи
Покраснение кожи вокруг культи
Отек в области пупка
Ваш ребенок плачет, когда вы дотрагиваетесь до культи, указывая на то, что она нежная или болезненная.
Когда культя пуповины отваливается, это нормально — увидеть покрытые коркой выделения, засохшую кровь или небольшое кровотечение. Кровотечение не обязательно является признаком инфицирования пупка вашего новорожденного, но если в области пуповины вашего ребенка продолжается кровотечение, обратитесь за советом к лечащему врачу вашего ребенка.
Узнайте больше об уходе за детской кожей, чтобы помочь сохранить мягкую кожу малыша здоровой и чистой.
Состояние пуповины
Это два состояния, связанных с областью пуповины или пупка.Поговорите со своим врачом, если вы считаете, что у вашего ребенка может быть одно из этих заболеваний:
Пупочная гранулема . После того, как пуповина отпадет, вы можете заметить красноватый влажный комок или узелок рядом с местом, где пуповина отпала, который может стать немного больше и продолжать немного сочиться. Это, вероятно, исчезнет примерно через неделю или около того, но в противном случае лечащий врач вашего ребенка может удалить его.
Пупочная грыжа . Если вы заметили, что пупок вашего ребенка выпячивается, когда он плачет, у него может быть пупочная грыжа.Это небольшое отверстие в брюшной стенке, которое позволяет тканям выпирать при надавливании, например, когда ваш малыш плачет. Пупочная грыжа обычно заживает, когда вашему ребенку от 12 до 18 месяцев.
ЧАСТО ЗАДАВАЕМЫЕ ВОПРОСЫ
- Сколько времени нужно, чтобы пуповина отпала?
Культя пуповины обычно отпадает через 10–3 недель после рождения.
- Как узнать, инфицирована ли пуповина?
Признаки инфекции пуповины включают
- Имеются вонючие желтые выделения из области пня
- кожа вокруг культи красная
- опухла область пупка
- Ваш ребенок плачет при прикосновении к культю.
- Как выглядит отпадание пуповины?
После того, как культя отпадет, кожа под ней должна зажить. Иногда кожа может быть немного сырой, и может просочиться немного жидкости. Следите за тем, чтобы участки были сухими и чистыми, и они скоро заживут. Обратитесь к врачу, если кожа не зажила в течение двух недель после отпадения культи.
- Как сделать так, чтобы пуповина отвалилась быстрее?
Подождите, пока культя пуповины подвергнется воздействию воздуха.Вы не должны тянуть или ковырять пень. Она отпадет сама по себе в течение нескольких недель после рождения ребенка, если не обратится к вашему лечащему врачу.
- Сколько времени требуется для заживления пупка после отпадания пуповины?
Кожа под культей может немного покраснеть, когда высушенная культя впервые отпадет, но она должна скоро зажить — обычно в течение двух недель. Поговорите со своим врачом, если он не заживает за это время.
Итог
В течение нескольких недель после рождения вашего ребенка остатки пуповины отпадут, обнажив симпатичный маленький пупок вашего ребенка.Это напоминание о том, как далеко продвинулся ваш малыш за короткое время.
Тщательно меняя подгузники новорожденного, знайте, что вы можете получать подарки и скидки за все, что делаете. Загрузите приложение Pampers Club, чтобы начать.
Как мы написали эту статью
Информация в этой статье основана на рекомендациях экспертов, найденных в надежных медицинских и государственных источниках, таких как Американская академия педиатрии и Американский колледж акушеров и гинекологов.
 Если стула все же нет, обратитесь к детскому врачу (см. Запор)
Если стула все же нет, обратитесь к детскому врачу (см. Запор) Без срочного лечения болезнь может привести к острой почечной недостаточности
Без срочного лечения болезнь может привести к острой почечной недостаточности
 В первые недели жизни младенец много спал. Семья радовалась: спокойный. Но настал второй месяц — и ребенка словно подменили: плачет и плачет! Такой плач характеризуется пронзительными вскриками, между которыми бывают короткие перерывы. При этом животик малютки напряжен и слегка вздут, а сам малыш весьма раздраженно молотит воздух ножками. Малыши могут проплакать несколько часов, заснуть от усталости и снова начать плакать. По всему видно — болит живот. В таких случаях мамы говорят: газики замучили, а врачи ставят диагноз — кишечные колики. Многие дети первых месяцев жизни страдают от кишечных колик. Для родителей этот период, как правило, самый тяжелый за весь первый год жизни малыша. Как же с этим бороться? Как же предотвратить или уменьшить степень выраженности такого явления, как кишечные колики?
В первые недели жизни младенец много спал. Семья радовалась: спокойный. Но настал второй месяц — и ребенка словно подменили: плачет и плачет! Такой плач характеризуется пронзительными вскриками, между которыми бывают короткие перерывы. При этом животик малютки напряжен и слегка вздут, а сам малыш весьма раздраженно молотит воздух ножками. Малыши могут проплакать несколько часов, заснуть от усталости и снова начать плакать. По всему видно — болит живот. В таких случаях мамы говорят: газики замучили, а врачи ставят диагноз — кишечные колики. Многие дети первых месяцев жизни страдают от кишечных колик. Для родителей этот период, как правило, самый тяжелый за весь первый год жизни малыша. Как же с этим бороться? Как же предотвратить или уменьшить степень выраженности такого явления, как кишечные колики?


 Грудничкам чаще всего рекомендуют такие средства, как Линекс, БиоГая, Бифиформ Беби.
Грудничкам чаще всего рекомендуют такие средства, как Линекс, БиоГая, Бифиформ Беби.


 Это поможет сохранить кожу сухой и быстрее заживет.
Это поможет сохранить кожу сухой и быстрее заживет. Бактериальная инфекция культи пуповины с распространением на кожу вокруг нее. Это неотложная медицинская помощь.
Бактериальная инфекция культи пуповины с распространением на кожу вокруг нее. Это неотложная медицинская помощь. ). Это стало обычной практикой в больницах США.
). Это стало обычной практикой в больницах США.