Врожденные пороки сердца у детей
Врожденный порок сердца — болезнь сердечных клапанов, при которых орган начинает работать неправильно. В результате врождённого изменения строения клапанного аппарата, сердечных перегородок, стенок или отходящих от сердца крупных сосудов наступает нарушение кровотока сердца. Заболевание может прогрессировать. В ряде случаев возможен летальный исход.
Врожденные пороки сердца встречаются с частотой 6-8 случаев на каждую тысячу родов, что составляет 30% от всех пороков развития. Они занимают первое место по смертности новорожденных и детей первого года жизни. После первого года жизни смертность резко снижается, и в период от 1 года до 15 лет погибают не более 5% детей.
Чем раньше выявлен врожденный порок сердца, тем больше надежды на своевременное его лечение.
Причины
- Вирус краснухи.
- Вирусы гриппа, а также некоторые другие, если их действие приходится на первые 3 месяца беременности.

- Бактериальные инфекции.
- Наличие генетической предрасположенности.
Симптомы
- Голубой или синюшный цвет кожи, губ, ушных раковин.
- Появление синюшной кожи при кормлении грудью, крике малыша.
- Побледнение кожи и похолодание конечностей (при «бледных пороках»).
- Шумы в сердце.
- Признаки сердечной недостаточности.
- Изменения на электрокардиограмме, рентгеновских снимках, при эхокардиографическом исследовании (УЗИ сердца).
Конечно, при таких симптомах обеспокоенные родители немедленно обращаются к врачу, и порок сердца диагностируется в первые месяцы жизни ребенка, либо при рождении во время сопутствующих первых осмотров. Небольшие дефекты проявляют себя иногда только необычными шумами в сердце при прослушивании во время регулярных осмотров у детского врача.
Даже имея врожденный порок сердца, некоторое время после рождения ребёнок может выглядеть внешне вполне здоровым в течение первых десяти лет жизни. Однако в дальнейшем порок сердца начинает проявлять себя: ребенок отстает в физическом развитии, появляется одышка при физических нагрузках, бледность или даже синюшность кожи.
Однако в дальнейшем порок сердца начинает проявлять себя: ребенок отстает в физическом развитии, появляется одышка при физических нагрузках, бледность или даже синюшность кожи.
Для установки истинного диагноза необходимо комплексное обследование сердца с применением современного высокотехнологичного оборудования.
Хирургическое лечение является наиболее эффективным, причём операции зачастую делают новорожденным и детям от первого года жизни. Чаще всего вопрос о хирургическом лечении ставится еще до рождения ребенка, если это касается «синих пороков». Поэтому в таких случаях роды должны протекать в роддомах при кардиохирургических больницах. Терапевтическое лечение необходимо, если сроки операции можно перенести на более поздний срок. Если вопрос касается «бледных пороков», то лечение будет зависеть от того, как будет себя вести порок по мере роста ребенка. Скорее всего, все лечение будет терапевтическим.
Профилактика
Так как причины возникновения врождённых пороков сердца до сих пор мало изучены, сложно определить необходимые профилактические мероприятия, которые гарантировали бы предотвращение развития врождённых пороков сердца. Однако забота родителей о своем здоровье может значительно снизить риск появления врожденных заболеваний у ребенка.
Однако забота родителей о своем здоровье может значительно снизить риск появления врожденных заболеваний у ребенка.
Подробнее о детской кардиологии в клинике «ЮгМед»
Врач поставил Вашему ребенку диагноз
Если вашему ребенку поставили диагноз врожденный порок сердца, не стоит опускать руки, нужно узнать все способы поддержания здоровья таких детей, а также причины развития данного заболевания, пройти необходимое обследование, чтобы врач назначил соответствующее лечение.
Сердце человека состоит из четырех камер: правое предсердие (ПП) и правый желудочек (ПЖ), левое предсердие (ЛП) и левый желудочек (ЛЖ). Правые и левые отделы сердца между собой никак не сообщаются. В этом нет необходимости, так как они обеспечивают движение крови каждый по своему кругу. Левые отделы сердца отвечают за движение крови по большому кругу кровообращения. Из левого предсердия через левый желудочек в аорту (Ао) поступает артериальная кровь, богатая кислородом. Из аорты по многочисленным артериям, а потом и по капиллярам она разносится по всему организму, доставляя клеткам кислород. В свою очередь, «отработанная» организмом венозная кровь собирается в мелкие вены, которые сливаются в более крупные венозные сосуды – верхнюю и нижнюю полые вены (ВПВ и НПВ). Конечная точка путешествия венозной крови – правое предсердие. Оттуда через правый желудочек кровь попадает в легочную артерию (ЛА). Малый круг кровообращения проходит через легкие, где венозная кровь обогащается кислородом и вновь становится артериальной. Отток обновленной крови осуществляется по легочным венам (ЛВ), впадающим, в свою очередь, в левое предсердие.
В свою очередь, «отработанная» организмом венозная кровь собирается в мелкие вены, которые сливаются в более крупные венозные сосуды – верхнюю и нижнюю полые вены (ВПВ и НПВ). Конечная точка путешествия венозной крови – правое предсердие. Оттуда через правый желудочек кровь попадает в легочную артерию (ЛА). Малый круг кровообращения проходит через легкие, где венозная кровь обогащается кислородом и вновь становится артериальной. Отток обновленной крови осуществляется по легочным венам (ЛВ), впадающим, в свою очередь, в левое предсердие.
Особенности кровообращения у плода и новорожденного
Находясь в утробе матери, плод не дышит самостоятельно и его легкие не функционируют. Кровообращение осуществляется через плаценту. Насыщенная кислородом кровь матери поступает к плоду через пуповину: в венозный проток, откуда через систему сосудов в правое предсердие. У плода между правым и левым предсердием имеется отверстие – овальное окно. Через него кровь попадает в левое предсердие, затем в левый желудочек, аорту – и ко всем органам плода. Малый круг кровообращения отключен. В легкие плода кровь поступает через артериальный проток – соединение между аортой и легочной артерией. Венозный проток, овальное окно и артериальный проток имеются только у плода. Они называются «фетальными сообщениями».
Малый круг кровообращения отключен. В легкие плода кровь поступает через артериальный проток – соединение между аортой и легочной артерией. Венозный проток, овальное окно и артериальный проток имеются только у плода. Они называются «фетальными сообщениями».
Когда ребенок рождается и пуповину перевязывают, схема кровообращения радикально изменяется. С первым вдохом ребенка его легкие расправляются, давление в сосудах легких снижается, кровь притекает в легкие. Малый круг кровообращения начинает функционировать. Фетальные сообщения больше не нужны ребенку и постепенно закрываются (венозный проток – в течение первого месяца, артериальный проток и овальное окно – через два-три месяца). В некоторых случаях своевременного закрытия не происходит, тогда у ребенка диагностируют врожденный порок сердца (ВПС).
Иногда при развитии плода возникает аномалия и ребенок рождается с анатомически измененными структурами сердца, что также считается врожденным пороком сердца. Из 1000 детей с врожденными пороками рождается 8-10, и эта цифра увеличивается в последние годы (развитие и совершенствование диагностики позволяет врачам чаще и точнее распознавать пороки сердца, в том числе, когда ребенок еще в утробе матери).
Из 1000 детей с врожденными пороками рождается 8-10, и эта цифра увеличивается в последние годы (развитие и совершенствование диагностики позволяет врачам чаще и точнее распознавать пороки сердца, в том числе, когда ребенок еще в утробе матери).
«Синие» и «бледные» пороки сердца
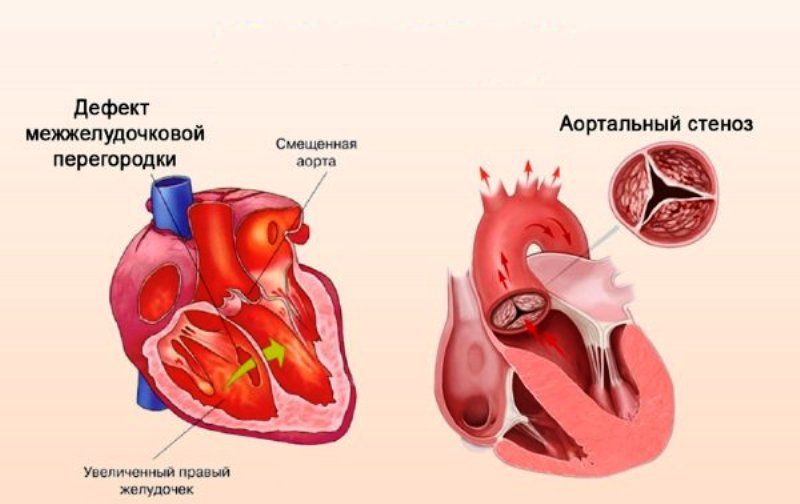
Аномалии могут быть очень разнообразными, наиболее часто встречающиеся имеют названия и объединяются в группы. Например, пороки разделяют на «синие» (при которых кожные покровы ребенка синюшные, «цианотичные») и «бледные» (кожные покровы бледные). Для жизни и развития ребенка более опасны «синие» пороки, при которых насыщение крови кислородом очень низкое. К «синим» порокам относятся Тетрада Фалло, транспозиция магистральных сосудов, атрезия легочной артерии. К «бледным» порокам относятся дефекты перегородок – межпредсердной, межжелудочковой.
В некоторых случаях порок может частично компенсироваться за счет открытого артериального протока (в норме он закрывается, как только легкие ребенка расправляются с первым криком). Также у ребенка может недоразвиться клапан сердца – сформируется клапанный порок (наиболее часто, аортальный клапан или клапан легочной артерии).
Также у ребенка может недоразвиться клапан сердца – сформируется клапанный порок (наиболее часто, аортальный клапан или клапан легочной артерии).
Причины развития врожденного порока сердца
У плода формирование структур сердца происходит в первом триместре, на 2-8 неделе беременности. В этот период развиваются пороки, которые являются следствием наследственных генетических причин или воздействия неблагоприятных внешних факторов (например, инфекция или отравления). Иногда у ребенка имеется несколько пороков развития, в том числе и порок сердца.
Риск рождения ребенка с врожденным пороком сердца очень высок, если:
— ранее у женщины были выкидыши или мертворожденные
— возраст женщины более 35 лет
— женщина во время беременности принимает алкоголь, психоактивные вещества (наркотики), курит
— в семье женщины есть история рождения детей с пороками или мертворождения
— женщина живет в экологически неблагоприятной местности (радиация, отравляющие вещества)
или работает на экологически неблагоприятном производстве
— во время беременности (особенно первые 2 месяца) женщина перенесла инфекционные, вирусные заболевания
— женщина принимала во время беременности лекарственные препараты
с тератогенным эффектом (приводящие к развитию уродств у плода) или
эндокринные препараты для сохранения беременности (гормоны).
Можно ли поставить диагноз ВПС у плода?
Возможность выявить у плода врожденный порок сердца существует, хотя ее нельзя назвать абсолютно информативной. Это зависит от многих причин, основные их которых — наличие высококлассной аппаратуры и квалифицированного специалиста, имеющего опыт перинатальной диагностики. Диагностика возможна начиная с 14-й недели беременности. Если при обследовании у плода выявляется аномалия развития, родителям сообщают о тяжести патологических изменений, возможностях лечения и о том, насколько будет ребенок жизнеспособен. Женщина может принять решение о прерывании беременности. Если есть надежда на успешные роды и лечение, женщина наблюдается у специалиста, роды принимают в специализированном роддоме (чаще всего женщине предлагают кесарево сечение).
Врожденный порок сердца у новорожденных
При рождении ребенка или в первые дни его жизни врачи могут заподозрить врожденный порок сердца.
На чем они основывают свои предположения?
— Шум в сердце.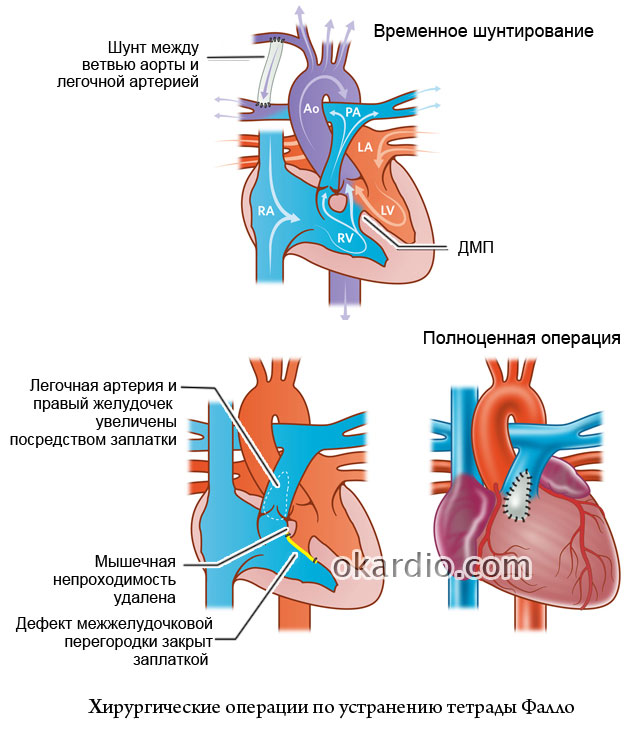 В первые несколько дней жизни ребенка шум в сердце нельзя расценивать как достоверный симптом врожденного порока сердца. Такого ребенка наблюдают, при сохранении шумов более 4-5 суток – обследуют. Само появление сердечного шума объясняется нарушением тока крови через сосуды и полости сердца (например, при наличии аномальных сужений, отверстий, резкой смены направления кровотока).
В первые несколько дней жизни ребенка шум в сердце нельзя расценивать как достоверный симптом врожденного порока сердца. Такого ребенка наблюдают, при сохранении шумов более 4-5 суток – обследуют. Само появление сердечного шума объясняется нарушением тока крови через сосуды и полости сердца (например, при наличии аномальных сужений, отверстий, резкой смены направления кровотока).
— синюшность кожных покровов (цианоз). В норме артериальная кровь богата кислородом и придает коже розовую окраску. Когда к артериальной крови примешивается бедная кислородом венозная кровь (в норме не происходит), кожа приобретает синюшный оттенок. В зависимости от типа порока цианоз может быть разной степени выраженности. Однако, врачам приходится уточнять причины цианоза, так как он может быть симптомом болезней органов дыхания и центральной нервной системы.
— проявления сердечной недостаточности. Сердце перекачивает кровь, работая как насос. Когда снижается насосная способность сердца, кровь начинает застаиваться в венозном русле, питание органов артериальной кровью снижается. Учащаются сердечные сокращения и дыхание, появляется увеличение печени и отечность, быстрая утомляемость и одышка. К сожалению, эти признаки очень трудно распознать у новорожденных. Высокая частота сердечных сокращений и дыхания наблюдается у маленьких детей в нормальном состоянии. Только при значительных отклонениях можно с достаточной уверенностью говорить о развитии у малыша сердечной недостаточности. Часто следствием развития сердечной недостаточности является спазм периферических сосудов, что проявляется похолоданием конечностей и кончика носа, их побледнением. Эти признаки помогают косвенно судить о недостаточности сердца.
Учащаются сердечные сокращения и дыхание, появляется увеличение печени и отечность, быстрая утомляемость и одышка. К сожалению, эти признаки очень трудно распознать у новорожденных. Высокая частота сердечных сокращений и дыхания наблюдается у маленьких детей в нормальном состоянии. Только при значительных отклонениях можно с достаточной уверенностью говорить о развитии у малыша сердечной недостаточности. Часто следствием развития сердечной недостаточности является спазм периферических сосудов, что проявляется похолоданием конечностей и кончика носа, их побледнением. Эти признаки помогают косвенно судить о недостаточности сердца.
— нарушения электрической функции сердца (сердечного ритма и проводимости), проявляющиеся аритмиями и, иногда, потерей сознания. Врач может услышать неровное сердцебиение при аускультации (выслушивании фонендоскопом) или увидеть на записи электрокардиограммы.
Как сами родители могут заподозрить у ребенка врожденный порок сердца?
Если порок сердца приводит к серьезным нарушениям гемодинамики (кровотока), как правило, его диагностируют уже в роддоме. При отсутствии выраженных проявлений ребенка могут выписать домой. Родители могут заметить, что малыш вялый, плохо сосет и часто срыгивает, во время кормления и при крике — синеет. Может проявиться выраженная тахикардия (частота сердечных сокращений выше 150 ударов в минуту). В этом случае нужно обязательно сообщить о жалобах педиатру и пройти специальные обследования.
При отсутствии выраженных проявлений ребенка могут выписать домой. Родители могут заметить, что малыш вялый, плохо сосет и часто срыгивает, во время кормления и при крике — синеет. Может проявиться выраженная тахикардия (частота сердечных сокращений выше 150 ударов в минуту). В этом случае нужно обязательно сообщить о жалобах педиатру и пройти специальные обследования.
Подтверждение диагноза врожденного порока сердца
В настоящее время наиболее доступным, простым, безболезненным для ребенка и высокоинформативным методом диагностики пороков сердца является эхокардиография. Во время исследования с помощью ультразвукового датчика врач видит толщину стенок, размеры камер сердца, состояние клапанной системы и расположение крупных сосудов. Допплеровский датчик позволяет увидеть направления кровотока и измерить его скорость. Во время исследования можно выполнить снимки, подтверждающие заключение специалиста.
Также ребенку обязательно запишут электрокардиограмму. При необходимости более точного исследования (как правило, для определения тактики хирургического лечения порока) врач порекомендует зондирование сердца. Это инвазивная методика, для выполнения которой ребенок госпитализируется в стационар. Зондирование проводится врачем-рентгенхирургом в рентгеноперационной, в присутствии врача-анестезиолога, под внутривенным наркозом. Через прокол в вене или артерии специальные катетеры вводятся в сердце и магистральные сосуды, позволяя точно измерить давление в полостях сердца, аорте, легочной артерии. Введение специального рентген-контрастного препарата позволяет получить точное изображение внутреннего строения сердца и крупных сосудов (см. рисунок).
При необходимости более точного исследования (как правило, для определения тактики хирургического лечения порока) врач порекомендует зондирование сердца. Это инвазивная методика, для выполнения которой ребенок госпитализируется в стационар. Зондирование проводится врачем-рентгенхирургом в рентгеноперационной, в присутствии врача-анестезиолога, под внутривенным наркозом. Через прокол в вене или артерии специальные катетеры вводятся в сердце и магистральные сосуды, позволяя точно измерить давление в полостях сердца, аорте, легочной артерии. Введение специального рентген-контрастного препарата позволяет получить точное изображение внутреннего строения сердца и крупных сосудов (см. рисунок).
Диагноз – не приговор. Лечение ВПС (врожденного порока сердца)
Современная медицина позволяет не только своевременно диагностировать, но и лечить врожденные пороки сердца. Лечением ВПС занимаются кардиохирурги. При выявлении порока, сопровождающегося серьезным нарушением гемодинамики, влияющего на развитие ребенка и угрожающего жизни малыша, операция проводиться как можно раньше, иногда в первые дни жизни ребенка.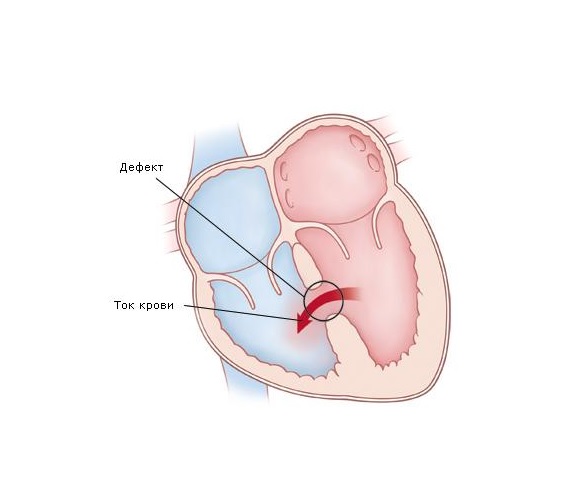 При пороках, которые не влияют значительно на рост и развитие ребенка, операция может проводиться позже. Выбор сроков операции определяется хирургом. Если ребенку рекомендовали хирургическое вмешательство и его не удалось выполнить своевременно (часто из-за отказа родителей, непонимания серьезности проблемы), у ребенка может начаться патологическое изменение гемодинамики, приводящее к развитию и прогрессированию сердечной недостаточности. На определенном этапе изменения становятся необратимыми, операция уже не поможет.
При пороках, которые не влияют значительно на рост и развитие ребенка, операция может проводиться позже. Выбор сроков операции определяется хирургом. Если ребенку рекомендовали хирургическое вмешательство и его не удалось выполнить своевременно (часто из-за отказа родителей, непонимания серьезности проблемы), у ребенка может начаться патологическое изменение гемодинамики, приводящее к развитию и прогрессированию сердечной недостаточности. На определенном этапе изменения становятся необратимыми, операция уже не поможет.
Отнеситесь внимательно к советам и рекомендациям врачей, не лишайте своего ребенка возможности расти и развиваться, не быть инвалидом на всю жизнь!
Операция при врожденных пороках сердца
Многие годы операции при врожденных пороках сердца выполнялись только на открытом сердце, с использованием аппарата искусственного кровообращения (АИК), который берет на себя функции сердца во время его остановки. Сегодня при некоторых пороках такой операции существует альтернатива – устранение дефекта структур сердца с помощью системы AMPLATZER.
Такие операции значительно безопаснее, не требуют раскрытия грудной клетки, не отличаясь по эффективности от «большой» хирургии.
Если операция выполнена своевременно и успешно, ребенок полноценно развивается и растет, и часто – навсегда забывает о существовании порока. После операции обязательным является наблюдение педиатра, контрольные эхокардиографические исследования. Дети с врожденными пороками сердца часто болеют простудными заболеваниями из-за снижения иммунитета, поэтому в послеоперационном периоде проводится общеукрепляющее лечение и ограничиваются физические нагрузки. В дальнейшем у многих детей эти ограничения снимают и даже разрешают посещать спортивные секции.
Если Вы считаете, что у Вашего ребенка есть проблемы с сердцем, то Вы можете пройти эхокардиографическое исследование и обратиться за консультацией к детскому кардиологу.
Статья была опубликована сотрудниками нашего Центра ранее на «Сибирском медицинском портале».
Что такое врожденный порок сердца
(ВПС) – это анатомические изменения структур сердца. ВПС встречается у 8-10 из 1000 детей. В последние годы эта цифра растет (в основном за счет улучшения диагностики и, соответственно, увеличения частоты случаев распознавания ВПС).
Каковы причины ВПС?
Формирование сердца происходит на 2-8 неделе беременности, и именно в этот период развиваются пороки. Чаще всего порок – результат случайного нарушения развития сердца у плода, поэтому ребенок с пороком может родиться в любой семье. Иногда ВПС сочетаются с пороками развития других органов как компонент некоторых наследственных синдромов (алкогольного синдрома плода, синдрома Дауна и т.д.).
Пренатальная диагностика ВПС
К счастью, существует возможность предсказать рождение ребенка с ВПС. Для этого каждая женщина должна начиная с 11-й недели беременности проходить ультразвуковое исследование плода.
При обнаружении у плода ВПС родители получают сведения о предполагаемой жизнеспособности ребенка, тяжести его патологии, предстоящем лечении.
Что позволяет врачу заподозрить ВПС у новорожденного?
Существует ряд признаков, позволяющих сразу или через несколько дней после рождения предположить наличие у ребенка ВПС.
- Сердечные шумы
- Цианоз, или синюшность кожных покровов.
- Сердечная недостаточность, проявляющаяся повышением частоты сердечных сокращений, частоты дыхания, увеличением печени, отечностью.
- Спазм периферических сосудов: побледнение и похолодание конечностей, кончика носа.
Что может позволить родителям заподозрить у ребенка ВПС?
Тяжелые пороки сердца обычно распознаются уже в родильном доме. Однако если патология неявная, ребенка могут выписать домой. Что могут заметить родители? Если ребенок вялый, плохо сосет, часто срыгивает, синеет при крике или в момент кормления, частота сердечных сокращений у него выше 150 уд.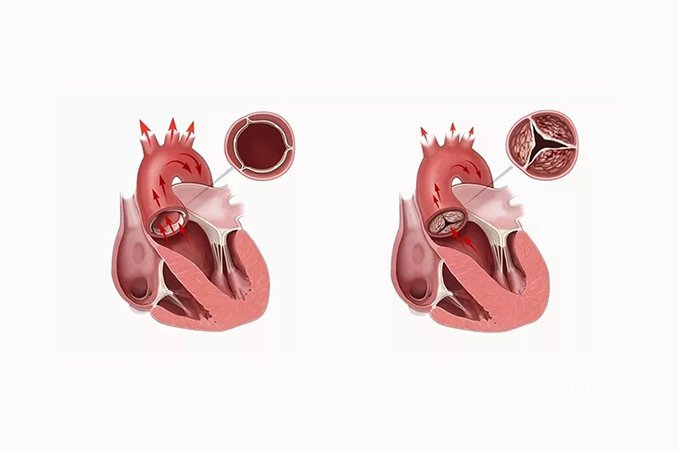 /мин., то непременно нужно обратить на это внимание педиатра.
/мин., то непременно нужно обратить на это внимание педиатра.
Как подтверждается диагноз ВПС?
Если у врача появляются подозрения на наличие у ребенка порока сердца, основным методом инструментальной диагностики является ультразвуковое исследование сердца, или эхокардиография. Кроме УЗИ, ребенку с подозрением на ВПС сделают электрокардиограмму.
Врожденный порок сердца — не приговор!
Врожденные пороки сердца лечатся в основном хирургически. Как правило, после операции такие дети ничем не отличаются от сверсников. Чем раньше была проведена операция, тем больше шансов ребенок имеет на полноценную жизнь и развитие.
Высококлассные врачи ОКД «ЦД и ССХ» помогут в решении всех проблем, связанных с сердцем вашего ребенка.
В Медико-генетической консультации:
- генетики проконсультируют будущих родителей, желающих иметь здоровое потомство, оценят риск рождения ребенка с ВПС,
- специалисты ультразвуковой диагностики проведут ультразвуковое исследование плода у беременных.

В поликлинике ОКД:
- детские кардиологи, детские кардиохирурги обследуют ребенка, назначат лечение, поставят на диспансерный учет, при необходимости своевременно направят на операцию,
- специалисты функциональной диагностики проведут Эхо-кардиогрфию, электрокардиографию и другие обследования.
В кардиохирургическом отделении ОКД:
- детские кардиохирурги проведут оперативное лечение, в некоторых случаях возможно эндоваскулярное вмешательство (без разреза грудной клетки).
Тяжелые врожденные пороки сердца у недоношенных детей с низким весом теперь совместимы с жизнью
Пороки сердца у недоношенных и глубоко недоношенных детей с экстремально низким весом
Госпиталь Сант Жоан де Деу является ведущим медицинским центром по лечению врожденных пороков сердца у недоношенных и глубоко недоношенных детей с экстремально низким весом.
В 2017 году команда кардиохирургов госпиталя Сант Жоан де Деу в Барселоне впервые провела операцию на открытом сердце недоношенному младенцу, рожденному на 32 неделе беременности весом всего 1370 граммов.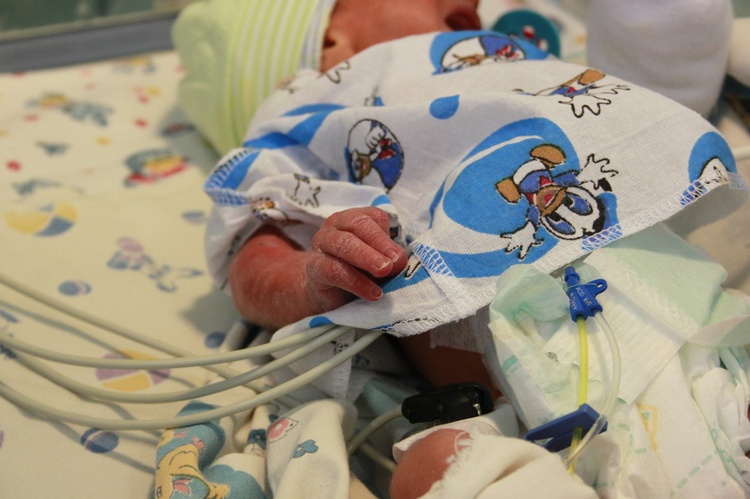
Ему был исправлен серьезный врожденный порок сердца, который мог бы привести к его смерти.
Врожденные пороки сердца представляют собой группу заболеваний, характеризующихся наличием структурных изменений в сердце. Эти нарушения возникают при формировании сердца во время эмбрионального развития. Они появляются у 8 из 1000 живых новорожденных. Симптомы, связанные с пороками сердца, очень различны, и даже есть случаи, когда вообще нет проявления симптомов, но также есть и те случаи, в которых требуется хирургическое вмешательство в течение первых недель жизни ребенка.
Когда рождается недоношенный ребенок со сложной врожденной сердечной патологией, очень важно планировать будущую стратегию действий. Семьи обычно в таких случаях психологически шокированы ситуацией, поэтому им требуется помощь профессионалов, которые смогут оказать им поддержку в принятии важных решений.
Хосе Мария Каффарена — глава отделения сердечных патологий и заведующий отделения кардиохирургии Госпиталя Сант Жоан де Деу Барселона, вместе со своей командой проводит сердечно-сосудистые операции для пациентов с врожденными пороками сердца. Когда команда доктора Каффарены сталкивается с одним из таких случаев, он должен принять решение быстро, обычно в первые дни или недели жизни ребенка.
Когда команда доктора Каффарены сталкивается с одним из таких случаев, он должен принять решение быстро, обычно в первые дни или недели жизни ребенка.
эти первые недели жизни жизненно важны для будущего ребенка
Реализация хирургического вмешательства в такой же степени сложна, как и знание, когда и как управлять сердцем ребенка, родившегося на 32-неделе беременности, с недоразвитием всех жизненно важных органов. Как говорит доктор Каффарена, «эти первые недели жизни жизненно важны для будущего ребенка». В медицинских центрах, которые проводят хирургические операции, должна быть команда высококвалифицированных специалистов и, кроме того, они должны обладать самыми лучшими техническими ресурсами, которые могут облегчить задачу хирургов. Основные осложнения, которые могут возникнуть у данных пациентов, могут повлиять на дыхательную и неврологическую систему. После того, как было принято трудное решение о проведении операции на сердце недоношенному ребенку, запускается процесс проведения хирургического вмешательства, которое заканчивается деликатным послеоперационным периодом. После проведения операции, мы можем встретить пациентов, у которых нет осложнений, пациентов, у которых возникают временные осложнения или,в худшем случае, новорожденных с хроническими осложнениями.
После проведения операции, мы можем встретить пациентов, у которых нет осложнений, пациентов, у которых возникают временные осложнения или,в худшем случае, новорожденных с хроническими осложнениями.
На сегодняшний день Госпиталь Сант Жоан де Деу Барселона имеет нулевой показатель смертности по кардиохирургическим операциям с минимальной тяжестью последствий. Этот факт очень важен, поскольку мы говорим об очень сложных вмешательствах, в которых риски, которые должен предпринять хирург, очень высоки и возможные последствия для пациента могут оказаться очень серьёзными.
В течение апреля 2017 года команда кардиохирургов Госпиталя Сант Жоан де Деу впервые провела операцию на открытом сердце недоношенному ребенку, по исправлению серьезного врожденного порока, который мог бы привести к смерти. У ребенка был порок — транспозиция магистральных сосудов (ТМС), который означает неправильное положение главных сосудов, отходящих от сердца, т. е. аорты и ствола легочной артерии, относительно друг друга и относительно камер сердца, от которых они отходят. Это ситуация, когда сосуды полностью переместились, поменялись своими местами. Аорта отходит от правого желудочка, а легочная артерия — от левого. Эта врожденная аномалия вызывает параллельную циркуляцию крови, которая заставляет кислородсодержащую кровь возвращаться в легкие вместо того, чтобы проходить через аорту, чтобы насытить кислородом органы тела и наоборот. Кровь без оксигенации возвращается в организм, что вызывает недостаток кислорода в тканях. На восьмой день после родов, команда Госпиталя Сант Жоан де Деу Барселона, состоящая из кардиохирургов, кардиологов, неонатологов, реаниматологов, анестезиологов и медсестер, провела четырехчасовую операцию по исправлению порока — транспозиция магистральных сосудов. Эта техника обычно применяется у пациентов с нормальным весом, но в этот раз данная операция была сделана впервые в Испании у глубоко недоношенного ребенка (32 недели беременности) с экстремально низким весом (1370 граммов).
е. аорты и ствола легочной артерии, относительно друг друга и относительно камер сердца, от которых они отходят. Это ситуация, когда сосуды полностью переместились, поменялись своими местами. Аорта отходит от правого желудочка, а легочная артерия — от левого. Эта врожденная аномалия вызывает параллельную циркуляцию крови, которая заставляет кислородсодержащую кровь возвращаться в легкие вместо того, чтобы проходить через аорту, чтобы насытить кислородом органы тела и наоборот. Кровь без оксигенации возвращается в организм, что вызывает недостаток кислорода в тканях. На восьмой день после родов, команда Госпиталя Сант Жоан де Деу Барселона, состоящая из кардиохирургов, кардиологов, неонатологов, реаниматологов, анестезиологов и медсестер, провела четырехчасовую операцию по исправлению порока — транспозиция магистральных сосудов. Эта техника обычно применяется у пациентов с нормальным весом, но в этот раз данная операция была сделана впервые в Испании у глубоко недоношенного ребенка (32 недели беременности) с экстремально низким весом (1370 граммов).
Госпиталь Сант Жоан де Деу Барселона является ведущим центром в Испании по лечению пороков сердца.
Медицинская команда, которая выполняет операции на сердце у новорожденных, состоит из медицинских специалистов разных дисциплин, которые должны координировать свои действия, чтобы успешно проводить эти сложнейшие операции. Как отмечает д-р Каффарена:
Операция на сердце у недоношенных детей с низким весом будет успешной, если она будет проведена в узкоспециализированном центре и ее сделают новорожденному ребенку в первые дни после рождения
не приговор» | Алмагуль Каратекенова: «Порок сердца
В преддверии Дня защиты детей о том, как сохранить здоровым детское сердце мы побеседовали с детским кардиологом ГУЗ «ОККД», главным внештатным специалистом Минздрава Саратовской области по специальности «Детская кардиология» Алмагуль Сагындыковной Каратекеновой. Доктор ответила на самые частые, но не теряющие актуальности вопросы о проблемах детских сердечно-сосудистых заболеваний. Предлагаем вашему вниманию ответы на них и призываем прислушаться к советам эксперта.
Самые частые заболевания сердца у детей, с которыми приходится сталкиваться?
Основные заболевания, с которыми обращаются к нам в кардиодиспансер – это врожденные пороки сердца и нарушения ритма. Самыми частыми пороками сердца являются дефект межжелудочковой перегородки, дефект межпредсердной перегородки и тетрада Фалло.
В каком возрасте уже можно определить наличие патологии?
Что касается врождённых пороков сердца, то их врачи могут предположить еще на этапе внутриутробного развития плода, начиная с 10-12 недель беременности. Поэтому будущим мамам так важно вовремя проходить все положенные УЗИ-скрининги плода. Если к моменту рождения у ребенка установлен врожденный порок сердца, требующий хирургической коррекции, то женщине рекомендуется родоразрешение вблизи федеральных кардиоцентров, чтобы быстро оказать ребёнку помощь. Есть и такие пороки сердца, которые не требуют хирургического лечения вообще, ребенок будет находиться под наблюдением врачей и получать необходимое консервативное лечение.
То есть врожденный порок сердца – не приговор?
Нет, не приговор! Современные методы лечения в большинстве случаев позволяют выполнить радикальную коррекцию врожденного порока сердца. Когда радикальная коррекция порока невозможна выполняют так называемую гемодинамическую коррекцию. Всю необходимую помощь можно получить на базе федеральных кардиоцентров совершено бесплатно, для этого необходимо оформить квоту по месту жительства. Главное для родителей быть информированными и следить за ситуацией вместе с кардиологом и кардиохирургом. В прошлом году в нашей области родилось 20 147 детей, из них у 349 детей был установлен диагноз врожденного порока сердца. Однако только у 44 детей это потребовало хирургического лечения. Это говорит о том, что очень низкий процент детей требует хирургического лечения даже при наличии врожденного порока сердца.
Вы упомянули второе по частоте заболевание сердца у детей – нарушение ритма? В чем его особенность и как распознать?
Жалобы при нарушениях ритма не специфичные, часто маме сложно понять, что они связаны именно с нарушениями в работе сердца. Поэтому нельзя игнорировать быструю утомляемость ребенка, жалобы на дискомфорт в области грудной клетки, чувство страха, иногда это и обморочные состояния. Всем детям важно проходить по месту жительства ЭКГ и, при необходимости, получать консультацию кардиолога. Обязательно ЭКГ-скрининг проводится в 1 месяц, затем в 1 год, и далее в 3, 7, 10 и 14 лет. Очень часто ребёнок при нарушении ритма вообще не предъявляет никаких жалоб, поэтому ЭКГ нам поможет вовремя распознать проблему.
Нарушения ритма – опасная патология?
Хотелось бы обратить внимание родителей, что есть так называемые жизнеугрожающие аритмии (желудочковая тахикардия, например), которые возникают внезапно и требуют экстренных действий. Поэтому мой совет родителям научиться оказывать первую помощь – непрямой массаж сердца, сердечно-легочную реанимацию, которая до приезда врачей может помочь спасти ребенку жизнь. Первую помощь может оказать любой находящийся рядом с пострадавшим человек, это необязательно медработник. Еще раз призываю – не игнорируйте жалобы ребенка и вовремя проходите плановые медосмотры в поликлинике! Такие простые действия могут предотвратить неприятные последствия.
Приведите пример, когда плановый скрининг помог спасти детскую жизнь?
В моей практике был случай, когда новорожденному ребенку пренатально патологии выявлено не было, в роддоме не было выполнено УЗИ сердца, т.к. он сразу после рождения попал в детскую инфекционную больницу. А в возрасте 1 месяца на плановом осмотре мы диагностировали ему врожденный порок сердца — коарктацию аорты, который требует экстренного хирургического лечения. На следующий день ребёнок был госпитализирован в Федеральный центр сердечно-сосудистой хирургии в городе Пенза, где был успешно прооперирован.
На что обратить внимание у новорожденных детей, что должно насторожить родителей?
Во-первых, это низкая прибавка в весе, необычный цвет кожных покровов (цианоз, бледность, мраморность), отеки и одышка в покое и при физической нагрузке. Для новорожденного ребёнка физическая нагрузка — это кормление. Если ему требуются перерывы в сосании, при этом он не прибавляет в весе – это повод обратиться к детскому кардиологу.
Подростки — это группа риска? На что надо обратить внимание?
В подростковом возрасте на первое место среди распространенных заболеваний выходит артериальная гипертензия. К нам на прием приходят дети с повышенным давлением, избыточной массой тела, высоким уровнем холестерина и сахара крови. И это уже прямое следствие нездорового образа жизни.
Как сберечь детское сердце? Ваш совет родителям.
Как я уже сказала, необходимо соблюдать все рекомендации врачей уже на этапе беременности. Если выявляются проблемы, то быть на связи с доктором. Во всех остальных случаях, как бы банально это не звучало, надо стараться вести здоровый образ жизни: рационально питаться, высыпаться, избегать гиподинамии, вести активный образ жизни и подавать пример ребенку. Пожалуйста, не ограничивайте физическую активность детей без каких-либо на то причин. Как показывает практика, наши родители ответственно относятся к здоровью детей. Но после 18 лет многие наши пациенты исчезают из поле зрения врачей, что приводит к печальным последствиям.
В ваших силах привить ребенку заботу о собственном здоровье и полезные привычки! Что касается квалифицированной медицинской помощи, то она абсолютно доступна в Саратовской области, в нашем кардиодиспансере, мы всегда на связи. Еще хочу посоветовать родителям информационный ресурс на базе сайта Ассоциации Детских кардиологов России, где также можно найти интересующую их информацию.
Беседовала Елена Симонцева
Попасть на прием к детскому кардиологу и кардиохирургу в ОККД можно по направлению из поликлиники, записавшись по телефону контакт-центра +7(8452) 65-99-61.
Какие бывают пороки, и к чему они приводят после рождения ребенка
Специалистам известно более 100 видов врожденных пороков сердца и сосудов. Некоторые из них являются относительно простыми по анатомии и тяжести проявления заболевания после рождения ребенка. К таким порокам можно отнести открытый артериальный проток (сообщение между аортой и легочной артерией, которое в норме должно закрываться практически сразу после рождения ребенка), дефекты межпредсердной и межжелудочковой перегородок (отверстия в перегородках сердца, которых не должно быть в норме), незначительные изменения клапанов сердца. Дети с такими пороками находятся под тщательным наблюдением кардиологов, при необходимости им назначается соответствующее лечение. Дефекты небольших размеров, как правило, не нарушают нормальной работы сердца, не мешают росту и развитию ребенка и, нередко, самопроизвольно закрываются в первый год жизни. Большие дефекты, оказывающие негативное влияние на развитие ребенка и приводящие со временем к развитию сердечной недостаточности, должны быть подвергнуты оперативному лечению в специализированных кардиохирургических клиниках. Операции по устранению таких пороков считаются относительно несложными и, с точки зрения опытных кардиохирургов, хорошо отработанными технически.
Однако существует большая группа пороков, гораздо более сложных и опасных, как с точки зрения структурных нарушений в сердце, так и по тяжести состояния детей после рождения . Это грубые нарушениями в строении и расположении главных кровеносных сосудов, такие как транспозиция магистральных артерий (когда аорта и легочная артерия меняются местами друг с другом), отхождение сосудов от одного (чаще правого) желудочка сердца, общий артериальный ствол, тетрада Фалло и некоторые другие. К серьезным аномалиям развития сердца относятся также грубые изменения в строении клапанов сердца: окрытый атрио–вентрикулярный канал, критические стенозы и атрезии клапанов. Крайне неблагоприятными в плане прогноза для новорожденного являются также пороки, связанные с недоразвитием различных структур сердца и сосудов, так называемые синдромы гипоплазии правых и особенно левых отделов сердца. Синдром гипоплазии левых отделов сердца является на сегодняшний день одним из самых грозных ВПС. Он сопровождается практически стопроцентной летальностью, несмотря на попытки хирургического лечения, которые пока, к сожалению, остаются малоуспешными.
При любом из таких пороков стремительно развивается и нарастает сердечная недостаточность. Сердце оказывается не в состоянии обеспечить кислородом и питательными веществами ткани организма, с чем связано крайне тяжелое состояние детей сразу после рождения. Эти пороки являются несовместимыми с жизнью и достаточно быстро приводят к гибели ребенка в том случае, если ему не будет проведена хирургическая операция. Некоторые из этих пороков специалисты называют “критическими”, т.е. требующими хирургического вмешательства в первые дни, а иногда и часы жизни ребенка.
От чего зависит успех операции
В связи с интенсивным развитием кардиохирургии, как в мире в целом, так и в нашей стране, большинство таких тяжелых пороков сегодня успешно оперируется, несмотря на высочайшую степень сложности таких операций. Однако важно отметить, что успех хирургического лечения напрямую зависит от того, насколько оперативно ребенок был доставлен в специализированную клинику, а также от правильного выбора тактики его лечения в первые часы или дни до операции. Упущенное драгоценное время, которое тратится на постановку диагноза, и связанные с этим тактические ошибки в лечении таких больных, приводят к развитию тяжелых нарушений во всем организме, что часто является причиной неудачного исхода операции. Именно поэтому о наличии у ребенка врожденного порока сердца необходимо знать задолго до его рождения. Это дает возможность врачам правильно определить тактику ведения беременности, организовать проведение родов в специализированном роддоме, максимально рано доставить новорожденного в кардиохирургический стационар и вовремя оказать ему специализированную помощь по подготовке к операции.
Пороки сердца у детей
Болезни сердечно — сосудистой системы занимают одно из ведущих мест среди всех заболеваний, диагностированных у детей и подростков.
Отмечается стабильное увеличение числа детей с этой патологией. Большую часть заболеваний сердечно — сосудистой системы составляют пороки сердца. В большинстве случаев причина возникновения порока неизвестна. Однако зачастую она связаны с такими факторами, как хромосомные аномалии, вирусные инфекции, интоксикации. В наши дни пороки сердца у детей можно выразить в соотношении 1:200 (1 ребёнок с пороком сердца на 200 здоровых). Однако не всегда такие заболевания опасны для жизни
Порок сердца у детей
Функциональные разделения сердца на правый (лёгочный) и левый (системный) отделы происходят только после рождения. В период внутриутробного развития предсердия и желудочки у ребёнка действуют как единый полый организм, сообщаясь при помощи овального отверстия.
Суть всех пороков заключается в следующем: четыре камеры сердца (2 предсердия и 2 желудочка) отделены друг от друга перегородками и клапанами, обеспечивая ток крови в нужном направлении. Наличие дефекта в одной из стенок или аномалия клапана является пороком сердца. Все пороки условно делятся на две категории — врождённые и приобретённые.
Врождённый порок сердца у детей
Это аномалии строения сердца и крупных сосудов, формирующиеся в период эмбрионального развития, в результате которых возникают нарушения гемодинамики-движения крови по сосудам, что может привести к сердечной недостаточности и дистрофическим изменениям в тканях организма.
Это одна из самых распространённых врождённых аномалий у детей- 30% от всех врождённых пороков развития. Наиболее высока частота врождённых пороков среди всех живорождённых детей у новорождённых с низкой массой тела, особенно недоношенных. По частоте встречаемости она занимает третье место после врождённой патологии опорно-двигательного аппарата и нервной системы.
Все врождённые пороки сердца можно условно разделить на четыре основные группы, они могут встречаться изолированно и в различных комбинациях:
- дефекты межпредсердной, межжелудочковой, атриовентрикулярной перегородок;
- стеноз или недостаточность клапанов сердца;
- трехкамерное (одножелудочковое) сердце;
- транспозиция магистральных сосудов;
- декстрокардия — аномальное расположение сердца в правой половине грудной клетки.
Открытый артериальный проток, Дефект межпредсердной перегородки, Дефект межжелудочковой перегородки, Открытый атриовентрикулярный канал, Общий артериальный ствол, Изолированный стеноз лёгочной артерии, Тетрада Фалло, Аномалия Эбштейна, Коарктация аорты – вот те немногие из диагнозов, которые могут услышать от врача родители больного малыша. Более 90 вариантов заболевания и около 200 различных сочетаний существует в структуре врождённых пороков сердца.
Примерно 50% больным врождённым пороком сердца требуется терапевтическое или хирургическое вмешательство на первом году жизни. В половине этих случаев критическое состояние связано с сердечной недостаточностью и в половине с артериальной гипоксемией или угрозой закрытия открытого артериального протока (дуктуса). Относительно небольшую группу составляют дети с изолированными нарушениями ритма.
Отдельно хотелось бы отметить Дефект межжелудочковой перегородки и не, потому что он составляет примерно 30% всех сердечных пороков. А потому что он более чем в 80% случаев лечения не требует, так как самостоятельно закрывается у ребёнка в течение первых месяцев или лет жизни.
Приобретённые пороки сердца у детей
Приобретённые пороки сердца у детей свойственны старшей возрастной группе. Они возникают в результате прогрессирующих или хронических заболеваний, или травматических повреждений клапанных структур. Данный вид порока сердца выявляется у 3% — 6% детей, надо учесть, что в настоящее время эта цифра значительно уменьшилась за счет того, что снизилась заболеваемость ревматизмом, являющимся основным источником формирования ППС. Хотя иногда врожденный порок сердца остается не выявленным до более позднего периода детства.
Классификация приобретённых пороков сердца:
- Пороки митрального клапана;
- Пороки аортального клапана;
- Пороки трикуспидального клапана;
- Порок клапана легочной артерии;
- Инфекционный эндокардит;
- Перикардиты.
Аномалии клапанных структур нарушают ток крови по всему организму. Существует три основных вида нарушений функций клапанов сердца:
- стеноз — створки не могут раскрыться в полном объеме, в результате чего уменьшается площадь отверстия клапана;
- пролапс — створки удлиняются и провисают при закрытии;
- регургитация — состояние, когда створки не способны полностью закрываться, при этом возникает обратный ток крови, противоположный нормальному, физиологическому. Патология клапанов сердца провоцирует развитие аритмии и тромбоэмболии в результате скопления сгустков крови в расширенных камерах сердца.
Редкой, но серьезной причиной патологии клапанов сердца является инфекционный эндокардит.
Бактерии попадают в кровоток в результате:
- прямого заражения при внутривенных инъекциях;
- стоматологических и медицинских процедур;
- тяжелых или хронических инфекций, например абсцессов.
Бактерии попадают в кровоток и оседают на створках клапанов, вызывая необратимые изменения.
Симптомы пороков сердца у детей
Многие врожденные пороки сердца распознаются до рождения. На 18-й неделе беременности при ультразвуковом исследовании кроме оценки размеров плода проводится диагностика структурных аномалий. Специалисты по УЗИ-диагностике в числе прочего выявляют у ребёнка признаки врожденного порока сердца.
Симптомы пороков сердца можно наблюдать уже при рождении. Например, выраженный цианоз (синеватый оттенок кожи и слизистых оболочек из-за недостаточного оснащения крови кислородом). Однако у малышей с нормальным цветом кожных покровов не исключены дефекты сердца. Надо отметить, что клинические проявления данной патологии могут проявиться и позже, в результате изменений в первые часы жизни.
Внешние симптомы ВПС и ППС схожи. Однако нередко первыми проявлениями порока сердца служат его осложнения – мерцательная аритмия, острый отёк лёгких или симптомы, связанные с инфарктом лёгких или нарушением кровоснабжения органа или тканей.
Эти симптомы возникают вследствие закупорки сосудов какими-либо частицами, перенесёнными током крови или лимфы. В нормальном состоянии в организме эти частицы естественно отсутствуют. Немного иначе проявляются симптомы при инфекционной эндокардии, они дополняются степенью активности воспалительного процесса. Симптоматика складывается из трех основных синдромов: токсикоза, поражения эндокарда и тромбоэмболических осложнений, на фоне высокой температуры.
Со своими особенностями проходит заболевание перикардита, оно обычно острое. В клинической картине определяющим являются: признаки сдавливания полостей сердца (гиподиастолия). Они в свою очередь приводят к застою в системе полых вен, отекам, гепато- и спле- помегалии. Одним из частых и достаточно типичных симптомов является болевой синдром. Он характеризуется постоянством, у маленьких детей он нередко локализуется в области живота, сопровождается метеоризмом.
Признаки пороков сердца у детей
Признаки пороков сердца у детей появляются обычно лишь при физической нагрузке, когда можно констатировать быструю утомляемость, одышку, выраженную тахикардию, по мере прогрессирования патологии, ощущение нехватки воздуха возникает все чаще и чаще, в связи с выполнением самых несложных действий, например, при одевании. Жалобы на общую утомляемость, слабость, боли в области сердца, кашель, головокружения и головные боли, набухание вен на шее и склонность к отёчности.
Достаточно типичным можно считать резкое усиление болей при перемене положения тела, глубоком дыхании. У детей старшего возраста локализация болевого синдрома более типична — боль в грудной клетке с отдачей в левое плечо, шею.
У грудных детей одним из признаков является затруднение при кормлении грудью: через 1-2 мин ребенок отказывается от груди, становится беспокойным, появляется выраженная одышка, иногда — цианоз лица, кистей, стоп. Так же явным признаком будет нарушение роста и развития.
Лечение пороков сердца у детей
Лечение порока сердца у детей может быть два — это хирургическое и терапевтическое, как при врожденных, так и при приобретённых пороках сердца.
Основное направление терапии при всех формах — это борьба с явлениями сердечной недостаточности. При наличии иммунологического механизма может быть рекомендована противовоспалительная терапия, преимущественно негормональными препаратами. При сосудистом поражении используют препараты улучшающие микроциркуляцию.
В периоде восстановления могут быть рекомендованы кардиотрофические препараты. Антибиотики (препараты пенициллинового ряда) применяют при бактериальной природе поражения, в частности, при постстрептококковых миокардитах. Параллельно проводят терапию основного заболевания. При инфекционном перикардите основной является массивная и длительная антибактериальная терапия.
Показаниями к хирургической коррекции порока являются: 1) появление одышки и признаков сердечной недостаточности при физической нагрузке; 2) нарастание признаков гипертрофии и перегрузки отделов сердца; 3) увеличение давления в правом — левом желудочке. Оперативное лечение оптимально проводить у детей в раннем школьном возрасте, а по экстренным показаниям — в любом возрасте. Потому что порой ранняя хирургическая коррекция порока является единственным способом спасения больного.
Мамы и папы должны знать — порок сердца это серьёзное заболевание, которое требует самого внимательного отношения. Поэтому не стоит доверять непроверенным клиникам и тем более не стоит обращаться к нетрадиционным методам лечения.
Многие родители операций бояться, стараясь избежать их любыми способами, не понимая, что иногда это единственно возможный способ излечения. Родители не должны этого бояться, они должны несколько раз поговорить со специалистами – всё хорошо понять, стать обязательными участниками процесса исцеления малыша, объективно знать обстановку и как надо будет вести ребёнка после операции. Это серьёзное испытание для всей семьи, но далеко не все операции так опасны как кажется. В хирургии сердца есть целый ряд операций, по которым летальность равна нулю. И это заслуга наших врачей.
И как только диагноз порок сердца снимут, детям становятся, открыты практически все пути. Самое главное – во время диагностировать болезнь и обратиться к специалистам, ведь 97% бывших пациентов живут полноценной жизнью после операции.
Критических врожденных пороков сердца | CDC
Примерно у каждого четвертого ребенка, рожденного с пороком сердца, имеется критический врожденный порок сердца (критическая ИБС, также известная как критическая врожденная болезнь сердца). 1 Младенцы с критической ИБС нуждаются в хирургическом вмешательстве или других процедурах в первый год жизни. Узнайте больше о критических ИБС ниже.
Что такое критические врожденные пороки сердца (критические ВПС)?
В США около 7200 детей, рожденных ежегодно, имеют критические ВПС. 2 Обычно эти типы пороков сердца приводят к низкому уровню кислорода у новорожденного и могут быть идентифицированы с помощью скрининга пульсоксиметрии по крайней мере через 24 часа после рождения. Некоторые конкретные типы критических ИБС перечислены в поле справа. Младенцам с критической ИБС требуется хирургическое вмешательство или другие процедуры в течение первого года жизни. Другие пороки сердца могут быть столь же серьезными, как и критические ВПС, и также могут потребовать лечения вскоре после рождения.
Важность скрининга новорожденных на критические ВПС
Некоторые ВПС могут быть диагностированы во время беременности с помощью специального типа ультразвукового исследования, называемого эхокардиограммой плода , на котором создается изображение сердца развивающегося ребенка.Однако некоторые пороки сердца во время беременности не обнаруживаются. В этих случаях пороки сердца могут быть обнаружены при рождении или по мере взросления ребенка.
Некоторые дети, рожденные с критической ИБС, сначала кажутся здоровыми, и их могут отправить домой до того, как у них будет обнаружен порок сердца. У таких детей есть риск серьезных осложнений в течение первых нескольких дней или недель жизни, и им часто требуется неотложная помощь. Скрининг новорожденных — это инструмент, с помощью которого можно идентифицировать некоторых из этих младенцев, чтобы они могли получить своевременную помощь и лечение.Своевременный уход может предотвратить инвалидность или смерть в раннем возрасте.
Как проводится скрининг новорожденных на критические ВПС
Скрининг новорожденных на критические ВПС включает простой прикроватный тест, называемый пульсоксиметрией. Этот тест оценивает количество кислорода в крови ребенка. Низкий уровень кислорода в крови может быть признаком критической ИБС. Тест проводится с помощью пульсоксиметра, датчики которого размещаются на коже ребенка. Тест безболезненный и занимает всего несколько минут.
Пульсоксиметрический скрининг не заменяет полный сбор анамнеза и физикальное обследование, которое иногда позволяет выявить критическую ИБС до того, как уровень кислорода в крови станет низким. Следовательно, скрининг пульсоксиметрии должен использоваться вместе с физическим обследованием.
- Проблемы с дыханием
- Бьющееся сердце
- Слабый пульс
- Очень бледный или голубой цвет кожи
- Плохое питание
- Очень сонный
Сроки скрининга критических ИБС
Скрининг проводится, когда ребенку исполнилось не менее 24 часов, или как можно позже, если ребенок должен быть выписан из больницы до того, как ему исполнится 24 часа.
Результаты скрининга пульсовой оксиметрии
Пульсоксиметрический скрининг с наибольшей вероятностью позволит выявить семь критических ВПС. Эти семь дефектов включают синдром гипоплазии левых отделов сердца, атрезию легочной артерии, тетралогию Фалло, полный аномальный возврат легочных вен, транспозицию магистральных артерий, атрезию трикуспидального клапана и артериальный ствол. Другие пороки сердца могут быть такими же серьезными, как эти семь, и также требуют лечения вскоре после рождения. Тем не менее, скрининг пульсоксиметрии может не обнаруживать эти пороки сердца так последовательно, как семь перечисленных выше.
Пасс
Если ребенок проходит через экран (также называемый «отрицательным» или «находящимся в пределах допустимого диапазона»), это означает, что результаты теста ребенка не показали признаков низкого уровня кислорода в крови. Маловероятно, что у ребенка, прошедшего через экран, критическая ИБС. Однако не у всех детей с критической ИБС будет низкий уровень кислорода в крови, обнаруживаемый во время скрининга новорожденных. Таким образом, для ребенка, который проходит через экран, возможно , что он все еще имеет критическую CHD или другую CHD.
Отказ
Если ребенок не проходит обследование (также известный как «положительный» или «выходящий за пределы» результат), это означает, что результаты теста ребенка показали низкий уровень кислорода в крови, что может быть признаком критического состояния ИБС. . Это не всегда означает, что у ребенка критическая ИБС, но может означать, что необходимо дополнительное обследование. Могут быть и другие причины, например проблемы с дыханием, низкого уровня кислорода в крови. Врач может порекомендовать ребенку еще раз пройти обследование или пройти более конкретные тесты, такие как эхокардиограмма (ультразвуковое изображение сердца), для диагностики критической ИБС.
Список литературы
- Oster M, Lee K, Honein M, Colarusso T, Shin M, Correa A. Временные тенденции в выживаемости младенцев с критическими врожденными пороками сердца. Педиатрия . 2013; 131 (5): e1502-8.
- По материалам Reller, MD, Strickland, MJ, Riehle-Colarusso, TJ, Mahle, WT, Correa, A. Распространенность врожденных пороков сердца в столичной Атланте, 1998-2005 гг. J Pediatr. 2008; 153: 807-13.
Врожденные пороки сердца — факты о дефекте межжелудочковой перегородки
Дефект межжелудочковой перегородки (произносится как желудочковый дефект межжелудочковой перегородки) (ДМЖП) — это врожденный порок сердца, при котором в стенке (перегородке) имеется отверстие, разделяющее две нижние камеры ( желудочки) сердца.Эта стенка также называется межжелудочковой перегородкой.
Что такое дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки возникает во время беременности, если стенка, образующаяся между двумя желудочками, не развивается полностью, оставляя отверстие. Дефект межжелудочковой перегородки — это один из видов врожденного порока сердца. Врожденный означает наличие при рождении.
У ребенка без врожденного порока сердца правая сторона сердца перекачивает бедную кислородом кровь от сердца к легким, а левая сторона сердца перекачивает богатую кислородом кровь к остальным частям тела.
У младенцев с дефектом межжелудочковой перегородки кровь часто течет из левого желудочка через дефект межжелудочковой перегородки в правый желудочек и в легкие. Эта дополнительная кровь, закачиваемая в легкие, заставляет сердце и легкие работать тяжелее. Если со временем не устранить этот дефект, это может увеличить риск других осложнений, включая сердечную недостаточность, высокое кровяное давление в легких (так называемая легочная гипертензия), нерегулярные сердечные ритмы (так называемые аритмия) или инсульт.
Узнайте больше о том, как работает сердце »
Типы дефектов межжелудочковой перегородки
У младенца с дефектом межжелудочковой перегородки может быть одно или несколько отверстий в разных местах перегородки. У этих отверстий есть несколько названий. Некоторые общие местоположения и названия (см. Рисунок):
- Конвентрикулярный дефект межжелудочковой перегородки
В общем, это отверстие, в котором части межжелудочковой перегородки должны встречаться чуть ниже легочного и аортального клапана . - Перимембранозный дефект межжелудочковой перегородки
Это отверстие в верхнем отделе межжелудочковой перегородки. - Дефект входной межжелудочковой перегородки
Это отверстие в перегородке рядом с местом, где кровь попадает в желудочки через трикуспидальный и митральный клапаны. Этот тип дефекта межжелудочковой перегородки также может быть частью другого порока сердца, называемого дефектом атриовентрикулярной перегородки (AVSD). - Мышечный дефект межжелудочковой перегородки
Это отверстие в нижней мышечной части межжелудочковой перегородки и является наиболее распространенным типом дефекта межжелудочковой перегородки.
Происшествие
В исследовании, проведенном в Атланте, Центры по контролю и профилактике заболеваний (CDC) подсчитали, что 42 из каждых 10 000 новорожденных имели дефект межжелудочковой перегородки. 1 Это означает, что ежегодно в США рождается около 16 800 детей с дефектом межжелудочковой перегородки. Другими словами, примерно 1 из 240 новорожденных в США ежегодно рождается с дефектом межжелудочковой перегородки.
Причины и факторы риска
Причины пороков сердца (таких как дефект межжелудочковой перегородки) у большинства младенцев неизвестны.Некоторые дети имеют пороки сердца из-за изменений в их генах или хромосомах . Считается, что пороки сердца также вызваны сочетанием генов и других факторов риска, таких как факторы, с которыми мать контактирует в окружающей среде, или то, что мать ест или пьет, или лекарства, которые она использует.
Подробнее о работе CDC над причинами и факторами риска »
Диагностика
Дефект межжелудочковой перегородки обычно диагностируется после рождения ребенка.
Размер дефекта межжелудочковой перегородки будет влиять на то, какие симптомы, если они есть, будут присутствовать, и услышит ли врач шум в сердце во время медицинского осмотра. Признаки дефекта межжелудочковой перегородки могут присутствовать при рождении или могут появиться только спустя много лет после рождения. Если отверстие маленькое, оно обычно закрывается само по себе, и у ребенка может не быть никаких признаков дефекта. Однако, если отверстие большое, у ребенка могут быть симптомы, в том числе:
- Одышка,
- Учащенное или тяжелое дыхание,
- потливость,
- Усталость при кормлении, или
- Плохая прибавка в весе.
Во время медицинского осмотра врач может услышать отчетливый свистящий звук, называемый сердечным шумом. Если врач слышит шум в сердце или присутствуют другие признаки, он может запросить один или несколько тестов для подтверждения диагноза. Самый распространенный тест — это эхокардиограмма , которая представляет собой ультразвуковое исследование сердца , которое может показать проблемы со структурой сердца, показать, насколько велико отверстие, и показать, сколько крови течет через отверстие.
Процедуры
Лечение дефекта межжелудочковой перегородки зависит от размера отверстия и проблем, которые оно может вызвать.Многие дефекты межжелудочковой перегородки небольшие и закрываются сами по себе; если отверстие небольшое и не вызывает никаких симптомов, врач будет регулярно проверять ребенка, чтобы убедиться, что нет признаков сердечной недостаточности и что отверстие закрывается само. Если отверстие не закрывается само по себе или оно велико, могут потребоваться дальнейшие действия.
В зависимости от размера отверстия, симптомов и общего состояния здоровья ребенка врач может порекомендовать катетеризацию сердца или операцию на открытом сердце , чтобы закрыть отверстие и восстановить нормальный кровоток.После операции врач назначит регулярные контрольные визиты, чтобы убедиться, что дефект межжелудочковой перегородки остается закрытым. Большинство детей с закрытым дефектом межжелудочковой перегородки (самостоятельно или хирургическим путем) живут здоровой жизнью.
Лекарства
Некоторым детям потребуются лекарства, которые помогут укрепить сердечную мышцу, снизить кровяное давление и помочь организму избавиться от лишней жидкости.
Питание
Некоторые дети с дефектом межжелудочковой перегородки устают во время кормления и не едят достаточно, чтобы набрать вес.Чтобы обеспечить здоровую прибавку в весе младенцев, может быть прописана специальная высококалорийная смесь. Некоторые дети сильно устают во время кормления, и им может потребоваться кормление через зонд для кормления .
Список литературы
- Reller MD, Strickland MJ, Riehle-Colarusso T, Mahle W.T., Correa A. Распространенность врожденных пороков сердца в столичной Атланте, 1998-2005 гг. J Pediatr. 2008; 153: 807-13.
Изображения находятся в общественном достоянии и, следовательно, свободны от каких-либо ограничений авторских прав.В порядке любезности мы просим, чтобы поставщик контента (Центры по контролю и профилактике заболеваний, Национальный центр по врожденным дефектам и порокам развития) был указан и уведомлен о любом публичном или частном использовании этого изображения.
Изображения находятся в общественном достоянии и, следовательно, свободны от каких-либо ограничений авторских прав. В порядке любезности мы просим, чтобы поставщик контента (Центры по контролю и профилактике заболеваний, Национальный центр по врожденным дефектам и порокам развития) был указан и уведомлен о любом публичном или частном использовании этого изображения.
Врожденный порок сердца: симптомы, причины, диагностика, лечение
«Врожденный порок сердца» — это еще один способ сказать, что у вашего сердца были проблемы с сердцем, когда вы родились. Возможно, в нем была небольшая дыра или что-то более серьезное. Хотя это могут быть очень серьезные состояния, многие из них можно вылечить хирургическим путем.
В некоторых случаях врачи могут обнаружить эти проблемы во время беременности. Симптомы могут не проявиться до взрослого возраста или вообще не появиться.
Причины
Врачи не всегда знают, почему у ребенка врожденный порок сердца. Они, как правило, живут семьями.
Более вероятными являются следующие:
Типы
Большинство врожденных проблем с сердцем представляют собой структурные проблемы, такие как дыры и негерметичные клапаны. Например:
Дефекты сердечного клапана: Один может быть слишком узким или полностью закрытым. Это затрудняет проникновение крови. Иногда это вообще не проходит. В других случаях клапан может не закрываться должным образом, поэтому кровь просачивается в обратном направлении.
Продолжение
Проблемы со «стенками» сердца: Это могут быть те, которые находятся между камерами (предсердиями и желудочками) вашего сердца. Отверстия или проходы между левой и правой стороной сердца могут вызвать смешивание крови, хотя этого не должно быть.
Проблемы с сердечной мышцей: Они могут привести к сердечной недостаточности, что означает, что сердце не качает кровь так эффективно, как должно.
Плохие связи между кровеносными сосудами : У младенцев это может позволить крови, которая должна попасть в легкие, перейти к другим частям тела, или наоборот.Эти дефекты могут лишить кровь кислорода и привести к органной недостаточности.
Симптомы
У вас может быть врожденный порок сердца и не проявляться симптомов. Если да, то они могут включать:
- Одышку
- Проблемы с упражнениями
Симптомы врожденного порока сердца у младенцев и детей могут включать:
- Голубоватый оттенок кожи, ногтей и губ ( врачи называют это цианозом, состоянием, вызванным недостатком насыщенной кислородом крови)
- Учащенное дыхание и плохое питание
- Плохая прибавка в весе
- Инфекции легких
- Неспособность выполнять упражнения
Диагноз
Врачи могут обнаружить некоторые проблемы еще до того, как ребенок родился.Другие проблемы могут быть обнаружены у младенцев, детей или взрослых. Врач прослушивает ваше сердцебиение, чтобы проверить ваше здоровье. Если они слышат необычный звук или шум в сердце, они могут заказать дополнительные анализы, например:
Эхокардиограмма: Тип ультразвукового исследования, позволяющий сфотографировать ваше сердце. Существуют разные виды, поэтому спросите своего врача, чего вам следует ожидать.
Катетеризация сердца: Врач проводит очень тонкую гибкую трубку (называемую катетером) через кровеносный сосуд в руке или ноге, чтобы добраться до сердца.Они вводят краску через катетер, а затем используют рентгеновские снимки, чтобы заглянуть внутрь вашего сердца.
Рентген грудной клетки: Он может выявить признаки сердечной недостаточности.
Электрокардиограмма (ЭКГ или ЭКГ): Измеряет электрическую активность сердца.
МРТ : вы получаете сканирование, которое позволяет врачам увидеть структуру сердца.
Лечение
Возможно, вам не понадобится лечение. Или вам могут потребоваться лекарства, операция или другие процедуры. Если у вас врожденный порок сердца, вам необходимо регулярно посещать кардиолога.
Продолжение
Люди с врожденными пороками сердца с большей вероятностью будут иметь воспаление внутреннего слоя сердца (заболевание, которое врачи называют эндокардитом), особенно если их сердце было восстановлено или заменено хирургическим путем.
Чтобы защитить себя:
- Сообщите всем врачам и стоматологам, что у вас врожденный порок сердца. Вы можете иметь при себе карточку с этой информацией.
- Позвоните своему врачу, если у вас есть симптомы инфекции (боль в горле, общая ломота в теле, жар).
- Позаботьтесь о своих зубах и деснах, чтобы предотвратить инфекции. Регулярно посещайте стоматолога.
- Если ваш врач рекомендует это, принимайте антибиотики, прежде чем выполнять какие-либо медицинские операции, которые могут вызвать кровотечение, например стоматологические операции и большинство операций. Проконсультируйтесь с врачом о типе и количестве антибиотиков, которые вам следует принимать.
Врожденные пороки сердца — аномалии сердца
Примерно один из каждых 100 детей рождается с пороком сердца. Это называется врожденным пороком сердца (ВПС).Некоторые дефекты являются легкими и не вызывают значительного нарушения работы сердца. Однако более половины всех детей с ИБС имеют достаточно серьезное заболевание, требующее лечения.
Как работает сердце
Сердце — это двойной насос, состоящий из четырех камер. Его роль — обеспечивать организм кислородом. Сердце забирает кровь на следующих этапах:
- Оно забирает кровь с низким содержанием кислорода в правую сборную камеру (правое предсердие) и сжимает ее в правую насосную камеру (правый желудочек).
- Затем кровь закачивается через артерию в легкие для поглощения кислорода.
- Из легких кровь с кислородом поступает в левую сборную камеру (левое предсердие).
- Затем он попадает в нижнюю левую насосную камеру (левый желудочек) и в артерию (аорту), где снова начинает свое путешествие по телу.
Пороки сердца могут развиться в матке
Если сердце и кровеносные сосуды не растут должным образом во время внутриутробного развития, это может вызвать:
- Закупорки, препятствующие кровотоку вокруг сердца и артерий
- сердце (например, через «дыры» в стенках, разделяющих две стороны сердца)
- Части самого сердца, которые должны быть недоразвиты.
Приобретенный порок сердца
У некоторых детей проблемы с сердцем развиваются после болезни. Заболевания, которые могут привести к проблемам с сердцем, включают миокардит (воспаление сердечной мышцы), кардиомиопатию (заболевание сердечной мышцы), ревматический порок сердца (заболевание, которое может следовать за стрептококковой бактериальной инфекцией) и болезнь Кавасаки (болезнь с лихорадкой, сыпью. и увеличение лимфатических узлов, которые могут повлиять на сердце). Это называется приобретенными пороками сердца.
Некоторые дети с генетическими заболеваниями, такими как синдром Нунана, также могут иметь аномалии сердца.
Причины порока сердца
Примерно в восьми из 10 случаев причина врожденного порока сердца неизвестна. Некоторые из известных причин ИБС включают:
- Гены — 20 процентов случаев имеют генетическую причину
- Другие врожденные дефекты — ребенок с определенными врожденными дефектами, такими как синдром Дауна, с большей вероятностью будет иметь пороки развития сердца
- Заболевание матери — заболевание матери во время беременности (например, краснуха — сейчас редко) может увеличить риск врожденных пороков сердца
- Лекарства и лекарства — лекарства (без рецепта или по рецепту) или запрещенные препараты, принимаемые матерью во время беременности, могут увеличить риск врожденных пороков сердца
- Алкоголь — мать, употребляющая большое количество алкоголя во время беременности, может увеличить риск врожденных пороков сердца
- Здоровье матери — такие факторы, как неуправляемый диабет и плохое питание во время беременности, могут увеличить риск
- Материнский возраст — младенцы в старости r женщины чаще имеют врожденный дефект, чем дети более молодых женщин.
Симптомы порока сердца
Проблемы с сердцем могут вызывать различные симптомы у младенцев, в том числе:
- Одышка — это может быть связано с накоплением жидкости в легких
- Проблемы с кормлением — это может произойти из-за того, что у ребенка проблемы с дыханием
- Синие губы и кожа — некоторые пороки сердца могут привести к смешиванию синей (обедненной кислородом) крови из вен и красной (богатой кислородом) крови из легких.Это может вызвать синеватый цвет губ и кожи, называемый «цианозом».
Пять распространенных пороков сердца
Некоторые общие врожденные пороки сердца включают:
- Дефект межжелудочковой перегородки
- Транспозиция магистральных сосудов
- Коарктация аорты
- Тетралогия Фалло
- Синдром гипоплазии левых отделов сердца.
Дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки — самый распространенный врожденный порок сердца в Виктории.
Желудочки — это две нижние насосные камеры сердца. Дефект межжелудочковой перегородки означает, что в стенке между желудочками имеется отверстие. Это отверстие позволяет смешивать оксигенированную и деоксигенированную кровь.
У ребенка с этим заболеванием сердце должно работать намного тяжелее, чем обычно, и может увеличиваться в размерах. Симптомы включают одышку, трудности с кормлением, учащенное сердцебиение и неспособность расти с ожидаемой скоростью. В зависимости от тяжести состояния у ребенка может развиться застойная сердечная недостаточность и повышенный риск развития пневмонии.
Лечение дефекта межжелудочковой перегородки
Лечение дефекта межжелудочковой перегородки зависит от тяжести дефекта. Если отверстие небольшое, оно может со временем зажить само, и никакого лечения, кроме тщательного наблюдения, не требуется. Большие дефекты с симптомами в младенчестве могут потребовать операции на открытом сердце. Закрытие отверстия (обычно «пластырем») позволяет крови нормально циркулировать, снимая нагрузку на сердце. В некоторых случаях, как правило, у детей старшего возраста, когда отверстие не закрылось и все еще вызывает нагрузку на сердце, может быть возможна процедура катетера, а дефект закрывается с помощью имплантируемого устройства.
Транспозиция магистральных сосудов
Обычно кровь из правого желудочка сердца попадает в легкие по легочной артерии. Кровь из левого желудочка попадает в тело по аорте (главной артерии тела).
Транспозиция магистральных сосудов означает, что эта ситуация обратная: легочная артерия прикреплена к левому желудочку, а аорта — справа. Кислородная кровь перекачивается обратно в легкие, а не по всему телу.
Этот дефект может быть фатальным в первые недели жизни, если его не лечить.Некоторые дети живут дольше, если в перегородке между верхними и нижними камерами сердца есть отверстие, позволяющее крови смешиваться. Основным признаком транспозиции магистральных сосудов является цианоз, синяя окраска кожи, вызванная недостатком кислорода.
Лечение транспозиции магистральных сосудов
Лечение транспозиции магистральных сосудов включает процедуру, называемую баллонной септостомией. Это может потребоваться для увеличения небольшого отверстия между предсердиями, которое обычно присутствует при рождении, чтобы больше насыщенной кислородом крови могло достичь тела.Последующая операция будет организована, как правило, в первые две недели жизни, чтобы восстановить нормальное соединение артерий.
Коарктация аорты
Аорта является главной артерией тела, и «коарктация» означает, что она сужена или защемлена, обычно в верхней части грудной клетки. Это означает, что артериальное давление в нижней части тела ниже нормы.
Это состояние часто приводит к серьезным симптомам в первые недели жизни. Симптомы обычно возникают в первую неделю жизни и включают одышку и затрудненное дыхание, а также могут включать коллапс.
Реже это заболевание не может быть диагностировано в младенчестве и может быть обнаружено гораздо позже при обследовании высокого кровяного давления.
Лечение коарктации аорты
Для лечения коарктации аорты потребуется хирургическое вмешательство, если состояние тяжелое и вызывает симптомы в раннем младенчестве. У детей старшего возраста суженный участок иногда можно растянуть с помощью специальных баллончиков или «стентов».
Тетралогия Фалло
Когда у ребенка тетралогия Фалло, его сердце поражено четырьмя основными дефектами:
- Дефект межжелудочковой перегородки
- Блокировка кровотока из правого желудочка
- Утолщение стенки правого желудочка
- Смещение аорты в сторону правого желудочка.
Эти четыре дефекта позволяют оксигенированной и деоксигенированной крови смешиваться внутри сердца. Основной симптом — цианоз (синяя окраска), который развивается в первые недели или месяцы жизни.
Лечение тетралогии Фалло
Лечение тетралогии Фалло требует хирургического вмешательства по закрытию дефекта перегородки и устранению препятствия для кровотока из правого желудочка. Некоторым младенцам с тяжелыми симптомами в раннем возрасте может быть сделана предварительная операция «шунтирования», которая увеличивает приток крови к легким и уменьшает цианоз, но не устраняет основной дефект.
Синдром гипоплазии левых отделов сердца
В этом состоянии вся левая сторона сердца, включая клапаны и кровеносные сосуды, недоразвита. Без своевременного лечения ребенок может умереть в течение нескольких дней или недель после рождения. Симптомы включают серый цвет лица и серьезные затруднения дыхания.
Лечение синдрома гипоплазии левых отделов сердца
Синдром гипоплазии левых отделов сердца потребует хирургического вмешательства. Используемые методы включают операцию «Норвуд», которая позволяет правому желудочку стать насосной камерой, снабжающей тело и легкие.Операция сложная и сопряжена с высоким риском. По крайней мере, две дальнейшие операции в раннем детстве потребуются для достижения нормальной функции сердца.
Дети с пороками сердца нуждаются в особом уходе для предотвращения инфекций
Обсудите с кардиологом вашего ребенка, требуются ли вашему ребенку антибиотики для некоторых процедур, например, при удалении зубов или при других операциях, связанных с полостью рта, носа, органов кишечника. или мочеполовой системы. Бактерии могут попасть в кровоток во время этих процедур и вызвать серьезную инфекцию (известную как инфекционный эндокардит) в аномальной части сердца.
Все лекарства следует уточнять у фармацевта, семейного врача или кардиолога. Обычные прививки следует делать в обычное время после консультации с врачом.
Куда обратиться за помощью
Врожденный порок сердца — NHS
Врожденная болезнь сердца — это общий термин для обозначения ряда врожденных дефектов, которые влияют на нормальную работу сердца.
Термин «врожденный» означает, что заболевание присутствует с рождения.
Врожденный порок сердца — один из наиболее распространенных типов врожденного порока, которым страдают до 8 из 1000 детей, рожденных в Великобритании.
Почему это происходит
В большинстве случаев явная причина врожденного порока сердца не определяется. Однако известно, что некоторые факторы повышают риск заболевания, в том числе:
- Синдром Дауна — генетическое заболевание, которое влияет на нормальное физическое развитие ребенка и вызывает трудности в обучении
- Мать, имеющая определенные инфекции, например краснуху, во время беременности
- Мать, принимающая определенные виды лекарств во время беременности, включая статины и некоторые лекарства от угрей
- Мать, курящая или употребляющая алкоголь во время беременности
- Мать с плохо контролируемым диабетом 1 или 2 типа
- другие дефекты хромосом, гены которых могут отличаться от нормальных и передаваться по наследству (передаваться в семье)
Подробнее о причинах врожденных пороков сердца и профилактике врожденных пороков сердца.
Многие случаи врожденного порока сердца диагностируются еще до рождения ребенка во время ультразвукового исследования во время беременности. Однако выявить таким способом врожденные пороки сердца не всегда удается.
Признаки и симптомы
Врожденный порок сердца может иметь ряд симптомов, особенно у младенцев и детей, в том числе:
- учащенное сердцебиение
- учащенное дыхание
- опухоль ног, живота или вокруг глаз
- крайняя усталость и утомление
- голубой оттенок кожи (цианоз)
- Усталость и учащенное дыхание при кормлении ребенка
Эти проблемы иногда становятся заметными вскоре после рождения, хотя легкие дефекты могут вызывать проблемы только в более позднем возрасте.
Подробнее о симптомах врожденных пороков сердца и диагностике врожденных пороков сердца.
Виды врожденных пороков сердца
Существует много типов врожденных пороков сердца, и иногда они возникают в сочетании. Вот некоторые из наиболее распространенных дефектов:
- Дефекты перегородки — где есть отверстие между двумя камерами сердца (обычно называемое «отверстием в сердце»)
- Коарктация аорты — основная большая артерия тела, называемая аортой, уже, чем обычно
- стеноз легочного клапана — где легочный клапан, который контролирует поток крови из нижней правой камеры сердца в легкие, уже, чем обычно
- транспозиция магистральных артерий — где легочные и аортальные клапаны и артерии, которые они соединены, поменялись местами
- недоразвитое сердце — часть сердца не развивается должным образом, что затрудняет перекачивание достаточного количества крови по телу или легким
Подробнее о видах врожденных пороков сердца.
Лечение врожденных пороков сердца
Лечение врожденного порока сердца обычно зависит от дефекта, который есть у вас или вашего ребенка.
Легкие дефекты, такие как отверстия в сердце, часто не нуждаются в лечении, поскольку они могут улучшиться сами по себе и не могут вызвать никаких дальнейших проблем.
Хирургические или интервенционные процедуры обычно требуются, если дефект является значительным и вызывает проблемы. Современные хирургические методы часто могут восстановить большую часть или все нормальные функции сердца.
Однако люди с врожденным пороком сердца часто нуждаются в лечении на протяжении всей жизни и, следовательно, нуждаются в осмотре специалиста в детстве и в зрелом возрасте. Это связано с тем, что у людей со сложными проблемами с сердцем со временем могут развиться проблемы с сердечным ритмом или клапанами.
Большинство хирургических и интервенционных процедур не считаются лекарством. Способность пострадавшего к физическим упражнениям может быть ограничена, и ему может потребоваться принять дополнительные меры, чтобы защитить себя от заражения.
Очень важно, чтобы человек с сердечным заболеванием и его родители или опекуны обсуждали эти вопросы со своей специализированной медицинской бригадой.
Подробнее о лечении врожденных пороков сердца и осложнениях врожденных пороков сердца.
Информация о вашем ребенке
Если у вашего ребенка врожденный порок сердца, ваша клиническая бригада передаст информацию о нем в Национальную службу регистрации врожденных аномалий и редких заболеваний (NCARDRS).
Это помогает ученым искать более эффективные способы профилактики и лечения этого состояния. Вы можете отказаться от регистрации в любое время.
Узнать больше о реестре.
Сердце
Сердце разделено на 4 основные части, называемые камерами. Они известны как:
- левое предсердие (собирает кровь, возвращающуюся из легких)
- левый желудочек (основная насосная камера для тела)
- правое предсердие (собирает кровь, возвращающуюся из вен тела)
- правый желудочек (перекачивает кровь в легкие)
Также есть 4 клапана, контролирующие поток крови через сердце и по всему телу.Они известны как:
- митральный клапан (отделяющий левое предсердие от левого желудочка)
- аортальный клапан (отделяющий левый желудочек от основной артерии, аорты)
- трехстворчатый клапан (отделяющий правое предсердие от правого желудочка)
- Легочный клапан (отделяющий правый желудочек от легочной артерии и легкого)
Врожденный порок сердца может возникнуть, если какая-либо из этих камер или клапанов не развивается должным образом, пока ребенок находится в утробе матери.
Последняя проверка страницы: 12 июня 2018 г.
Срок следующей проверки: 12 июня 2021 г.
проблем, с которыми сталкиваются родители детей с врожденным пороком сердца
Первое, что хотят знать родители о своем будущем ребенке, — это здоровый ребенок. С того момента, как родители слышат слова « У вашего ребенка порок сердца » , они попадают в мир, которого они не ожидали.
Еще до рождения ребенка радость от рождения часто сопровождается множеством уникальных и сложных чувств — от страха, вины, печали, стыда и замешательства.Многие стыдятся этих чувств и пытаются подавить их, но важно помнить, что эти чувства являются обычными и ожидаемыми.
О врожденных пороках сердца
Врожденные пороки сердца (ВПС) — наиболее распространенный тип врожденных пороков сердца, которым страдают 8 из 1000 новорожденных.
Ежегодно около 35 000 детей в США диагностируют ИБС. Около 25% из них — это критических врожденных порока сердца, — те, которые требуют хирургического вмешательства или других вмешательств в течение первого года жизни, чтобы выжить.Родители этих детей часто сидят рядом с ними в больнице, надеясь и молясь, чтобы их ребенок выжил.
В результате значительных достижений в области медикаментозного и хирургического лечения ИБС сейчас ожидается, что 85% младенцев с ИБС доживут до зрелого возраста, и ИБС считается хроническим заболеванием, а не терминальным. Однако выживаемость детей с критическими врожденными пороками сердца ниже; им часто требуется специализированная медицинская помощь на протяжении всей жизни.
Понимание уникальных проблем воспитания
Все родители ухаживают за детьми, но у родителей детей с ИБС возникают дополнительные проблемы.
Изучение «нормальных» и более специализированных родительских навыков:
Помимо типичных стрессов и изменений, с которыми сталкиваются новые родители, в большинстве случаев родители, у которых есть ребенок с ИБС, также изо всех сил пытаются ухаживать за ребенком, который, возможно, потратил месяцев в отделении интенсивной терапии новорожденных (NICU) и может иметь трубки или насадки к его или ее крошечному телу.
Когда младенцы подвергаются операции на открытом сердце, их способность учиться есть может быть нарушена. Некоторых младенцев необходимо кормить через зонд для кормления. Помимо проблем с питанием, многие дети с ИБС имеют проблемы с набором веса и должны соблюдать специальные высококалорийные диеты.
Стать экспертом и адвокатом.
Знание — сила. Родители часто погружаются в изучение диагноза, лекарств и плана лечения своего ребенка, насколько это возможно.Важно избегать «перегрузки Интернета», придерживаясь авторитетных веб-сайтов. См. Дополнительные ресурсы в конце этой статьи.
Внесение изменений для защиты здоровья ребенка:
Младенцы и дети с ИБС имеют более слабую иммунную систему, чем средний ребенок. Они могут попасть в больницу из-за болезней, от которых другие выздоравливают самостоятельно. Таким образом, многие родители принимают дополнительные меры предосторожности, чтобы сохранить своего ребенка здоровым.Это может означать серьезные переговоры с друзьями и семьей о ежегодной прививке от гриппа и вакцинации Tdap для предотвращения коклюша. См. Как укутать новорожденного в кокон: только электронная почта! для получения дополнительной информации и советов.
По мере того, как их ребенок растет, родители должны находить баланс между тем, чтобы позволить своему ребенку жить «нормально» и защищать его. Постоянная проблема — это преодоление границы между ограничениями здоровья и чрезмерной защитой.
Проблемы с финансовой составляющей ухода:
Для ребенка с ИБС хирургические расходы могут быть астрономическими даже при наличии медицинской страховки.Расходы на лекарства и приемы к врачу тоже быстро растут. Многие дети с ИБС принимают несколько лекарств, некоторые из которых принимают несколько раз в день. Дети, перенесшие операцию на открытом сердце, нередко приходят домой после шести или более различных лекарств.
Уход за другими детьми:
Если в семье есть братья и сестры, родители также должны учитывать их потребности. Маленькие дети, в особенности, могут испытывать страхи и беспокойства по поводу состояния своего брата или сестры, о котором они не говорят.Важно проводить время один на один с каждым ребенком и проводить время вместе, как семья, которая не сосредоточена на ИБС.
Обучение в школе и другие:
Часто отправка ребенка с ИБС в дошкольное учреждение или школу или даже наличие братьев и сестер в школе может стать проблемой для родителей. Опять же, важно избегать серьезных заболеваний. Также может быть затруднительно информировать школьный персонал о ИБС и ограничениях их ребенка. Иногда родители собирают вместе всех, кто будет работать с их ребенком, чтобы они все поняли, в каком состоянии или в каком дефекте.
Жизнь в условиях постоянной неопределенности:
Даже если их ребенок не нуждается в каких-либо дополнительных процедурах, всегда будут посещения врача, которые неизбежно вызовут некоторые старые воспоминания и новые страхи. По мере того, как дети растут, для родителей естественно бояться неотъемлемого риска ИБС, а также того, что известно и неизвестно о том, что их ребенок заботится на протяжении всей жизни. Путешествие никогда не заканчивается, поэтому поддержка играет большую роль в жизни этих родителей.
Почему так важна поддержка
Родители нуждаются во всех видах поддержки — информационной, эмоциональной и инструментальной — чтобы справиться со стрессом, связанным с уходом за ребенком с ИБС.
Связь с другими родителями детей с ИБС:
Родителям и другим членам семьи рекомендуется общаться с другими людьми, у которых в их семье есть ребенок с пороком сердца. Другие родители, например, могут предоставить надежную модель того, как лучше справляться с исключительными жизненными обстоятельствами.
Разговор с квалифицированным специалистом в области психического здоровья:
Родители, которые обращаются за помощью к специалистам в области психического здоровья, обычно испытывают снижение стресса, депрессии и беспокойства, а также улучшение сна и удовлетворенность жизнью.
The Silver Lining
Жизнь с ребенком с диагнозом ИБС может быть тяжелой, напряженной и в некоторых случаях трагичной. Тем не менее, некоторые семьи признали, что наличие члена семьи со сложным заболеванием, таким как ИБС, приносит радость. Например, братья и сестры могут быть более стойкими, демонстрируя повышенное сострадание, большее чувство удивления и радости и большую признательность за жизнь. Взгляды многих родителей на жизнь и приоритеты также могут измениться, чтобы больше ценить «мелочи жизни».
Дополнительные ресурсы:
Дополнительная информация о врожденных пороках сердца и пожизненной кардиологической помощи доступна на веб-сайте Консорциума общественного здравоохранения врожденных пороков сердца (CHPHC), www.chphc.org . CHPHC размещается в Американской академии педиатрии благодаря гранту Центров по контролю и профилактике заболеваний, чтобы использовать принципы общественного здравоохранения, чтобы повлиять на изменения для тех, чья жизнь затронута ИБС.Организационные члены Консорциума представляют интересы поставщиков медицинских услуг, пациентов, семей, врачей и исследователей.
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать различные варианты лечения в зависимости от индивидуальных фактов и обстоятельств.
Новый родитель? Как распознать врожденный порок сердца — Основы здоровья от клиники Кливленда
Врожденные пороки сердца — самый распространенный тип врожденных пороков сердца в Соединенных Штатах, от которых ежегодно страдает один из 100 новорожденных.Большинство пороков сердца выявляются во время беременности, но некоторые — нет.
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
«Родителям важно знать предупреждающие признаки пороков сердца, которые могут появиться в первые месяцы жизни их ребенка», — говорит детский кардиоторакальный хирург Хани Наджм, доктор медицины.
Знание этих симптомов может помочь родителям обратить на них внимание врача ребенка для дальнейшего обследования.Наджм говорит.
«Врожденные пороки сердца бывают разных форм и форм, и их должен диагностировать опытный врач», — говорит он. «Хотя эти симптомы могут вызвать начало обследования, обычный осмотр опытным педиатром позволит установить диагноз».
Синдром «синего ребенка»
Одним из серьезных предупреждающих знаков является так называемый «синдром голубого ребенка». Это когда кожа ребенка приобретает голубоватый оттенок, особенно когда он плачет. Изменение цвета наиболее заметно на губах и руках.
Медицинское название этого состояния — цианоз, и оно возникает из-за смешивания насыщенной кислородом и не насыщенной кислородом крови в сердце, что приводит к снижению насыщения крови кислородом.
«Это ненормально, — говорит д-р Наджм. «Младенцы не должны синеть, когда плачут. Так что если они это сделают, это показатель ненасыщения кислородом в крови ».
Младенцы, рожденные с синюшными пороками сердца, которые являются структурными дефектами сердца, имеют смесь синей и красной крови.Это может быть связано с тем, что их кровь обходит легкие или по их телам циркулирует смесь оксигенированной и неоксигенированной крови.
Как правило, цианотические пороки сердца более опасны для жизни, чем бледные пороки сердца, которые встречаются чаще и часто связаны с дефектами стенки, разделяющей камеры сердца. При бледных пороках сердца кровь часто сохраняет нормальный уровень насыщения кислородом, но сердцу приходится усерднее работать, чтобы приспособиться к чрезмерному кровообращению.
Неспособность процветать
Еще один важный предупреждающий знак, о котором должны знать родители, — это то, что врачи называют плохим самочувствием.Наджм говорит.
«Когда дети хорошо развиты, это означает, что они прибавляют в весе и хорошо питаются», — говорит д-р Наджм. «Неспособность нормально развиваться — один из самых распространенных симптомов у детей с бледной болезнью сердца».
У младенцев, которые не могут нормально развиваться, обычно есть отверстие между нижними полостями сердца, по которому перекачивается кровь. В результате, по словам доктора Наджма, сердцу приходится работать в три-четыре раза сильнее, чтобы перекачивать кровь. У младенцев с этим дефектом возникает одышка во время кормления, поэтому они меньше едят и не набирают должного веса.
Достижения = лучшие результаты
Достижения в хирургических методах и технологиях позволили врачам добиться очень высоких показателей успешности операций по поводу врожденных пороков сердца, — говорит доктор Наджм.
То, что когда-то было ужасным диагнозом, теперь больше не нужно, говорит он. Подавляющее большинство детей, у которых вылечили пороки сердца, продолжат жить нормальной и здоровой жизнью.
«Выживание больше не является нашим критерием успеха», — говорит д-р Наджм.«Наша мера успеха — это когда я вижу ребенка, которого я прооперировал 10 или 15 лет назад, который ведет нормальный активный образ жизни, не одышку и не нуждается в повторных операциях.