Как готовить диетические блюда при панкреатите: рецепты диетических блюд.
Панкреатит – это достаточно серьёзное и опасное заболевание пищеварительной системы. Оно не относится к врождённым, и может развиться из-за неправильного режима питания и рациона, а также в результате негативного влияния на организм вредных привычек.
Какой бы не была причина панкреатита, результат остаётся неизменным — ваша жизнь изменится, и появятся строгие ограничения. Так как данное заболевание напрямую связано с работой пищеварительной системы, вполне логично, что питание при панкреатите должно существенно отличаться от привычного рациона для большинства людей. Итак, в чём же его особенности.
@headerПринцип питания при панкреатите
Люди, страдающие панкреатитом, не должны допускать появления сильного чувства голода, поэтому промежуток между приёмами пищи составляет не более трёх часов. Кроме того, порции не должны быть слишком большими, чтобы не вызывать тяжесть в желудке и не провоцировать переедание, которое негативно отразится на состоянии и работе пищеварительной системы.
Ещё одной особенностью питания при панкреатите можно считать то, что все употребляемые продукты должны быть в перетёртом виде. Что касается рациона, то предпочтение следует отдать белковой пище. Именно белок должен составлять основную часть рациона и употребляться в количестве не менее 150г в сутки.
А вот от жиров и углеводов лучше воздержаться, существенно снизив их количество или на некоторое время вовсе исключить из рациона. Не стоит забывать про воду, потребление которой должно составлять около двух литров в день. Употребление алкоголя при панкреатите категорически противопоказано.
@headerЧто рекомендуется есть при панкреатите
Все, кто столкнулся с этим заболеванием, должны знать, что диетические блюда при панкреатите составляют основную часть ежедневного меню. Готовятся они достаточно просто и быстро, поэтому рацион может быть весьма разнообразным. Среди разрешённых блюд можно выделить овощные и куриные супы, приготовленное на пару или вареное мясо нежирных сортов, такое, как курятина и телятина, рыбные блюда из нежирных сортов рыбы, яйца и различные блюда из них, кисломолочные продукты, крупы и макаронные изделия, овощные блюда, а также несладкие фрукты и отвар шиповника.
Рецептов диетических блюд при панкреатите много – всегда можно выбрать то, что придется вам по вкусу. Вот несколько наиболее полезных из них.
@headerТыквенная каша
Спелую небольшую тыкву необходимо очистить от кожуры, нарезать на небольшие кубики, выложить в глубокую кастрюлю и залить водой. Вода должна слегка покрывать тыкву. После этого поставить кастрюлю на огонь, проварить тыкву 15-20 минут в кипящей воде.
Затем в тыкву необходимо добавить 7 ложек промытого риса, всё хорошо перемешать и варить до полной готовности риса. После того, как рис сварится, в кашу нужно добавить стакан молока и варить до закипания. После этого каша снимается с огня, перемешивается и разминается ложкой до получения однородной массы.
@headerКуриное суфле
Для приготовления куриного суфле понадобится одна куриная грудка, яйцо и молоко. Грудку, как и любые другие продукты при панкреатите, необходимо предварительно измельчить при помощи мясорубки или кухонного комбайна, посолить и слегка поперчить полученный фарш.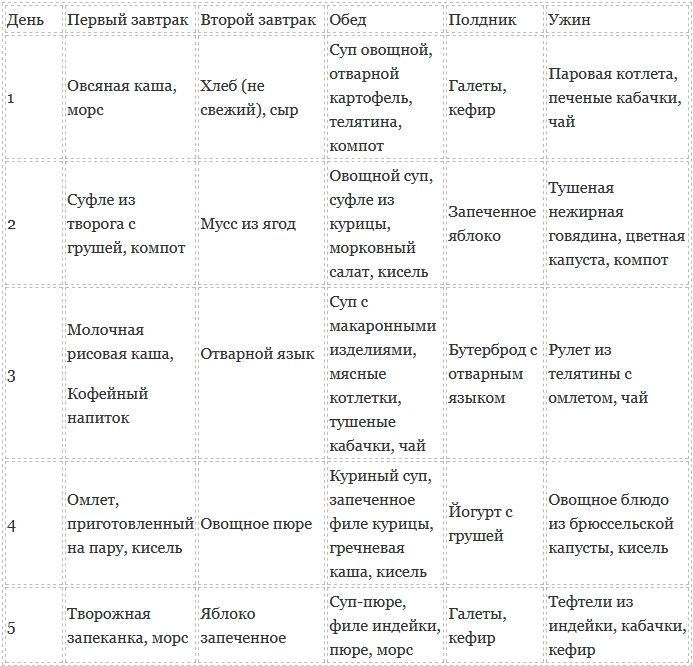 Затем в него добавляется одно куриное яйцо и 150мл молока. Все ингредиенты хорошо взбиваются миксером до получения однородной, пышной массы.
Затем в него добавляется одно куриное яйцо и 150мл молока. Все ингредиенты хорошо взбиваются миксером до получения однородной, пышной массы.
Далее нужно подготовить форму для запекания. Её стенки необходимо смазать растительным маслом, и только потом выложить в форму подготовленную куриную массу. Куриное суфле помещается в предварительно разогретую до 200 градусов духовку и выпекается в течение 30 минут.
@headerСуп-пюре из цветной капусты
Готовится суп быстро и просто. Разберите на соцветия капусту, смешайте её с мелко порезанными морковкой и луком и залейте овощи смесью из молока и воды в соотношении 1:1.
Варить овощи до полной готовности, после чего взбить их блендером, посолить, добавить в суп тёртый сыр и варить ещё в течение 5 минут.
Панкреатит. Меню
15 Дек
Меню на неделю:
Диета при панкреатите в стадии ремиссии 1 день
2 день
3 день
4 день
5 день
6 день
7 день Завершаются публикации по теме «меню при панкреатите в стадии ремиссии на неделю». Вашему…
Вашему…
— Далее —
13 Дек
Меню на неделю:
Диета при панкреатите в стадии ремиссии 1 день
2 день
3 день
4 день
5 день
6 день
7 день В период стойкой ремиссии панкреатита происходит постепенный переход от диеты №5п к диете…
— Далее —
11 Дек
Меню на неделю:
Диета при панкреатите в стадии ремиссии 1 день
2 день
3 день
4 день
5 день
6 день
7 день Диетическое питание при панкреатите является несомненно наиболее важным направлением лечения…
— Далее —
10 Дек
Меню на неделю
Диета при панкреатите в стадии ремиссии: 1 день
2 день
3 день
4 день
5 день
6 день
7 день Для каждого больного подбираются индивидуальные рекомендации по питанию в зависимости от…
— Далее —
09 Дек
Меню на неделю
Диета при панкреатите в стадии ремиссии: 1 день
2 день
3 день
4 день
5 день
6 день
7 день Хронический панкреатит — это прогрессирующее заболевание с периодически повторяющимися…
— Далее —
08 Дек
Меню на неделю:
Диета при панкреатите в стадии ремиссии 1 день
2 день
3 день
4 день
5 день
6 день
7 день Правильно составленное меню — очень важное направление в комплексной терапии не только при. ..
..
— Далее —
08 Дек
Меню на неделю:
Диета при панкреатите в стадии ремиссии 1 день
2 день
3 день
4 день
5 день
6 день
7 день Продолжается публикация по теме «меню при панкреатите». Вашему вниманию предлагаю меню диеты…
— Далее —
03 Янв
Необходимым компонентом лечения хронического панкреатита является лечебное питание. Правильно подобранное лечебное питание позволяют ускорить процесс выздоровления, предотвращает…
— Далее —
05 Июн
Правильно составленное меню при панкреатите выполняет ведущую роль в оздоровлении поджелудочной железы.
Формирование индивидуального меню начинается с назначение врачом диеты №5п при…
— Далее —
21 Дек
Классический салат Оливье. Как приготовить Оливье? Рецепт автора утерян и давно видоизменен и каждый готовит его по-своему.
Как приготовить Оливье? — зависит от состояния здоровья, вкусовых…
— Далее —
20 Дек
Включение в рацион овощей и овощных салатов позволяет разнообразить питание. Овощные салаты это источник витаминов, минеральных веществ, микроэлементов.
Овощные салаты это источник витаминов, минеральных веществ, микроэлементов.
Однако, если у Вас панкреатит, не…
— Далее —
20 Дек
Диетический винегрет – вкусный, полезный и питательный. А если украсить винегрет вареными овощами или зеленью, то блюдо прекрасно впишется в меню любого праздничного стола.
На почту мне…
— Далее —
23 Сен
Отвар (настой) шиповника оказывает иммуностимулирующее и лечебное действие на организм человека. Как приготовить отвар шиповника, чтобы достигнуть необходимого целебного результата?
Отвар…
— Далее —
23 Авг
Минеральная вода применяется в лечении болезней органов пищеварения. Минеральная вода есть столовая и есть лечебная. Как лечиться минеральной водой. Далее об этом Лечебная минеральная…
— Далее —
12 Июл
Мясное суфле вводят в питание детей раннего возраста, поскольку это блюдо обладает диетическими свойствами. Суфле мясное входит в рацион питания здоровых людей, придерживающихся здорового. ..
..
— Далее —
06 Июл
Данная статья поможет Вам составить свое уникальное меню на каждый день, а рецепты блюд найдете на этом сайте. Меню на один день Рецепты
Дано меню на 1 день. К меню прилагаются рецепты
Первый…
— Далее —
05 Июл
В_настоящей статье речь пойдет о меню при панкреатите — диета №5п вне стадии обострения, т.е. «Диета N5п (второй вариант)». В этом посте описано меню при заболевании панкреатитом на один…
— Далее —
Страница 1 из 11
Меню при панкреатите на неделю для поджелудочной железы (диета)
Большое значение для выздоровления больного имеет соблюдение диеты при панкреатите, меню на неделю разрабатывается врачами с учетом индивидуальных особенностей каждого пациента.
Но существуют некие общие правила, на которые необходимо ориентироваться при составлении повседневного рациона для человека, страдающего этой серьезной болезнью.
Меню на неделю для больного панкреатитом разрабатывается врачами с учетом индивидуальных особенностей.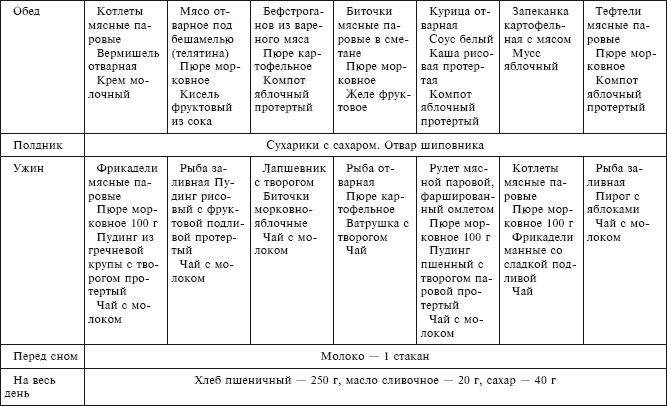
Разрешенные и запрещенные продукты
Первым делом необходимо отказаться от привычных способов готовки, нужно навсегда забыть о сковородке, так как жареная пища при панкреатите строго запрещена. Использование пароварки поможет решить эту проблему, кроме того, еда, приготовленная на пару, сохраняет большое количество витаминов, что немаловажно для людей, имеющих ограничения в питании. Не стоит забывать и о духовке, благодаря которой можно приготовить много диетических блюд. При запекании рыбы и нежирного мяса нужно использовать фольгу или пергамент, таким образом пища получится вкусной и полезной.
Диета при панкреатите – это не временное явление, а образ жизни, благодаря которому человек сможет побороть болезнь. Важно максимально разгрузить поджелудочную железу, поэтому пища должна быть простой и легко усваиваемой. Необходимо раз и навсегда забыть о соленьях и копченостях, жареной и жирной пище, нельзя употреблять в свежем виде овощи и фрукты, так как их сок раздражает поджелудочную железу. Молочные продукты есть можно, но требуется учитывать индивидуальные особенности человека. Известно, что люди в возрасте плохо переносят молоко, оно попросту не усваивается в их организме, поэтому при составлении меню больной должен учитывать этот нюанс.
Молочные продукты есть можно, но требуется учитывать индивидуальные особенности человека. Известно, что люди в возрасте плохо переносят молоко, оно попросту не усваивается в их организме, поэтому при составлении меню больной должен учитывать этот нюанс.
Жареная пища при панкреатите строго запрещена.
Продукты, которые разрешены при панкреатите:
- Белый хлеб из цельного зерна.
- Нежирный творог, йогурт, кефир, сливочное масло и молоко.
- Овощные бульоны и супы.
- Телятина, курятина, индюшатина, крольчатина.
- Нежирная рыба.
- Мед (небольшое количество) и сухофрукты.
- Крупы: рис, овсянка, гречка, ячневая, кукурузная.
- Зеленый и травяной чай.
Какие фрукты и овощи можно при панкреатите, об этом можно прочитать тут.
Запрещенные продукты при панкреатите:
- Соленые продукты.
- Сладкая сдоба и белый хлеб.
- Насыщенный рыбный и мясной бульон.
- Мясо утки и гуся, свинина, говядина.

- Под строгим запретом газированная вода.
- Свежие овощи и фрукты.
- Нельзя есть щавель, салат, шпинат, редьку, редис, капусту, чеснок.
- Черный хлеб, наподобие бородинского.
- Шоколад, конфеты, сладкая выпечка.
- Грибы.
- Специи.
- Спиртное.
Необходимо ограничить продукты питания, способные вызвать аллергическую реакцию, например, яйца и молоко. Бобовые можно употреблять, но с очень большой осторожностью. Кукуруза, соя, горох должны употребляться в ограниченном количестве и строго по назначению врача. Макаронные изделия разрешены в ограниченном количестве.
Меню на неделю при панкреатите
Первый день. Утро лучше всего начать с овсяной каши. Варить овсянку лучше на воде, для придания вкуса можно добавить немного меда.
Утро лучше всего начать с овсяной каши. Варить овсянку лучше на воде, для придания вкуса можно добавить немного меда.
Если человек хорошо переносит молоко, то разрешается сварить кашу с его добавлением (берут часть воды и часть молока). На обед желательно приготовить овощной суп без капусты. На второе подойдет рыба, приготовленная на пару. На ужин можно съесть куриную грудку, запеченную в фольге в духовке или приготовленную на пароварке. В качестве гарнира подают тушеный кабачок с морковкой. Пить лучше всего зеленый чай без добавок и сахара.
Второй день. Утро второго дня диеты начинают с нежирного творога, в который добавляют несладкий йогурт и мед. На обед – овощной суп и куриная паровая котлета с тушеными овощами. Ужин должен быть легким, поэтому можно ограничиться салатом из отваренной на пару рыбы, вареной морковки и картофеля. В качестве заправки разрешено использовать немного рафинированного подсолнечного масла.
При панкреатите нельзя употреблять нерафинированное растительное масло, которое не прошло должную обработку.
Третий день. Желательно начать с приготовленной на пару тыквы, которую измельчают в пюре при помощи блендера с погружной насадкой, добавляют немного меда и кураги. На обед подойдет тыквенный или любой другой овощной суп, но без добавления чеснока, специй и свежей зелени.
Петрушку и укроп добавлять можно, но они должны пройти тепловую обработку. На ужин желательно приготовить судака, запеченного в фольге. В качестве питья используют только зеленый чай или компот из сухофруктов. Кисели и компоты из свежих фруктов употреблять нежелательно.
Четвертый день. Диету начинают с гречневой каши с небольшим кусочком сливочного масла. На обед – суп из овощей, приготовленная на пару телятина, немного отварного нешлифованного риса. На ужин отлично подойдут тушеные овощи. Если на протяжении дня захочется перекусить, то можно выпить стакан кефира или нежирного йогурта.
Пятый день. Утро пятого дня начинают с овсяной каши, в которую добавлен мед, и стакана кефира. На обед – суп-пюре из овощей, на второе готовят ячневую кашу и отварную на пару курицу. В супы можно добавлять мясо, но оно должно быть сварено отдельно, кусочки отварной курицы (телятины) кладут прямо в порционную тарелку. На ужин готовят тушеные овощи и рыбу на пару.
На обед – суп-пюре из овощей, на второе готовят ячневую кашу и отварную на пару курицу. В супы можно добавлять мясо, но оно должно быть сварено отдельно, кусочки отварной курицы (телятины) кладут прямо в порционную тарелку. На ужин готовят тушеные овощи и рыбу на пару.
Шестой день. На завтрак готовят на пару или запекают тыкву, смешивают ее с нежирным творогом. На обед отлично подойдет картофельный суп-пюре без зажарки. На второе можно приготовить кукурузную кашу, а также паровые рыбные котлеты. На ужин отлично подойдут паровые тефтели, сделанные из грудки индейки, и гречневая каша.
Седьмой день. Начинают день с яйца пашот и тушеных кабачков. На обед можно приготовить гречневый суп на овощном бульоне. На второе – картофельное пюре и кусочек запеченной рыбы в фольге. На ужин готовят куриную грудку на пару, в качестве гарнира подают тушеные или паровые овощи. В течение дня пьют зеленый или ромашковый чай. Диета на неделю может включать и другие продукты, но назначать их может только лечащий врач.
На второе – картофельное пюре и кусочек запеченной рыбы в фольге. На ужин готовят куриную грудку на пару, в качестве гарнира подают тушеные или паровые овощи. В течение дня пьют зеленый или ромашковый чай. Диета на неделю может включать и другие продукты, но назначать их может только лечащий врач.
Диета при панкреатите: меню на каждый день
Панкреатит – это воспалительное заболевание поджелудочной железы. Чаще всего оно имеет хроническую форму. При этом нарушается выработка ферментов и ухудшается процесс переваривания пищи. Поэтому важным методом лечения является особая диета. Без изменения в питании невозможно избежать рецидивов заболевания. Больным с хроническим панкреатитом показано применение диеты №5, чаще всего такого питания рекомендуется придерживаться пожизненно.
Принципы диеты
При острой форме панкреатита и при обострении в течение первых дней необходим голод. Пока не стихнут боли и воспаление, больному показана щадящая диета, включающая слизистые протертые супы и каши на воде. Потом рацион постепенно расширяется. Но даже в период ремиссии необходимо придерживаться особой диеты. Ее цель – снизить нагрузку на поджелудочную железу и улучшить пищеварение.
Потом рацион постепенно расширяется. Но даже в период ремиссии необходимо придерживаться особой диеты. Ее цель – снизить нагрузку на поджелудочную железу и улучшить пищеварение.
В зависимости от стадии и тяжести заболевания врач дает рекомендации по подбору продуктов и приготовлению блюд. Но есть общие правила, которых нужно придерживаться всем больным:
-
полностью исключаются алкоголь и некоторые продукты;
-
питаться нужно небольшими порциями, 5-6 раз в день;
-
блюда нужно варить, запекать или готовить на пару;
-
не рекомендуется слишком горячая или холодная пища;
-
нужно ограничить употребление сахара и углеводов;
-
пищу необходимо измельчать или даже протирать;
-
в рационе увеличивается содержание белка, а количество жиров снижается до минимума;
-
необходимо выпивать не менее 2 литров воды в день.

Что нельзя есть
Самое главное, на чем основана диета при панкреатите — это снижение нагрузки на органы пищеварения. Поэтому основным ее принципом должен стать правильный подбор продуктов. Больному необходимо сразу исключить из рациона многие из них, так как они могут вызвать обострение.
Фото: Nur.kz
Что же нельзя есть при любой форме панкреатита:
-
жареные блюда;
-
мясные и рыбные бульоны;
-
субпродукты, сало, свинину, баранину, утку;
-
жирную рыбу;
-
колбасные изделия, копчености;
-
соусы, острые приправы и специи;
-
жирные молочные продукты;
-
маринады, соления, консервы;
-
газированные напитки;
-
щавель, редьку, шпинат, редис, чеснок, лук;
-
кофе, какао и шоколад;
-
газированные напитки;
-
бобовые;
-
грибы;
-
сдобную выпечку, свежий хлеб.

Что можно есть
Несмотря на то, что список запрещенных продуктов довольно велик, рацион больного все равно разнообразен. Из разрешенных продуктов можно готовить вкусные и питательные блюда, которые не будут создавать нагрузку на поджелудочную железу. Главное, они должны быть приготовлены без обжаривания. Мясо рекомендуется хорошо измельчать, лучше делать из него суфле, пудинги или паровые котлеты. Овощи нужно варить или запекать. Фрукты тоже употребляются в виде компота или запеченные.
Что же разрешается при панкреатите :
-
морковь, свекла, кабачки, брокколи, цветная капуста, картофель в супах или запеканках;
-
крупяные или овощные супы;
-
говядина, телятина, курицы или индюшка без кожи для приготовления котлет, фрикаделек, суфле, паштетов;
-
отварная или запеченная нежирная рыба;
-
каши на воде или разбавленном молоке из гречи, риса, овсянки, манки;
-
макароны;
-
нежирные молочные продукты без сахара, натуральный творог и молодой сыр;
-
подсушенный белый хлеб;
-
яйца только в виде парового белкового омлета;
-
из фруктов – груши, яблоки, бананы, персики, некислые ягоды в компотах или запеченном виде;
-
галетное печенье, сухарики;
-
чай из трав.

Из этих продуктов можно приготовить много блюд. Это картофельное пюре, овощное рагу, запеканки с овощами, протертые супы с крупами, овощами или макаронами, отварная рыба или куриная грудка. Допустимо готовить паровые котлеты или тефтели, паштеты, плов, салаты из вареных овощей с оливковым маслом без соленых огурцов. В процессе приготовления нужно использовать минимум соли и сахара, не применять приправы. Сливочное масло допустимо только для добавления в кашу.
Примерное меню на неделю
Обычно врачи дают рекомендации больному по выбору продуктов и особенностям приготовления блюд. Но меню при заболевании поджелудочной приходится составлять самостоятельно. Тут важно учитывать, чтобы каждый день организм получал достаточное количество белка, который необходим для восстановления слизистой пищеварительного тракта. Ежедневно нужно включать в рацион также углеводы в виде каш, овощи и фрукты.
Чтобы питание было разнообразным, желательно каждый день готовить разнообразные блюда, это возможно даже при использовании ограниченного количества разрешенных продуктов. Основой этой диеты будет 5 разовое питание: завтрак, ланч, обед, полдник и ужин, иногда рекомендуется перед сном выпивать натуральный йогурт. Ланч и полдник простые, в основном состоят из фруктов. На завтрак, обед и ужин допустимо съедать по кусочку подсушенного белого хлеба или галетное печенье. Запивать отваром шиповника, компотом из сухофруктов, киселем или чаем из трав.
Основой этой диеты будет 5 разовое питание: завтрак, ланч, обед, полдник и ужин, иногда рекомендуется перед сном выпивать натуральный йогурт. Ланч и полдник простые, в основном состоят из фруктов. На завтрак, обед и ужин допустимо съедать по кусочку подсушенного белого хлеба или галетное печенье. Запивать отваром шиповника, компотом из сухофруктов, киселем или чаем из трав.
Фото: bandy2016.ru
Какое же может быть примерное меню на семь дней для больного панкреатитом?
- На завтрак можно приготовить белковый омлет. Потом съедается запеченное яблоко. На обед – овощной суп-пюре и паровая котлета с гречей. На полдник делается молочный коктейль с бананом, а для ужина запекается филе семги и делается картофельное пюре.
- Утром съедается сладкий плов с сухофруктами, потом – нежирный протертый творог. На обед можно сделать суп с брокколи, суфле из мяса птицы и пюре из кабачка. Днем кисель и галетное печенье.
 Вечером готовится запеканка из овощей с сыром.
Вечером готовится запеканка из овощей с сыром. - На завтрак – овсяная каша на воде с яблоками, потом морковное суфле. На обед рисовый суп с фрикадельками и кабачок, фаршированный овощами. Полдник состоит из сырников с чаем, а ужин – из тыквенного пюре и отварной рыбы.
- Утром гречневая каша, чай с молоком, днем – печеные яблоки. На обед уха из семги, а также запеканка с макаронами, овощами и сыром. На полдник съедается творог, а на ужин – куриное суфле с морковным пюре.
- Утром творожная запеканка и кисель, потом – салат из вареной моркови и яблока. Днем овощной суп с фрикадельками и запеканка из макаронов, брокколи и сыра. На полдник можно приготовить белковый омлет, а на ужин – тефтели.
- Овсяная каша с фруктами, потом – сырники. Днем куриная лапша и картофельное пюре с паровой котлетой. Для полдника подойдет клубничный коктейль, а вечером – запеченное филе палтуса с морковью, кабачком и брокколи.
- Белковый паровой омлет, ланч – яблочное пюре.
 Обед состоит из овощного супа-пюре и тефтелей. Днем можно сделать суфле из творога, а на ужин – отварную рыбу с гречневой кашей.
Обед состоит из овощного супа-пюре и тефтелей. Днем можно сделать суфле из творога, а на ужин – отварную рыбу с гречневой кашей.
Это примерное меню поможет больному разнообразить свой рацион, получать с пищей все необходимые питательные вещества и витамины, не нагружая при этом поджелудочную железу.
Еще больше рекомендаций по питанию при панкреатите смотрите в видео
Имеются противопоказания. Перед применением проконсультируйтесь со специалистом.
Перед применением препаратов, указанных на сайте, проконсультируйтесь с врачом.
примерное меню на неделю с рецептами блюд
Правильная диета при панкреатите и гастрите – залог успеха в лечении недуга. Организовать грамотное питание несложно. Для этого нужно знать, какие продукты разрешены, а какие – нет. Также важно помнить советы диетологов касательно режима питания и инструкции по приготовлению тех или иных диетических блюд.
Также важно помнить советы диетологов касательно режима питания и инструкции по приготовлению тех или иных диетических блюд.
Общие рекомендации по организации питания
Воспаленная поджелудочная железа, как и проблемно работающий желудок нуждается в щадящем режиме питания. Поэтому общие принципы организации диеты одинаковы и при панкреатите, и при гастрите:
- Порции еды должны быть маленькими (до 150 грамм).
- Лучше кушать часто, но мало, не нагружая длительной работой органы пищеварения. Самое рациональное решение – это перейти на 5-ти разовое питание (завтрак – 2-й завтрак – обед – полдник – ужин).
- Все продукты измельчаются еще в процессе приготовления и тщательно пережевываются во время еды.
- Еда не должна быть холодной. Все блюда и напитки лучше усваиваются в теплом виде.
- Продукты не должны быть сухими, жесткими или имеющими острые углы. Сухари или сушки следует размачивать в бульоне или чае.
- Режим питания – строго по часам.
 Желудок, привыкая к определенному режиму, заранее начинает выделять сок для лучшего усвоения продуктов.
Желудок, привыкая к определенному режиму, заранее начинает выделять сок для лучшего усвоения продуктов.
За 2 часа до сна еда исключается совсем. Нужно дать время ЖКТ приостановить работу и хорошо отдохнуть за ночь. Не рекомендуется нагружать организм сразу же при пробуждении или перекусывать на ходу. Есть нужно спокойно и медленно.
Общие советы по организации питания
Основное в диетотерапии – это четкое разграничение пищи на полезную и приносящую вред. Есть ряд продуктов, которые можно встретить в списках разрешенных. Но даже они становятся опасными, если их используют неправильно.
Например, при панкреатите или гастрите допустимо есть яичный омлет, приготовленный на пару. А вот яйца, сваренные вкрутую, категорически запрещены гастроэнтерологами. Запеченное куриное мясо – провокатор обострения панкреатита или гастрита. В то время как куриный бульон оказывает лечебное воздействие на воспаленные органы ЖКТ.
Если говорить о способах приготовления еды, то однозначно исключают жарку, копчение и вяление. Продукты для диетического меню варят или доводят до готовности на пару, в мультиварке, в духовке.
Продукты для диетического меню варят или доводят до готовности на пару, в мультиварке, в духовке.
Разрешенные продукты
В периоды, когда панкреатит и гастрит обострены, наименее опасными считаются ингредиенты, не повышающие кислотность желудка и не раздражающие слизистую.
Таблица разрешенных пищевых групп:
| Изделия из муки | Вчерашний хлеб (предпочтение – цельнозерновому, ржаному, пшеничному), сухари домашнего приготовления, сушки, галетное печенье, хлебцы. В периоды ремиссии – лапша и спагетти (до 170 грамм порция). |
| Крупы | Рис, гречка, овсянка, манка. |
| Виды овощей и зелени | Из овощей выбирают картофель, тыкву, свеклу, морковь, баклажаны, кабачки. Ежедневно можно добавлять по 1 ст. л. измельченного сельдерея, петрушки и укропа. |
| Рыбные блюда | Можно есть мякоть сортов с наименьшей жирностью (хек, треска, судак), отваренных или приготовленных в мультиварке. Рыбные тефтели и бульоны.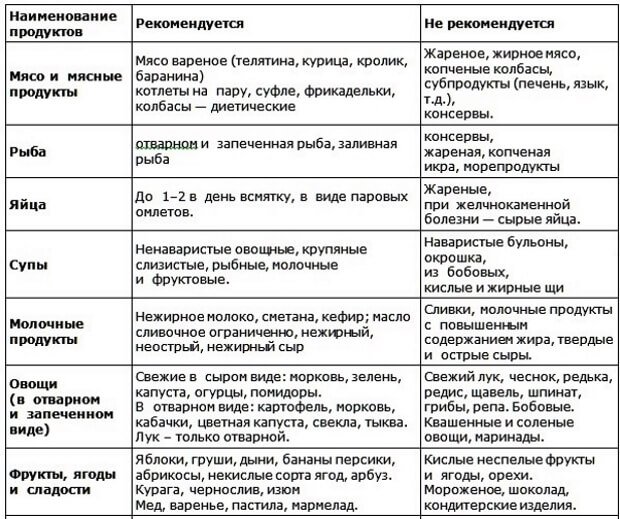 |
| Морепродукты | Морская капуста. |
| Мясное меню | Для приготовления бульонов, паровых котлет и тефтелей предпочтение отдают курице, кролику, индейке, нежирной телятине. |
| Кисломолочное | Кефир, обезжиренный творог, сыр не запрещены с нормальной или пониженной кислотностью желудка. |
| Яйца | Омлет на пару из куриных и перепелиных яиц. |
| Масло | Рафинированное подсолнечное, оливковое, льняное, тыквенное. В стабильной ремиссии – сливочное (не больше 30 грамм в сутки). |
| Фрукты | Бананы, запеченные яблоки. |
| Продукты пчеловодства | Мед, прополис, маточное пчелиное молочко. |
| Специи | Кунжут, фенхель, тмин, куркума, гвоздика. |
В питье рекомендуются отвары из трав или из шиповника, боржоми, некрепкий черный чай, домашние кисели.
Примечание: описанные ингредиенты составляют специальное меню под номером 5 в его расширенном виде, предназначенное людям с панкреатитом, гастритом, холециститом и гепатитом.
Запрещенные продукты
По сути, все компоненты, не вошедшие в таблицу разрешенных гастроэнтерологами, считаются вредными для людей, страдающими панкреатитом и гастритом. Это значит, что «табу» объявляют:
- любым копченостям;
- консервациям и маринадам;
- острым и кислым блюдам;
- жирным сортам рыбы, мяса, сыров;
- грибам;
- сладкой и сдобной выпечке;
- орехам и семечкам;
- кофе, алкоголю, газированным напиткам.
Под запретом бобовые (горох, фасоль, кукуруза) – они вызывают вздутие и отрыжку. Опасна обычная капуста – ее кислота провоцирует изжогу. То же самое относится к щавлю, шпинату, редису, салатному листу. Категорическое «нет» придется сказать хрену, чесноку и луку, в том числе и зеленому.
В стадии ремиссии допускается небольшое количество соли. Лучше всего – йодированной. Подсаливать блюда рекомендуют в конце готовки.
Питание при обострении патологий
Особенно строго контролируется диета при обострении гастрита и панкреатита. После приступа больному показан голод как минимум на 1 день, пока не утихнет боль и тошнота. Отказ от еды нужен для того, чтобы не развить отечность и некрозы.
После приступа больному показан голод как минимум на 1 день, пока не утихнет боль и тошнота. Отказ от еды нужен для того, чтобы не развить отечность и некрозы.
Когда признаки острого воспаления позади, в меню вводятся целебные отвары, легкие бульоны и черные сухари. На 3–5 день пациента переводят на диету номер 5, включающую продукты из разрешенного списка в таблице выше.
Важно! Блюда добавляются в рацион постепенно, по одному новому ингредиенту в день, с пристальным наблюдением за любыми изменениями в симптоматике.
Вслед за бульонами и отварами, в питание возвращают овощные супы-пюре и каши (сначала без масла). Только затем – отваренное белое мясо и кисломолочные продукты. И если новых признаков воспаления поджелудочной нет – меню разнообразят фруктами, зеленью и разрешенными специями.
Почему нужно правильно питаться при повышенной кислотности и воспалении поджелудочной железы (в период обострения или в хронической стадии)?
Диетическое питание снимает нагрузку с органов пищеварения и тем самым быстрее избавляет от симптомов острого воспаления: резкой боли, диареи, тошноты, вздутия. Правильная диета дает возможность вылечиться от хронической патологии ЖКТ.
Правильная диета дает возможность вылечиться от хронической патологии ЖКТ.
А несоблюдение предписанного режима еды, наоборот, приведет к осложнениям:
- эрозийному воспалению кишечника;
- язве желудка;
- дуодениту;
- сахарному диабету;
- холециститу;
- гепатозу;
- гепатиту.
В организме все взаимосвязано. Панкреатит и гастрит дают серьезный повод дать организму очиститься и отдохнуть от вредных привычек (алкоголя, кофе, нездоровой еды). Лечебная диета поможет вывести шлаки и накопившиеся вредные вещества, урегулировать щелочной баланс, восстановить слизистую.
Рекомендации по питанию при заболеваниях
Сбалансированное питание, организуемое при панкреатите и гастрите, учитывает ежедневные нормы ценных компонентов:
- общих калорий – до 2,5 тысяч ккал;
- углеводов – до 300 грамм;
- белков – 120 г;
- жиров – 80 г.
Совокупное количество элементов дано приблизительно. Индивидуальные нормы высчитывает врач-диетолог.
Лечащий гастроэнтеролог может скорректировать перечень разрешаемых продуктов. Это особенно актуально для людей с гастритом и дуоденитом (воспалением слизистой). Если кислотность, повышенная – запрещается употреблять кисломолочные продукты. В стадии ремиссии иногда позволяют немного кипяченого молока.
Чтобы максимально понизить стресс и давление в органах пищеварения, соблюдаются инструкции по приготовлению пищи:
- продукты употребляются измельченными или протертыми;
- мясные и рыбные бульоны – второй варки;
- исключают обжаривание и копчение, пищу нужно варить, тушить, готовить на пару или в мультиварке.
Нельзя забывать и о постоянном графике приема пищи. Лучше не пропускать время запланированных трапез. Не стоит устраивать и дополнительные перекусы.
Примерное меню на неделю (на каждый день), что можно есть и какая должна быть пища?
Диетологами разработаны уже готовые примерные схемы приема пищи для пациентов с гастритом и панкреатитом. Это значительно облегчает задачу организации правильного питания дома.
Это значительно облегчает задачу организации правильного питания дома.
В таблице показан один из самых распространенных вариантов недельного меню:
| День недели | Название трапезы | Блюда и продукты |
|---|---|---|
| Понедельник | Завтрак | Манная каша, сваренная на воде. |
| Кусочек вчерашнего хлеба с медом. | ||
| Чай. | ||
| Легкий перекус | Овощной салат. | |
| Вода негазированная. | ||
| Обед | Куриный бульон с рисовой лапшой. | |
| Тефтели из крольчатины или индюшатины с овощами. | ||
| Ягодный морс или кисель. | ||
| Полдник | Стакан кефира. | |
| Ужин | Творожная запеканка, приготовленная в мультиварке. | |
| Отвар из подорожника. | ||
| Вторник | Завтрак | Яичный омлет на пару. |
| Легкий перекус | Печеное яблоко с медом. | |
| Обед | Суп-пюре из кабачков. | |
| Полдник | Стакан киселя. | |
| Ужин | Запеканка из рыбы и картофеля. | |
| Среда | Завтрак | Сырники из мультиварки. |
| Легкий перекус | Кефир с галетным печеньем. | |
| Обед | Суп-пюре морковный с черными сухарями. | |
| Полдник | Ягодный кисель. | |
| Ужин | Тыквенное пюре. | |
| Четверг | Завтрак | 1 яйцо всмятку. |
| Легкий перекус | Отвар шиповника с медом. | |
| Обед | Картофельно-морковный суп-пюре с обезжиренным сыром. | |
| Полдник | Печеное яблоко. | |
| Ужин | Рыбные котлеты на пару. | |
| Пятница | Завтрак | Рис, сваренный на воде. |
| Легкий перекус | Запеченое яблоко с медом. | |
| Обед | Куриный суп с сухарями. | |
| Полдник | Овсяный кисель. | |
| Ужин | Гречневая каша с льняным маслом. | |
| Суббота | Завтрак | Овсяная каша на воде. |
| Легкий перекус | Банан с медом. | |
| Обед | Суп с фрикадельками из индюшатины. | |
| Полдник | Отвар подорожника с сушками. | |
| Ужин | Отварная рыба. | |
| Воскресенье | Завтрак | Манная каша. |
| Легкий перекус | Кефир с галетным печеньем. | |
| Обед | Рисовый суп с кусочками белого мяса курицы. | |
| Полдник | 2 запеченых яблока. | |
| Ужин | Тушеные кабачки. | |
Блюда можно чередовать по кругу. Или переставлять местами для следующей недели. Желательно следить при этом, чтобы соблюдалось разнообразие: если на завтрак уже была овсяная каша, то кисель из овса лучше перенести на следующий день.
Травяные отвары
В меню для лечения проблем ЖКТ должно быть много теплых напитков. Обычный черный чай (некрепкий и чуть подслащенный медом) – очень хороший компонент в комплексном обеде, завтраке или ужине. Но часто его пить нельзя.
Разнообразие и огромную пользу в рацион вносят травяные отвары:
- из подорожника;
- зверобоя;
- тысячелистника;
- шиповника.
Природные лекарства успокаивают воспаленные ткани, способствуют их регенерации, стимулируют нормальную перистальтику желудка и выравнивают кислотно-щелочной баланс.
Самый лучший способ заваривать травы и плоды шиповника – в термосе. Но можно проварить компоненты и на паровой бане. Примерное сочетание ингредиентов – 1 ч. л. на стакан воды.
Рецепты блюд
Еда может быть не только полезной в лечении гастрита и панкреатита, но и вкусной, если знать, как правильно ее готовить. Ниже приведены самые популярные рецепты, которые помогут разнообразить диетическое меню и насладиться вкусом продуктов.
Фрикадельки из мяса с морковью
Небольшая морковь чистится, натирается на мелкой терке и складывается на дно эмалированной посуды. Заливается водой, и ставиться на огонь.
Для фарша можно брать куриное или индюшиное бескостное филе (иногда разрешают нежирную телятину). Два раза прокрутить в мясорубке, добиваясь максимального измельчения. В фарш добавляется мелкорубленая зелень (лучше всего – зеленая петрушка) и маленькая щепотка соли. Из смеси скатывают небольшие шарики столовой ложкой и по очереди опускают в кипящую воду (так они не разваляться).
Фрикадельки варят минут 20–25 затем достают из воды. Воду сливают через друшлаг, а вареную морковь используют в качестве гарнира.
Благодаря тщательной протертости мясо будет легко усваиваемым, а из-за моркови – покажется сочными и очень вкусными.
Суп-пюре из овощей
Обычно подобный суп готовят на курином втором бульоне, но вкусно будет и без него.
В кипящий бульон или просто воду высыпают почищенные и рубленные кубиками овощи (жидкость должна едва покрывать овощи).
Вкусными и не вызывающими вздутие получаются сочетания из:
- моркови и кабачков;
- картофеля с баклажанами;
- тыквы с морковью;
- картофеля со свеклой и сельдереем.
Овощи варятся до полной готовности (при проверке кубик легко перерезается в воде ножом). Часть воды сливается в кружку, чтобы овощи легче было растолочь до однородной консистенции.
К сваренным овощам добавляют измельченную зелень (свежий укроп или петрушку), слегка подсаливают и толкут, постепенно подливая овощной отвар из кружки.
Перед подачей на стол в суп-пюре можно добавить немного сухариков. Можно присыпать блюдо горсткой семян льна или кунжутом – эти полезные и богатые на ценные элементы добавки являются альтернативой хлебу.
Творожно-овсяная запеканка
Овсяные хлопья предварительно мелют в кофемолке. Полученная каша послужит вяжущим компонентом десерта.
В обезжиренный творог добавляют немного меда и смешивают с приготовленной овсяной мукой.
Однородную массу выкладывают в форму и выпекают минут 10 в духовке (а лучше – в мультиварке).
Запеканку кушают в теплом виде, после того как она немного остыла. Разрешается присыпать готовое блюдо небольшим количеством кунжута или щепоткой корицы.
Для разнообразия, внутрь запеканки добавляют тонкие кусочки яблока или банана.
Диета при панкреатите и гастрите: меню на неделю и каждый день с рецептами, что можно при одновременном обострении, с повышенной кислотности поджелудочной железы
Гастрит — это заболевание желудка, вызванное воспалением или раздражением его слизистой оболочки. Болезнь может возникнуть внезапно (острый гастрит) с быстроразвивающимися краткосрочными симптомами (1–2 дня), не обязательно тяжелыми. Хронический гастрит развивается медленно, может иметь незначительные симптомы или вообще не иметь их (бессимптомный гастрит). Подобно развивается панкреатит. Один из способов облегчить состояние, поддержать лечение — диета при панкреатите и гастрите, основанная на потреблении пищи, не раздражающей эти органы.
Осложнения, возможные при несоблюдении диеты
В качестве осложнения гастрита иногда может возникнуть язва желудка, 12-перстной кишки, кровотечение из слизистой оболочки желудка. Эти состояния могут проявляться рвотой с кровью. Следующее проявление — анемия, приводящая к повышенной утомляемости, бледности, головокружению.
Некоторые виды болезни, особенно хронический атрофический гастрит, относятся к числу предраковых заболеваний с риском преобразования в рак.
О панкреатите говорится меньше. Но это серьезное заболевание, способное вызвать не только длительные последствия, но даже (в худшем случае) смерть пациента.
Диета в случае обострения заболеваний
Диетические рекомендации относительно диеты при гастрите и панкреатите касаются хронических заболеваний, т. к. острые фазы требует госпитализации и инфузионного питания.
Одна из проблем, возникающих из-за болезни желудка и поджелудочной железы, — потеря аппетита, тошнота. Обычные большие порции становятся неуправляемым препятствием, а не поддержкой аппетита. Поэтому важно, чтобы диета при гастрите и воспалении поджелудочной железы была богата энергией, белком, содержала низкий процент жира. Важны при этих болезнях витамины С и В. Желательно также дополнять жирорастворимые витамины (А, D, Е, К), минералы (цинк, селен, кальций и магний).
Диетическое питание при панкреатите и гастрите: советы, рецепты и меню на неделю
Некоторые продукты больше подходят для раздраженного желудка и поджелудочной железы, чем другие. При воспалении обоих органов важна корректировка питания. Диета при гастрите и панкреатите облегчит негативные признаки, поспособствует ускорению восстановления.
Полезные советы:
- Потребляйте пищу регулярно, в меньших количествах — ешьте чаще небольшими порциями.
- Соблюдайте питьевой режим. Это может помочь облегчить неприятные симптомы болезней. Для гидратации пригодна чистая вода, травяные чаи (напр., ромашка, мелисса, календула, в небольших количествах — мята). Хотя черный чай помогает при диарее, из-за способствования подкислению, он не рекомендуется для диеты при гастрите с повышенной кислотностью и панкреатите.
- При диарее поможет рисовая каша (ее можно смешать с тертой морковью, бананом). Все 3 продукта обладают способностью облегчать этот симптом.
Какие продукты запрещено употреблять при совместном течении заболеваний?
При соблюдении диеты при гастрите и панкреатите одновременно рекомендуются следующие продукты:
- Питьевая вода, негазированные напитки, фруктовые чаи, соки, полужирное молоко, сыр, творог, кефир.
- Нежирная рыба (лосось, форель, судак, окунь, филе трески, щука).
- Сливочное, оливковое масло.
- Одно яйцо для приготовления пищи, яичные белки — неограниченно.
- Нежирное мясо (курица, индейка, кролик, говядина, телятина), нежирные колбасы, копчености (ветчина без жира, колбаски из птицы).
- Картофельное пюре, отварной картофель, рис, макароны, ньокки, пельмени.
- Бананы, яблоки, вишня, персики, абрикосы (без косточек, кожуры, в виде соков, пюре, желе).
- Пшеничный, смешанный или ржаной хлеб.
- Листья петрушки, укроп, майоран, тмин, базилик, апельсиновый, лимонный сок и цедра, любисток, тимьян.
Из способов приготовления пищи подходит варка, тушение, приготовление на гриле без жира. При необходимости пищу можно измельчить.
Для меню диеты при панкреатите и гастрите на каждый день не подходят следующие продукты:
- Алкоголь, газированная вода, черный кофе.
- Жирная, копченая рыба (угорь, карп, скумбрия, сардины в масле, моллюски, консервы).
- Салаты с майонезом.
- Сало, бекон, жирные заправки.
- Яйца, приготовленные с большим количеством жира, вкрутую, с беконом, желтки.
- Жирное (гусь, утка, свинина), маринованное мясо, оленина, баранина, консервированные, жирные, пряные колбасы, субпродукты.
- Картофель фри, жареный картофель, дрожжевое тесто.
- Смородина, ежевика, малина, крыжовник, ревень, клубника, черника, виноград, инжир, финики, дыня, всевозможные семена и орехи.
- Темный, цельнозерновой хлеб, черный ржаной хлеб, свежая выпечка, слоеное тесто.
- Перец, соя, уксус, супы быстрого приготовления, горчица.
Не рекомендуется приготовление в большом количестве жира (во фритюре), маринование, обжарка на сале, масле.
Диета при хронической форме панкреатита и гастрита
Диета при панкреатите поджелудочной железы и гастрите назначается как при острых, так и при хронических формах болезней. Ее суть — щадящий рацион с сокращением жирной пищи. В рамках диеты желательно избегать жарки, не потреблять пищу слишком горячей.
Примерное меню на неделю:
| День | Завтрак | Обед | Ужин |
| Пн. | Белый кофе, хлеб, сливочное масло, абрикосовое варенье | Суп из хлопьев, тушеная индейка, картофельное пюре, салат из свеклы | Запеченная паста с ветчиной и овощами |
| Вт. | Чай, хлеб, творог | Тмин суп, рагу из свинины в моркови, рис | Булочка с творогом и яблоками |
| Ср. | Белый кофе, хлеб, плавленый сыр | Суп из шпината, запеченное филе рыбы на корнеплодах, картофель, персиковый компот | Ветчина из птицы, сыр Эдам 30%, хлеб, помидор |
| Чт. | Чай с лимоном, абрикосовым джемом, хлеб | Запеченная куриная ножка, рис на пару, салат | Рыба, тушенная на помидорах, картофель, посыпанный петрушкой |
| Пт. | Фруктовый чай, хлеб, сыр Эдам 30% | Суп из говядины с тонкой лапшой, говяжья вырезка, пельмени | Запеченный картофель с мясом птицы и овощами, салат из помидоров |
| Сб. | Белый кофе, хлеб, ветчина из птицы | Картофельный суп, овощное ризотто, сыр, абрикосовый компот | Свинина, тушеная на базилике, картофель, салат из моркови |
| Вс. | Травяной чай, хлеб, сыр | Суп с овощами, курица с персиком, картофель | Салат из макарон с овощами |
Дообеденные закуски, подходящие для меню диеты при панкреатите и гастрите с повышенной кислотностью и с низким производством кислоты:
- банан;
- яблоко;
- мандарин;
- апельсин;
- персик.
Послеобеденные закуски, рекомендуемые для диеты при обострении панкреатита и гастрита, хронической форме болезней:
- йогурт + булочка;
- кефир + творог;
- пахта + хлеб;
- фруктовый йогурт + булочка;
- ацидофильное молоко + творог.
Разобравшись, что можно есть на диете при гастрите и панкреатите одновременно, ознакомьтесь с рецептами вкусных блюд.
Яблочный компот
Ингредиенты:
- 5 больших яблок;
- 1 целая корица;
- 5 гвоздик;
- сок из ½ лимона;
- 1 ст. л. тростникового коричневого сахара.
Приготовление:
- Очистите яблоки, удалите сердцевину, нарежьте их на кусочки.
- Покапайте лимонным соком — это предотвратит потемнение фруктов.
- Поместите нарезанные яблоки в кастрюлю, залейте водой до их полного погружения.
- Добавьте корицу, гвоздику, сахар.
- Варите около 15 минут, до смягчения яблок.
- Старайтесь не переварить фрукты, они должны сохранить форму.
- Выньте приготовленные яблоки, выложите на миску.
- Подавайте компот теплым или охлажденным, в качестве полезного вкусного десерта.
Сладкий кускус с манго
Ингредиенты:
- 80 г кускуса;
- 1 манго;
- 20 г сухого рисового напитка;
- 20 г изюма;
- 160 мл кипятка;
- по необходимости — кленовый сироп.
Приготовление:
- Положите кус-кус с изюмом и сухим рисовым напитком в миску.
- Залейте смесь кипятком, перемешайте, чтобы растворить сухой рисовый напиток.
- Накройте миску, оставьте остыть.
- Тем временем вымойте манго, разрежьте пополам, удалите косточку.
- Очистите манго от кожуры, нарежьте мякоть на кусочки.
- Охлажденный кус-кус разделите на порции с помощью формочек, обложите свежими фруктами, сбрызните кленовым или малиновым сиропом.
Сладкий кус-кус нежирный, благодаря чему подходит для потребления при составлении меню диеты при гастрите и панкреатите на неделю. Изюм придает ему сладкий вкус.
Подавайте кус-кус с манго в качестве сладкого основного блюда. Он подходит для поддержки лечения болезней поджелудочной железы, желудка, расстройств пищеварения. Это блюдо рекомендуется людям, желающим питаться здоровой пищей.
Травяные отвары при панкреатите и гастрите
Для каждой болезни подходят определенные травы. Иногда они могут вылечить расстройство, иногда действуют как поддерживающее средство.
Травы для раздраженного желудка, поджелудочной железы включают следующие 5 растений:
- Золототысячник зонтичный. Чай из этой травы имеет выразительный горький вкус. Он поддерживает пищеварительные процессы, секрецию желчи, пищеварительных соков, ускоряет перистальтику кишечника. Золототысячник устраняет потерю аппетита, поддерживает иммунитет организма. Он слегка повышает кровяное давление, поэтому людям с гипертонией следует соблюдать осторожность при его использовании.
- Пажитник. Это растение существенно влияет на организм. Оно помогает при болях в животе, улучшает функцию всех органов пищеварения, снимает метеоризм, положительно влияет на перистальтику кишечника. Фитогормон диосгенин, присутствующий в составе пажитника, оказывает профилактическое действие при раке толстой кишки.
- Кникус (бенедикт аптечный). Трава поддерживает пищеварение, нормализует работу пищеварительного тракта. Кникус обладает антибактериальным действием, участвует в профилактике рака.
- Ромашка. Натуральное средство от воспалений, проблем с желудком, поджелудочной железой. Растение также облегчает боль.
- Фенхель. Устраняет метеоризм, поддерживает пищеварение, уменьшает боли в животе, повышает аппетит. Поэтому он влияет почти на все симптомы, связанные с болезнями желудка, поджелудочной железы.
Итоги
Соблюдение режимных мер, правильное питание в сочетании с соответствующими пищевыми добавками, травами, надлежащее составление меню диеты при гастрите и панкреатите на неделю с рецептами, характеризующимися простым приготовлением и полезностью, поможет быстро преодолеть болезни, восстановить здоровье.
ВАЖНО! Статья информационного характера! Перед применением необходимо проконсультироваться со специалистом.
Диета при хроническом панкреатите, что можно есть, что нельзя
При воспалении поджелудочной железы в 12-персную кишку не поступает пищеварительный сок. Если сок не поступает, это означает, что продукты, которые съедает человек, не расщепляются и не усваиваются. Поэтому, при таком заболевании назначается не только медикаментозная терапия, но и диетические блюда — диету.
Рекомендации от Еленой Малышевой в спецвыпуске «Жить здорово!», как побороть пакреатит при помощи исцеляющих воздействии природных средств.
Важность ферментов при переваривании пищи
Для нормального переваривания пищи требуется именно панкреатический сок, который вырабатывается поджелудочной железой. Помимо этого сок защищает от вредного воздействия соляной кислоты. В нем содержатся ферменты, которые расщепляют углеводы, белки и жиры. Если этого не происходит, то большая часть поступившей еды не несет никакой пользы организму.
В составе сока 4 фермента. Они выделяются в 3 стадии, активизация которых, приходится примерно на первые 30-60 минут после поступления пищи. Затем идет постепенное уменьшение активности и буквально через 3-4 часа все возвращается на начальный уровень. Если же есть проблемы с поджелудочной железой, то активизация ферментов наступает слишком рано, в результате чего начинается воспалительный процесс или панкреатит.
Жирная пища, последствия злоупотребления
Жиры содержатся во всех продуктах, даже во фруктах, хоть и в минимальном количестве. Но больше всего жира в беконе и сале. К примеру, 70 г сала покрывают суточную дозу жира, которая требуется организму в сутки. Понятное дело, что ни один человек не ограничится только парой кусочков сала в день.
У некоторых продуктов присутствуют скрытые сюрпризы. Например колбаса «Докторская» содержит 40% жира, хотя и считается диетической. К таким продуктам относят попкорн, соусы, йогурты, полуфабрикаты.
Диетологи советую потреблять не более 1 г жира на 1 кг веса человека. Если же норма не соблюдается, то начинается ожирение, которое пагубно сказывается абсолютно на всех органах человека, включая поджелудочную железу. Ученым также удалось установить, что жирная пища возбуждает в мозге центр удовольствия, в итоге, даже если человек перестает потреблять жир, то он не может насытиться обыкновенной пищей.
Какие травы можно пить
Приведем несколько рецептов напитков, помогающих облегчить состояние при хроническом заболевании. Употреблять эти напитки желательно по 1-2 стакану в сутки.
Травяной сбор №213
Сюда входят хвощ, зверобой, череда, полынь, корень лопуха, календула, шалфей, девясил и ромашка. Две столовые ложки измельченной смеси этих трав залить 500 мл кипятка, 15 минут томить на водяной бане и затем процедить.
Также читайте: Цикорий при панкреатите
Елань
Давно известное эффективное народное средство. Что нужно для его приготовления: мята, подорожник, репешок, зверобой, ромашка. Все травы измельчить и взять 1 столовую ложку смеси. Залить 120 мл кипятка, поставить на маленький огонь на четверть часа, затем процедить. Такой отвар долго не хранится, в течение суток его обязательно нужно выпить.
Петрушка
Простое огородное растение тоже хороший помощник в борьбе с проявлениями болезни, активизирующее работу поджелудочной железы. 300 граммов свежей петрушки измельчить блендером, смешать с таким же количеством измельченного чеснока и 1 килограммом лимонов без косточек, но с цедрой.
Все перечисленное поместить в емкость (только не из металла), плотно закрыть крышкой и хранить 2 недели в затемненном прохладном месте. Эту смесь кушать по 1 чайной ложке трижды в день до еды. Кислота лимона в данном случае нейтрализуется остальными компонентами, становясь не столь агрессивной.
Способы избавиться от боли
Панкреатит сопровождается болевыми ощущениями в области подреберья. Она начинается после приема пищи. Это может сопровождаться слабостью, отрыжкой, тошнотой и даже нарушением стула. Первый шаг, если начался приступ – принять спазмолитические лекарства, если знаете какие. Если же приступ сильнейший, то лучше вызвать медиков.
После этого два дня лучше всего придерживаться постельного режима на протяжении 2 дней. На область подреберья можно прикладывать лед. Пока не пройдет приступ, не стоит кушать, только пить воду, которая должна быть теплой.
Если присутствует рвота, то лучше вырвать, сразу станет намного легче. Лучше всего дышать поверхностно, периодически задерживать дыхание.
Рецепты блюд из овощей
Рассмотрим несколько рецептов блюд, которые можно приготовить при панкреатите.
Также читайте: Какие фрукты можно при панкреатите кушать
Овощной пудинг
Понадобится: тыква, кабачок, манная крупа примерно 2 ст. ложки, молоко, яйцо и немного оливкового масла.
Для приготовления используйте только те овощи, которые разрешены в диете при панкреатите.
Овощи промыть и почистить, нарезать на небольшие кусочки, залить водой и варить на медленном огне 15-20 минут. Варить нужно до тех пор, пока они не станут мягкими.
В тару добавить молоко и манку, варить еще на протяжении 10 минут. Как только блюдо немного остынет, добавить в него яйцо. Все разложить по формочкам и помазать маслом. Запекать блюдо в мультиварке.
Суп-пюре из цветной капусты
Понадобится: морковь, цветная капуста, картофель.
Все промыть и отварить. Натереть на терке, чтобы образовалась пюреобразная масса. Суп-пюре готов. Готовое блюдо можно подавать с пшеничными гренками.
Суп-пюре соответствует основным принципам диеты при панкреатите, поэтому разрешается его употребление как в периоды обострения (через 2 недели от начала приступа), так и во время ремиссии.
Рецептов очень много, если у вас самостоятельно не получается выбрать подходящее блюдо, то можно проконсультироваться с диетологом.
Разрешенные продукты
Чтобы не навредить поджелудочной железе и «помочь» ей быстрее полноценно выполнять свои функции, в диетическом рационе должны присутствовать следующие продукты питания:
- супы с вермишелью и овощами;
- вчерашний хлеб;
- запеченная или вареная рыба;
- мясо на пару, в виде рулетов, пюре, паштетов и котлет;
- сухарики;
- тушеные и запеченные овощи;
- молочные и кисломолочные продукты, но с невысоким процентом жирности;
- крупы;
- омлет;
- макаронные изделия;
- небольшое количество сливочного и растительного масла;
- запеченные несладкие фрукты;
- желе;
- кисели и компоты.
Однако такой ограниченный набор продуктов не всегда будет в рационе, постепенно, по мере улучшений, количество продуктов расширяется.
Меню
Диетотерапия требует соблюдения режима питания от 6 до 12 месяцев. Примерный вариант диетического рациона на 1 день может состоять из следующих блюд:
- Первый завтрак: овсяная каша, паровой омлет из 1 яйца, слабый кофе.
- Второй завтрак: салат из тертой моркови и порция отварной говядины.
- Обед: диетический рисовый суп, картофельное пюре с паровой котлетой, печеное яблоко и компот из сухофруктов.
- Полдник: творожная запеканка с компотом из облепихи.
- Ужин: отварная рыба, свекольный салат, чай с молоком.
- Поздний ужин: кефир.
Полностью или частично ограниченные продукты
Увы, но список запрещенных продуктов при данном типе заболевания довольно внушительный. Недопустимо потребление:
- щей;
- окрошки;
- варенья;
- бульонов на основе мяса, рыбы и грибов;
- свекольника;
- маргарин;
- консервированных продуктов;
- жирные сорта мяса и рыбы;
- субпродуктов;
- колбасы;
- любых жареных продуктов;
- сала;
- яблок;
- вареных яиц;
- икры;
- бобовых культур;
- ячменной, кукурузной и пшенной каши;
- под запретом овощи, вызывающие метеоризм и содержащие крупные пищевые волокна, к примеру, редис и капуста;
- шоколада;
- свежей выпечки и хлеба;
- острых блюд;
- цитрусовых.
Нельзя пить кофе, какао, крепкий чай. Нежелательно пить соки. Под строжайшим запретом газированные напитки
Диета при хроническом панкреатите
Цель диетического питания при наличии панкреатита – снять воспалительный процесс и восстановить нормальное функционирование железы. При хронической форме, пища в организм должна поступать каждые 2-3 часа. Пить необходимо очень много воды, до 3 литров. Перед приемом пищи, примерно за 20 минут рекомендуется выпивать по стакану теплой чистой воды без газа.
Недопустимо употребление спиртных напитков. Придется сократить до минимума количество сахара и соли в рационе. Нельзя переедать и запивать еду. Лучше всего все продукты тщательно измельчать. Блюда должны иметь комнатную температуру.
Диета при остром панкреатите
После 2-3 дневного голодания, следует придерживаться щадящей диеты. Меню можно составить следующим образом:
- 3 день после снятия симптомов приступа вводится некрепкий чай, без сахара;
- на 5 день можно уже кушать пюре из моркови или картофеля;
- с 7 дня допускается вводить рыбу, но только не жареную и не морскую;
- с 10 дня уже вводят молоко, творожные пудинги.
Допустимо с 7-10 дня употреблять легкие супы и говядину. Однако их вводят осторожно, в зависимости от состояния здоровья. Если после их употребления появится неприятная симптоматика, то их сразу же выводят из рациона.
Многие врачи советую пить овсяный кисель, с 3 или 4 дня. У него невысокая калорийность, но при этом он очень сытный. Напиток позволяет нормализовать стул и вывести токсины.
Полезные свойства натурального напитка
Смузи – прекрасная находка для людей, которым необходим щадящий механический режим употребления пищи. Организму намного легче переработать и усвоить перетертые продукты, нежели их кусочки. Особенно это важно при заболеваниях органов пищеварительного тракта.
Польза напитка, прежде всего, состоит в том, что он:
- Насыщает организм питательными веществами, витаминами и минеральными элементами.
- В отличие от фрешей, кроме сока, такой напиток содержит мякоть продуктов, из которых его готовят. Поэтому энергетическая ценность смузи намного выше.
- Такое питье отлично подойдет в качестве перекуса между завтраком и обедом или обедом и ужином.
- Большим преимуществом изделия является то, что овощи, ягоды и фрукты не поддаются термической обработке, а используются свежими. Это позволяет сохранить витаминный и минеральный состав продуктов.
- быстро утоляют голод;
- восполняют запасы энергии;
- улучшают метаболизм и обмен веществ;
- укрепляют иммунитет, сосуды, улучшают их тонус и эластичность;
- активизируют умственную, физическую работоспособность;
- улучшают настроение;
- повышают стрессоустойчивость.
Такие напитки также обладают выраженными антиоксидантными свойствами, очищают организм от токсинов, шлаков, нейтрализуют разрушающие действие свободных радикалов, ускоряют их выведение. Включать такое питье в свой рацион полезно и для здоровья кожи, волос, ногтевой пластины.
Фруктово-овощное питье благотворно воздействует на почки и органы пищеварения. Напиток способствует выведению из почек солей, токсинов, нормализует микрофлору, моторику кишечника, ферментную активность поджелудочной железы.
Конкретная польза напитка зависит от продуктов, входящих в его состав. Для более насыщенного состава рекомендуется готовить питье из нескольких видов овощей, фруктов или ягод. При этом важно, чтобы продукты подходили друг к другу и не были взаимоисключающими.
| Вид напитка | Характеристика |
| Картофельный смузи | Оказывает обволакивающее, противовоспалительное действие. |
| Морковный напиток | Улучшает зрение, ускоряет заживление ран, обладает противовоспалительным, противораковым действием, улучшает процессы метаболизма и пищеварения. |
| Тыквенный смузи | Оказывает выраженное противовоспалительное, ранозаживляющее действие, понижает кислотность желудочного сока, способствует заживлению слизистых оболочек пищеварительных органов, язв, активизирует моторику кишечника, улучшает состояние сосудов, кожи и волос. |
| Капустный смузи | Для органов пищеварения неимоверно полезный капустный состав. Он способствует заживлению язв, обладает выраженными противовоспалительными, антибактериальными возможностями. |
| Яблочные, грушевые смузи | Полезны при заболеваниях органов пищеварения и для улучшения состава крови. Они активизируют обменные, пищеварительные процессы, улучшают моторику и микрофлору кишечника, укрепляют иммунитет, сосуды, нормализуют работу сердца, стабилизируют давление. Мякоть яблок обогащена железом, а груша помогает избавиться от запоров. |
| Абрикосовые, персиковые напитки | Улучшают зрение, укрепляют иммунитет, оказывают обволакивающее, спазмолитическое действие, улучшают работоспособность мозга. |
| Клубничный смузи | Является мощным антиоксидантом, улучшает обмен жиров, полезен для сердца и сосудов. |
| Черника и смородина | Добавление в напиток указанных ягод делает его эффективным природным иммуностимулятором, способствует улучшению зрения. |
| Банановые смузи | Они обогащены витаминами и минералами, нормализуют работу органов ЖКТ, улучшают микрофлору кишечника, обладают противовоспалительным, антибактериальным, ранозаживляющим, обволакивающим действием. |
Морковь можно комбинировать с картофелем. Большим набором полезных свойств обладает морковно-тыквенно-яблочный напиток. Банан можно совместить с клубникой, черной смородиной. Яблоки с грушей, виноградом. Кисловатые фрукты и ягоды рекомендуется комбинировать со сладкой клубникой, бананами, дыней.
Диета при панкреатите у детей
На самом деле диагноз «панкреатит» крайне редко встречается в детском возрасте. Зато чаще можно столкнуться с «реактивным панкреатитом». Это временные проблемы с поджелудочной железой, связанные с неправильным питанием.
Справиться с проблемой обычно удается буквально за пару недель. Однако в этот период придется держать ребенка на строгой диете.
Однозначно выводятся любые продукты, которые содержат химические добавки, ароматизаторы, красители. Никаких походов в «Макдональдс» и подобные заведения общественного питания.
Однако допускаются квашеные и соленые продукты, бульоны, натуральные сосиски, паштеты, пирожные и даже мороженое. Но они не должны быть привычными для ребенка и их можно употреблять после снятия симптомов «реактивного панкреатита».
Лечебная диета Стол № 5 п список продуктов
Эта диета рекомендована при хроническом панкреатите, подагре, холецистите и ряде других заболеваний. Основная цель диеты № 5п – восстановить нормальное функционирование поджелудочной железы, печени и желчного пузыря.
Стол № 5п предусматривает рациональный подход к количеству белка и углеводов. Однако жиры практически полностью сводятся к нулю. В меню не должно присутствовать продуктов, которые содержат холестерин, щавелевую кислоту, пурины, эфирные масла, жир. Соль также уменьшается в количестве.
На голодный желудок рекомендуется пить теплую воду. Пищу следует тщательно измельчать, кушать надо маленькими порциями. Никакого алкоголя. Питаться надо в среднем 5 раз на протяжении дня.
Энергетическая ценность меню не должна превышать 2800 ккал. Во время диеты нельзя прекращать медикаментозную терапию.
Основные правила диетического питания
Рассмотрим, как правильно питаться при панкреатите. Питание при панкреатите строгое, необходимо соблюдать все рекомендации врача.
Стоит отметить, что заболевание носит не только острый характер, но и хронический. Назначается 5-я диета при воспалении в острой фазе. Для больных панкреатитом с хроническим или осложненным течением болезни, врачи назначают диету No 5а.
Питание при воспалении
- Больному необходимо соблюдать норму жиров и углеводов. Блюда при панкреатите должны содержать не более 80 г жиров и менее 350 г углеводов.
- Есть при панкреатите поджелудочной жаренные и копченые продукты запрещены.
- Готовить строго по диетическому меню.
- Все продукты при панкреатите употреблять только в протертом и теплом виде.
- Врачи рекомендуют, чтобы улучшить общее состояние и предотвратить сильную нагрузку на ЖКТ, не стоит запивать еду.
В домашних условиях можно приготовить много блюд. Однако необходимо понимать, что при воспалении в поджелудочной железе диета дробная. Больному должен кушать небольшими порциями, при этом тщательно пережевывать.
Планирование питания при хроническом панкреатите | Livestrong.com
Здоровая пленка на столе.
Кредит изображения: Zulfiska / iStock / Getty Images
Ваша поджелудочная железа выделяет ферменты в тонкий кишечник, чтобы помочь вам переваривать пищу, она также выделяет гормоны инсулин и глюкагон в ваш кровоток, чтобы помочь вам регулировать уровень сахара в крови. Хронический панкреатит — это длительное воспаление поджелудочной железы. Когда ваша поджелудочная железа воспаляется, ее способность секретировать пищеварительные ферменты значительно снижается, что увеличивает мальабсорбцию и недоедание.Помимо мальабсорбции, хронический панкреатит вызывает сильную боль, которая влияет на аппетит. Людям с хроническим панкреатитом необходимо придерживаться высококалорийной диеты, богатой питательными веществами, но с низким содержанием жиров.
Калорий
Потребности в калориях варьируются от человека к человеку в зависимости от вашего возраста, роста, веса, пола, уровня активности и фактора стресса. Проконсультируйтесь со своим врачом, чтобы определить ваши потребности в калориях. По данным Вашингтонского университета, большинству людей с хроническим панкреатитом для поддержания веса требуется от 30 до 35 калорий на кг веса.
Молоко
Молоко может быть источником жира в вашем рационе; выбирайте нежирное или обезжиренное молоко и молочные продукты в зависимости от вашей переносимости. Выбор молока с высоким содержанием жира может помочь вам удовлетворить ваши повышенные потребности в калориях. Старайтесь есть две или более порции молока в день. Хороший выбор и размер порции включают 1 стакан молока — обезжиренного, нежирного или цельного молока, а также 1 стакан нежирного или обезжиренного йогурта, 1 стакан обезжиренной пахты, 1,5 унции обезжиренного или нежирного сыра. и 1 стакан нежирного или обезжиренного творога.
Хлеб и зерно
Большинство сортов хлеба и злаков содержат мало жира и могут быть хорошим источником калорий при низкожировой диете. Старайтесь есть не менее шести порций зерна в день и ешьте больше, чем это переносите. Варианты с низким содержанием жира и размеры порции включают один ломтик хлеба, 1/2 стакана простого риса или макарон, 1 стакан готовых к употреблению хлопьев, 1/2 стакана горячих хлопьев, шесть соленых крекеров, два рисовых пирога и 3 чашки воздушной кукурузы без масла. Выбор большего количества цельнозерновых продуктов, таких как цельнозерновой хлеб и коричневый рис, может помочь увеличить общее потребление питательных веществ.Цельнозерновые продукты богаты магнием и селеном. Медицинский центр Университета Мэриленда рекомендует избегать коммерческой выпечки, такой как печенье, пирожные и пончики, если у вас панкреатит.
Овощи
Овощи по своей природе не содержат жиров и содержат большое количество витамина А, витамина С, фолиевой кислоты и калия. По данным Медицинского центра Университета Мэриленда, овощи, богатые антиоксидантами, могут помочь облегчить симптомы панкреатита, предотвращая дальнейшее повреждение свободными радикалами.Старайтесь ежедневно употреблять как минимум три порции овощей, где 1 чашка равна одной порции. Здоровый выбор включает шпинат, цветную капусту, брокколи, морковь, сладкий картофель, стручковую фасоль, перец, помидоры, грибы, капусту, листовую зелень, стручковую фасоль и брюссельскую капусту.
Фрукты
Фрукты, как и овощи, также обезжирены и богаты питательными веществами. Включайте в свой рацион две или более порции фруктов каждый день. Здоровый выбор и размеры порции включают небольшое яблоко, большой апельсин или банан, 1 стакан нарезанных или консервированных фруктов, 1 стакан сока и 1/4 стакана сухофруктов.
Мясо и заменители мяса
Мясо и заменители мяса содержат белок, железо и цинк. Сколько вам нужно есть, зависит от ваших потребностей в белке. Проконсультируйтесь со своим врачом или диетологом, чтобы определить, сколько белка вы должны есть каждый день. Начните с как минимум 5-6 унций в день. К блюдам с низким содержанием жира относятся птица без кожи, рыба, говяжья вырезка, нежирные свиные отбивные, яйца, приготовленные без жира, 95-процентное нежирное мясо для завтрака, нежирный тофу, бобовые и горох.Порция бобовых или гороха 1/4 стакана равна 30 граммам мяса.
Толстый
Количество жира, которое вы можете иметь в своем рационе при хроническом панкреатите, зависит от вашей переносимости. Жир может быть концентрированным источником калорий и помочь вам удовлетворить ваши повышенные потребности в калориях. Но употребление слишком большого количества жиров может вызвать боль в животе и диарею. Старайтесь есть не менее трех порций в день. Выбор жиров и размеры порции включают 1 чайную ложку маргарина, сливочного масла, масла или майонеза; 1 столовая ложка заправки для салата; один ломтик бекона; и 10 крупных оливок.
Здоровые рецепты для больных раком поджелудочной железы
Кулинария. Комфорт. Забота. Рецепты
Диагноз рака поджелудочной железы на любой стадии может создать проблемы в диете пациента и изменить потребности в питании. Но здоровое питание и постоянное правильное питание являются важной частью общего лечения рака.
Прошлой осенью Cooking. Комфорт. Забота. Программа «Питание для борьбы с раком поджелудочной железы» использовала опыт группы профессионалов для разработки специальных рецептов и советов, которые помогут пациентам с раком поджелудочной железы справиться с уникальными проблемами питания, с которыми они могут столкнуться во время курортного сезона, при этом наслаждаясь вкусной едой.
Сейчас мы расширяем Cooking. Комфорт. Забота. , чтобы предоставить пациентам и их опекунам широкий выбор рецептов, включая завтрак, обед, ужин и дополнительные варианты, чтобы у них были ресурсы для приготовления полезных, вкусных и запоминающихся блюд для любого приема пищи в течение дня.
Celgene снова объединилась с признанным в стране кулинаром шеф-поваром Майклом Ферраро; Джессика Яннотта, доктор медицинских наук, CSO, зарегистрированный врач-онколог-диетолог в Savor Health, национальном поставщике широкого спектра диетических решений для больных раком; и Сеть действий по борьбе с раком поджелудочной железы, чтобы создать эти новые блюда.Все они вместе создали ряд новых рецептов, которые вы можете найти в видео ниже, а также несколько отличных праздничных и сезонных вариантов. Другие полезные ресурсы — это ранее предложенные советы, которые помогут решить проблемы с питанием, и советы по управлению потребностями в питании во время праздников.
Новые рецепты: оладьи из яблочного ореха и сквоша, паста (выпечка из яиц), фрикадельки на День Благодарения, кленовые бобы и морковное пюре.
Посмотрите видео, чтобы узнать больше о Cooking.Комфорт. Забота. и наши специалисты.
Мы здесь, чтобы помочь
Для получения дополнительной информации о диете и питании или для получения бесплатных, подробных и персонализированных ресурсов и информации о раке поджелудочной железы свяжитесь с центральным партнером по работе с пациентами.
Мы будем выкладывать серию новогодних и сезонных Кулинария. Комфорт. Забота. рецептов, а также важные советы в течение года на странице Celgene в Twitter (@Celgene) и на странице Celgene в Pinterest, поэтому не забывайте проверять их периодически.
Приятного аппетита!
Кулинария. Комфорт. Забота. Программа «Питание для борьбы с раком поджелудочной железы» была создана корпорацией Celgene Corporation в сотрудничестве с сетью действий по борьбе с раком поджелудочной железы, Meals to Heal и шеф-поваром Майклом Ферраро. Рецепты и советы, представленные в рамках программы, были разработаны зарегистрированными диетологами, которые являются сертифицированными специалистами по онкологическому питанию, входящими в Сеть действий по борьбе с раком поджелудочной железы и в Meals to Heal, вместе с шеф-поваром Майклом Ферраро.Содержимое предназначено только для информационных целей и не предназначено для замены профессиональных медицинских консультаций, диагностики или лечения. Поговорите со своим лечащим врачом за советом по питанию или конкретными вопросами, которые у вас есть, о том, как управлять своим состоянием или состоянием близкого человека.
Диета при панкреатите
Диета при панкреатите — одна из важных частей лечения этого заболевания.Без правильного питания невозможно полностью вылечить таких пациентов.
После осмотра и назначения лекарств врач направляет этих пациентов к диетологу для диеты при панкреатите.
Наша цель лечебного питания у пациентов с панкреатитом состоит в достижении следующих целей:
♦ Предотвращение недоедания и обеспечение адекватного питания при панкреатите.
♦ Поддержание нормального уровня глюкозы в крови (профилактика гипергликемии и гипогликемии)
♦ Профилактика диабета и Заболевания почек, а также другие заболевания, вызванные панкреатитом
♦ Предотвратить рецидив панкреатита и воспаления поджелудочной железы
Для достижения этих целей необходимо внести изменения в диету при панкреатите по сравнению с обычной диетой, чтобы уменьшить давление на поджелудочную железу.
Первое, что нужно знать о диете при панкреатите, — это то, что она должна быть с низким содержанием жиров. Жиры нуждаются в пищеварительных ферментах, выделяемых поджелудочной железой, для переваривания и всасывания в кишечнике. Чем больше жиров в рационе, тем большую активность должна обеспечивать поджелудочная железа для выработки пищеварительных ферментов. По мере увеличения активности поджелудочной железы на поджелудочную железу оказывается большее давление, и воспаление поджелудочной железы усиливается.
Исследования показывают, что пациенты с панкреатитом могут получать до 30% потребляемых ими жиров из МСТ; МСТ не нуждаются в ферментах поджелудочной железы для переваривания и абсорбции, поэтому они не оказывают слишком сильного давления на поджелудочную железу. Кокосовое и кокосовое масло богаты MCT. Однако обратите внимание, что употребление слишком большого количества МСТ может вызвать проблемы для организма, и их не следует злоупотреблять при диете при панкреатите.
Сахар и простые углеводы — это еще одна вещь, на которую следует обращать внимание при диете при панкреатите. Поскольку поджелудочная железа вырабатывает инсулин и глюкагон, два основных гормона, регулирующих уровень сахара в крови, панкреатит может влиять на секрецию этих гормонов и снижать уровень сахара в крови.По этой причине потребление простых углеводов и сахаров должно быть сбалансированным, и вам следует избегать чрезмерного потребления таких вещей, как шоколад, конфеты, сладости и т. Д., В диете при панкреатите.
При панкреатите питание должно быть небольшим и частым. Обильные приемы пищи увеличивают давление на поджелудочную железу, вырабатывая пищеварительные ферменты, и вызывают еще большее воспаление поджелудочной железы. 6-8 небольших приемов пищи намного лучше, чем три больших приема пищи и снижение давления поджелудочной железы.
Достаточное количество фруктов и овощей, особенно содержащих много антиоксидантов, таких как ягоды, красный виноград, вишня и т. Д.выгодно для вас.
Избегайте чрезмерного употребления фруктов, овощей и продуктов с высоким содержанием клетчатки за один прием пищи; Эти продукты из-за высокого содержания клетчатки снижают всасывание продуктов и снижают эффективность пищеварительных ферментов, поэтому вам следует избегать их употребления в больших количествах.
Не забывайте употреблять достаточное количество воды при диете при панкреатите.
Сколько жиров разрешено в диете при панкреатите?
Количество жира, которое вы можете потреблять при диете при панкреатите, зависит от вашего физического состояния, такого как рост и вес, а также других физических условий.Тем не менее, в целом можно сказать, что количество жиров в рационе этих пациентов должно составлять около 60 граммов в день. Конечно, количество жира в каждом приёме пищи не должно превышать 10 граммов, чтобы оказывать сильное давление на поджелудочную железу.
Чтобы уменьшить количество жира в диете при панкреатите, используйте нежирное мясо, такое как курица и рыба, ешьте меньше красного мяса и удалите все видимые жиры и кожу перед приготовлением мяса. Поместите бульон и суп в холодильник и через некоторое время удалите жир, который находится на нем, и затем используйте его.Избегайте жареной и глубоко прожаренной пищи, а если вам нужно масло для приготовления пищи, разбрызгайте на него небольшое количество. В диете при панкреатите лучше есть вареные или приготовленные на пару продукты; иногда мясо на гриле может быть хорошим выбором.
Замените молочные продукты с высоким содержанием жира, такие как сливки и молоко с высоким содержанием жира, молочными продуктами с низким содержанием жира, чтобы уменьшить общее количество жиров в вашем рационе. Наконец, используйте больше растительных масел, таких как оливковое масло, вместо животных жиров, таких как сливочное масло.
Продукты, которые нельзя использовать при диете при панкреатите
Как указано в диете при панкреатите, некоторые продукты следует ограничивать в рационе этих пациентов из-за отсутствия секреции пищеварительных ферментов.Ниже приводится список продуктов, которые следует ограничивать или употреблять не следует:
♦ Красное мясо, такое как свинина, говядина и т. Д.
♦ Животные и органы животных, такие как печень, почки и т. Д.
♦ Жареные продукты, такие как чипсы, картофель фри и т. д.
♦ Майонез
♦ Масло, сливки и маргарин
♦ Молочные продукты с высоким содержанием жира
♦ Десерты из сахара, такие как желе, конфеты и т. д.
♦ Трансжирные кислоты, которые содержатся в большом количестве в фаст-фудах и жареной пище.
♦ Обработанные мясные продукты, такие как сосиски, хот-доги, гамбургеры и т. Д.
Старайтесь употреблять более здоровую пищу в своей диете при панкреатите вместо продуктов, перечисленных выше.
×
Диета и план питания при остром панкреатите
Поджелудочная железа — это большая железа, расположенная за желудком и рядом с тонкой кишкой. Он производит ферменты, которые в сочетании с желчью печени переваривают пищу и высвобождают гормоны инсулин и глюкагон в кровоток. При воспалении ферменты поджелудочной железы повреждают ее. Осложнения включают образование камней в желчном пузыре, которые, возможно, потребуется удалить хирургическим путем. Острый панкреатит возникает внезапно и обычно проходит через несколько дней при правильном лечении. Может потребоваться госпитализация для снятия боли, внутривенного введения жидкости и антибиотиков, а также для удовлетворения особых потребностей в питании.
Диета для начального восстановления
Если вы достаточно заболели, чтобы попасть в больницу, будьте готовы к голоданию в течение как минимум нескольких дней, чтобы поджелудочная железа оставалась неактивной, чтобы она могла восстановиться. В случае рвоты через нос в желудок можно ввести зонд для удаления жидкости и воздуха. Когда можно будет безопасно возобновить прием пищи, пациентам может потребоваться кормление специальной жидкостью, которая подается через трубку, которая вводится через нос и горло в желудок в течение нескольких недель, пока поджелудочная железа заживает.
Как только пациенты смогут нормально питаться, им могут потребоваться синтетические ферменты поджелудочной железы, которые нужно принимать с каждым приемом пищи, чтобы восполнить те, которые поджелудочная железа еще не может вырабатывать. Эти синтетические ферменты помогают пациентам переваривать пищу и набирать лишний вес, сообщает Национальный информационный центр по заболеваниям пищеварительной системы (NDDIC).
- Если заболевание настолько велико, что его можно госпитализировать, будьте готовы к голоданию в течение как минимум нескольких дней, чтобы поджелудочная железа оставалась неактивной, чтобы она могла восстановиться.
- После того, как пациенты смогут нормально питаться, им могут потребоваться синтетические ферменты поджелудочной железы, которые нужно принимать с каждым приемом пищи, чтобы восполнить те, которые поджелудочная железа еще не может производить.
Постоянный план диеты
Глицерин Vs. Гликоль
Чтобы предотвратить дальнейшие приступы поджелудочной железы, придерживайтесь здоровой диеты с низким содержанием жиров и ешьте небольшими порциями несколько раз в день. Пациенты должны пить много воды; зеленый чай с высоким содержанием антиоксидантов также приемлем. Избегайте употребления алкоголя; во многих случаях алкоголь может вызвать острый панкреатит. Напитки с кофеином вызывают обезвоживание, и их следует ограничивать.
Употребление в пищу продуктов, богатых антиоксидантами, таких как ягоды, помидоры и зеленые овощи, может предотвратить приступы или уменьшить симптомы, рекомендует Медицинский центр Университета Мэриленда (UMMC) 1.
- Чтобы предотвратить дальнейшие приступы поджелудочной железы, придерживайтесь здоровой диеты с низким содержанием жиров и ешьте небольшими порциями несколько раз в день.
- Пациенты должны пить много воды; зеленый чай с высоким содержанием антиоксидантов также приемлем.
Сделайте акцент на продуктах с высоким содержанием антиоксидантов и низким содержанием жиров. Завтрак может состоять из йогурта, который содержит ферменты, которые помогают пищеварению и уменьшают воспаление, поясняет веб-сайт Nutralife, а также черники или других фруктов.Вы можете добавить цельнозерновые тосты с черничным вареньем с низким содержанием сахара.
На обед рассмотрите овощной суп с куриным или томатным бульоном, в который можно добавить коричневый рис, киноа или булгур.
Цельнозерновые углеводы, такие как упомянутые выше, могут завершить блюдо. Пациенты, у которых панкреатит не связан с употреблением алкоголя, могут пить красное вино, богатое антиоксидантами. Тем, кому следует избегать алкоголя, можно есть красный виноград.
- Делайте акцент на продуктах с высоким содержанием антиоксидантов и низким содержанием жиров.
- На обед рассмотрите овощной суп с куриным или томатным бульоном, в который можно добавить коричневый рис, киноа или булгур.
Дополнительные источники питания
Шоколад после приступа панкреатита
Принимайте поливитамины и, возможно, другие добавки для устранения дефицита питательных веществ, особенно после серьезной потери веса. Также рассмотрите возможность приема омега-3 жирных кислот (рыбий жир), которые уменьшают воспаление и повышают иммунитет, советует УГМК. Также могут быть полезны добавки с пробиотиками и альфа-липоидной кислотой. Этот источник также предлагает добавлять добавки, содержащие травы с высоким содержанием антиоксидантов, такие как базилик, кошачий коготь, грибы рейши и индийский крыжовник.
- Принимайте поливитамины и, возможно, другие добавки для устранения дефицита питательных веществ, особенно после серьезной потери веса.
- Также рассмотрите возможность приема жирных кислот омега-3 (рыбий жир), которые уменьшают воспаление и повышают иммунитет, советует УГМК.
Консультации по диете при остром панкреатите
Обратите внимание, что эту страницу можно распечатать, выбрав обычные параметры печати на вашем компьютере.
Что такое поджелудочная железа?
Поджелудочная железа — это железа, расположенная за желудком. Он выполняет две основные функции:
1. Он производит ферменты, которые помогают расщеплять и переваривать пищу, которую мы едим.
2. Он производит гормоны, в том числе инсулин, который позволяет нашему организму использовать глюкозу (сахар), которая вырабатывается при переваривании определенных продуктов.
Что такое острый панкреатит?
Острый панкреатит возникает, когда поджелудочная железа внезапно воспаляется. Симптомы включают:
• Чувство или тошнота (рвота)
• Высокая температура (более 38 градусов по Цельсию)
• Боль в животе
• Диарея
Существует несколько причин острого панкреатита, но наиболее частыми из них являются:
• Камни в желчном пузыре: они могут временно «блокировать» поджелудочную железу.
• Избыток алкоголя может повредить поджелудочную железу.В этом случае рекомендуется избегать употребления алкоголя в будущем.
Еда и питье при обострении острого панкреатита:
Если у вас острый панкреатит легкой или средней степени тяжести, вас могут попросить воздержаться от еды и питья в течение 5 дней. Затем, когда ваши симптомы улучшатся, вам будет разрешено постепенно снова начать есть и пить. Если врачи посоветовали вам воздерживаться от приема пищи дольше указанного срока, диетолог может порекомендовать альтернативные методы кормления.Когда вы сначала снова начнете есть и пить, рекомендуется придерживаться диеты с низким содержанием жиров, поскольку это может вызвать меньше неприятных симптомов. Основывайте свое питание на крахмалистых углеводах, таких как хлеб, крупы, картофель, рис, макароны, и включайте белковые продукты в каждый прием пищи, например нежирное мясо, рыбу, яйца, йогурты.
Ниже приведена таблица, в которой показаны некоторые варианты продуктов с низким содержанием жира, которые можно выбрать, когда вы снова начнете есть. Если вам нужна помощь при просмотре больничного меню, поговорите с медсестрой или диетологом отделения.Обычно в течение недели, в зависимости от ваших симптомов, вы можете вернуться к своей обычной диете. Однако, если вы выписаны, но симптомы не исчезли, вы можете использовать несколько способов ограничения содержания жира в своем рационе на следующей странице.
Что делать, если вам назначили заместительную терапию ферментами поджелудочной железы
Если вам назначена заместительная терапия ферментами поджелудочной железы, например Creon®, Nutrizyme®, Pancrex® или Pancrease® следует принимать во ВСЕХ приемах пищи, закусках и пищевых добавках.Ваш лечащий врач-диетолог сможет дать вам более конкретный совет по этому поводу. Ваш врач должен объяснить, как долго это нужно.
Полезные советы по сокращению количества жиров в вашем домашнем рационе:
• Избегайте полуфабрикатов, полуфабрикатов и еды на вынос. Старайтесь готовить больше блюд с нуля.
• Смотрите на этикетки продуктов и выбирайте продукты, содержащие менее 3 г жира на 100 г. Избегайте продуктов с красным цветом светофора, указывающим на то, что пища с высоким содержанием жира.
• Удалите весь видимый жир с мяса и шкуры птицы ПЕРЕД приготовлением.
• Используйте более здоровые методы приготовления, такие как приготовление на гриле, кипячение, приготовление на пару и припуск, а не запекание или жарение.
• При жарке продуктов старайтесь использовать минимальное количество масла. Вы можете попробовать масло для спрея, чтобы свести к минимуму количество жиров, используемых при приготовлении пищи.
После приступа острого панкреатита вы можете непреднамеренно похудеть и / или ваш аппетит может остаться плохим. Если это так, то:
• Перекусывайте между приемами пищи.
• Старайтесь перекусывать или принимать пищу каждые 2-3 часа в течение дня.
• Включите пудинг или десерт после обеда и ужина.
• Включите питательные молочные напитки или обогащенные супы, например Meritene® или Complan®, которые можно приобрести в супермаркетах или в аптеках.
Вот несколько идей для подходящих закусок с низким содержанием жира, высокой калорийностью / белком:
• Попробуйте желе в качестве десерта.
• Поджаренный чайный пирог, тосты или пышки с джемом, мармеладом, медом или лимонным творогом, без масла / спреда.
• Гнезда безе с фруктами.
• Обычное печенье, такое как имбирь, Rich Tea®.
• Добавляйте сахар в напитки.
• Консервированные фрукты в сиропе.
• Обезжиренный йогурт.
Если потребление пищи не улучшилось или вы непреднамеренно теряете вес, обратитесь к терапевту, медсестре или диетологу.
Варианты продуктов с низким содержанием жира на выбор во время или после обострения
Ежедневный план питания при хроническом панкреатите — завтрак, обед, ужин и закуски
Ежедневный план питания при хроническом панкреатите — это то, что вам придется определить экспериментально. Первый шаг, который вам нужно сделать, — это прочитать мои предыдущие посты о продуктах, которые обычно безопасны, и о тех, которые никогда не являются безопасными.Вы можете начать с того, что я считаю основами, которые вы должны знать о правильной диете при панкреатите.
Следующим шагом будет подготовка и ведение дневника питания. Без правильной подготовки и последующего ведения дневника питания вы никогда не узнаете, что безопасно, а что НЕ безопасно для ВАС. Да, это боль в ягодицах, преодолейте это, сделайте это, и вы просто можете обнаружить, что в состоянии вылечить свою поджелудочную железу.
Выбор ПРАВИЛЬНОГО ежедневного плана питания при хроническом панкреатите
За последние несколько лет люди, которые посещают мои блоги, спрашивали меня о моем ежедневном плане питания.Вы знаете, что я ем каждый день. Есть много информации от людей, которые думают, что знают, каким должен быть правильный ежедневный план питания при хроническом панкреатите, но большинство из них опасно НЕПРАВИЛЬНО. Там, где большинство авторитетных сайтов (врачи, больницы, диетологи и т. Д.) Продавали продукты и блюда с высоким содержанием жира, многие теперь поняли, что жир является одним из главных врагов. Думаю, они читают мои блоги. 🙂
Мой план питания при хроническом панкреатите будет гораздо более ограниченным, чем ваш (в большинстве случаев), потому что у меня также диагностирована целиакия.У меня глютеновая болезнь, и я один из немногих, кто запрещает глютеновую реакцию не только на пшеницу, рожь, ячмень и все, что сделано из этих зерен, но также на кукурузу, овес и рис.
Я не собираюсь вдаваться во все исследования, которые я наконец нашел о том, почему кукуруза, овес и рис вызывают глютеновый ответ у небольшого процента больных целиакией, таких как я, потому что это, скорее всего, не имеет ничего общего с вами и вашей ситуацией, но …
С тех пор, как в 2009 году мне поставили диагноз целиакия, мне также пришлось узнать все о целиакии.Мне потребовалась пара лет, чтобы все это проработать, потому что все (в сети и т. Д.) Говорит о том, что больные целиакией могут безопасно есть кукурузу, рис и овес. Не для некоторых из нас. В любом случае…
Дело в том, что МОЙ ежедневный план питания при хроническом панкреатите в большинстве случаев гораздо более ограничен, чем ваш. Мой реальный ежедневный план питания при хроническом панкреатите заставит вас подумать, что ваш план экстравагантен! Поэтому вместо того, что я ем СЕЙЧАС каждый день, что вы можете ограничить, я дам вам советы, основанные на том, что будет безопасно для как можно большего числа людей.
Ваша цель потребления жиров — 5 граммов или меньше за один прием пищи, всего 25 граммов в день, включая закуски. Воспользуйтесь этим бесплатным инструментом, чтобы определить содержание жира и пищевую ценность (плотность питательных веществ). 5 граммов жира или меньше за один прием пищи и максимум 25 граммов в день — это НЕ легкая цель для тех, кто никогда не вводил реальную, здравую диету при панкреатите в режим реализации.
Ваш врач, диетолог и ваш сосед скажут вам, что ограничение жира до 25 граммов в день небезопасно.Что ж, не они должны страдать, а я еще не умер, а прошли годы; 30 с плюсом сейчас и еще не счесть…
Я могу сказать вам, что может убить вас, если вы не избавитесь от жира — панкреатит.
Панкреатит убьет вас быстрее или заставит желать, чтобы вы умерли задолго до диеты с низким содержанием жиров. Если вам нравится болеть, продолжайте есть так, как вы едите сейчас, или как ваш врач говорит вам, или этот диетолог или больной цыпленок из вашей любимой группы поддержки панкреатита. Но…
ЕСЛИ вам надоело быть тошнотворным и усталым, если вы устали от тошноты, рвоты и боли, если вы просто хотите снова почувствовать себя приличным, даже снова ХОРОШИМ, тогда сделайте что-нибудь другое и обратите внимание на то, что я сказал снова и снова. снова и снова в моих двух блогах о панкреатите и паре Huppages.
Признать факты.
Жир и алкоголь — ваши два врага.
Еда вам не друг, и если вы не начнете серьезно относиться к правильной диете при панкреатите, возможно, вы начнете поднимать глаза с высоты шести футов ниже, чем думаете.
Завтрак
Завтрак — мое любимое блюдо дня. Я могу завтракать на завтрак, обед или ужин. Одно из моих любимых блюд, от которого мне пришлось отказаться из-за целиакии, — это овсянка. Раньше я любил овсянку с яблоками, корицей и коричневым сахаром.Еще я любил овсянку с патокой. Овсянка полезна для большинства людей, и у нее есть то качество, которое «прилипает к ребрам», благодаря чему вы чувствуете сытость на несколько часов. Еще я люблю омлет, жареный картофель и лук. Добавьте немного фруктов (бананов, киви, клубники, черники) или стакан органического овощного сока, и все готово. Хороший омлет со шпинатом, луком и помидорами, жареным картофелем и луком и кофе определенно подойдет.
Завтрак №1: Овсянка
- 1 чашка приготовленной овсянки
- 1/2 стакана кусочков яблока
- корица по вкусу
- 1 чайная ложка коричневого сахара
- 1 тост из цельнозерновой муки
- 1 чайная ложка яблочного масла, виноградное желе, клубничное или малиновое варенье
- 1-2 чашки кофе
Вышеуказанный завтрак содержит примерно 5 граммов жира.Вам нужно посмотреть на содержание жира И ингредиенты любого конкретного хлеба, который вы покупаете для использования в качестве тостов на завтрак. В некоторых может быть более 1 грамма жира. В таком случае вам нужно съесть половину ломтика или отрегулировать количество овсянки. Яблоки, корица, коричневый сахар и варенье не содержат жира.
Завтрак №2: яичница-болтунья, жареный картофель, тосты и овощной сок
- Взбитые 4 яичных белка на сковороде с антипригарным покрытием (без масла и растительного масла), соль и перец по вкусу. Вы также можете добавить свежий зубчик чеснока, кинзы или петрушки, чтобы приправить яичные белки.
- 1 маленький картофель, обжаренный на сковороде с антипригарным покрытием, с луком, без масла или сливочного масла
- 2 ломтика тоста из цельнозерновой муки с фруктовым джемом или желе
- 1 стакан свежего органического овощного сока
Вышеупомянутый завтрак содержит около 18 граммов белка и 3-4 грамма жира. В яичных белках НУЛЕВОЙ жир, а в картофеле — НУЛЕВОЙ жир. Это сытный завтрак для тех, кому нужно сытно поесть в первый раз. Если вам не нужно так много, оставьте что-нибудь вроде тоста, или есть только один ломтик, или оставьте картофель.Вы можете изменить его несколькими способами. В тосте есть только жир, поэтому проверяйте этикетки!
Завтрак № 3: омлет из шпината с помидорами, жареным картофелем и свежей клубникой
- 6 яичных белков, приправленных солью и перцем
- 1 чашка свежего шпината
- 1 стакан свежих нарезанных помидоров (полить омлет перед едой)
- 1 маленький картофель, обжаренный с луком, без масла или сливочного масла
- 1 стакан свежей клубники (или любых сезонных ягод)
- 1-2 чашки кофе
Этот завтрак содержит около 27 граммов белка и НУЛЕВОГО жира! Это отличный способ начать день.Еды много, для кого-то может быть слишком много, так что вы можете приготовить омлет поменьше или отказаться от картофеля.
Это всего лишь три моих любимых завтрака. К сожалению, я больше не могу есть овсянку или тосты (мне поставили диагноз целиакия), но вы, вероятно, можете. Я знаю, что некоторые из вас упомянули, насколько ограниченной может быть диета при панкреатите, но если вы задействуете свое воображение, вы скоро обнаружите, что можете вылечить свою поджелудочную железу, избежать большего ущерба и по-прежнему есть чертовски хорошо!
Полдник
ЕСЛИ вы проголодались перед обедом, съешьте яблоко! Они полезны для вас и не содержат жира.В них также содержится тонна пектина и хорошей клетчатки, которая помогает вывести холестерин ЛПНП из организма, а кожа насыщена флавоноидами. Не забывайте использовать органические продукты, если это вообще возможно.
Еще одна полезная закуска между приемами пищи — стакан органического овощного сока. Да, я использую органический овощной сок, который можно приготовить самостоятельно, потому что он легко усваивается, и в зависимости от ваших ингредиентов органический овощной сок является источником витаминов, минералов, антиоксидантов и флавоноидов. И это благоприятно для поджелудочной железы.
Еще одна мощная закуска или даже обед — фруктовый смузи. Помните, я обычно не употребляю сок из фруктов. Я хочу, чтобы фрукт был целиком, когда я его ем, и поэтому мой любимый фруктовый смузи готовится в блендере, который дает мне кожуру яблок и ягод, клетчатку и все прохладные питательные вещества, превращенные в пюре в густой питательный напиток с прекрасным вкусом. Попробуйте мой любимый смузи:
- 1-2 банана
- 1 яблоко
- 1 киви
- 1 стакан замороженных синих ягод (делает их красивыми и холодными)
- 8 унций апельсинового сока (свежевыжатого или купленного в магазине)
Смешайте и наслаждайтесь.У него прекрасный вкус, это одна питательная и мощная закуска с НУЛЕВЫМ жиром. Если это слишком много для одной порции, сохраните ее в холодильнике для следующего перекуса или урежьте по своему усмотрению. Уменьшая размер этого рецепта, я бы предложил 1 банан вместо двух и 4 унции OJ вместо 8. Вы также можете сделать 4 унции OJ и 4 унции ананасового сока (очень вкусно!), Что имеет потрясающий вкус.
Обед ИЛИ Легкий ужин
Я часто пропускаю обед или заменяю его на обед, если завтракаю и голодна.Тогда я либо пропущу ужин, либо поужинаю легким. Я гибкий, и вы должны быть гибкими, особенно если вы еще не исцелились, потому что, если вы плохо себя чувствуете, не хотите есть, тогда не ешьте! Заставить себя есть только потому, что вы или кто-то другой считает, что вам НУЖНО поесть, НЕ поможет вам исцелиться. Если вы чувствуете себя плохо, это может быть признаком того, что вашей поджелудочной железе нужен отдых. Давление пищи на поджелудочную железу, когда вы плохо себя чувствуете, может привести к катастрофе, поэтому обратите внимание на то, что вам говорит ваше тело! Ешьте только тогда, когда вам действительно хочется поесть.Научитесь «есть, чтобы жить», а не «жить, чтобы есть». И все же…
Для тех из вас, кто думает, что вам нужно три или более приемов пищи в день и слышит меня об этом… для многих лучше есть меньше за каждый прием пищи, но чаще, вот несколько советов на обед.
Обед №1: фруктовый смузи
Выше я дал вам рецепт одного из моих любимых фруктовых смузи. Я также дал вам вариант с использованием части OJ и части ананасового сока. Оба хороши. Вы можете добавить практически любой фрукт, какой пожелаете.Я использовал вышеуказанный базовый рецепт и добавил клубнику, чернику, черные ягоды, арбуз и многие другие сезонные фрукты.
Обед № 2: Белковые фруктовые смузи
Это может сработать, а может и не сработать. Все зависит от того, переносите ли вы молочные продукты. Но этот смузи хорош и содержит 9 граммов протеина, которого нет во всех фруктовых смузи.
- 8 унций ХОЛОДНОГО, БЕЗ жирного молока
- 4 унции ХОЛОДНОГО, БЕЗ жира, простой йогурт
- 1 стакан замороженных синих ягод
- 1 банан
Комбинированный смузи содержит 15 граммов протеина и других полезных веществ без жира! И на вкус он похож на чернично-банановый молочный коктейль 🙂 НО, если вы НЕ переносите молочные продукты, это не для вас.Позвольте мне напомнить вам здесь, чтобы ПРОВЕРИТЬ все! Попробуйте продукты, которые я считаю безопасными! Проверьте все, что вы кладете в рот и проглатываете, и следуйте процедурам, изложенным в дневнике питания (включая подготовку).
Обед №3: Салат с безмасляной заправкой
Вы можете приготовить практически любой салат и использовать одну из этих безмасляных заправок для салатов, чтобы оживить вкус! Салаты ограничены только вашей фантазией.
Один из главных фаворитов — Севиче. И…
В основном это много огурцов, помидоров, сельдерея, лука и креветок, смешанных с заправкой из сока лайма, которую вы найдете в моем посте о заправках для салатов без масла.
Еще один мой любимый салат — это комбинация капусты, брокколи, капусты, лука, нарезанных и нарезанных кубиками, с добавлением бобовых. Вы (не я, лол) можете даже добавить рис или ячмень, а затем сбрызнуть его бальзамической медово-горчичной заправкой и насладиться вкусовыми ощущениями.
Оба вышеупомянутых салата обладают прекрасным вкусом и содержат много белка, витаминов и минералов. Снова готовьте салаты и попробуйте заправки для салатов, не содержащие масла, и, надеюсь, у вас улучшится здоровье, пока вы едите чертовски хорошо.
Ужин / ужин
Ужин №1: Курица отварная с овощами
Мне было ужасно трудно найти картинку. Нет, у меня нет цифрового фотоаппарата или смартфона, лол. Так что картинки, которые я нашел, будут подходить для этого раздела, и вам придется заставить свой ум импровизировать его видение 🙂 В любом случае вам понадобится:
- Достаточно куриных грудок без кожи, чтобы накормить ваше племя
- 4-6 красных картофелей хорошего размера
- 4-6 стеблей сельдерея
- 4-6 морковок
- 4-6 пастернаков
- одна хорошая большая луковица
- 2-3 лавровых листа
- 4 зубчика свежего чеснока
- 2 веточки тимьяна или 1 чайная ложка тимьяна
- Базилик свежий
- Соль
- Перец
Обрежьте курицу от видимого жира.Начните варить куриную грудку в большой кастрюле около 14:00, если вы хотите есть в 17:00. После того, как курица прокипела в течение часа, выньте курицу и слейте воду (избавится от большего количества жира). Добавьте курицу и еще воды в кастрюлю ПОСЛЕ того, как вы ее очистите (кастрюлю). Варить еще полтора часа. В ожидании нарежьте / нарежьте все остальные овощные ингредиенты (пока не специи). За 30–45 минут до подачи на стол добавить все овощи и специи (чеснок раздавить, добавить базилик, тимьян, соль и перец по вкусу).Накройте кастрюлю, установите таймер и, когда зазвонит таймер, насладитесь великолепным ужином! Пастернак придает сладковатый вкус, который мне очень нравится. Если вы хотите более густой, тушеный соус, добавьте немного картофельной муки (1-2 чайные ложки). Вот еще один мой рецепт куриного супа, который очень похож.
Ужин №2: треска со спаржей и ямсом
Рыба особенно хороша для тех, кто страдает хроническим панкреатитом, но белое мясо лучше всего, потому что в ней меньше жира. А треска со спаржей и ямсом, посыпанная коричневым сахаром, — одно из моих любимых блюд.
В одном хорошем филе трески (116 грамм) содержится 21 грамм белка, более 250 мг омега-3, 460 мг калия, витамины E, A, B12, кальций и многое другое, при этом содержится всего ОДИН грамм жира.
Добавьте питательные вещества, содержащиеся в спарже, и немного батата, посыпанного коричневым сахаром, и вы получите чертовски красивую, богатую питательными веществами еду!
Это то, что вам понадобится:
- Хороший кусок трески на каждого человека
- Спаржа свежая или замороженная
- Достаточно батата для семьи
- Коричневый сахар
- Соль
- Перец
- Петрушка
- Свежий измельченный чеснок (1-2 зубчика)
- Лимона достаточно, чтобы выжать треску
Я начинаю готовить блюдо с очищенного батата с помощью микроволны.Я обычно делаю два батата хорошего размера, и они готовятся с двумя интервалами по 9 минут, чтобы приготовить так, как я люблю. Я проверяю их на полпути, чтобы узнать, нужны ли им дополнительные 9 минут или меньше может работать. Пока готовится батат, я готовлю треску на сковороде. Никакого масла или спрей только лимонный сок, чеснок, соль, перец, петрушку. Когда батат готов, я откладываю его в сторону и тушу спаржу (нагрейте и подавайте в пакетике) в течение 4-5 минут на сильном огне. Мне нравится 4 минуты, но вы можете сделать больше за 5.Пока моя спаржа нюхает, моя рыба жарится (накрытая). К тому времени, как моя рыба готова, все остальное готово, и я разрезаю батат, посыпаю его большим количеством коричневого сахара, добавляю рыбу и спаржу и начинаю наслаждаться вкусными блюдами
Я не шеф-повар, поэтому, если я могу придумать, что поесть и как приготовить, чтобы я не заболела, то можете и вы, или ваша жена. Если я могу это сделать, поверьте мне, любой сможет! Проявив немного воображения, вы сможете приготовить прекрасные блюда. Жареные овощи с рыбой и салатом, то же с куриной грудкой или грудкой индейки.Действительно, подумайте, сделайте и ешьте! Все, что нужно, — это подумать о тех продуктах, которые вам нравятся, составить из них хорошие комбинации и приготовить их безопасным способом.
Я добавлю больше идей для ужина, когда у меня будет время, но ваш ежедневный план питания при хроническом панкреатите чрезвычайно важен. Помните о целевой жирной цели. Не более 5 граммов жира на один прием пищи, всего 25 граммов жира в день. Большая часть этого жира должна быть растительного происхождения, что значительно снижает воспалительный процесс поджелудочной железы.
Ассоциация диетических привычек и тяжести острого панкреатита | Текущие разработки в области питания
Абстрактные
Предпосылки
Влияние диеты на риск острого панкреатита (ОП) предполагалось в предыдущих исследованиях, но связь диетических привычек с тяжестью ОП ранее не оценивалась.
Цель
Целью исследования было оценить различия в описанных диетических привычках у пациентов с тяжелым АД по сравнению с пациентами с легким или умеренным АД.
Методы
Была использована проспективно поддерживаемая когорта пациентов с ОП. Была внедрена краткая анкета по диетическим привычкам. Диетические привычки были классифицированы на основе общего типа диеты, количества фруктов / овощей, содержания жира, потребления молочных продуктов, десертов / сладостей и потребления жидкости.Пациенты были разделены на АП легкой / средней и тяжелой степени. Многовариантный анализ использовался, чтобы определить, имеют ли пищевые привычки независимую связь с тяжестью ОП.
Результаты
Обследовано 407 пациентов с ОП. Средний возраст пациентов составил 51 год, из них 202 человека (50%) были мужчинами. 29% пациентов были курильщиками и 46% активно употребляли алкоголь. У 225 пациентов было АП легкой степени, у 103 — умеренное АД и у 79 — тяжелое АД. Три группы были сопоставимы по расе, индексу массы тела, этиологии АП и сопутствующим заболеваниям.Факторы питания в группах были в целом сопоставимы между группами, за исключением типа диеты: пациенты с тяжелым ОП имели более высокий процент употребления мясной диеты (84%), чем пациенты с легким ОП (72%) и умеренным ОП (67%) (). P = 0,04). Основываясь на многомерной логистической регрессии, OR развития тяжелого AP составил 2,5 (95% ДИ: 1,24–5,32, P = 0,01) между пациентами, которые придерживаются мясной диеты, и теми, кто придерживается растительной диеты.
Выводы
Богатая мясом диета независимо связана с развитием стойкой органной недостаточности (тяжелого заболевания) у пациентов с ОП.Эти результаты требуют дальнейшей оценки и могут быть полезны для консультирования пациентов, стратификации риска и профилактики заболеваний. Это исследование зарегистрировано на сайте Clinicaltrials.gov как NCT03075605.
Введение
Острый панкреатит (ОП) является основной причиной госпитализаций по поводу желудочно-кишечного тракта, и его частота продолжает расти (1). Пересмотренная атлантская классификация (RAC) — это международный консенсус, который классифицирует AP в зависимости от тяжести заболевания на 3 категории: легкая (без органной недостаточности и местных осложнений), умеренная (транзиторная органная недостаточность продолжительностью <48 часов и / или местные осложнения), и тяжелый АП (стойкая органная недостаточность ≥48 ч, с местными осложнениями или без них) (2).Пациенты с тяжелым ОП обычно нуждаются в длительной госпитализации и имеют значительную заболеваемость и смертность (3). Кроме того, примерно у одной пятой пациентов после эпизода АП может развиться рецидив АП, и примерно у 10% пациентов с течением времени развивается хронический панкреатит (4).
Существует несколько этиологий развития ОП, включая камни в желчном пузыре, гипертриглицеридемию и некоторые лекарства. Влияние двух основных поддающихся изменению факторов риска, употребления алкоголя и курения сигарет, было тщательно оценено как вклад в развитие и прогрессирование ОП (5, 6).Однако еще один потенциально важный модифицируемый фактор риска ОП, который также не изучался, — это диета. В нескольких популяционных исследованиях оценивалась связь между определенными диетическими компонентами и заболеваемостью ОП (7–11). Однако в некоторых из этих исследований отсутствовали данные отдельных пациентов по ключевым клиническим параметрам. Кроме того, насколько нам известно, связь диетических привычек с тяжестью ОП ранее не оценивалась.
Выявление конкретных диетических привычек, которые могут потенциально повлиять на клиническое течение и тяжесть ОП, может иметь серьезные последствия для консультирования пациентов, стратификации риска и профилактики заболеваний.Целью этого исследования было оценить различия в описанных диетических привычках между пациентами с тяжелым ОП и пациентами с легким или умеренным ОП, а также определить ключевые диетические переменные, на которые можно было бы направить разработку эффективных стратегий профилактики ОП.
Методы
Исследуемая популяция
Это исследование зарегистрировано на сайте www.clinicaltrials.gov (NCT03075605). Связанный с панкреатитом риск органной недостаточности — это текущее проспективное обсервационное исследование, проводимое в Медицинском центре Университета Питтсбурга и одобренное наблюдательным советом учреждения (идентификатор протокола PRO08010374).Пациенты, которые соответствуют ≥2 из 3 критериев диагноза AP и поступают в течение 7 дней с момента появления боли, считаются подходящими для включения в исследование: наличие боли в животе, характерной для AP, уровень липазы в сыворотке ≥3 раз выше верхней границы нормы и / или перекрестный — результаты секционной визуализации согласуются с AP. Пациенты с визуализацией и / или клиническими данными, указывающими на хронический панкреатит или рак поджелудочной железы, исключаются. После получения информированного согласия каждый пациент включается в исследование после поступления или перевода в наш центр и проспективно отслеживается до выписки из больницы.Период включения в это конкретное исследование был с августа 2008 года по декабрь 2015 года. Никакого конкретного расчета размера выборки не производилось, и во время статистического анализа использовались перспективные данные.
Проспективно регистрируются соответствующие демографические, лабораторные и радиологические данные. Проверяются внешние медицинские карты переведенных пациентов. Регистрируют этиологию ОП, длительность органной недостаточности (при наличии) и развитие местных осложнений (при наличии). Подробная информация об употреблении алкоголя и курении сигарет в анамнезе получается путем личного опроса пациентов.
Диетическая анкета
Краткая анкета диетических привычек заполняется проспективно путем личного опроса зарегистрированных пациентов во время их госпитализации. Диетические привычки классифицируются на основе общего типа диеты (богатая мясом по сравнению с овощной), порций фруктов / овощей, потребления жиров (низкого, среднего или высокого), потребления молочных продуктов, потребления десертов / сладостей и потребления жидкости ( Фигура 1). Мы решили использовать этот базовый FFQ для оценки наличия потенциальных ассоциаций для целей данного исследования, потому что не существует утвержденных вопросников о диете для расстройств поджелудочной железы, а подробный опросник по частоте приема пищи было трудно использовать, поскольку пациенты были опрошены во время госпитализации с острое заболевание.
РИСУНОК 1
РИСУНОК 1
Статистический анализ
Для сравнения исходных характеристик пациентов и клинических факторов среди пациентов с ОП в трех группах RAC, дисперсионный анализ был применен к непрерывным переменным, а критерий хи-квадрат Пирсона был применен к категориальным переменным. Для непрерывных переменных, распределение которых далеко от нормального (ИМТ, индекс коморбидности Чарлсона и потребление жидкости), вместо этого использовался непараметрический тест Краскела – Уоллиса.Категориальные переменные с ≤10 наблюдениями в любой из категорий RAC были свернуты с соседней переменной для сохранения статистической мощности. Этими переменными были раса, этиология ОП, тип диеты, потребление молочных продуктов и порции фруктов / овощей. Модели многовариантной логистической регрессии использовались для изучения связи между различными диетическими привычками и риском тяжелого ОП (по сравнению с легким и умеренным ОП). В моделях были скорректированы пол, возраст, раса, ИМТ и тип диеты. Здесь пациенты с легким и средним ОП были сгруппированы вместе и сравнивались с пациентами с тяжелым ОП, исходя из клинической точки зрения, согласно которой лечение этих пациентов отличается от лечения пациентов с тяжелым ОП.Переменные с нескорректированными значениями P ≤0,2 были включены в многопараметрический анализ. Переменные, которые не были статистически значимыми в многопараметрическом анализе, впоследствии не были включены в окончательную модель, за исключением возраста, пола, расы, ИМТ и активного употребления алкоголя, которые мы скорректировали. Возможные взаимодействия между полом, возрастом, ИМТ и типом диеты в этих регрессионных моделях были протестированы с помощью теста Вальда. Гамма-статистика использовалась для оценки степени соответствия между обычными переменными, связанными с диетой.Все тесты были двусторонними, и значение P ≤0,05 считалось статистически значимым. Анализы проводились с использованием R (R Foundation for Statistical Computing, 2017, версия 3.3.3).
Результаты
Обследовано 407 пациентов с ОП. Средний возраст пациентов составлял 51 год (стандартное отклонение 18 лет), 202 года (49,6%) были мужчинами. Исходно 29% пациентов курили, а 46% активно употребляли алкоголь. Согласно RAC, у 225 пациентов было АД легкой степени, у 103 — умеренное АД и у 79 — тяжелое АД.В таблице 1 приведены характеристики всех пациентов с ОП, сравнивая клинические характеристики пациентов с легкой, средней и тяжелой формой заболевания. В целом, 3 группы были сопоставимы по расе, этиологии АП (билиарный по сравнению с другими) и индексу коморбидности Чарлсона. Описательный анализ показал значительные различия по возрасту, полу и ИМТ между 3 группами.
ТАБЛИЦА 1
Демографические и клинические характеристики пациентов с легким, средним и тяжелым ОП 1
| . | Мягкий AP ( N = 225) . | Средняя точка доступа ( N = 103) . | Серьезный AP ( N = 79) . | Итого ( N = 407) . | P значение . | |
|---|---|---|---|---|---|---|
| Средний возраст, y | 49,8 ± 17,7 | 50,6 ± 17,8 | 56,5 ± 15,9 | 51,3 ± 17,6 | 0,01 | |
Мужской, n| (433635) .6) | 55 (53,4) | 49 (62,0) | 202 (49,6) | 0,01 | | |
| Кавказский, n (%) | 198 (88,0) | 95 (92,2) 69636 | 95 (92,2) 69636 | (87,3) | 362 (88,9) | 0,46 |
| ИМТ ≥30 кг / м 2 , n (%) | 96 (42,7) | 45 (43,7) | 46 (58,2) | 187 (45,9) | 0,05 | |
| Активный курильщик, n (%) | 66 (29.3) | 31 (30,1) | 21 (26,6) | 118 (29,0) | 0,86 | |
| Активное употребление алкоголя, n (%) | 93 (41,3) | 54 (52,4) | 39 (49,4) | 186 (45,7) | 0,13 | |
| Средний индекс коморбидности Чарлсона 2 | 0 [0, 1] | 0 [0, 1] | 1 [0, 2] | 0 [0, 1] | 0,31 | |
| Билиарная этиология ОП, n (%) | 95 (42.2) | 37 (35,9) | 39 (49,4) | 171 (42,0) | 0,19 | |
| Рецидивирующий AP, n (%) | 84 (37,3) | 41 (39635) | 141 (34,6) | 0,01 | ||
| Переведено из стационара, n (%) | 92 (40,9) | 68 (66) | 67 (84,8) | 227 (55,8) | <0,001 | |
| Смертность, n (%) | 0 | 0 | 16 (20.3) | 16 (3,9) | <0,001 |
| . | Мягкий AP ( N = 225) . | Средняя точка доступа ( N = 103) . | Серьезный AP ( N = 79) . | Итого ( N = 407) . | P значение . | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Средний возраст, лет | 49.8 ± 17,7 | 50,6 ± 17,8 | 56,5 ± 15,9 | 51,3 ± 17,6 | 0,01 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Самец, n (%) | 98 (43,6) | 55 (53,4) | ) | 202 (49,6) | 0,01 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Кавказский, n (%) | 198 (88,0) | 95 (92,2) | 69 (87,3) | 362 (88,9) 0,46 906 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ИМТ ≥30 кг / м 2 , n (%) | 96 (42.7) | 45 (43,7) | 46 (58,2) | 187 (45,9) | 0,05 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Активный курильщик, n (%) | 66 (29,3) | 31 (30,1) | 21 (26,6) | 118 (29,0) | 0,86 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Активное употребление алкоголя, n (%) | 93 (41,3) | 54 (52,4) | 39 (49,4) | 186 (45,7 ) | 0,13 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Средний индекс коморбидности Чарлсона 2 | 0 [0, 1] | 0 [0, 1] | 1 [0, 2] | 0 [0, 1] | 0 .31 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Билиарная этиология ОП, n (%) | 95 (42,2) | 37 (35,9) | 39 (49,4) | 171 (42,0) | 0,19 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Рецидив, | n (%) | 84 (37,3) | 41 (39,8) | 16 (20,3) | 141 (34,6) | 0,01 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Переведено из стационара, n (%) | 92 (40,9) | 68 (66) | 67 (84.8) | 227 (55,8) | <0,001 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Смертность, n (%) | 0 | 0 | 16 (20,3) | 16 (3,9) | 8 906 <0,001 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| . | Мягкий AP ( N = 225) . | Средняя точка доступа ( N = 103) . | Серьезный AP ( N = 79) . | Итого ( N = 407) . | P значение . |
|---|---|---|---|---|---|
| Средний возраст, лет | 49,8 ± 17,7 | 50,6 ± 17,8 | 56,5 ± 15,9 | 51,3 ± 17,6 | 0,01 |
| Самцов, ) | 55 (53,4) | 49 (62,0) | 202 (49.6) | 0,01 | |
| Кавказский, n (%) | 198 (88,0) | 95 (92,2) | 69 (87,3) | 362 (88,9) | 0,46 | 96 (42,7) | 45 (43,7) | 46 (58,2) | 187 (45,9) | 0,05 |
| Активный курильщик, n (%) | 66 (29,3) | 31 (30,1) | 21 (26.6) | 118 (29,0) | 0,86 |
| Активное употребление алкоголя, n (%) | 93 (41,3) | 54 (52,4) | 39 (49,4) | 186 (45,7) | 0,13 |
| Средний индекс коморбидности Чарлсона 2 | 0 [0, 1] | 0 [0, 1] | 1 [0, 2] | 0 [0, 1] | 0,31 |
| Билиарная этиология ОП, n (%) | 95 (42.2) | 37 (35,9) | 39 (49,4) | 171 (42,0) | 0,19 |
| Рецидивирующий AP, n (%) | 84 (37,3) | 41 (39635) | 141 (34,6) | 0,01 | |
| Переведено из стационара, n (%) | 92 (40,9) | 68 (66) | 67 (84,8) | 227 (55,8) | <0,001 |
| Смертность, n (%) | 0 | 0 | 16 (20.3) | 16 (3,9) | <0,001 |
| . | Мягкий AP ( N = 225) . | Средняя точка доступа ( N = 103) . | Серьезный AP ( N = 79) . | Итого ( N = 407) . | P значение . | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Средний возраст, лет | 49.8 ± 17,7 | 50,6 ± 17,8 | 56,5 ± 15,9 | 51,3 ± 17,6 | 0,01 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Самец, n (%) | 98 (43,6) | 55 (53,4) | ) | 202 (49,6) | 0,01 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Кавказский, n (%) | 198 (88,0) | 95 (92,2) | 69 (87,3) | 362 (88,9) 0,46 906 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ИМТ ≥30 кг / м 2 , n (%) | 96 (42.7) | 45 (43,7) | 46 (58,2) | 187 (45,9) | 0,05 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Активный курильщик, n (%) | 66 (29,3) | 31 (30,1) | 21 (26,6) | 118 (29,0) | 0,86 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Активное употребление алкоголя, n (%) | 93 (41,3) | 54 (52,4) | 39 (49,4) | 186 (45,7 ) | 0,13 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Средний индекс коморбидности Чарлсона 2 | 0 [0, 1] | 0 [0, 1] | 1 [0, 2] | 0 [0, 1] | 0 .31 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Билиарная этиология ОП, n (%) | 95 (42,2) | 37 (35,9) | 39 (49,4) | 171 (42,0) | 0,19 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Рецидив, | n (%) | 84 (37,3) | 41 (39,8) | 16 (20,3) | 141 (34,6) | 0,01 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Переведено из стационара, n (%) | 92 (40,9) | 68 (66) | 67 (84.8) | 227 (55,8) | <0,001 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Смертность, n (%) | 0 | 0 | 16 (20,3) | 16 (3,9) | 8 906 <0,001 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| . | Мягкий AP ( N = 225) . | Средняя точка доступа ( N = 103) . | Серьезный AP ( N = 79) . | Итого ( N = 407) . | P значение . |
|---|---|---|---|---|---|
| Тип диеты, n (%) | |||||
| Мясо хотя бы несколько раз в неделю | 156 (71,6) | 64 (67,4) | 59 (84,3) | 279 ( ) | 0,04 |
| В основном овощи | 62 (28,4) | 31 (32,6) | 11 (15,7) | 104 (27,2) | |
| % жира, n 9055 | |||||
| с высоким содержанием жира | 21 (12.3) | 11 (15,5) | 12 (25,0) | 44 (15,2) | 0,15 |
| Средняя жирность | 88 (51,5) | 36 (50,7) | 26 (54,2) | (51,7) | |
| С низким содержанием жира | 62 (36,3) | 24 (33,8) | 10 (20,8) | 96 (33,1) | |
| % Молочные продукты, n () n | |||||
| ≥1 порция / день | 152 (69.1) | 73 (77,7) | 52 (75,4) | 277 (72,3) | 0,25 |
| Редко или несколько раз в неделю | 68 (30,9) | 21 (22,3) | 17 ( 24,6) | 106 (27,7) | |
| Фрукты / овощи, n (%) | |||||
| ≥3 порций в день | 74 (33,9) | 31 (32,6) | 21 (30 ) | 126 (33,1) | 0,89 |
| <3 порций в день | 144 (66.1) | 64 (67,4) | 47 (69,1) | 255 (66,9) | |
| Десерт, n (%) | |||||
| Ежедневно | 52 (23,7) | 22 (31,9) | 96 (25,2) | 0,66 | |
| Несколько раз в неделю | 57 (26,0) | 26 (28,0) | 18 (26,1) | 101 (26,5) | |
| 1 раз в неделю | 49 (22.4) | 15 (16,1) | 11 (15,9) | 75 (19,7) | |
| Редко | 61 (27,9) | 30 (32,3) | 18 (26,1) | ) | |
| Среднее потребление жидкости, 2 унции | 60 [40, 74] | 64 [40, 76] | 58 [35,5, 70] | 60 [40, 72] | 0,77 |
| . | Мягкий AP ( N = 225) . | Средняя точка доступа ( N = 103) . | Серьезный AP ( N = 79) . | Итого ( N = 407) . | P значение . |
|---|---|---|---|---|---|
| Тип диеты, n (%) | |||||
| Мясо хотя бы несколько раз в неделю | 156 (71,6) | 64 (67,4) | 59 (84.3) | 279 (72,8) | 0,04 |
| В основном овощи | 62 (28,4) | 31 (32,6) | 11 (15,7) | 104 (27,2) | |
| Высокая жирность | 21 (12,3) | 11 (15,5) | 12 (25,0) | 44 (15,2) | 0,15 |
| Средняя жирность 88 | ) | 36 (50,7) | 26 (54.2) | 150 (51,7) | |
| С низким содержанием жира | 62 (36,3) | 24 (33,8) | 10 (20,8) | 96 (33,1) | |
| Молочные продукты n (%) | |||||
| ≥ 1 порция в день | 152 (69,1) | 73 (77,7) | 52 (75,4) | 277 (72,3) | 0,25 |
| Редко или несколько раз в неделю | 68 (30,9) | 21 (22.3) | 17 (24,6) | 106 (27,7) | |
| Фрукты / овощи, n (%) | |||||
| ≥3 порций в день | 74 (33,9) | 31 (32,6 ) | 21 (30,9) | 126 (33,1) | 0,89 |
| <3 порций в день | 144 (66,1) | 64 (67,4) | 47 (69,1) | 255 (66,9) | |
| Десерт, n (%) | |||||
| Ежедневно | 52 (23.7) | 22 (23,7) | 22 (31,9) | 96 (25,2) | 0,66 |
| Несколько раз в неделю | 57 (26,0) | 26 (28,0) | 18 (26,1) | 101 (26,5) | |
| 1 раз в неделю | 49 (22,4) | 15 (16,1) | 11 (15,9) | 75 (19,7) | (27,9) | 30 (32,3) | 18 (26.1) | 109 (28,6) |
| Среднее потребление жидкости, 2 унции | 60 [40, 74] | 64 [40, 76] | 58 [35,5, 70] | 60 [ 40, 72] | 0,77 |
ТАБЛИЦА 2
Сравнение рациона питания пациентов с легким, средним и тяжелым АД 1
| . | Мягкий AP ( N = 225) . | Средняя точка доступа ( N = 103) . | Серьезный AP ( N = 79) . | Итого ( N = 407) . | P значение . |
|---|---|---|---|---|---|
| Тип диеты, n (%) | |||||
| Мясо хотя бы несколько раз в неделю | 156 (71,6) | 64 (67,4) | 59 (84,3) | 279 ( ) | 0,04 |
| В основном овощи | 62 (28.4) | 31 (32,6) | 11 (15,7) | 104 (27,2) | |
| Диетический жир, n (%) | |||||
| С высоким содержанием жира | 21 (12,3) 11 | 12 (25,0) | 44 (15,2) | 0,15 | |
| Средняя жирность | 88 (51,5) | 36 (50,7) | 26 (54,2) | 150 (51,7) | |
| С низким содержанием жира | 62 (36.3) | 24 (33,8) | 10 (20,8) | 96 (33,1) | |
| Молочные продукты, n (%) | |||||
| ≥1 порция в день | 152 (69,1) | 73 (77,7) | 52 (75,4) | 277 (72,3) | 0,25 |
| Редко или несколько раз в неделю | 68 (30,9) | 21 (22,3) | 17 (24,6) | 106 (27,7) | |
| Фрукты / овощи, n (%) | |||||
| ≥3 порций в день | 74 (33.9) | 31 (32,6) | 21 (30,9) | 126 (33,1) | 0,89 |
| <3 порций в день | 144 (66,1) | 64 (67,4) | 47 (69,1) | 255 (66,9) | |
| Десерт, n (%) | |||||
| Ежедневно | 52 (23,7) | 22 (23,7) | 22 (31,9) | 6 96 (25) | 0,66 |
| Несколько раз в неделю | 57 (26.0) | 26 (28,0) | 18 (26,1) | 101 (26,5) | |
| 1 раз в неделю | 49 (22,4) | 15 (16,1) | 11 (15,9) | 75 (19,7) | |
| Редко | 61 (27,9) | 30 (32,3) | 18 (26,1) | 109 (28,6) | |
Среднее потребление жидкости унций, | 60 [40, 74] | 64 [40, 76] | 58 [35.5, 70] | 60 [40, 72] | 0,77 | |
| . | Мягкий AP ( N = 225) . | Средняя точка доступа ( N = 103) . | Серьезный AP ( N = 79) . | Итого ( N = 407) . | P значение . |
|---|---|---|---|---|---|
| Тип диеты, n (%) | |||||
| Мясо хотя бы несколько раз в неделю | 156 (71.6) | 64 (67,4) | 59 (84,3) | 279 (72,8) | 0,04 |
| В основном овощи | 62 (28,4) | 31 (32,6) | 11 (15,7) | ||
| Диетический жир, n (%) | |||||
| Высокий жир | 21 (12,3) | 11 (15,5) | 12 (25,0) | 44 (15,235) | |
| Средний жир | 88 (51.5) | 36 (50,7) | 26 (54,2) | 150 (51,7) | |
| С низким содержанием жира | 62 (36,3) | 24 (33,8) | 10 (20,8) | 96 ( 33,1) | |
| Молочные продукты, n (%) | |||||
| ≥1 порция в день | 152 (69,1) | 73 (77,7) | 52 (75,4) | 277 (72,3) | 0,25 |
| Редко или несколько раз в неделю | 68 (30.9) | 21 (22,3) | 17 (24,6) | 106 (27,7) | |
| Фрукты / овощи, n (%) | |||||
| ≥3 порций / день | 74 (33,9 ) | 31 (32,6) | 21 (30,9) | 126 (33,1) | 0,89 |
| <3 порций в день | 144 (66,1) | 64 (67,4) | 47 (69,1) | 255 (66,9) | |
| Десерт, n (%) | |||||
| Ежедневно | 52 (23.7) | 22 (23,7) | 22 (31,9) | 96 (25,2) | 0,66 |
| Несколько раз в неделю | 57 (26,0) | 26 (28,0) | 18 (26,1) | 101 (26,5) | |
| 1 раз в неделю | 49 (22,4) | 15 (16,1) | 11 (15,9) | 75 (19,7) | (27,9) | 30 (32,3) | 18 (26.1) | 109 (28,6) |
| Среднее потребление жидкости, 2 унции | 60 [40, 74] | 64 [40, 76] | 58 [35,5, 70] | 60 [ 40, 72] | 0,77 |
Связь типа диеты с степенью тяжести AP
На основе модели многомерной логистической регрессии (таблица 3) и после поправки на возраст, пол, расу, ИМТ и активное употребление алкоголя, отношение шансов развития тяжелого АП составило 2.5 (95% ДИ: 1,24–5,32, P = 0,01) между пациентами, которые придерживаются диеты, богатой мясом, и теми, кто придерживается в основном растительной диеты. Тип диеты был единственной переменной, значимо связанной с тяжестью АР после поправки на демографические данные. Важно отметить, что статистика гаммы среди порядковых переменных, связанных с диетой, показала, что тип диеты (потребление мяса) и диетический жир умеренно коррелировали (γ 0,60).
ТАБЛИЦА 3
Модель многомерной логистической регрессии
| . | OR (тяжелое АД по сравнению с легким / умеренным АД) . | 95% ДИ . | P значение . | |||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Возраст, лет | 1,03 | 1,01–1,05 | <0,01 | |||||||||||||||||||||||||||||||||||||
| Пол, самец | 1,51 | 0,87–2,67 | 0,15 | 0,15 | кг ≥ 2 | 2,12 | 1,23–3,72 | 0,01 | ||||||||||||||||||||||||||||||||
| Раса, европеоид | 1.41 | 0,61–3,02 | 0,4 | |||||||||||||||||||||||||||||||||||||
| Активное употребление алкоголя | 1,53 | 0,86–2,74 | 0,15 | |||||||||||||||||||||||||||||||||||||
| Диета с высоким содержанием мяса | 2,47 | 8 | 2,47 | 8
ТАБЛИЦА 3 Многовариантная модель логистической регрессии 6 . | OR (тяжелое АД по сравнению с легким / умеренным АД) | . 95% ДИ | . P значение | . | ||||||||||||||||||||||||||||||||
| Возраст, лет | 1.03 | 1,01–1,05 | <0,01 | |||||||||||||||||||||||||||||||||||||
| Пол мужской | 1,51 | 0,87–2,67 | 0,15 | |||||||||||||||||||||||||||||||||||||
| ИМТ ≥30 кг / м 2 | 0,01 | |||||||||||||||||||||||||||||||||||||||
| Раса, европеоид | 1,41 | 0,61–3,02 | 0,4 | |||||||||||||||||||||||||||||||||||||
| Активное употребление алкоголя | 1,53 | 0,86–2,74 | 6 0,15 | 6 0,15 | богатое мясо .47 | 1,24–5,32 | 0,01 |
| . | OR (тяжелое АД по сравнению с легким / умеренным АД) . | 95% ДИ . | P значение . | |||||||
|---|---|---|---|---|---|---|---|---|---|---|
| Возраст, лет | 1,03 | 1,01–1,05 | <0,01 | |||||||
| Пол, самец | 1,51 | 0,87–2,67 | 0,15 | 0,15 | 2 | 2.12 | 1,23–3,72 | 0,01 | ||
| Раса, европеоид | 1,41 | 0,61–3,02 | 0,4 | |||||||
| Активное употребление алкоголя | 1,53 | 0,8636–2 с высоким содержанием мяса | 2,47 | 1,24–5,32 | 0,01 |
Обсуждение
AP ассоциируется со значительной заболеваемостью, значительной смертностью и высокими расходами на здравоохранение в США (12).Учитывая отсутствие текущей терапии, специфической для конкретного заболевания, особенно важно выявить изменяемые факторы риска для предотвращения ОП или изменения его потенциально тяжелого клинического течения. Влияние диеты на развитие ОП уже много лет упоминается в медицинской литературе, поскольку она представляет собой привлекательный модифицируемый фактор риска для этого потенциально разрушительного заболевания. Однако точное влияние привычного рациона питания на клиническое течение ОП и тяжесть заболевания ранее не изучалось.
Недавний популяционный проспективный анализ большой многоэтнической когорты пациентов с ОП выявил, что потребление насыщенных жиров и холестерина и их пищевые источники, включая красное мясо, положительно связаны с риском АП, связанного с желчными камнями. Это исследование также показало, что потребление клетчатки было обратно пропорционально связано как с АД, связанным с желчными камнями, так и с АД, не связанным с желчными камнями (7). Эти результаты согласуются с исследованием здоровья женщин Айовы, которое показало повышенный риск ОП при более высоком общем потреблении и насыщенных жирах (8).В двух других популяционных проспективных исследованиях сообщалось о защитном эффекте овощей и рыбы в отношении заболеваемости АП, не связанной с камнями (9, 10). Кроме того, подтверждая влияние диеты на воспаление поджелудочной железы, было показано, что диетические привычки также влияют на хронический панкреатит. Крупное поперечное исследование показало, что диета с высоким содержанием жиров связана с более молодым возрастом при постановке диагноза, более молодым возрастом появления симптомов и более высокой вероятностью продолжающейся боли в животе у пациентов с хроническим панкреатитом (13).
Насколько нам известно, это первое исследование, в котором оцениваются различия в описанных диетических привычках у пациентов с тяжелым АД по сравнению с пациентами с легким или умеренным АД. В нашей проспективно включенной когорте пациентов с ОП, госпитализированных или переведенных в крупный медицинский центр третичного уровня, и после поправки на демографические данные и активное употребление алкоголя мы сообщаем, что OR развития тяжелого ОП у пациентов составляет 2,5 (95% ДИ: 1,24, 5,32). которые придерживаются диеты, богатой мясом, по сравнению с пациентами, которые в основном придерживаются растительной диеты ( P = 0.01). Важно отметить, что мы демонстрируем, что тип диеты (потребление мяса) и диетический жир умеренно коррелируют (γ 0,60), что указывает на то, что сам диетический жир также может быть косвенно связан с тяжелым ОП. Это неудивительно, потому что диета, богатая мясом, в западных странах обычно также имеет высокое содержание жира. В рамках лечения АП рекомендуется избегать жирного и красного мяса, и наши результаты подтверждают эту практику. Хотя наши результаты частично аналогичны результатам популяционного поперечного исследования, проведенного в Китае, в котором сообщается о 2-кратном увеличении риска ОП среди субъектов с высоким потреблением мяса [ИЛИ: 2.85 (95% ДИ: 1,20–6,74), P = 0,017], в предыдущем исследовании не оценивалась корреляция диеты с клиническим течением, т. Е. Тяжестью ОП (11).
Существует несколько гипотетических механизмов, с помощью которых диета, богатая мясом (и, следовательно, жиром) и бедная овощами, может влиять на клиническое течение ОП. Во-первых, и мясо, и жир оказывают сильное стимулирующее действие на поджелудочную железу и связаны с повышенной секрецией холецистокинина. Во-вторых, определенные диетические компоненты могут влиять на воспалительный каскад, внося активный кислород и азотные формы, которые участвуют в патогенезе ОП (14).Дисбаланс антиоксидантного статуса, частично вызванный диетическими факторами, может повысить чувствительность поджелудочной железы к окислительному стрессу и усилить АД. Эта гипотеза была подтверждена результатами проспективного исследования шведской популяционной когорты старше 12 лет, в котором сообщалось о значительной обратной линейной зависимости доза-ответ между потреблением овощей и риском АП, не связанного с камнями, в результате чего овощи (богатые антиоксидантами, такими как как витамин C и β-каротин) для обеспечения окислительно-восстановительного баланса и защиты от развития AP (10).В-третьих, было показано, что диета с высоким содержанием жиров (которая состоит в основном из мяса) вызывает повреждение поджелудочной железы на моделях крыс и усугубляет вызванное алкоголем повреждение поджелудочной железы (15, 16). В-четвертых, диета оказывает значительное влияние на состав микробиоты кишечника (17). Вполне вероятно, что диета может действовать как ключевой фактор, изменяющий заболевание, изменяя состав микробиома кишечника и вызывая провоспалительное состояние, тем самым увеличивая риск ОП и ухудшая его клиническое течение. Tan et al. (18) сообщили, что популяции кишечных Enterobacteriaceae и Enterococcus были выше, а популяция Bifidobacterium была ниже у пациентов с ОП (как легкой, так и тяжелой), чем у здоровых субъектов.В этом исследовании полиорганная недостаточность чаще встречалась у пациентов с ОП с дисбактериозом, что свидетельствует о потенциальном влиянии микробиома кишечника на тяжесть заболевания.
Основными сильными сторонами этого исследования являются проспективный метод включения пациентов, большой размер выборки, включение всех пациентов с ОП независимо от этиологии заболевания, личное интервью для получения вопросника о диете и адекватный контроль искажающих факторов.
У нашего исследования есть ряд ограничений. Дизайн исследования запрещает определение механистической связи между диетой и тяжестью ОП.Мы использовали анкету базовой частоты, чтобы оценить наличие потенциальных ассоциаций. Мы понимаем, что большинство обследований частоты приема пищи не дают достоверного представления о пищевых привычках и что в вопроснике по идеальному рациону питания следует многократно подробно описывать состав и количество пищи. Однако не существует утвержденных опросников по диете при заболеваниях поджелудочной железы. Кроме того, существующие FFQ отнимают много времени, потому что они могут включать ≤70 наименований продуктов питания / напитков, и большинство из них оценивают потребление пищи за предыдущий год, и поэтому их было бы невозможно применять в условиях нашего исследования, потому что пациенты были опрошены во время госпитализации с острая болезненная болезнь.Кроме того, данные о диете и других факторах риска панкреатита, включая потребление алкоголя и курение, были получены только на основе исходного вопросника. Возможны изменения в диете во время последующего наблюдения, и, поскольку АП является динамическим заболеванием, более серьезная тяжесть заболевания может быть связана с вариациями воздействия определенных пищевых продуктов. Кроме того, систематическая ошибка воспоминаний и ошибка измерения в вопросниках по питанию неизбежны и могут привести к неправильной классификации воздействия. Наконец, исследование проводится в специализированном специализированном центре со значительным количеством переведенных пациентов, и поэтому наши результаты не могут быть репрезентативными для всех пациентов с ОП.
Таким образом, наше исследование показывает, что диета, богатая мясом, независимо связана с тяжелым течением ОП. Если эти предварительные результаты подтвердятся в последующих проспективных исследованиях, они могут иметь важное значение для консультирования пациентов и стратификации риска и могут быть использованы в качестве основы для дальнейших исследований роли диетических вмешательств в качестве профилактических и терапевтических стратегий для AP.
Благодарности
Обязанности авторов — MD, AG и GIP: разработали и разработали исследование, собрали данные, выполнили статистический анализ, интерпретировали данные и написали рукопись; XG, GT и PG: провели статистический анализ и интерпретировали данные; PP, BM и IP: сбор и интерпретация данных; CY: интерпретировал данные и критически рассмотрел рукопись на предмет интеллектуального содержания; SJDO, DCW и DY: собрали данные и критически проанализировали рукопись на предмет интеллектуального содержания; GIP: несла основную ответственность за окончательный контент; и все авторы: прочитали и утвердили окончательную версию рукописи.
Банкноты
Эта работа была частично поддержана присуждением Георгиоса Папахристу Премии за заслуги перед ветеранами (IQ1CX000272-Q1A2).
Раскрытие информации об авторах: MD, AG, PP, XG, BM, CY, GT, PG, IP, SJDO, DCW, DY и GIP: нет конфликта интересов.
Дополнительная таблица 1 доступна по ссылке «Дополнительные данные» при размещении статьи в Интернете и по той же ссылке в онлайн-оглавлении по адресу https://academic.oup.com/cdn/.
Список литературы
1.
Peery
AF
,
Crockett
SD
,
Barritt
AS
,
Dellon
ES
,
Eluri
S
,
Gangarosa
000 Jensen
Lund
JL
,
Pasricha
S
,
Runge
T
et al.
Бремя болезней желудочно-кишечного тракта, печени и поджелудочной железы в США
.
Гастроэнтерология
2015
;
149
:
1731
—
41
..2.
Бэнки
PA
,
Bollen
TL
,
Dervenis
C
,
Gooszen
HG
,
Johnson
CD
,
G
9000 TSio
MG 9000 Tsio
Vege
SS
;
Рабочая группа по классификации острого панкреатита
.
Классификация острого панкреатита — 2012: пересмотр классификации и определений Атланты на основе международного консенсуса
.
Гут
2013
;
62
:
102
—
11
.3.
Mounzer
R
,
Langmead
CJ
,
Wu
BU
,
Evans
AC
,
Bishehsari
F
,
000 Sing
,
000 Sing
Сливка
A
,
Whitcomb
DC
,
Yadav
D
et al.
Сравнение существующих клинических систем оценки для прогнозирования стойкой органной недостаточности у пациентов с острым панкреатитом
.
Гастроэнтерология
2012
;
142
:
1476
—
82
.4.
Шанкаран
SJ
,
Xiao
AY
,
Wu
LM
,
Windsor
JA
,
Forsmark
CE 9000 MS3,
000 Petrov
000
.
Частота прогрессирования острого панкреатита в хронический и факторы риска: метаанализ
.
Гастроэнтерология
2015
;
149
:
1490
—
500
5.
Ядав
D
,
О’Коннелл
M
,
Papachristou
GI
.
Естественный анамнез после первого приступа острого панкреатита
.
Am J Гастроэнтерол
2012
;
107
:
1096
—
103
6.
Bertilsson
S
,
Swärd
P
,
Kalaitzakis
E
.
Факторы, влияющие на прогрессирование заболевания после первого приступа острого панкреатита
.
Клин Гастроэнтерол Гепатол
2015
;
13
:
1662
—
9
7.
Setiawan
VW
,
Pandol
SJ
,
Porcel
J
,
Wei
PC
ens Ле Маршан
L
,
Пайк
MC
,
Монро
KR
.
Факторы питания снижают риск острого панкреатита в большой многонациональной когорте
.
Клин Гастроэнтерол Гепатол
2017
;
15
:
257
—
65
8.
Prizment
AE
,
Jensen
EH
,
Hopper
AM
,
Virnig
BA
Факторы риска панкреатита у пожилых женщин: Исследование здоровья женщин Айовы
.
Ann Epidemiol
2015
;
25
:
544
—
8
.9.
Oskarsson
V
,
Orsini
N
,
Sadr-Azodi
O
,
Wolk
A
.
Потребление рыбы и риск острого панкреатита, не связанного с желчнокаменной болезнью: проспективное когортное исследование
.
Am J Clin Nutr
2015
;
101
:
72
—
78
.10.
Oskarsson
V
,
Sadr-Azodi
O
,
Orsini
N
,
Andrén-Sandberg
Å
,
Wolk
A
.
Овощи, фрукты и риск острого панкреатита, не связанного с желчнокаменной болезнью: популяционное проспективное когортное исследование
.
Гут
2013
;
62
:
1187
—
92
11.
Ян
H
,
Ван
L
,
Ши
YH
,
Sui
GT
GT
Lu
XQ
,
Li
MY
,
Xia
Q
,
Bian
XX
,
Li
HH
и др.
Факторы риска острого панкреатита у пожилого населения Китая: популяционное поперечное исследование
.
J Dig Dis
2014
;
15
:
501
—
7
12.
Peery
AF
,
Crockett
SD
,
Barritt
AS
,
Dellon
ES
,
Gangarosa
LM
,
Jensen
ET
,
Lund
JL
,
Pasricha
S
,
Runge
T
et al.
Бремя болезней желудочно-кишечного тракта, печени и поджелудочной железы в США
.
Гастроэнтерология
2015
;
149
:
1731
—
41
. 13.
Castiñeira-Alvariño
M
,
Lindkvist
B
,
Luaces-Regueira
M
,
Iglesias-García
J
,
Ja
,
Jariño
L
,
Домингес-Муньос
JE
.
«Роль жирной диеты в развитии осложнений хронического панкреатита»
.
Clin Nutr
2013
;
32
(
5
):
830
—
6
. 14.
Леунг
PS
,
Chan
YC
.
Роль окислительного стресса в воспалении поджелудочной железы
.
Антиоксидный окислительно-восстановительный сигнал
2009
;
11
:
135
—
65
. 15.
Ян
MX
,
Li
YQ
,
Meng
M
,
Ren
HB
,
Kou
Y
.
Длительная диета с высоким содержанием жиров вызывает повреждения поджелудочной железы из-за нарушений микроциркуляции поджелудочной железы и окислительного стресса у крыс с гиперлипидемией
.
Biochem Biophys Res Commun
2006
;
347
:
192e9
. 16.
Цукамото
H
,
Towner
SJ
,
Yu
GS
,
Французский
SW
.
Потенцирование вызванного этанолом повреждения поджелудочной железы диетическим жиром.Индукция хронического панкреатита у крыс алкоголем
.
Am J Pathol
1988
;
131
:
246e57
. 17.
Memba
R
,
Duggan
SN
,
Ni Chonchubhair
HM
,
Griffin
OM
,
Башир
000 Y
000
000
000
000 9Connor 9Connor 9 A
,
McMahon
J
,
Volcov
Y
,
Ryan
BM
et al.
Потенциальная роль микробиоты кишечника в заболевании поджелудочной железы: систематический обзор
.
Панкреатология
2017
;
17
(
6
):
867
—
74
. 18.
Тан
C
,
Ling
Z
,
Huang
Y
,
Cao
Y
,
Liu
Q
,
Cai
T
Лю
C
,
Li
Y
,
Xu
K
.
Дисбиоз кишечной микробиоты, связанный с воспалением, вовлеченный в прогрессирование острого панкреатита
.
Поджелудочная железа
2015
;
44
(
6
):
868e75
.




 Вечером готовится запеканка из овощей с сыром.
Вечером готовится запеканка из овощей с сыром. Обед состоит из овощного супа-пюре и тефтелей. Днем можно сделать суфле из творога, а на ужин – отварную рыбу с гречневой кашей.
Обед состоит из овощного супа-пюре и тефтелей. Днем можно сделать суфле из творога, а на ужин – отварную рыбу с гречневой кашей. Желудок, привыкая к определенному режиму, заранее начинает выделять сок для лучшего усвоения продуктов.
Желудок, привыкая к определенному режиму, заранее начинает выделять сок для лучшего усвоения продуктов.