причины, симптомы, цена лечения панкреатита в Москве
Продолжительное заболевание поджелудочной железы, вызывающее болезненность и расстройство функции органа, а также характеризующееся необратимыми структурными изменениями, называется хроническим панкреатитом. Свыше половины случаев панкреатита спровоцировано избыточным употреблением алкоголя.
Диагностическое оснащение и многолетний клинический опыт врачей-гастроэнтерологов клиники позволяют чётко установить характер поражения органа секреции, в случаях острого и хронического панкреатита, а также сформировать эффективный план лечения.
Что собой представляет панкреатит?
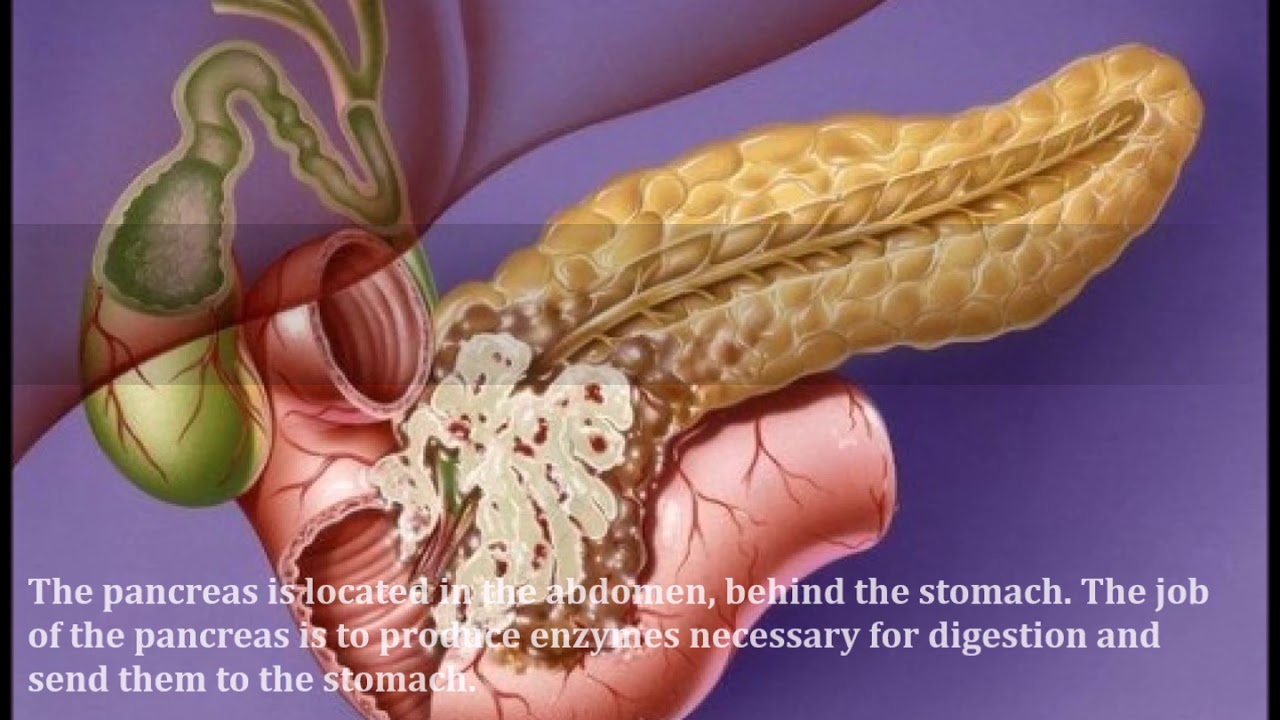
Поджелудочная железа – орган брюшной полости, выполняющий две функции — пищеварительную и эндокринную. Железа вырабатывает в тонкую кишку около 1,5 литра панкреатического секрета, необходимого для пищеварения, а эндокринная часть вырабатывает различные гормоны, которые регулируют метаболизм сахара, в частности гормон инсулин.
При развитии панкреатита воспалительный отёк отдельных клеток блокирует трансфер пищеварительного сока в проток поджелудочной железы, что вызывает его проникновение в окружающие ткани и их разрушение. Результатом является распространение воспаления и медленное самопереваривание поджелудочной железы с утратой функций этого жизненно важного органа. Хроническая форма панкреатита может осложниться серьезными патологиями органов желудочно-кишечного тракта, эндокринными заболеваниями и др.
Причины развития панкреатита
Заболевания органов желудочно-кишечного тракта, погрешности в питании могут спровоцировать развитие панкреатита так же, как и другие причины:
Алкогольные интоксикации, отравления
Сахарный диабет, переедание
Гипертония, атеросклероз сосудов
Генетическая предрасположенность, беременность
Приёмом отдельных лекарственных препаратов
Травмы поджелудочной железы, аллергия
Как определить панкреатит?
Чаще всего к специалистам центра «Чудо Доктор» обращаются пациенты, наблюдающие у себя симптомы приступа острого и хронического панкреатита, особенно после эпизодических погрешностей в питании:
- сильные и стойкие боли в верхней части живота, не поддающиеся купированию медикаментами, имеющие опоясывающий характер и отдающие в спину или в одно из подреберьев.

- проявления диспепсических расстройств, таких как снижение аппетита, рвота с примесью желчи, диарея, избыточное газообразование, сухость во рту.
- ухудшение общего самочувствия: подъем температуры тела, изменение цвета кожных покровов, появление синюшных пятен и желтушности, беспричинная потеря веса.
Так как симптомы панкреатита схожи с симптомами других патологий органов желудочно-кишечного тракта, для правильной дифференциации следует незамедлительно обратиться к специалисту, который примет во внимание не только внешние признаки, но и данные клинических исследований.
Диагностика
Сложность обследования поджелудочной железы заключается в том, что она располагается позади остальных органов брюшины и имеет небольшие размеры, что затрудняет ее визуализацию любыми способами.
На основании жалоб пациента и врачебного осмотра опытный гастроэнторолог ставит предварительный диагноз и назначает дополнительные лабораторные и аппаратные обследования, которые служат для подтверждения врачебного заключения. Современное оснащение клиники «Чудо Доктор» позволяет пройти необходимые диагностические обследования поджелудочной железы и других органов пищеварительной системы:
Современное оснащение клиники «Чудо Доктор» позволяет пройти необходимые диагностические обследования поджелудочной железы и других органов пищеварительной системы:
Лабораторные анализы. Воспалительные процессы в организме, а также уровень и концентрацию ферментов, попавших в кровь, позволяют выявить общеклинические и биохимические анализы крови, мочи и кала
УЗИ поджелудочной железы. Исследовательская методика, позволяющая определить изменение размеров больного органа и присутствие свободной жидкости в брюшине.
Мультиспиральная компьютерная томография. Самым современным и информативным способом аппаратной диагностики панкреатита и определения структурных трансформаций в тканях железы, является МСКТ брюшной полости и забрюшинного пространства с внутривенным введением контрастного вещества.
Лечение панкреатита в клинике «Чудо Доктор»
Медицина давно признала острый панкреатит опасным состоянием организма. Поэтому лечение панкреатита у женщин и мужчин в обязательном порядке проводится в условиях стационара под пристальным наблюдением хирургов.
Поэтому лечение панкреатита у женщин и мужчин в обязательном порядке проводится в условиях стационара под пристальным наблюдением хирургов.
Медикаментозная терапия
Для снятия острого состояния при лечении острого панкреатита в стационаре применяются медикаментозные способы лечения, заключающиеся в использовании обезболивающих, ферментных, антацидных препаратов, а также обеспечивающих коррекцию биохимических процессов в органе.
Оперативное вмешательство
Высококвалифицированные хирурги клиники «Чудо Доктор» имеют многолетний опыт проведения малоинвазивных операций на органах брюшной полости, включая поджелудочную железу. Если причинами развития панкреатита стало наличие конкрементов в желчном пузыре, может быть проведена лапароскопическая холицистоэктомия. Также может потребоваться операция по удалению части поджелудочной железы или расширения ее протоков в тяжелых случаях панкреатита, когда произошел некроз значительных участков железы, скопление жидкости в поджелудочной железе или вокруг нее, возникновение кист, абсцессов.
Пожизненная диета
При хроническом панкреатите воздержание от потребления продуктов-триггеров позволяет избежать обострений болезни в дальнейшем. Во избежание нагрузки на железу и облегчения процесса пищеварения при соблюдении диеты важна температура, консистенция, способ обработки и частота приемов пищи. Запеченные, приготовленные с помощью варки или на пару, измельченные или протертые продукты потребляются в теплом виде дробно, 5-6 раз в день.
Разновидности панкреатита
В зависимости от формы течения панкреатит различают:
Хронический , со сменой острых и безболезненных периодов и сбоями в работе пищеварительной системы из-за морфологических изменений ткани железы, ведущих к недостаточной выработке ферментов. Периодически возникают обострения, которые требуют такой же срочной госпитализации, как при остром панкреатите. Латентная стадия хронического панкреатита имеет длительное, зачастую бессимптомное течение, за исключением неприятных ощущений в верхней части живота, но поджелудочная железа пациента продолжает разрушаться.
Острый, со стремительно нарастающей симптоматикой, острой опоясывающей болью и необратимыми структурными изменениями в поджелудочной железе. Стремительное развитие острого панкреатита вызывает деструктивные изменения структурно-функциональных элементов поджелудочной железы. Приступ острого панкреатита требует немедленной госпитализации в хирургическое отделение для лечения и наблюдения в стационаре.
В свою очередь острый панкреатит может протекать на разных стадиях:
Стадия I: Острый отечный панкреатит. Частота составляет около 65-85%, заболевание, как правило, проходит без осложнений с помощью медикаментозного лечения под контролем врача.
Стадия II: острый частичный некротический панкреатит.
Частота составляет около 15-30%. При частичном некрозе поджелудочной железы и одном или двух осложнениях летальность составляет приблизительно 15–50%.
Стадия III: Острый некротический панкреатит.
Частота около 5%. При тотальном некрозе поджелудочной железы и нескольких осложнениях летальность обычно превышает 80%.
Осложнения
Больной панкреатитом человек подвергается опасности развития серьезных осложнений как со стороны ЖКТ, так и других систем организма.
Тяжелое протекание болезни может спровоцировать состояние шока и дальнейшую полиорганную недостаточность. Прогрессирование острого панкреатита поджелудочной железы опасно формированием псевдокист, концентрирующих жидкость в паренхиме, и разрушающих желчные протоки и железу. Сгущение жидкости со временем приводит к разрыву, сдерживающей его оболочки, и становится причиной асцита.
Воспалительный процесс в поджелудочной нередко приводит к некрозу тканей и возникновению гнойных полостей. Развитие подобного сценария без своевременного лечения вплоть до экстренного хирургического вмешательства нередко приводит к смерти пациента.
Профилактика
Панкреатит относится к категории заболеваний, которые легче предотвратить, чем вылечить. Поэтому следует внимательно следить за состоянием своего здоровья, особенно отслеживать даже лёгкие недомогания в органах пищеварения, рационально относиться к потреблению алкогольных напитков и высокопитательных продуктов. При появлении дискомфорта проводить профилактические обследования и консультироваться у врача-гастроэнтеролога, особенно, если есть вероятность наследственного заболевания.
Поэтому следует внимательно следить за состоянием своего здоровья, особенно отслеживать даже лёгкие недомогания в органах пищеварения, рационально относиться к потреблению алкогольных напитков и высокопитательных продуктов. При появлении дискомфорта проводить профилактические обследования и консультироваться у врача-гастроэнтеролога, особенно, если есть вероятность наследственного заболевания.
Для того, чтобы получить консультацию опытного врача-гастроэнтеролога, записывайтесь на сайте в разделе «Расписание врачей» или по телефонам клиники.
Панкреатит: признаки, симптомы, лечение — МедКом
Причины возникновения заболевания
Известен целый ряд факторов, под влиянием которых развивается панкреатит:
- Заболевания желчного пузыря. При формировании непроходимости в желчевыводящих путях в железе происходит несвойственная органу патологическая химическая реакция. Наблюдается активный процесс скопления веществ и выработка ферментов, которые разрушают ткани самого органа.
 При панкреатите отек тканей может усугубиться кровоизлияниями и тогда лечение будет более продолжительным.
При панкреатите отек тканей может усугубиться кровоизлияниями и тогда лечение будет более продолжительным. - Интоксикационные процессы. Панкреатит может сформироваться при частом употреблении алкоголя, воздействии химических веществ, употреблении растительной пищи, которая обработана вредными пестицидами, а также продуктов с высоким содержанием химических добавок.
- Нарушение баланса жирового обмена. Это частое следствие переедания, при котором выработка ферментов усиливается в несколько раз.
- Заболевания желудка и двенадцатиперстной кишки, на фоне которых протоки железы закупориваются выбросами кишечного содержимого, и развивается панкреатит.
- Воздействие определенных групп лекарственных средств.
- Длительные аллергические реакции.
- Травма железы.
Также провоцировать панкреатит могут острые инфекционные процессы: гнойные воспаления, свинка, ветрянка, дизентерия. При генетической наследственности вероятность заболеть панкреатитом увеличивается в несколько раз.
Симптомы панкреатита
Признаки панкреатита на начальной стадии легко можно спутать с симптомами серьезного отравления. Это связано с длительным процессом разрушения органа ферментами и всасыванию токсичных веществ в кровь. Панкреатит приводит к появлению следующих симптомов:
- Внезапное появление сильных болей. Режущие или ноющие ощущения могут тревожить на постоянной основе. Степень болезненности при панкреатите на протяжении дня меняется и при достижении пика может возникнуть болевой шок.
- Колебания давления, рост температуры. Степень проявления этих симптомов будет зависеть от интенсивности панкреатита.
- Изменение оттенка кожи. Первоначально лицо человека становится очень бледным, а затем оттенок сменяется на землисто-серый.
- Рвота. Симптомы усугубляются тем, что после выхода рвотных масс состояние человека не улучшается и облегчение не наступает. При рассмотрении вышедшей массы можно заметить непереваренную пищу, а при многократно повторяющейся рвоте — желчь.

- Сухость во рту, отрыжка.
- Вздутие по причине остановки работы кишечника.
- Нарушение стула. Панкреатит может быть причиной возникновения запора или обратного процесса — диареи пенистым содержимым.
- Проявление желтизны на коже и склерах глаз. Механическая желтуха вызвана непроходимостью желчного протока.
Вне зависимости от формы заболевания основным признаком при панкреатите являются ярко выраженные боли в животе. От того, какой участок органа поражен, будет зависеть локализация болезненных очагов.
Диагностика заболевания
При выявлении признаков панкреатита следует незамедлительно обратиться к гастроэнтерологу для дальнейшего обследования и назначения лечения. На первичном приеме лечащий врач проведет краткий опрос относительно жалоб пациента, определит степень испытываемой боли и другие симптомы.
Следующим шагом будет сдача анализа крови. При развитии воспалительного процесса будет обнаружено повышение СОЭ и уровня лейкоцитов.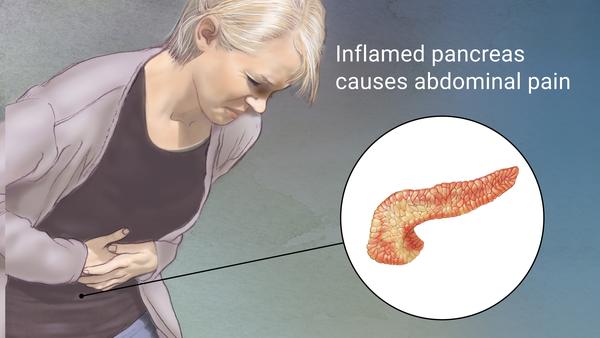 По результатам биохимического анализа крови удастся определить повышение панкреатических ферментов. Для лабораторных исследований понадобится сдача анализа мочи, по которому можно определить уровень амилазы.
По результатам биохимического анализа крови удастся определить повышение панкреатических ферментов. Для лабораторных исследований понадобится сдача анализа мочи, по которому можно определить уровень амилазы.
После изучения анализов пациент будет направлен на УЗИ. Информативность данного метода очень высока, она позволяет визуально оценить состояние органа и его размеры. При наличии отклонений приступают к УЗИ других органов для определения возможных причин развития заболевания и определения способов лечения панкреатита. В случае осложнений назначается более детальная диагностика — МРТ или КТ, а также введение зонда в главный желчный проток.
Способы лечения
Основу лечения панкреатита составляет комплексный подход, который заключается в строгом соблюдении лечебной диеты и медикаментозной терапии. При панкреатите вводится полный запрет на употребление жирной, копченной, слишком соленой пищи, а в первые дни острого приступа пациенту может быть назначено полное голодание. Это необходимо для прекращения выработки ферментов и дальнейшего эффективного лечения. Допускается только употребление воды.
Это необходимо для прекращения выработки ферментов и дальнейшего эффективного лечения. Допускается только употребление воды.
Для лечения панкреатита врач назначает лекарственные препараты:
- Средства для снятия боли и спазмов.
- Лечение h3-блокаторами гистаминовых рецепторов.
- Ферментные и антиферментные средства. Ферментная терапия при панкреатите позволяет стимулировать усвояемость полезных веществ и предоставить временный отдых для органа. Антиферментные средства блокируют развитие отека и снижают интоксикацию организма.
- При обострении боли используются средства, подавляющие выработку желудочного сока. Лечение ими непродолжительное, после чего процесс пищеварения необходимо будет нормализовать.
- Сорбенты.
- Противовоспалительные средства.
Для максимальной разгрузки органа могут также использоваться антибиотики, оказывающие подавляющее действие на воспалительный процесс, вызванный панкреатитом.
Основным принципом профилактики панкреатита считается поддержание правильного режима питания, ответственный подход к составлению ежедневного рациона и устранение вредных привычек. Следует помнить о важности своевременного обращения к специалисту при появлении характерных симптомов панкреатита и соблюдения рекомендаций лечащего врача. Только в комплексе с назначенной диетой удастся эффективно подавить воспалительный процесс и лечить заболевание.
что это, формы, чем опасен, как протекает, что можно и что нельзя при воспалении поджелудочной железы у человека?
Поджелудочная железа крайне важна для человеческого организма. Это главный источник трипсина, химотрипсина, панкреатической липазы и амилазы — ферментов для переваривания белков, жиров и углеводов. От работы поджелудочной железы напрямую зависит расщепление и усвоение поступивших в организм питательных веществ. Поговорим об одном из самых распространенных заболеваний этого органа — воспалении поджелудочной железы, или панкреатите. Что это за болезнь и как она проявляется, расскажем в статье.
Что это за болезнь и как она проявляется, расскажем в статье.
Классификация панкреатита: его формы и виды
По характеру течения панкреатит делится на острый и хронический. Среди требующих лечения в хирургическом стационаре заболеваний брюшной полости острый панкреатит (ОП) занимает третье место после аппендицита и холецистита.
Существует несколько классификаций ОП. Классификация по степени от Российского общества хирургов разработана в 2014 году с учетом классификации Атланта–92 и ее модификаций, предложенных Международной ассоциацией панкреатологов и Международной рабочей группой по классификации острого панкреатита.
- ОП легкой степени, или отечный панкреатит, — излечимая форма заболевания, в случае которой не образуется панкреонекроз, приводящий к органной недостаточности.
- Средняя степень характеризуется перипанкреатическим инфильтратом (острым скоплением жидкости в поджелудочной железе), псевдокистой, а также отграниченным инфицированным панкреонекрозом, более известным как абсцесс.
 Помимо этого, может проявляться транзиторная органная недостаточность длительностью не более двух суток.
Помимо этого, может проявляться транзиторная органная недостаточность длительностью не более двух суток. - Тяжелая степен ь характеризуется гнойно-некротическим парапанкреатитом, или неотграниченным панкреонекрозом, и транзиторной органной недостаточностью, которая длится больше 48 часов.
Только факты
Наиболее распространен отечный панкреатит. Он встречается в 80–85% случаев. Болезнь не имеет фазового течения и редко влечет за собой локальные осложнения или системные расстройства.
Существует также классификация ОП по этиологии .
- Острый алкогольно-алиментарный панкреатит. Легко догадаться, что причина кроется в злоупотреблении спиртным. Этот фактор появления ОП встречается в 55% случаев.
- Острый билиарный панкреатит. Встречается в 35% случаев и возникает из-за желчного рефлюкса в панкреатические протоки при билиарной гипертензии, причиной которой является холелитиаз (желчнокаменная болезнь) или другие факторы — дивертикул, папиллит, описторхоз.

- Острый травматический панкреатит. Встречается в двух–четырех процентах случаев. К нему приводят травмы поджелудочной железы, в том числе и операционные. А также он может быть осложнением после диагностики путем ЭРХПГ.
Другие причины развития острого панкреатита:
- аутоиммунные процессы;
- сосудистая недостаточность;
- васкулиты;
- лекарственные препараты, в частности гипотиазид, стероидные и нестероидные гормоны, а также меркаптопурин;
- инфекционные болезни: вирусный паротит, гепатит, цитомегаловирус;
- анафилактический шок и аллергические факторы: лаки, краски, запахи строительных материалов;
- дисгормональные процессы при беременности и менопаузе;
- болезни близлежащих органов (гастродуоденит, пенетрирующая язва, опухоли гепатопанкреатодуоденальной области).
Хронический панкреатит (ХП) также делится на формы. Марсельско-Римская классификация выделяет:
- Кальцифицирующий панкреатит.
 Считается самой распространенной и наиболее тяжело протекающей формой. Причина возникновения — камни, образующиеся в протоках поджелудочной железы и в главном панкреатическом протоке под влиянием патогенных факторов. Раздраженная слизистая оболочка двенадцатиперстной кишки рефлекторно спазмирует свой большой дуоденальный сосочек, что нарушает отток панкреатического сока и запускает воспалительный процесс.
Считается самой распространенной и наиболее тяжело протекающей формой. Причина возникновения — камни, образующиеся в протоках поджелудочной железы и в главном панкреатическом протоке под влиянием патогенных факторов. Раздраженная слизистая оболочка двенадцатиперстной кишки рефлекторно спазмирует свой большой дуоденальный сосочек, что нарушает отток панкреатического сока и запускает воспалительный процесс. - Обструктивный панкреатит — результат закупорки главного протока поджелудочной железы, блокирующей поступление панкреатического сока в двенадцатиперстную кишку.
- Воспалительный панкреатит. Причиной также считаются желчекаменная болезнь, в результате которой происходит переход инфекции из желчных протоков в железу по сосудам лимфосистемы, гипертензия желчевыводящих путей или непосредственный заброс желчи в поджелудочную железу.
- Фиброз поджелудочной железы. Это диффузное замещение здоровой функционирующей ткани органа очагами соединительной ткани.

Согласно классификации наших соотечественников, в числе которых доктор медицинских наук Владимир Ивашкин, хронический панкреатит можно разделить по трем типам[1].
- По этиологическому фактору ХП делится на:
- билиарнозависимый,
- алкогольный,
- дисметаболический,
- инфекционный,
- идиопатический.
- По клиническим проявлениям :
- болевой,
- гипосекреторный,
- астеноневротический,
- латентный,
- сочетанный.
- По характеру клинического течения :
- редко рецидивирующий — обострения не более одного–двух раз в год;
- часто рецидивирующий — обострения три–четыре раза в год;
- с постоянно присутствующей симптоматикой.
Чем опасен панкреатит и какими симптомами он проявляется
Как проявляется панкреатит? Главный симптом при остром панкреатите — интенсивная постоянная боль, которую пациенты обычно описывают как режущую или тупую. В зависимости от места воспаления поджелудочной железы боль локализуется справа или слева в подреберье. Если поражен весь орган, она носит опоясывающий характер.
В зависимости от места воспаления поджелудочной железы боль локализуется справа или слева в подреберье. Если поражен весь орган, она носит опоясывающий характер.
Помимо этого, для острого панкреатита поджелудочной железы характерны:
- перепады температуры и давления,
- землистый цвет лица,
- тошнота, рвота с желчью,
- одышка,
- вздутие живота и проблемы со стулом.
При хроническом панкреатите симптомы менее явные. Это периодические болевые ощущения, возникающие после употребления жирных, острых или жареных продуктов, а также алкоголя, газировки, шоколада и кофе. При запущенных формах ХП могут появляться рвота и диарея.
Чем опасен панкреатит? В первую очередь диффузными изменениями в поджелудочной железе, которые могут повлечь за собой экзокринную недостаточность. В таком состоянии у органа не получается вырабатывать необходимое количество ферментов для переваривания пищи, что ведет к нарушению всасывания питательных веществ, потере веса и гиповитаминозу.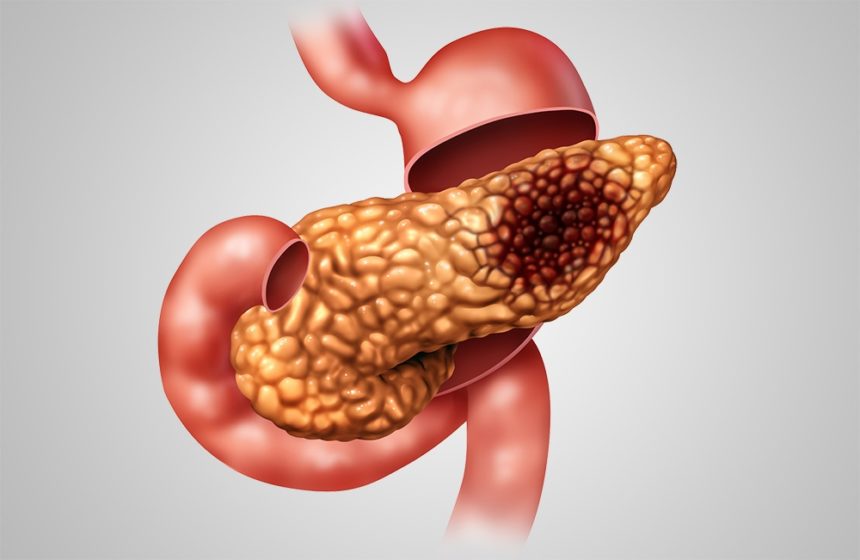 Причиной ферментной недостаточности может стать и острый, и хронический панкреатит. Помимо этого, панкреатит при обострении чреват следующими осложнениями:
Причиной ферментной недостаточности может стать и острый, и хронический панкреатит. Помимо этого, панкреатит при обострении чреват следующими осложнениями:
- Нарушением желчеотделения. Отек и фиброзирование поджелудочной железы могут вызывать сдавление желчных протоков и окружающих сосудов. Недостаточное или, наоборот, чрезмерное поступление желчи в просвет двенадцатиперстной кишки постепенно изменяет количественный состав микрофлоры кишечника, что приводит к расстройствам его функции и нарушению общего гормонального баланса организма.
- Обусловленными повреждающим действием панкреатических энзимов воспалительными изменениями. К ним относятся парапанкреатит, ферментативный холецистит, киста, абсцесс, выпотной плеврит, пневмония и паранефрит.
- Эндокринными нарушениями, вплоть до «панкреатического» сахарного диабета.
- Портальной гипертензией. Это синдром повышенного давления в системе воротной вены.
Как определить панкреатит: диагностика заболевания
Панкреатит — это не то заболевание, которое можно пустить на самотек: само по себе сильное воспаление поджелудочной железы не пройдет. Однако заниматься самолечением, ставя себе диагноз на основании статей из интернета тоже не стоит. Как определить панкреатит? Сначала необходимо сдать ряд анализов.
Однако заниматься самолечением, ставя себе диагноз на основании статей из интернета тоже не стоит. Как определить панкреатит? Сначала необходимо сдать ряд анализов.
- Общий клинический анализ крови. Для острого панкреатита характерен рост числа лейкоцитов, нейтрофилов и ускорение СОЭ. При хронической форме болезни, напротив, наблюдаются уменьшение количества лейкоцитов и снижение СОЭ ввиду нехватки в организме питательных веществ.
- Биохимический анализ крови и мочи. Он определяет содержание амилазы. Это фермент для расщепления крахмала в просвете желудочно-кишечного тракта, образующийся в поджелудочной и слюнных железах. При панкреатите амилаза не секретируется в просвет кишечника, а начинает активироваться в поджелудочной железе, приводя к ее самоперевариванию. Часть фермента попадает в кровеносное русло, а другая часть через почки отправляется в мочу. Нормальные значения амилазы в крови — 29–100 ед/л, в моче — до 408 ед/сут. Косвенными показателями также принято считать уровни липазы и эластазы.

- Анализ кала. Он проводится, чтобы обнаружить нарушенные функции поджелудочной железы и выработки ферментов. При попадании в здоровый организм 100 граммов жира с калом выделяется 7 граммов. Увеличение содержания жира в кале — признак проблем со всасыванием и расщеплением из-за нехватки ферментов поджелудочной железы.
Однако для выявления панкреатита — воспаления поджелудочной железы — одних лабораторных исследований недостаточно. Получив анализы, следует обратиться к лабораторной диагностике. Например, неплохо определяет панкреатит УЗИ. При ОП на УЗИ заметны общее увеличение поджелудочной железы, неясный контур границ, повышение эхогенности в местах воспаления, увеличение ширины протока и жидкостные состояния. При хроническом панкреатите эхогенность будет меньше, зато на границах органа будет видна зазубренная оболочка с мелкими бугорками. Структура поджелудочной железы будет неоднородна, а проток увеличен.
Диагноз «панкреатит» также помогут установить КТ, МРТ и рентгенография. Первые два исследования выявляют скопление жидкости, псевдокисты и абсцессы, а рентген — наличие воздуха в дуоденальном изгибе и симптом «урезанного толстого кишечника». Определить панкреатит также может и диагностическая лапароскопия — несложное хирургическое вмешательство, проводимое под местной анестезией. Во время подобной мини-операции врач работает с помощью тонких зондов-манипуляторов, которые вводятся в брюшную полость через маленькие проколы.
Первые два исследования выявляют скопление жидкости, псевдокисты и абсцессы, а рентген — наличие воздуха в дуоденальном изгибе и симптом «урезанного толстого кишечника». Определить панкреатит также может и диагностическая лапароскопия — несложное хирургическое вмешательство, проводимое под местной анестезией. Во время подобной мини-операции врач работает с помощью тонких зондов-манипуляторов, которые вводятся в брюшную полость через маленькие проколы.
Что можно при панкреатите: «голод, холод и покой»
Любая болезнь доставляет дискомфорт и вызывает беспокойство. Тем не менее людям, получившим такой диагноз, не стоит в панике вбивать в поисковую строку вопрос «Сколько живут с панкреатитом?». Это серьезное, но не фатальное заболевание. Главное — не забывать наблюдаться у врачей и придерживаться определенных правил.
Основные рекомендации при панкреатите касаются питания. Что нельзя при воспалении поджелудочной железы? В первую очередь нужно забыть о кофе, какао, алкоголе, сладостях и тяжелой пище. Для улучшения работы ЖКТ в рацион необходимо включить больше сырых и тушеных овощей: морковь, картофель, болгарский перец, цветную капусту, тыкву. Яйца лучше варить всмятку или делать из них омлет. Не навредят организму и каши на воде из гречневой, овсяной, рисовой или манной крупы. Кисломолочные продукты и сыры с низким содержанием жира тоже можно есть без опаски.
Для улучшения работы ЖКТ в рацион необходимо включить больше сырых и тушеных овощей: морковь, картофель, болгарский перец, цветную капусту, тыкву. Яйца лучше варить всмятку или делать из них омлет. Не навредят организму и каши на воде из гречневой, овсяной, рисовой или манной крупы. Кисломолочные продукты и сыры с низким содержанием жира тоже можно есть без опаски.
Как при ремиссии панкреатита, так и при обострении оптимален «Стол № 5», подробный состав которого легко найти в интернете. Питание должно быть дробным: пять–шесть раз в день маленькими порциями. Допускается употребление фруктовых муссов, желе и компотов. Медики также рекомендуют устраивать периодические голодания, но продолжительностью не более одного дня. Сильно горячую пищу употреблять тоже не стоит — она наносит вред поджелудочной железе.
Физические нагрузки при острой стадии панкреатита противопоказаны, а вот в других случаях зарядка, йога, дыхательная гимнастика, скандинавская ходьба и умеренные силовые упражнения приветствуются. Но важно знать меру.
Но важно знать меру.
При нарушенной функции поджелудочной железы можно также принимать ферментные препараты, которые снабжают организм дополнительными энзимами. Однако данная терапия запрещена в случае острого панкреатита или обострения хронического. После стихания обострения ферментные препараты назначаются для обеспечения покоя поджелудочной железы и, как сказано выше, коррекции ферментной недостаточности. Но начинать прием ферментов при активном воспалении поджелудочной железы без согласования с врачом не стоит. Во-первых, подтвердить конец обострения или ремиссию панкреатита может только специалист, а во-вторых, нужно убедиться, что у пациента нет иных противопоказаний к употреблению ферментов.
Получив одобрение на прием ферментных препаратов, покупать в аптеке первый попавшийся тоже нежелательно. Необходимо внимательно изучить виды ферментов, их состав, механизм действия и условия употребления.
Лечение людей с острым панкреатитом (острое воспаление поджелудочной железы)
Актуальность
Поджелудочная железа — это орган в брюшной полости (животе), который вырабатывает пищеварительные ферменты (вещества, которые обеспечивают и ускоряют химические реакции в организме) и выделяет их в систему протоков поджелудочной железы, после чего они попадают в тонкую кишку.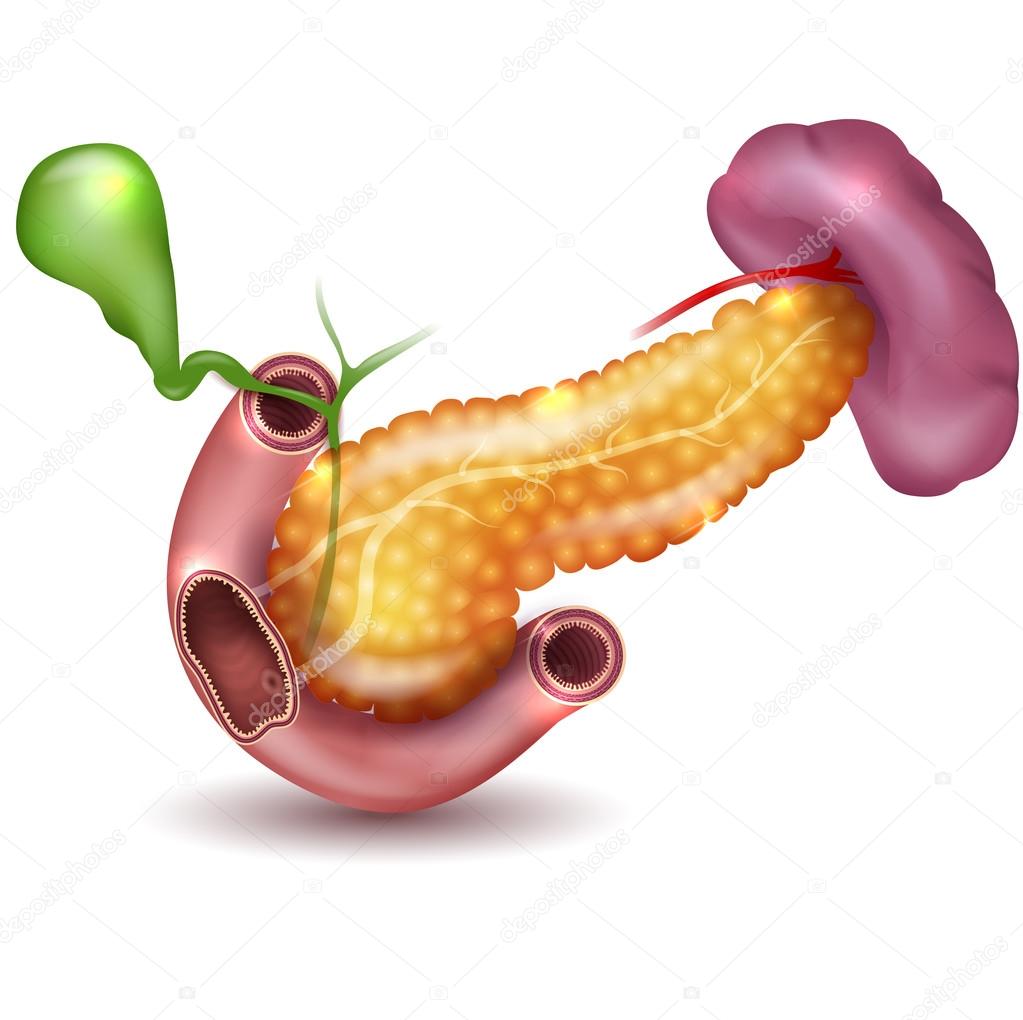 В поджелудочной железе также есть островки Лангерганса, в которых вырабатываются несколько гормонов, включая инсулин (помогает регулировать содержание сахара в крови). Острый панкреатит — это угрожающее жизни заболевание, характеризующееся острым воспалением поджелудочной железы, которое может привести к недостаточности функции других органов, таких как легкие и почки. Существует множество исследований различных терапевтических методов лечения острого панкреатита, но не ясно, какую пользу приносит каждый из этих методов, или существует ли какое-нибудь лечение, которое оказывало бы дополнительную пользу, кроме поддерживающего лечения. Медицинская помощь при остром панкреатите включает в себя гидратацию и интенсивную терапию у людей с недостаточностью функции органов (для поддержки этих органов). Мы стремились решить эту проблему, проведя поиск существующих исследований по этой теме. Мы включили все рандомизированные контролируемые испытания (клинические исследования, в которых людей в случайном порядке распределяют в одну из двух или более групп лечения), результаты которых были опубликованы до 7 октября 2016 года.
В поджелудочной железе также есть островки Лангерганса, в которых вырабатываются несколько гормонов, включая инсулин (помогает регулировать содержание сахара в крови). Острый панкреатит — это угрожающее жизни заболевание, характеризующееся острым воспалением поджелудочной железы, которое может привести к недостаточности функции других органов, таких как легкие и почки. Существует множество исследований различных терапевтических методов лечения острого панкреатита, но не ясно, какую пользу приносит каждый из этих методов, или существует ли какое-нибудь лечение, которое оказывало бы дополнительную пользу, кроме поддерживающего лечения. Медицинская помощь при остром панкреатите включает в себя гидратацию и интенсивную терапию у людей с недостаточностью функции органов (для поддержки этих органов). Мы стремились решить эту проблему, проведя поиск существующих исследований по этой теме. Мы включили все рандомизированные контролируемые испытания (клинические исследования, в которых людей в случайном порядке распределяют в одну из двух или более групп лечения), результаты которых были опубликованы до 7 октября 2016 года.
Характеристика исследований
В этот обзор мы включили 84 РКИ с 8234 участниками. В шести клинических испытаниях (658 участников) не сообщали ни об одном исходе, представляющем интерес для этого обзора. В оставшихся 78 клинических испытаниях 210 участников были исключены после рандомизации. Таким образом, всего 7366 участников из 78 клинических испытаний внесли свой вклад в один или несколько исходов для этого обзора. Не считая сравнения, в котором рассматривали, следует ли использовать антибиотики, в другие сравнения был включен лишь небольшой процент людей с панкреонекрозом (крайне тяжелая форма панкреатита, которая приводит к разрушению поджелудочной железы). Большинство клинических испытаний включали участников только с тяжелыми формами острого панкреатита, либо включали участников как с легкими, так и тяжелыми формами панкреатита.
Источники финансирования: семь клинических испытаний не получали финансирования или финансировались организациями, не заинтересованными в результатах. В двадцати одном испытании было частичное или полное финансирование от фармацевтических компаний. В остальных испытаниях не было информации об источнике финансирования.
В двадцати одном испытании было частичное или полное финансирование от фармацевтических компаний. В остальных испытаниях не было информации об источнике финансирования.
Качество доказательств
Общее качество доказательств было низким для всех исходов из-за отсутствия ясности или высокого риска смещения в клинических испытаниях (систематическая ошибка или отклонение от истины, которые влияют на результаты в пользу одного или другого способа лечения) и небольшого числа участников в испытаниях. Таким образом, необходимы дальнейшие исследования по этой теме.
Основные результаты
В шестидесяти семи исследованиях с участием 6638 человек сообщали о смертности в краткосрочном периоде наблюдения. В общей сложности, в среднем 12% людей, получающих только поддерживающую терапию, умерли. Не было доказательств, что какое-либо лечение снижало смертность в краткосрочном периоде наблюдения. Были доказательства, что различные методы лечения, возможно, оказывают благоприятный эффект в отношении ряда исходов; однако, эти результаты были противоречивыми, и мы не можем сделать выводы о том, что какие-либо способы лечения могут быть полезными.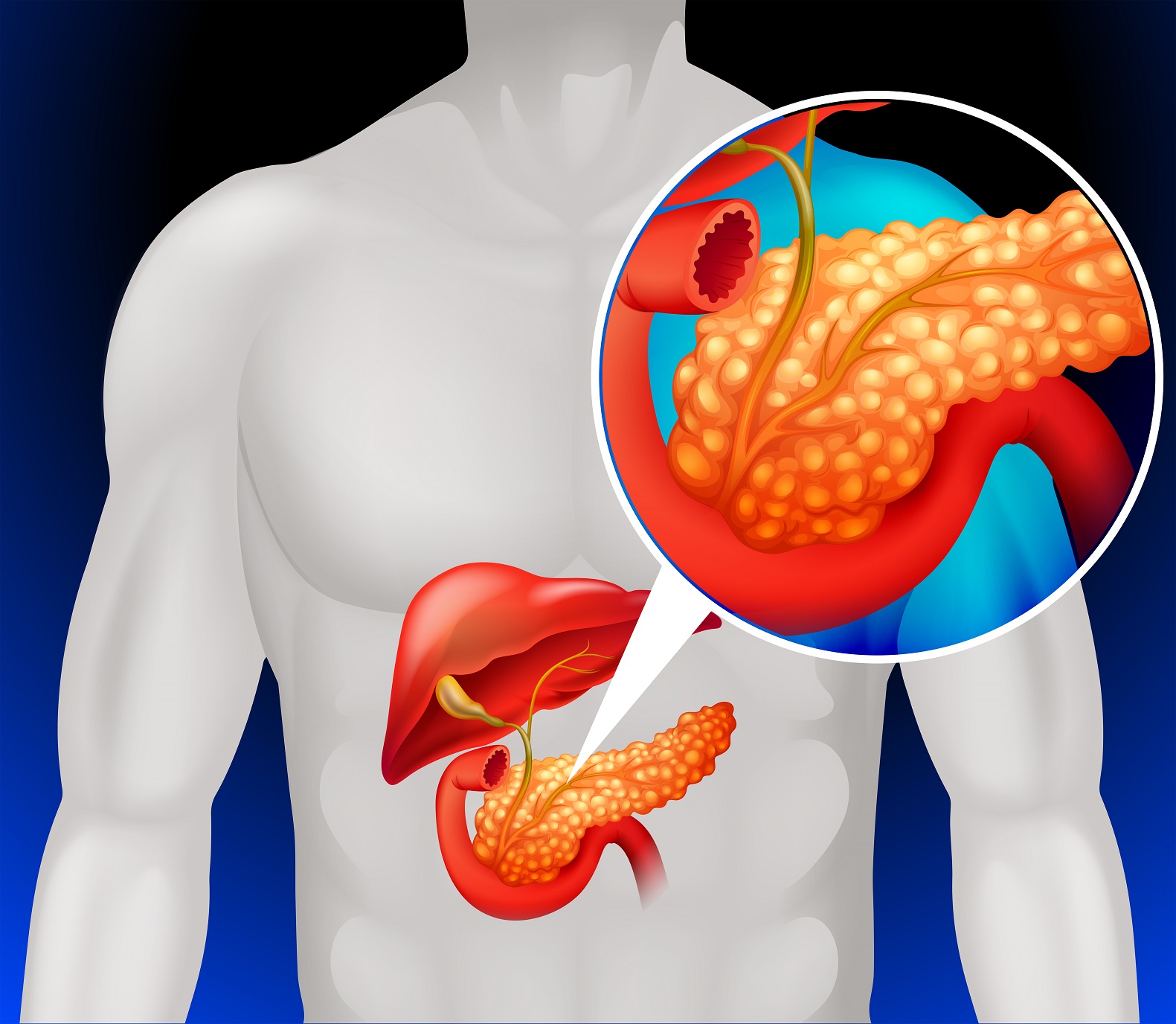 Ни в одном из клинических испытаний не сообщали о качестве жизни, связанном со здоровьем.
Ни в одном из клинических испытаний не сообщали о качестве жизни, связанном со здоровьем.
В заключение, основываясь на доказательствах низкого качества, не существует доказательств того, что любая лекарственная терапия, добавленная к поддерживающей терапии, снижает смертность в краткосрочном периоде наблюдения. В будущих клинических испытаниях у участников с острым панкреатитом следует рассмотреть такие исходы, как качество жизни, связанное со здоровьем, затраты, возврат к работе, и период наблюдения за пациентами должен быть не менее трех месяцев (предпочтительно не менее одного года).
Панкреатит острый › Болезни › ДокторПитер.ру
Острый панкреатит – это внезапное острое воспаление ткани поджелудочной железы и ее распад (некроз). Считается одним из самых опасных. Среди острых хирургических заболеваний органов брюшной полости занимает третье место, уступая лишь острому аппендициту и острому холециститу. Протекает очень тяжело, в Петербурге на протяжении многих лет летальность составляет 25%.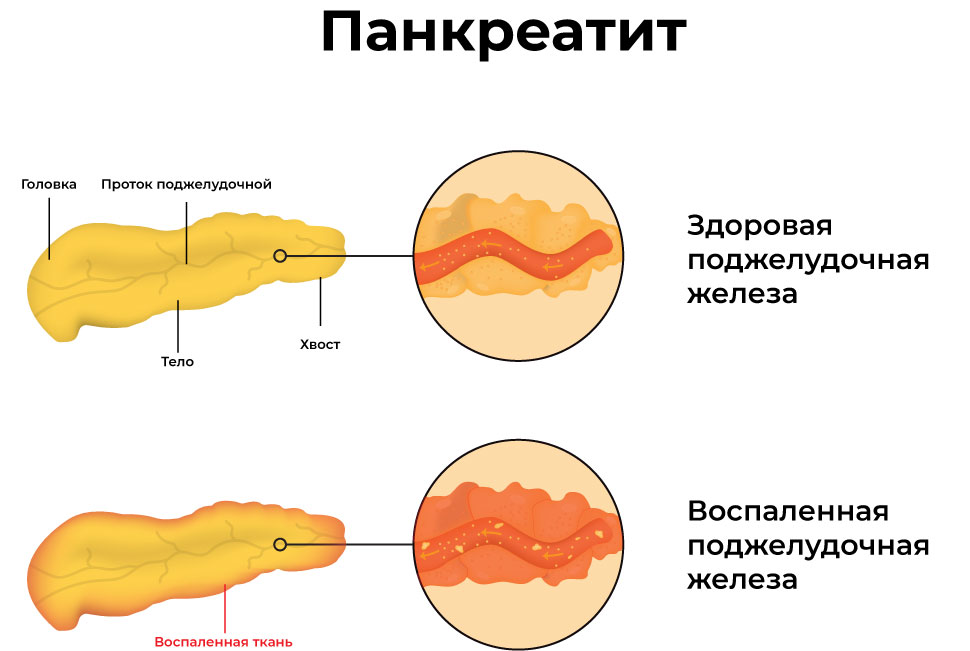
Признаки
Заболевание начинается с выраженной опоясывающей боли в верхней половине живота. Иногда сильному приступу болей предшествуют предвестники заболевания — состояние дискомфорта, при котором обычно говорят: «Меня мутит», кратковременные нечеткие боли в животе, жидкий стул. Положение на спине усиливает боли.
Обязательными симптомами являются также тошнота, рвота и вздутие живота. Рвота бывает мучительной, упорной, иногда неукротимой и никогда не приносит облегчения. Нарастающее вздутие живота из-за скопления газов нарушает двигательную активность кишечника.
Может быть резкая общая слабость, сердцебиения, лихорадка.
Появляются мелкие точечные кровоизлияния на коже в области пупка и ягодиц. Кожа при остром панкреатите становится бледной, с синюшным оттенком. Общая интоксикация организма ферментами и продуктами распада поджелудочной железы оказывает влияние на деятельность всех органов.
Описание
При остром панкреатите происходит поражение ткани железы ее собственными ферментами, которые активизируются под воздействием того или иного фактора, проникая затем в железистую ткань и разрушая ее. При этом увеличиваются размеры поджелудочной, появляются отек, а иногда участки разрушения, где может развиваться, а потом и выходить за пределы органа инфекция. Циркулирующие в крови активные ферменты приводят к нарушению функции всех органов и систем организма. Сам приступ провоцируется тем, что поврежденные протоки поджелудочной железы не в состоянии отвести продуцируемый ею сок в двенадцатиперстную кишку, и он попадает в ткани поджелудочной железы, вызывая ее воспаление. Дело в том, что обильный прием жирной, богатой белками пищи с одновременным употреблением значительного количества алкоголя ведут к усиленной выработке поджелудочной железой веществ (ферментов), которые должны поступать в кишечник и участвовать в переваривании пищи. Если поджелудочная железа функционирует недостаточно, то ее протоки могут забиваться белковыми пробками, и ферментам ничего не остается, как проникать в ткань железы, повреждая ее, и вызывая воспаление. Повреждает железу и сам алкоголь, а особенно продукт его распада — ацетальдегид, поступающий с кровью.
При этом увеличиваются размеры поджелудочной, появляются отек, а иногда участки разрушения, где может развиваться, а потом и выходить за пределы органа инфекция. Циркулирующие в крови активные ферменты приводят к нарушению функции всех органов и систем организма. Сам приступ провоцируется тем, что поврежденные протоки поджелудочной железы не в состоянии отвести продуцируемый ею сок в двенадцатиперстную кишку, и он попадает в ткани поджелудочной железы, вызывая ее воспаление. Дело в том, что обильный прием жирной, богатой белками пищи с одновременным употреблением значительного количества алкоголя ведут к усиленной выработке поджелудочной железой веществ (ферментов), которые должны поступать в кишечник и участвовать в переваривании пищи. Если поджелудочная железа функционирует недостаточно, то ее протоки могут забиваться белковыми пробками, и ферментам ничего не остается, как проникать в ткань железы, повреждая ее, и вызывая воспаление. Повреждает железу и сам алкоголь, а особенно продукт его распада — ацетальдегид, поступающий с кровью.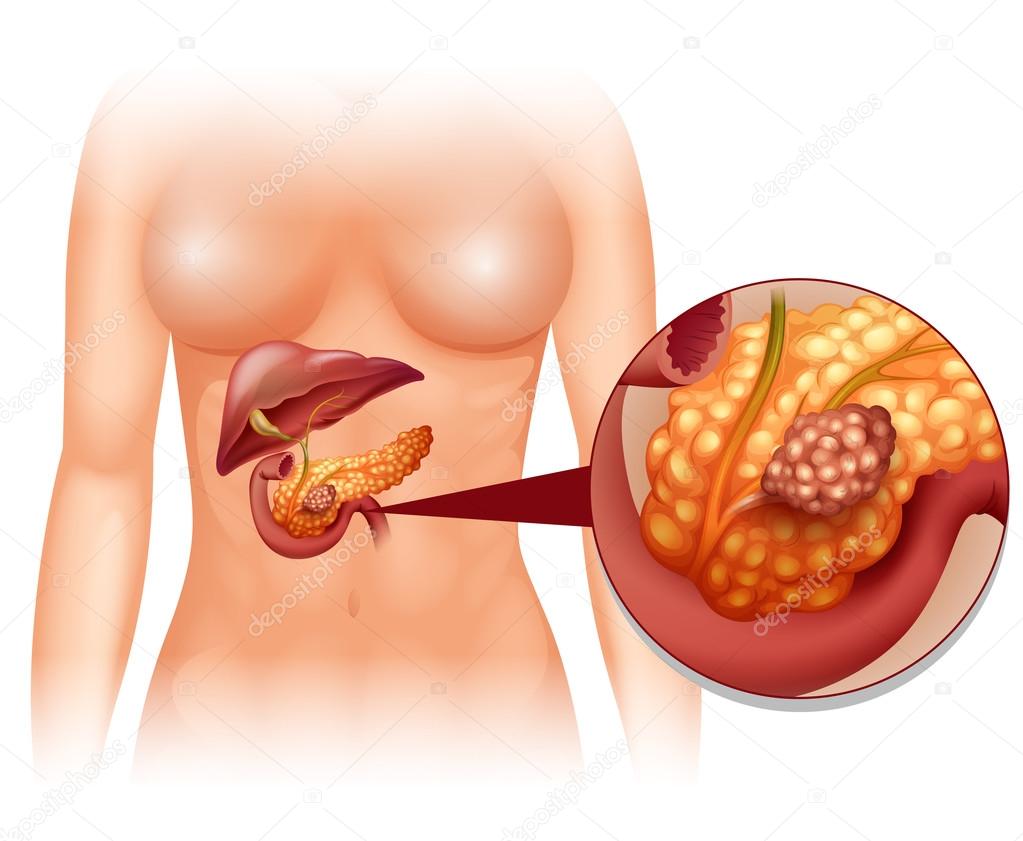
При желчнокаменной болезни камни из желчного пузыря могут поступать в проток и закупоривать его. И тогда желчь и сок железы, под давлением проникают из протоков в ткань поджелудочной железы. Возникает воспаление.
На фоне острого заболевания поджелудочной железы в желудке и кишечнике нередко образовываются язвы, которые могут осложниться кровотечениям.
Спустя неделю с начала болезни от развития инфекции в разрушенной железе и тканях, окружающих ее, человек может умереть.
Хирурги сегодня считают острый панкреатит самой серьезной проблемой, как в Петербурге, так и во всей стране. Если 10-15 лет назад этим заболеванием болели преимущественно женщины после 40 лет, у которых фоновым заболеванием была желчнокаменная болезнь, то сейчас им болеют молодые. И это во многом связано с употреблением недоброкачественных спиртных напитков и продуктов, появились даже понятия «джин-тониковый» и «пивной» панкреатит. Помимо злоупотребления алкоголем – основной причины развития острого панкреатита (на острый панкреатит алкогольной природы приходится 40% больных) — специалисты насчитывают около 200 факторов, способствующих развитию панкреатита.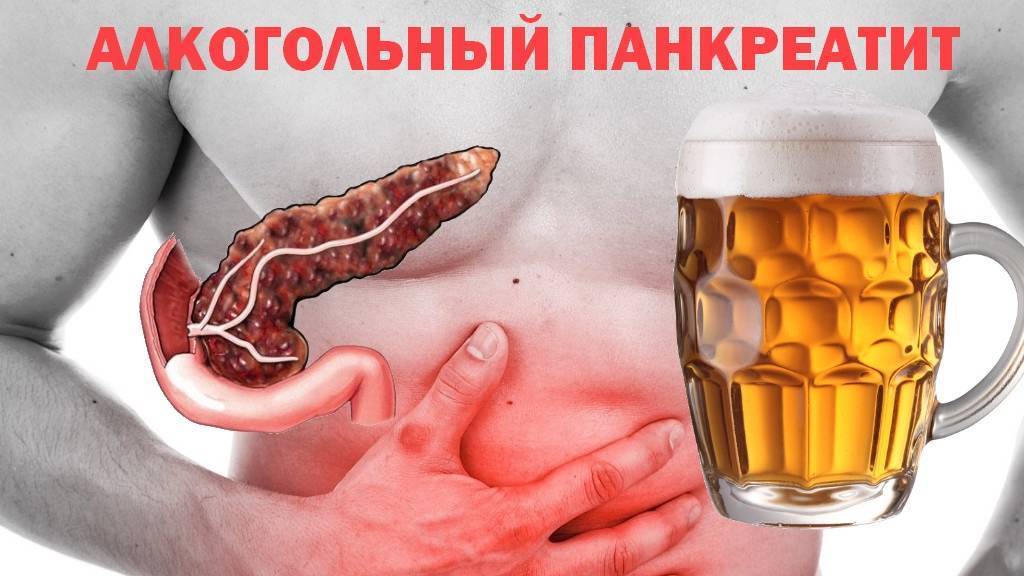 Среди них:
Среди них:
-
болезни желчного пузыря (желчнокаменная болезнь) -
злоупотребление сокогонной и желчегонной пищей (например, жирными мясными жареными блюдами) -
травма живота и поджелудочной железы -
заболевания органов пищеварения (печени, желчных путей, 12-перстной кишки) -
различные сосудистые заболевания -
прием вредных для поджелудочной железы лекарств, в частности, гормональных -
эндокринные заболевания -
наследственность -
нервно-психическое перевозбуждение, при котором резко повышается выделение панкреатического сока
Первая помощь
Немедленно вызовите врача. Не страшно, если тревога окажется ложной, хуже, если будет упущено драгоценное время.
Не страшно, если тревога окажется ложной, хуже, если будет упущено драгоценное время.
Три незаменимых помощника при панкреатите – холод, голод и покой. В то время, пока ждете доктора:
-
Откажитесь от еды и питья, способствующих дополнительному раздражению поджелудочной железы и стимулирующих выработку панкреатических ферментов. -
Приложите к больному месту грелку с холодной водой или пузырь со льдом, завернутый в полотенце. Если их нет, то подойдет все, что лежит в морозильной камере холодильника, например, пакет с замороженными овощами. -
Не принимайте никаких лекарств до приезда «Скорой помощи» — они смазывают картину приступа и затрудняют диагностику. -
Чтобы уменьшить боль, лягте в постель и расслабьте мышцы живота. -
Ни в коем случае не отказывайтесь от лечения в больнице, даже если вам покажется, что стало легче. При многих заболеваниях органов брюшной полости, в том числе и при остром панкреатите, наблюдается непродолжительный период мнимого благополучия, вслед за которым болезнь возвращается с утроенной силой.
Врач скорой помощи должен ввести обезболивающие средства, спазмолитики (снимающие спазм гладкой мускулатуры внутренних органов — это способствует оттоку поджелудочного сока из железы) и постарается удалить желудочное содержимое через зонд, чтобы уменьшить выделение поджелудочного сока.
Диагностика
Чем раньше поставлен правильный диагноз и начато применение спазмолитических лекарственных препаратов, тем больше шансов, что не наступит омертвение железы. Диагностировать острый панкреатит можно по его характерным признакам. Подтверждается диагноз при помощи лабораторных исследований мочи и крови. Для уточнения диагноза проводятся:
-
ультразвуковое исследование (УЗИ) позволяет выявить осложнения со стороны желчевыводящих путей -
Компьютерная томография (КТ) позволяет определить степень поражения поджелудочной железы -
эндоскопическая ретроградная холангиопанкреатография — рентгенологическое исследование с введением контрастного вещества непосредственно в желчные протоки через специальный аппарат (эндоскоп) — позволяет обнаружить изменение протоков поджелудочной железы и желчевыводящих путей.
Лечение
Один известный хирург сказал, что поджелудочная железа напоминает собой нежащуюся на солнце пантеру, которая положила свою голову на изгиб 12-перстной кишки, тело ее мерно покачивается на брюшной аорте, а хвост она протянула к воротам селезенки. Но стоит побеспокоить этого, казалось бы, нежного и ласкового зверя, как он превращается в грозного хищника. Вот что такое панкреатит — опаснейшее заболевание, уносящее множество жизней. Очень многие становятся инвалидами, после того как переносят экстренные, очень тяжелые для хирурга и пациента оперативные вмешательства по поводу острого панкреатита: воспалительный процесс в поджелудочной железе развивается молниеносно, передается на другие органы, и пациенты быстро погибают. Поэтому страдающие хроническим холециститом или желчнокаменной болезнью должны не медля обратиться к специалистам, которые, скорее всего, эндоскопическим щадящим способом, а не в экстренной ситуации, когда стоит вопрос жизни и смерти, удалят желчный пузырь вместе с камнями (хронический холецистит — это показание к хирургическому вмешательству).
Если врач посчитал, что без операции можно обойтись, то страдающему острым панкреатитом, попавшему в больницу по «Скорой», введут лекарственные препараты, подавляющие активность ферментов поджелудочной железы, спазмолитики и обезболивающие средства. Боль бывает просто невыносимой, поэтому для обезболивания часто требуются наркотические средства.
Первые 4-5 суток больной находится на полном голоде, затем начинают постепенно вводить простоквашу. Лечение продолжается долго. Главная его составляющая – особая диета, при которой категорически исключается алкоголь, включая пиво, жареная, жирная и острая пища, крепкие бульоны, кислые соки, копченые продукты, специи (лук, чеснок, уксус, хрен, горчица). Диета при панкреатите начинается только с 4-го дня, есть пока можно небольшими порциями, дробно, не менее 5-6 раз в день. В это время рекомендуются некоторые сорта мяса, рыбы, свежий нежирный творог, неострый сыр. Содержание жиров ограничивается в рационе до 60 г в сутки за счет исключения свиного, бараньего жира.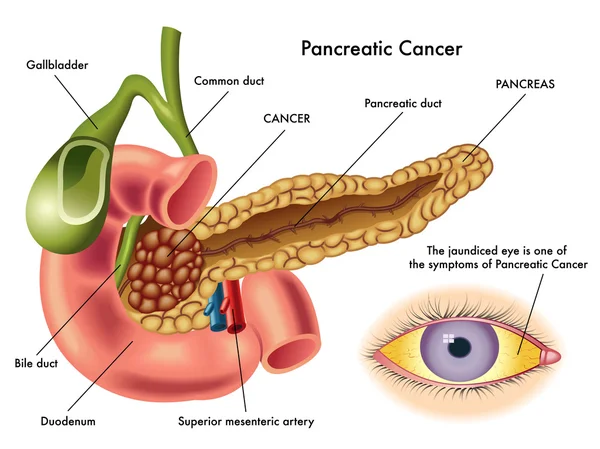 Ограничивают углеводистые продукты, особенно сладкое. Пищу употребляют только теплую. На фоне вот такой диеты постепенно может восстановление поджелудочной железы. Если вы хотите избежать повторения острого приступа болезни, такой диеты нужно придерживаться всю оставшуюся жизнь, так как панкреатит, раз случившись, имеет нехорошую привычку возвращаться, если вы дадите ему такой шанс.
Ограничивают углеводистые продукты, особенно сладкое. Пищу употребляют только теплую. На фоне вот такой диеты постепенно может восстановление поджелудочной железы. Если вы хотите избежать повторения острого приступа болезни, такой диеты нужно придерживаться всю оставшуюся жизнь, так как панкреатит, раз случившись, имеет нехорошую привычку возвращаться, если вы дадите ему такой шанс.
В течение года пациенты, перенесшие это заболевание, должны находиться под наблюдением гастроэнтеролога, если их состояние не требует наблюдения хирурга.
Необходимо приложить усилие, чтобы предотвратить рецидив острого панкреатита, опасность которого очень велика в течение года после выписки из стационара.
При оперативном лечении удаляются продукты распада поджелудочной железы, и воспалительная жидкость выводится при помощи специального дренажа.
Образ жизни
Тем, кто хоть раз пережил острый панкреатит, врачи советуют любить свою поджелудочную железу. Помнить, чего она не любит, и потакать ее капризам.
Помнить, чего она не любит, и потакать ее капризам.
Чтобы улучшить ее работу, нужно делать специальную зарядку, а также мягкий массаж с помощью особых движений мышц живота и диафрагмы. Они улучшат кровообращение в этой области и отток пищеварительных соков из поджелудочной железы и печени, уменьшат воспаление, отек и застойные явления, сопутствующие панкреатиту.
Зарядка
Выполнять упражнения следует несколько раз в день в любом положении — лежа, сидя или стоя. Начните с 3-4 повторов, а затем постепенно увеличивайте нагрузку, доведя число повторов до 9 раз. Прислушивайтесь к себе: во время гимнастики вы не должны испытывать усталость и болевые ощущения.
1. Вдохните, выдохните и задержите дыхание. Во время дыхательной паузы плавно, но достаточно сильно втяните живот, сосчитайте до 3, а затем расслабьте мышцы брюшного пресса.
2. Вдохните, выдохните и задержите дыхание. Во время дыхательной паузы как можно сильнее надуйте живот, сосчитайте до 3 и расслабьте мышцы, участвовавшие в этом движении.
3. Начните делать вдох, примерно в середине задержите дыхание на 1 -2 секунды (при этом диафрагма напрягается и уплощается), дальше продолжайте вдыхать, словно направляя воздух в живот и слегка выпячивая брюшную стенку. В конце вдоха снова остановитесь, сосчитайте до 3, надувая живот, затем быстро расслабьте мышцы и продолжайте счет до 6, медленно втягивая брюшную стенку. Выдохните и расслабьте мышцы живота.
4. Одновременно с выдохом сильно втяните живот. Задержав дыхание на несколько секунд, расслабьте мышцы брюшного пресса. Активно надуйте живот на вдохе и снова втяните его на выдохе.
Поджелудочной железе требуется особенное питание. Пищу рекомендуется запекать в духовке или готовить на пару. Мясо: нежирная говядина, телятина, кура, индейка, кролик в виде суфле, кнелей, фрикаделек. Рыба нежирных сортов отварная или приготовленная на пару: треска, судак, щука, лещ, навага, сазан в отварном или паровом виде. Молочные продукты должны быть некислыми – кефир, ацидофилин, простокваша, некислый творог, неострый сыр (голландский, ярославский и др. ). Сливочное и растительное масло можно добавлять в готовые блюда. Хороши будут разные крупы, особенно гречневая и овсяная в виде протертых каш, отварные вермишель и лапша. Овощи тоже нужно протирать и отваривать — морковь, тыкву, кабачки, картофель, цветную капусту, свеклу. Хлеб разрешается только белый подсушенный (или сухари), супы овощные (без капусты) и крупяные.
). Сливочное и растительное масло можно добавлять в готовые блюда. Хороши будут разные крупы, особенно гречневая и овсяная в виде протертых каш, отварные вермишель и лапша. Овощи тоже нужно протирать и отваривать — морковь, тыкву, кабачки, картофель, цветную капусту, свеклу. Хлеб разрешается только белый подсушенный (или сухари), супы овощные (без капусты) и крупяные.
Из фруктов можно есть протертые и печеные сладкие яблоки без кожуры, сухофрукты, компоты, желе, фруктово-ягодные подливы, некислые соки. А вот свежий хлеб, сдобное тесто, жирные сорта мяса, птицы и рыбы, пельмени, вареники, копчености, колбасы и острые сыры лучше исключить из вашего рациона совсем. То же самое касается и мясных, куриных, рыбных, грибных бульонов, овощных супов, жирной сметаны, яиц, свиного и бараньего жира, бобовых, белокочанной капусты, редьки, редиса, щавеля и шпината. Не подойдут кислые соки и фрукты, сладости, соленья, маринады, пряности, перец, и все жареные блюда. Да, за бортом остается немало вкусного, но поверьте, жить со здоровой поджелудочной железой намного важнее и приятнее.
Профилактика
Нельзя запускать желчекаменную болезнь и холецистит. Нужно избегать стрессовых ситуаций, а если это невозможно, не «запивать» и не «заедать» их. Питание должно быть полноценным, но не обильным, а алкоголь нужно исключить вообще. Между прочим острым панкреатитом может заболеть не только страдающий хроническим алкоголизмом, но и человек, однократно принявший большую дозу алкоголя и закусивший острой или жареной пищей. А при отказе от употребления алкоголя часто происходит существенное уменьшение патологических изменений поджелудочной железы, отмечается улучшение и даже частичное восстановление ее функций.
© Доктор Питер
Признаки, симптомы и лечение болезни поджелудочной железы. Панкреатит.
В этой статье речь пойдет о чрезвычайно полезном органе, участвующем в пищеварении — о поджелудочной железе. Этот орган отвечает за образование очень важных для пищеварения ферментов и инсулина — гормона, который контролирует уровень сахара в крови. Рассмотрим признаки, симптомы и лечение болезни поджелудочной железы у мужчин и женщин. Лечение хронического панкреатита также лучше доверить профессионалам врачам из клиники Медлафн-Сервис.
Рассмотрим признаки, симптомы и лечение болезни поджелудочной железы у мужчин и женщин. Лечение хронического панкреатита также лучше доверить профессионалам врачам из клиники Медлафн-Сервис.
Она находится непосредственно за желудком и располагается поперек живота. Его средняя длина составляет 15 сантиметров. Поджелудочная железа работает следующим образом. Ее клетки богаты панкреатическим соком, который состоит из пищеварительных ферментов. Этот сок, смешиваясь с желчью, попадает в 12-перстную кишку, где ферменты начинают свою работу по расщеплению белков, углеводов и жиров. Одними из главных причин дисфункции поджелудочной железы являются злоупотребление алкоголем или желчнокаменная болезнь (когда желчные протоки, по которым панкреатический сок попадает в 12-перстную кишку, закупориваются). В этом случае ферменты начинают действовать еще до попадания в кишку и начинают переваривать саму поджелудочную железу, которая их и вырабатывает.
Как следствие этого процесса обычно возникает острый панкреатит, то есть воспаление поджелудочной железы. Это воспаление заставляет человека испытывать сильнейшие боли в животе и подвергает его риску летального исхода. В случае острого панкреатита больного следует немедленно госпитализировать.
Это воспаление заставляет человека испытывать сильнейшие боли в животе и подвергает его риску летального исхода. В случае острого панкреатита больного следует немедленно госпитализировать.
Хронический панкреатит характеризуется медленным и постепенным воспалением поджелудочной железы, вследствие чего ткани железы зарубцовываются. Это приводит к дисфункции пищеварительного процесса из-за нехватки вырабатываемых ферментов, а также к дефициту инсулина. Возникает риск заболевания сахарным диабетом. Типичные симптомы хронического панкреатита: понос, метеоризмы, тошнота и отрыжка. В случае обнаружения этих симптомов следует немедленно обратиться к врачу-гастроэнтерологу. Если сахарный диабет уже развился, то лечением будет заниматься врач-эндокринолог.
Самое опасное онкологическое заболевание — рак поджелудочной железы. Эта болезнь протекает незаметно для больного и обнаруживает себя лишь тогда, когда опухоль распространяется и на другие органы, и возникают метастазы. Довольно часто эта болезнь оказывается смертельной.
Панкреатит — ПроМедицина Уфа
Панкреатит — заболевание, характеризующееся воспалением поджелудочной железы. Роль данной железы в организме человека огромна: она гарантирует нормальное пищеварение, регулирует энергетический обмен, а также участвует в остальных жизненно важных процессах. Благодаря ферментам, выделяемым из поджелудочного сока, перевариваются жиры, белки и углеводы, попадающие в организм с пищей. В нормальном состоянии ферменты попадают в 12-перстную кишку, и там начинают свою работу. Но при возникновении панкреатита ферменты активизируются на раннем этапе, находясь еще в поджелудочной железе. Ткань железы может повреждаться, переваривая саму себя, а порой возникает даже панкреонекроз – омертвение большей части клеток поджелудочной железы.
Причины
В 97% случаев основной причиной появления панкреатита является неправильное питание, однообразная пища, а также регулярное переедание. В группу риска входят люди, предпочитающие жаренные и жирные блюда.
Нагрузка на поджелудочную железу приумножается у беременных и у женщин в первые месяцы после родов. Это временное состояние у женщин может спровоцировать развитие панкреатита.
Как показала практика, работа поджелудочной железы может быть нарушена во время приема антибиотиков либо же гормональных препаратов. Помимо этого, острый панкреатит может быть вызван осложнениями в результате различных заболеваний печени и желчного пузыря, а также после травм живота.
Симптомы
— Боль. Обычно очень интенсивная, постоянная, характер болевых ощущений — режущий, тупой. Локализуется боль под ложечкой, в подреберье либо справа, либо слева, в зависимости от места поражения железы, в случае, когда воспаляется весь орган, то боль носит опоясывающий характер.
— Высокая температура, низкое или наоборот высокое давление.
— Цвет лица. При панкреатите у больного заостряются черты лица, сначала становится бледными кожные покровы, постепенно цвет лица приобретает серо-землистый оттенок.
— Икота, тошнота.
— Рвота. Приступы рвоты с желчью не приносят больному облегчения. Поэтому при начале острого периода ни о каком приеме пищи речи не идет, голодание в случае острого панкреатита является главным условием успешного дальнейшего лечения.
— Диарея или запор.
Больного беспокоит постоянная одышка, липкий пот, появляется обильный желтый налет на языке.
Диагностика и лечение
Больше всего информации врачу дают инструментальные и лабораторные методы диагностики. В сочетании с данными объективного обследования, они позволяют отличить панкреатит от других заболеваний.
Лечение заболевания напрямую зависят от стадии поражения самой поджелудочной железы, степени ее разрушения патологическими изменениями и деструктивными процессами, отсюда и назначается соответствующая диета. Лечение панкреатита наиболее часто, консервативное, с помощью медикаментозных средств.Выстраивается правильное питание, применяются таблетки для устранения боли и нормализации функций поджелудочной железы. Чем раньше начато лечение, тем более благоприятный прогноз для больного.
При терапии острого панкреатита важно экстренно принять меры по максимальной разгрузке, вплоть до голодания, назначения специальных лекарств антиферментной терапии, отдых и постельный режим. Лечение острого панкреатита блокирует разрушения больного органа, останавливает некроз тканей. В зависимости от степени поражения, выбирается та или иная терапия. Если не лечить, не соблюдать рекомендаций врача, не соблюдать диету и голод на первых этапах, то все это может привести к печальным последствиям, развитию фиброза (обызвествление органа), железа атрофируется.
Симптомы, лечение, причины и осложнения
Острый панкреатит — это воспаление поджелудочной железы. Это болезненно, быстро развивается и в некоторых случаях может привести к летальному исходу.
Некоторые легкие случаи разрешаются без лечения, но тяжелый острый панкреатит может вызвать потенциально смертельные осложнения. Уровень смертности колеблется от менее 5 процентов до более 30 процентов, в зависимости от того, насколько серьезным является состояние и достигло ли оно других органов за пределами поджелудочной железы.
Острый панкреатит, по оценкам, поражает от 4 до 4 человек.5 и 35 на каждые 100 000 человек в год. Однако это число может не включать многие легкие случаи, которые разрешаются без медицинского обследования или лечения. Ежегодно в США по поводу острого панкреатита госпитализируется 275 000 человек.
Поджелудочная железа — это длинная плоская железа, расположенная за желудком в верхней части живота. Он производит пищеварительные ферменты и гормоны, которые регулируют процесс обработки глюкозы в организме, например, инсулин.
Наиболее частой причиной панкреатита являются камни в желчном пузыре, но рост злоупотребления алкоголем связан с увеличением заболеваемости.На алкоголь сейчас приходится около 30 процентов случаев.
Острый панкреатит начинается внезапно, но хронический панкреатит повторяется или сохраняется. В этой статье речь пойдет об остром панкреатите.
Обычно у пациента возникает внезапная боль в центре верхней части живота, ниже грудины.
Изредка боль сначала ощущается внизу живота. Постепенно боль будет усиливаться, пока боль не станет постоянной.
Боль может усилиться и стать серьезной.Примерно в половине случаев он также распространяется на спину. Прием пищи может усилить боль.
Панкреатит, вызванный желчными камнями, развивается очень быстро. Когда это вызвано алкоголем, симптомы развиваются медленнее, в течение нескольких дней.
Наклонение вперед или принятие позы эмбриона (свернувшись калачиком) может немного уменьшить боль. Любой, кто испытывает постоянную боль, должен обратиться за медицинской помощью.
Могут также присутствовать следующие симптомы:
- рвота
- тошнота
- диарея
- потеря аппетита
- учащенный пульс
- боль при кашле, энергичных движениях и глубоком дыхании
- болезненность при прикосновении к животу
- лихорадка и температура не ниже 100.4 ° F (38 ° C)
- желтуха, когда кожа и белки глаз приобретают желтоватый оттенок
- боль не может быть уменьшена даже сильными обезболивающими
- кровяное давление может упасть или подняться, но оно упадет, когда пациент стоит, иногда вызывая обморок
Лечение острого панкреатита будет зависеть от его легкой или серьезной степени. В легких случаях риск осложнений невелик. В серьезных случаях риск велик.
Лечение острого панкреатита легкой степени
Лечение направлено на поддержание функций организма и облегчение симптомов, пока поджелудочная железа восстанавливается.
Сюда входят:
- Обезболивающие: Легкий острый панкреатит может быть умеренно или сильно болезненным.
- Назогастральный зонд: Зонд может удалять излишки жидкости и воздуха при тошноте и рвоте.
- Покой кишечника: Желудочно-кишечному тракту потребуется отдых в течение нескольких дней, поэтому человек не будет принимать пищу или пить через рот, пока его состояние не улучшится.
- Предотвращение обезвоживания: Обезвоживание часто сопровождает панкреатит и может усугубить симптомы и осложнения.Жидкость часто вводится внутривенно в течение первых 24-48 часов.
Обычно человек может вернуться домой примерно через 5-7 дней.
Лечение тяжелого острого панкреатита
При тяжелом остром панкреатите обычно наблюдается отмирание или некроз тканей. Это увеличивает риск сепсиса — тяжелой бактериальной инфекции, которая может поразить все тело. Сепсис может привести к повреждению или отказу нескольких органов.
Тяжелый острый панкреатит также может вызвать гиповолемический шок.Сильная потеря крови и жидкости может привести к тому, что сердце не сможет перекачивать кровь в организм. Части тела могут быстро стать лишенными кислорода. Это опасная для жизни ситуация.
Лечение этого вида панкреатита включает:
- Лечение в отделении интенсивной терапии (ОИТ): Инъекции антибиотиков направлены на то, чтобы остановить развитие любой инфекции в мертвых тканях.
- Внутривенные жидкости: Они помогают поддерживать гидратацию и предотвращают гиповолемический шок.
- Помощь при дыхании: Вентиляционное оборудование поможет пациенту дышать.
- Питательные трубки: Обеспечивают необходимое питание. В этом случае раннее кормление улучшает результаты.
- Операция: В некоторых случаях может потребоваться хирургическое удаление мертвой ткани.
Пациент будет оставаться в отделении интенсивной терапии до тех пор, пока не исчезнет риск органной недостаточности, гиповолемического шока и сепсиса.
Лечение камней в желчном пузыре
Если камни в желчном пузыре вызвали острый панкреатит, пациенту может быть сделана операция или эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) после улучшения его состояния.
После удаления камней в желчном пузыре пациенту можно посоветовать соблюдать специальную диету для снижения уровня холестерина в крови, поскольку избыток холестерина способствует росту камней в желчном пузыре.
Американская гастроэнтерологическая ассоциация рекомендует хирургическое вмешательство по удалению желчного пузыря у любого пациента, у которого развивается панкреатит из желчных камней.
Лечение злоупотребления алкоголем
Если врачи установят, что злоупотребление алкоголем было основной причиной острого панкреатита, пациенту может быть предложена программа лечения злоупотребления алкоголем.
Желчные камни, инфекции и злоупотребление алкоголем — частые причины острого панкреатита.
Злоупотребление алкоголем
У людей, употребляющих алкоголь в течение многих лет, может развиться панкреатит. Более высокое потребление, по-видимому, связано с более высокой вероятностью хронического панкреатита.
Трипсин — это пищеварительный фермент, вырабатываемый поджелудочной железой в неактивной форме.
Злоупотребление алкоголем может вызвать активацию трипсина, когда он все еще находится в поджелудочной железе, но ученые не уверены, почему.
Исследователи считают, что молекулы этанола влияют на клетки поджелудочной железы, заставляя их преждевременно активировать трипсин.
Камни в желчном пузыре
Камни в желчном пузыре — это небольшие, похожие на гальку образования, которые развиваются в желчном пузыре, часто при слишком высоком содержании холестерина в желчи.
Иногда желчные камни могут застревать, когда они выходят из желчных протоков в кишечник.
Эта блокада также влияет на поджелудочную железу и препятствует высвобождению ферментов в кишечнике.
Если острый панкреатит связан с камнями в желчном пузыре, удаление желчного пузыря обычно рекомендуется до выписки пациента из больницы.
Инфекции
Бактериальные инфекции, которые могут привести к острому панкреатиту, включают сальмонеллез, тип пищевого отравления, вызываемый бактерией Salmonella, или болезнь легионеров, инфекцию, вызываемую бактерией Legionella pneumophila , обнаруженной в водопроводе, душевых и резервуары для хранения воды.
Острый панкреатит также может быть вызван некоторыми вирусами, такими как гепатит В, эпидемический паротит, вирус Коксаки, цитомегаловирус и вирус ветряной оспы.
Другие возможные причины:
- некоторые аутоиммунные состояния, такие как волчанка или синдром Шегрена
- генетические мутации, которые делают некоторых людей более восприимчивыми
- повреждение поджелудочной железы
- высокий уровень триглицеридов в крови
- высокий уровень кальция в крови
Более 10 процентов всех случаев острого панкреатита называют идиопатическими, что означает отсутствие очевидной причины.
Для большинства людей с острым панкреатитом нет диетических ограничений, но человек может быть не в состоянии есть в течение нескольких дней или ему, возможно, придется избегать твердой пищи.
В больнице некоторым людям может потребоваться зонд для кормления.
Когда человек снова начнет есть, ему, вероятно, посоветуют придерживаться здоровой диеты с низким содержанием жиров и регулярно есть небольшими порциями.
Важно пить много жидкости, но ограничивать потребление кофеина и избегать употребления алкоголя.
Американские диетические рекомендации дают советы по здоровой диете с низким содержанием жиров.
Панкреатит может привести к осложнениям со смертельным исходом.
К ним относятся:
- непроходимость желчного протока или протока поджелудочной железы
- утечка из протока поджелудочной железы
- псевдокисты с риском разрыва, кровотечения или инфекции
- повреждение поджелудочной железы
- плевральный выпот
- селезеночная вена тромбоз
Возможна сердечная, легочная и почечная недостаточность.В тяжелых случаях органная недостаточность может произойти примерно через 48 часов после появления симптомов. Без лечения это может привести к смерти. При появлении признаков острого панкреатита важно как можно скорее обратиться за лечением.
Врач спросит пациента о симптомах и осмотрит его брюшную полость. Если определенные области живота чувствительны при прикосновении, это может указывать на острый панкреатит.
При остром панкреатите мышцы брюшной стенки жесткие. При прослушивании брюшной полости с помощью стетоскопа кишечных звуков может быть очень мало или они могут отсутствовать.
Анализы крови
Поделиться на PinterestУровни амилазы и липазы могут быть высокими на ранних стадиях панкреатита.
Если уровни амилазы и липазы в крови выше нормы, пациента, скорее всего, отправят в больницу. Во время острого панкреатита поджелудочная железа производит повышенные уровни обоих химических веществ.
Однако анализы крови могут быть неточными, если они не получены в первый или второй день болезни. Это связано с тем, что уровни липазы и амилазы наиболее высоки в течение первых нескольких часов и возвращаются к норме через несколько дней.
Амилаза приходит в норму в течение 3-7 дней, а липаза приходит в норму через 8-14 дней.
Дальнейшее обследование в больнице
Чтобы определить риск осложнений, врач захочет выяснить, насколько воспалена поджелудочная железа; могут быть выполнены следующие тесты:
- ERCP (эндоскопическая ретроградная холангиопанкреатография) сканирование: Эндоскоп (тонкая гибкая трубка с камерой на конце) вводится в пищеварительную систему. ERCP может помочь определить точное местоположение камня в желчном пузыре.
- Ультразвуковое сканирование: Высокочастотные звуковые волны создают на мониторе изображение поджелудочной железы, желчного пузыря и их окружения.
- CECT (компьютерная томография с контрастным усилением) сканирование: Они используются для съемки одной и той же области под разными углами; затем они объединяются для создания трехмерного изображения. КЭКТ-сканирование может помочь выявить воспаление поджелудочной железы, скопление жидкости и любые изменения плотности железы.
- Рентген грудной клетки: Врач может назначить рентген грудной клетки, чтобы проверить наличие участков спавшейся легочной ткани или скопления жидкости в грудной полости.
Острый панкреатит обычно проходит в течение нескольких дней после лечения, хотя некоторым людям может потребоваться некоторое время в больнице, в зависимости от причины и степени тяжести симптомов.
Симптомы, лечение, причины и осложнения
Острый панкреатит — это воспаление поджелудочной железы. Это болезненно, быстро развивается и в некоторых случаях может привести к летальному исходу.
Некоторые легкие случаи разрешаются без лечения, но тяжелый острый панкреатит может вызвать потенциально смертельные осложнения.Уровень смертности колеблется от менее 5 процентов до более 30 процентов, в зависимости от того, насколько серьезным является состояние и достигло ли оно других органов за пределами поджелудочной железы.
Острый панкреатит, по оценкам, поражает от 4,5 до 35 человек на каждые 100 000 человек в год. Однако это число может не включать многие легкие случаи, которые разрешаются без медицинского обследования или лечения. Ежегодно в США по поводу острого панкреатита госпитализируется 275 000 человек.
Поджелудочная железа — это длинная плоская железа, расположенная за желудком в верхней части живота.Он производит пищеварительные ферменты и гормоны, которые регулируют процесс обработки глюкозы в организме, например, инсулин.
Наиболее частой причиной панкреатита являются камни в желчном пузыре, но рост злоупотребления алкоголем связан с увеличением заболеваемости. На алкоголь сейчас приходится около 30 процентов случаев.
Острый панкреатит начинается внезапно, но хронический панкреатит повторяется или сохраняется. В этой статье речь пойдет об остром панкреатите.
Обычно у пациента возникает внезапная боль в центре верхней части живота, ниже грудины.
Изредка боль сначала ощущается внизу живота. Постепенно боль будет усиливаться, пока боль не станет постоянной.
Боль может усилиться и стать серьезной. Примерно в половине случаев он также распространяется на спину. Прием пищи может усилить боль.
Панкреатит, вызванный желчными камнями, развивается очень быстро. Когда это вызвано алкоголем, симптомы развиваются медленнее, в течение нескольких дней.
Наклонение вперед или принятие позы эмбриона (свернувшись калачиком) может немного уменьшить боль.Любой, кто испытывает постоянную боль, должен обратиться за медицинской помощью.
Могут также присутствовать следующие симптомы:
- рвота
- тошнота
- диарея
- потеря аппетита
- учащенный пульс
- боль при кашле, энергичных движениях и глубоком дыхании
- болезненность при прикосновении к животу
- лихорадка и температура не менее 100,4 ° F (38 ° C)
- желтуха, когда кожа и белки глаз приобретают желтоватый оттенок
- боль не может быть уменьшена даже сильными обезболивающими
- кровяное давление может упасть или поднимается, но падает, когда пациент встает, иногда вызывая обморок
Лечение острого панкреатита будет зависеть от того, является ли он легкой или серьезной.В легких случаях риск осложнений невелик. В серьезных случаях риск велик.
Лечение острого панкреатита легкой степени
Лечение направлено на поддержание функций организма и облегчение симптомов, пока поджелудочная железа восстанавливается.
Сюда входят:
- Обезболивающие: Легкий острый панкреатит может быть умеренно или сильно болезненным.
- Назогастральный зонд: Зонд может удалять излишки жидкости и воздуха при тошноте и рвоте.
- Покой кишечника: Желудочно-кишечному тракту потребуется отдых в течение нескольких дней, поэтому человек не будет принимать пищу или пить через рот, пока его состояние не улучшится.
- Предотвращение обезвоживания: Обезвоживание часто сопровождает панкреатит и может усугубить симптомы и осложнения. Жидкость часто вводится внутривенно в течение первых 24-48 часов.
Обычно человек может вернуться домой примерно через 5-7 дней.
Лечение тяжелого острого панкреатита
При тяжелом остром панкреатите обычно наблюдается отмирание или некроз тканей.Это увеличивает риск сепсиса — тяжелой бактериальной инфекции, которая может поразить все тело. Сепсис может привести к повреждению или отказу нескольких органов.
Тяжелый острый панкреатит также может вызвать гиповолемический шок. Сильная потеря крови и жидкости может привести к тому, что сердце не сможет перекачивать кровь в организм. Части тела могут быстро стать лишенными кислорода. Это опасная для жизни ситуация.
Лечение этого вида панкреатита включает:
- Лечение в отделении интенсивной терапии (ОИТ): Инъекции антибиотиков направлены на то, чтобы остановить развитие любой инфекции в мертвых тканях.
- Внутривенные жидкости: Они помогают поддерживать гидратацию и предотвращают гиповолемический шок.
- Помощь при дыхании: Вентиляционное оборудование поможет пациенту дышать.
- Питательные трубки: Обеспечивают необходимое питание. В этом случае раннее кормление улучшает результаты.
- Операция: В некоторых случаях может потребоваться хирургическое удаление мертвой ткани.
Пациент будет оставаться в отделении интенсивной терапии до тех пор, пока не исчезнет риск органной недостаточности, гиповолемического шока и сепсиса.
Лечение камней в желчном пузыре
Если камни в желчном пузыре вызвали острый панкреатит, пациенту может быть сделана операция или эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) после улучшения его состояния.
После удаления камней в желчном пузыре пациенту можно посоветовать соблюдать специальную диету для снижения уровня холестерина в крови, поскольку избыток холестерина способствует росту камней в желчном пузыре.
Американская гастроэнтерологическая ассоциация рекомендует хирургическое вмешательство по удалению желчного пузыря у любого пациента, у которого развивается панкреатит из желчных камней.
Лечение злоупотребления алкоголем
Если врачи установят, что злоупотребление алкоголем было основной причиной острого панкреатита, пациенту может быть предложена программа лечения злоупотребления алкоголем.
Желчные камни, инфекции и злоупотребление алкоголем — частые причины острого панкреатита.
Злоупотребление алкоголем
У людей, употребляющих алкоголь в течение многих лет, может развиться панкреатит. Более высокое потребление, по-видимому, связано с более высокой вероятностью хронического панкреатита.
Трипсин — это пищеварительный фермент, вырабатываемый поджелудочной железой в неактивной форме.
Злоупотребление алкоголем может вызвать активацию трипсина, когда он все еще находится в поджелудочной железе, но ученые не уверены, почему.
Исследователи считают, что молекулы этанола влияют на клетки поджелудочной железы, заставляя их преждевременно активировать трипсин.
Камни в желчном пузыре
Камни в желчном пузыре — это небольшие, похожие на гальку образования, которые развиваются в желчном пузыре, часто при слишком высоком содержании холестерина в желчи.
Иногда желчные камни могут застревать, когда они выходят из желчных протоков в кишечник.
Эта блокада также влияет на поджелудочную железу и препятствует высвобождению ферментов в кишечнике.
Если острый панкреатит связан с камнями в желчном пузыре, удаление желчного пузыря обычно рекомендуется до выписки пациента из больницы.
Инфекции
Бактериальные инфекции, которые могут привести к острому панкреатиту, включают сальмонеллез, тип пищевого отравления, вызываемый бактерией Salmonella, или болезнь легионеров, инфекцию, вызываемую бактерией Legionella pneumophila , обнаруженной в водопроводе, душевых и резервуары для хранения воды.
Острый панкреатит также может быть вызван некоторыми вирусами, такими как гепатит В, эпидемический паротит, вирус Коксаки, цитомегаловирус и вирус ветряной оспы.
Другие возможные причины:
- некоторые аутоиммунные состояния, такие как волчанка или синдром Шегрена
- генетические мутации, которые делают некоторых людей более восприимчивыми
- повреждение поджелудочной железы
- высокий уровень триглицеридов в крови
- высокий уровень кальция в крови
Более 10 процентов всех случаев острого панкреатита называют идиопатическими, что означает отсутствие очевидной причины.
Для большинства людей с острым панкреатитом нет диетических ограничений, но человек может быть не в состоянии есть в течение нескольких дней или ему, возможно, придется избегать твердой пищи.
В больнице некоторым людям может потребоваться зонд для кормления.
Когда человек снова начнет есть, ему, вероятно, посоветуют придерживаться здоровой диеты с низким содержанием жиров и регулярно есть небольшими порциями.
Важно пить много жидкости, но ограничивать потребление кофеина и избегать употребления алкоголя.
Американские диетические рекомендации дают советы по здоровой диете с низким содержанием жиров.
Панкреатит может привести к осложнениям со смертельным исходом.
К ним относятся:
- непроходимость желчного протока или протока поджелудочной железы
- утечка из протока поджелудочной железы
- псевдокисты с риском разрыва, кровотечения или инфекции
- повреждение поджелудочной железы
- плевральный выпот
- селезеночная вена тромбоз
Возможна сердечная, легочная и почечная недостаточность. В тяжелых случаях органная недостаточность может произойти примерно через 48 часов после появления симптомов.Без лечения это может привести к смерти. При появлении признаков острого панкреатита важно как можно скорее обратиться за лечением.
Врач спросит пациента о симптомах и осмотрит его брюшную полость. Если определенные области живота чувствительны при прикосновении, это может указывать на острый панкреатит.
При остром панкреатите мышцы брюшной стенки жесткие. При прослушивании брюшной полости с помощью стетоскопа кишечных звуков может быть очень мало или они могут отсутствовать.
Анализы крови
Поделиться на PinterestУровни амилазы и липазы могут быть высокими на ранних стадиях панкреатита.
Если уровни амилазы и липазы в крови выше нормы, пациента, скорее всего, отправят в больницу. Во время острого панкреатита поджелудочная железа производит повышенные уровни обоих химических веществ.
Однако анализы крови могут быть неточными, если они не получены в первый или второй день болезни. Это связано с тем, что уровни липазы и амилазы наиболее высоки в течение первых нескольких часов и возвращаются к норме через несколько дней.
Амилаза приходит в норму в течение 3-7 дней, а липаза приходит в норму через 8-14 дней.
Дальнейшее обследование в больнице
Чтобы определить риск осложнений, врач захочет выяснить, насколько воспалена поджелудочная железа; могут быть выполнены следующие тесты:
- ERCP (эндоскопическая ретроградная холангиопанкреатография) сканирование: Эндоскоп (тонкая гибкая трубка с камерой на конце) вводится в пищеварительную систему. ERCP может помочь определить точное местоположение камня в желчном пузыре.
- Ультразвуковое сканирование: Высокочастотные звуковые волны создают на мониторе изображение поджелудочной железы, желчного пузыря и их окружения.
- CECT (компьютерная томография с контрастным усилением) сканирование: Они используются для съемки одной и той же области под разными углами; затем они объединяются для создания трехмерного изображения. КЭКТ-сканирование может помочь выявить воспаление поджелудочной железы, скопление жидкости и любые изменения плотности железы.
- Рентген грудной клетки: Врач может назначить рентген грудной клетки, чтобы проверить наличие участков спавшейся легочной ткани или скопления жидкости в грудной полости.
Острый панкреатит обычно проходит в течение нескольких дней после лечения, хотя некоторым людям может потребоваться некоторое время в больнице, в зависимости от причины и степени тяжести симптомов.
Симптомы, лечение, причины и осложнения
Острый панкреатит — это воспаление поджелудочной железы. Это болезненно, быстро развивается и в некоторых случаях может привести к летальному исходу.
Некоторые легкие случаи разрешаются без лечения, но тяжелый острый панкреатит может вызвать потенциально смертельные осложнения.Уровень смертности колеблется от менее 5 процентов до более 30 процентов, в зависимости от того, насколько серьезным является состояние и достигло ли оно других органов за пределами поджелудочной железы.
Острый панкреатит, по оценкам, поражает от 4,5 до 35 человек на каждые 100 000 человек в год. Однако это число может не включать многие легкие случаи, которые разрешаются без медицинского обследования или лечения. Ежегодно в США по поводу острого панкреатита госпитализируется 275 000 человек.
Поджелудочная железа — это длинная плоская железа, расположенная за желудком в верхней части живота.Он производит пищеварительные ферменты и гормоны, которые регулируют процесс обработки глюкозы в организме, например, инсулин.
Наиболее частой причиной панкреатита являются камни в желчном пузыре, но рост злоупотребления алкоголем связан с увеличением заболеваемости. На алкоголь сейчас приходится около 30 процентов случаев.
Острый панкреатит начинается внезапно, но хронический панкреатит повторяется или сохраняется. В этой статье речь пойдет об остром панкреатите.
Обычно у пациента возникает внезапная боль в центре верхней части живота, ниже грудины.
Изредка боль сначала ощущается внизу живота. Постепенно боль будет усиливаться, пока боль не станет постоянной.
Боль может усилиться и стать серьезной. Примерно в половине случаев он также распространяется на спину. Прием пищи может усилить боль.
Панкреатит, вызванный желчными камнями, развивается очень быстро. Когда это вызвано алкоголем, симптомы развиваются медленнее, в течение нескольких дней.
Наклонение вперед или принятие позы эмбриона (свернувшись калачиком) может немного уменьшить боль.Любой, кто испытывает постоянную боль, должен обратиться за медицинской помощью.
Могут также присутствовать следующие симптомы:
- рвота
- тошнота
- диарея
- потеря аппетита
- учащенный пульс
- боль при кашле, энергичных движениях и глубоком дыхании
- болезненность при прикосновении к животу
- лихорадка и температура не менее 100,4 ° F (38 ° C)
- желтуха, когда кожа и белки глаз приобретают желтоватый оттенок
- боль не может быть уменьшена даже сильными обезболивающими
- кровяное давление может упасть или поднимается, но падает, когда пациент встает, иногда вызывая обморок
Лечение острого панкреатита будет зависеть от того, является ли он легкой или серьезной.В легких случаях риск осложнений невелик. В серьезных случаях риск велик.
Лечение острого панкреатита легкой степени
Лечение направлено на поддержание функций организма и облегчение симптомов, пока поджелудочная железа восстанавливается.
Сюда входят:
- Обезболивающие: Легкий острый панкреатит может быть умеренно или сильно болезненным.
- Назогастральный зонд: Зонд может удалять излишки жидкости и воздуха при тошноте и рвоте.
- Покой кишечника: Желудочно-кишечному тракту потребуется отдых в течение нескольких дней, поэтому человек не будет принимать пищу или пить через рот, пока его состояние не улучшится.
- Предотвращение обезвоживания: Обезвоживание часто сопровождает панкреатит и может усугубить симптомы и осложнения. Жидкость часто вводится внутривенно в течение первых 24-48 часов.
Обычно человек может вернуться домой примерно через 5-7 дней.
Лечение тяжелого острого панкреатита
При тяжелом остром панкреатите обычно наблюдается отмирание или некроз тканей.Это увеличивает риск сепсиса — тяжелой бактериальной инфекции, которая может поразить все тело. Сепсис может привести к повреждению или отказу нескольких органов.
Тяжелый острый панкреатит также может вызвать гиповолемический шок. Сильная потеря крови и жидкости может привести к тому, что сердце не сможет перекачивать кровь в организм. Части тела могут быстро стать лишенными кислорода. Это опасная для жизни ситуация.
Лечение этого вида панкреатита включает:
- Лечение в отделении интенсивной терапии (ОИТ): Инъекции антибиотиков направлены на то, чтобы остановить развитие любой инфекции в мертвых тканях.
- Внутривенные жидкости: Они помогают поддерживать гидратацию и предотвращают гиповолемический шок.
- Помощь при дыхании: Вентиляционное оборудование поможет пациенту дышать.
- Питательные трубки: Обеспечивают необходимое питание. В этом случае раннее кормление улучшает результаты.
- Операция: В некоторых случаях может потребоваться хирургическое удаление мертвой ткани.
Пациент будет оставаться в отделении интенсивной терапии до тех пор, пока не исчезнет риск органной недостаточности, гиповолемического шока и сепсиса.
Лечение камней в желчном пузыре
Если камни в желчном пузыре вызвали острый панкреатит, пациенту может быть сделана операция или эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) после улучшения его состояния.
После удаления камней в желчном пузыре пациенту можно посоветовать соблюдать специальную диету для снижения уровня холестерина в крови, поскольку избыток холестерина способствует росту камней в желчном пузыре.
Американская гастроэнтерологическая ассоциация рекомендует хирургическое вмешательство по удалению желчного пузыря у любого пациента, у которого развивается панкреатит из желчных камней.
Лечение злоупотребления алкоголем
Если врачи установят, что злоупотребление алкоголем было основной причиной острого панкреатита, пациенту может быть предложена программа лечения злоупотребления алкоголем.
Желчные камни, инфекции и злоупотребление алкоголем — частые причины острого панкреатита.
Злоупотребление алкоголем
У людей, употребляющих алкоголь в течение многих лет, может развиться панкреатит. Более высокое потребление, по-видимому, связано с более высокой вероятностью хронического панкреатита.
Трипсин — это пищеварительный фермент, вырабатываемый поджелудочной железой в неактивной форме.
Злоупотребление алкоголем может вызвать активацию трипсина, когда он все еще находится в поджелудочной железе, но ученые не уверены, почему.
Исследователи считают, что молекулы этанола влияют на клетки поджелудочной железы, заставляя их преждевременно активировать трипсин.
Камни в желчном пузыре
Камни в желчном пузыре — это небольшие, похожие на гальку образования, которые развиваются в желчном пузыре, часто при слишком высоком содержании холестерина в желчи.
Иногда желчные камни могут застревать, когда они выходят из желчных протоков в кишечник.
Эта блокада также влияет на поджелудочную железу и препятствует высвобождению ферментов в кишечнике.
Если острый панкреатит связан с камнями в желчном пузыре, удаление желчного пузыря обычно рекомендуется до выписки пациента из больницы.
Инфекции
Бактериальные инфекции, которые могут привести к острому панкреатиту, включают сальмонеллез, тип пищевого отравления, вызываемый бактерией Salmonella, или болезнь легионеров, инфекцию, вызываемую бактерией Legionella pneumophila , обнаруженной в водопроводе, душевых и резервуары для хранения воды.
Острый панкреатит также может быть вызван некоторыми вирусами, такими как гепатит В, эпидемический паротит, вирус Коксаки, цитомегаловирус и вирус ветряной оспы.
Другие возможные причины:
- некоторые аутоиммунные состояния, такие как волчанка или синдром Шегрена
- генетические мутации, которые делают некоторых людей более восприимчивыми
- повреждение поджелудочной железы
- высокий уровень триглицеридов в крови
- высокий уровень кальция в крови
Более 10 процентов всех случаев острого панкреатита называют идиопатическими, что означает отсутствие очевидной причины.
Для большинства людей с острым панкреатитом нет диетических ограничений, но человек может быть не в состоянии есть в течение нескольких дней или ему, возможно, придется избегать твердой пищи.
В больнице некоторым людям может потребоваться зонд для кормления.
Когда человек снова начнет есть, ему, вероятно, посоветуют придерживаться здоровой диеты с низким содержанием жиров и регулярно есть небольшими порциями.
Важно пить много жидкости, но ограничивать потребление кофеина и избегать употребления алкоголя.
Американские диетические рекомендации дают советы по здоровой диете с низким содержанием жиров.
Панкреатит может привести к осложнениям со смертельным исходом.
К ним относятся:
- непроходимость желчного протока или протока поджелудочной железы
- утечка из протока поджелудочной железы
- псевдокисты с риском разрыва, кровотечения или инфекции
- повреждение поджелудочной железы
- плевральный выпот
- селезеночная вена тромбоз
Возможна сердечная, легочная и почечная недостаточность. В тяжелых случаях органная недостаточность может произойти примерно через 48 часов после появления симптомов.Без лечения это может привести к смерти. При появлении признаков острого панкреатита важно как можно скорее обратиться за лечением.
Врач спросит пациента о симптомах и осмотрит его брюшную полость. Если определенные области живота чувствительны при прикосновении, это может указывать на острый панкреатит.
При остром панкреатите мышцы брюшной стенки жесткие. При прослушивании брюшной полости с помощью стетоскопа кишечных звуков может быть очень мало или они могут отсутствовать.
Анализы крови
Поделиться на PinterestУровни амилазы и липазы могут быть высокими на ранних стадиях панкреатита.
Если уровни амилазы и липазы в крови выше нормы, пациента, скорее всего, отправят в больницу. Во время острого панкреатита поджелудочная железа производит повышенные уровни обоих химических веществ.
Однако анализы крови могут быть неточными, если они не получены в первый или второй день болезни. Это связано с тем, что уровни липазы и амилазы наиболее высоки в течение первых нескольких часов и возвращаются к норме через несколько дней.
Амилаза приходит в норму в течение 3-7 дней, а липаза приходит в норму через 8-14 дней.
Дальнейшее обследование в больнице
Чтобы определить риск осложнений, врач захочет выяснить, насколько воспалена поджелудочная железа; могут быть выполнены следующие тесты:
- ERCP (эндоскопическая ретроградная холангиопанкреатография) сканирование: Эндоскоп (тонкая гибкая трубка с камерой на конце) вводится в пищеварительную систему. ERCP может помочь определить точное местоположение камня в желчном пузыре.
- Ультразвуковое сканирование: Высокочастотные звуковые волны создают на мониторе изображение поджелудочной железы, желчного пузыря и их окружения.
- CECT (компьютерная томография с контрастным усилением) сканирование: Они используются для съемки одной и той же области под разными углами; затем они объединяются для создания трехмерного изображения. КЭКТ-сканирование может помочь выявить воспаление поджелудочной железы, скопление жидкости и любые изменения плотности железы.
- Рентген грудной клетки: Врач может назначить рентген грудной клетки, чтобы проверить наличие участков спавшейся легочной ткани или скопления жидкости в грудной полости.
Острый панкреатит обычно проходит в течение нескольких дней после лечения, хотя некоторым людям может потребоваться некоторое время в больнице, в зависимости от причины и степени тяжести симптомов.
Симптомы, лечение, причины и осложнения
Острый панкреатит — это воспаление поджелудочной железы. Это болезненно, быстро развивается и в некоторых случаях может привести к летальному исходу.
Некоторые легкие случаи разрешаются без лечения, но тяжелый острый панкреатит может вызвать потенциально смертельные осложнения.Уровень смертности колеблется от менее 5 процентов до более 30 процентов, в зависимости от того, насколько серьезным является состояние и достигло ли оно других органов за пределами поджелудочной железы.
Острый панкреатит, по оценкам, поражает от 4,5 до 35 человек на каждые 100 000 человек в год. Однако это число может не включать многие легкие случаи, которые разрешаются без медицинского обследования или лечения. Ежегодно в США по поводу острого панкреатита госпитализируется 275 000 человек.
Поджелудочная железа — это длинная плоская железа, расположенная за желудком в верхней части живота.Он производит пищеварительные ферменты и гормоны, которые регулируют процесс обработки глюкозы в организме, например, инсулин.
Наиболее частой причиной панкреатита являются камни в желчном пузыре, но рост злоупотребления алкоголем связан с увеличением заболеваемости. На алкоголь сейчас приходится около 30 процентов случаев.
Острый панкреатит начинается внезапно, но хронический панкреатит повторяется или сохраняется. В этой статье речь пойдет об остром панкреатите.
Обычно у пациента возникает внезапная боль в центре верхней части живота, ниже грудины.
Изредка боль сначала ощущается внизу живота. Постепенно боль будет усиливаться, пока боль не станет постоянной.
Боль может усилиться и стать серьезной. Примерно в половине случаев он также распространяется на спину. Прием пищи может усилить боль.
Панкреатит, вызванный желчными камнями, развивается очень быстро. Когда это вызвано алкоголем, симптомы развиваются медленнее, в течение нескольких дней.
Наклонение вперед или принятие позы эмбриона (свернувшись калачиком) может немного уменьшить боль.Любой, кто испытывает постоянную боль, должен обратиться за медицинской помощью.
Могут также присутствовать следующие симптомы:
- рвота
- тошнота
- диарея
- потеря аппетита
- учащенный пульс
- боль при кашле, энергичных движениях и глубоком дыхании
- болезненность при прикосновении к животу
- лихорадка и температура не менее 100,4 ° F (38 ° C)
- желтуха, когда кожа и белки глаз приобретают желтоватый оттенок
- боль не может быть уменьшена даже сильными обезболивающими
- кровяное давление может упасть или поднимается, но падает, когда пациент встает, иногда вызывая обморок
Лечение острого панкреатита будет зависеть от того, является ли он легкой или серьезной.В легких случаях риск осложнений невелик. В серьезных случаях риск велик.
Лечение острого панкреатита легкой степени
Лечение направлено на поддержание функций организма и облегчение симптомов, пока поджелудочная железа восстанавливается.
Сюда входят:
- Обезболивающие: Легкий острый панкреатит может быть умеренно или сильно болезненным.
- Назогастральный зонд: Зонд может удалять излишки жидкости и воздуха при тошноте и рвоте.
- Покой кишечника: Желудочно-кишечному тракту потребуется отдых в течение нескольких дней, поэтому человек не будет принимать пищу или пить через рот, пока его состояние не улучшится.
- Предотвращение обезвоживания: Обезвоживание часто сопровождает панкреатит и может усугубить симптомы и осложнения. Жидкость часто вводится внутривенно в течение первых 24-48 часов.
Обычно человек может вернуться домой примерно через 5-7 дней.
Лечение тяжелого острого панкреатита
При тяжелом остром панкреатите обычно наблюдается отмирание или некроз тканей.Это увеличивает риск сепсиса — тяжелой бактериальной инфекции, которая может поразить все тело. Сепсис может привести к повреждению или отказу нескольких органов.
Тяжелый острый панкреатит также может вызвать гиповолемический шок. Сильная потеря крови и жидкости может привести к тому, что сердце не сможет перекачивать кровь в организм. Части тела могут быстро стать лишенными кислорода. Это опасная для жизни ситуация.
Лечение этого вида панкреатита включает:
- Лечение в отделении интенсивной терапии (ОИТ): Инъекции антибиотиков направлены на то, чтобы остановить развитие любой инфекции в мертвых тканях.
- Внутривенные жидкости: Они помогают поддерживать гидратацию и предотвращают гиповолемический шок.
- Помощь при дыхании: Вентиляционное оборудование поможет пациенту дышать.
- Питательные трубки: Обеспечивают необходимое питание. В этом случае раннее кормление улучшает результаты.
- Операция: В некоторых случаях может потребоваться хирургическое удаление мертвой ткани.
Пациент будет оставаться в отделении интенсивной терапии до тех пор, пока не исчезнет риск органной недостаточности, гиповолемического шока и сепсиса.
Лечение камней в желчном пузыре
Если камни в желчном пузыре вызвали острый панкреатит, пациенту может быть сделана операция или эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) после улучшения его состояния.
После удаления камней в желчном пузыре пациенту можно посоветовать соблюдать специальную диету для снижения уровня холестерина в крови, поскольку избыток холестерина способствует росту камней в желчном пузыре.
Американская гастроэнтерологическая ассоциация рекомендует хирургическое вмешательство по удалению желчного пузыря у любого пациента, у которого развивается панкреатит из желчных камней.
Лечение злоупотребления алкоголем
Если врачи установят, что злоупотребление алкоголем было основной причиной острого панкреатита, пациенту может быть предложена программа лечения злоупотребления алкоголем.
Желчные камни, инфекции и злоупотребление алкоголем — частые причины острого панкреатита.
Злоупотребление алкоголем
У людей, употребляющих алкоголь в течение многих лет, может развиться панкреатит. Более высокое потребление, по-видимому, связано с более высокой вероятностью хронического панкреатита.
Трипсин — это пищеварительный фермент, вырабатываемый поджелудочной железой в неактивной форме.
Злоупотребление алкоголем может вызвать активацию трипсина, когда он все еще находится в поджелудочной железе, но ученые не уверены, почему.
Исследователи считают, что молекулы этанола влияют на клетки поджелудочной железы, заставляя их преждевременно активировать трипсин.
Камни в желчном пузыре
Камни в желчном пузыре — это небольшие, похожие на гальку образования, которые развиваются в желчном пузыре, часто при слишком высоком содержании холестерина в желчи.
Иногда желчные камни могут застревать, когда они выходят из желчных протоков в кишечник.
Эта блокада также влияет на поджелудочную железу и препятствует высвобождению ферментов в кишечнике.
Если острый панкреатит связан с камнями в желчном пузыре, удаление желчного пузыря обычно рекомендуется до выписки пациента из больницы.
Инфекции
Бактериальные инфекции, которые могут привести к острому панкреатиту, включают сальмонеллез, тип пищевого отравления, вызываемый бактерией Salmonella, или болезнь легионеров, инфекцию, вызываемую бактерией Legionella pneumophila , обнаруженной в водопроводе, душевых и резервуары для хранения воды.
Острый панкреатит также может быть вызван некоторыми вирусами, такими как гепатит В, эпидемический паротит, вирус Коксаки, цитомегаловирус и вирус ветряной оспы.
Другие возможные причины:
- некоторые аутоиммунные состояния, такие как волчанка или синдром Шегрена
- генетические мутации, которые делают некоторых людей более восприимчивыми
- повреждение поджелудочной железы
- высокий уровень триглицеридов в крови
- высокий уровень кальция в крови
Более 10 процентов всех случаев острого панкреатита называют идиопатическими, что означает отсутствие очевидной причины.
Для большинства людей с острым панкреатитом нет диетических ограничений, но человек может быть не в состоянии есть в течение нескольких дней или ему, возможно, придется избегать твердой пищи.
В больнице некоторым людям может потребоваться зонд для кормления.
Когда человек снова начнет есть, ему, вероятно, посоветуют придерживаться здоровой диеты с низким содержанием жиров и регулярно есть небольшими порциями.
Важно пить много жидкости, но ограничивать потребление кофеина и избегать употребления алкоголя.
Американские диетические рекомендации дают советы по здоровой диете с низким содержанием жиров.
Панкреатит может привести к осложнениям со смертельным исходом.
К ним относятся:
- непроходимость желчного протока или протока поджелудочной железы
- утечка из протока поджелудочной железы
- псевдокисты с риском разрыва, кровотечения или инфекции
- повреждение поджелудочной железы
- плевральный выпот
- селезеночная вена тромбоз
Возможна сердечная, легочная и почечная недостаточность. В тяжелых случаях органная недостаточность может произойти примерно через 48 часов после появления симптомов.Без лечения это может привести к смерти. При появлении признаков острого панкреатита важно как можно скорее обратиться за лечением.
Врач спросит пациента о симптомах и осмотрит его брюшную полость. Если определенные области живота чувствительны при прикосновении, это может указывать на острый панкреатит.
При остром панкреатите мышцы брюшной стенки жесткие. При прослушивании брюшной полости с помощью стетоскопа кишечных звуков может быть очень мало или они могут отсутствовать.
Анализы крови
Поделиться на PinterestУровни амилазы и липазы могут быть высокими на ранних стадиях панкреатита.
Если уровни амилазы и липазы в крови выше нормы, пациента, скорее всего, отправят в больницу. Во время острого панкреатита поджелудочная железа производит повышенные уровни обоих химических веществ.
Однако анализы крови могут быть неточными, если они не получены в первый или второй день болезни. Это связано с тем, что уровни липазы и амилазы наиболее высоки в течение первых нескольких часов и возвращаются к норме через несколько дней.
Амилаза приходит в норму в течение 3-7 дней, а липаза приходит в норму через 8-14 дней.
Дальнейшее обследование в больнице
Чтобы определить риск осложнений, врач захочет выяснить, насколько воспалена поджелудочная железа; могут быть выполнены следующие тесты:
- ERCP (эндоскопическая ретроградная холангиопанкреатография) сканирование: Эндоскоп (тонкая гибкая трубка с камерой на конце) вводится в пищеварительную систему. ERCP может помочь определить точное местоположение камня в желчном пузыре.
- Ультразвуковое сканирование: Высокочастотные звуковые волны создают на мониторе изображение поджелудочной железы, желчного пузыря и их окружения.
- CECT (компьютерная томография с контрастным усилением) сканирование: Они используются для съемки одной и той же области под разными углами; затем они объединяются для создания трехмерного изображения. КЭКТ-сканирование может помочь выявить воспаление поджелудочной железы, скопление жидкости и любые изменения плотности железы.
- Рентген грудной клетки: Врач может назначить рентген грудной клетки, чтобы проверить наличие участков спавшейся легочной ткани или скопления жидкости в грудной полости.
Острый панкреатит обычно проходит в течение нескольких дней после лечения, хотя некоторым людям может потребоваться некоторое время в больнице, в зависимости от причины и степени тяжести симптомов.
Предупреждающие признаки панкреатита
Поджелудочная железа — это длинный орган железы, который находится за желудком в верхней части живота и выделяет пищеварительные ферменты и гормоны — , а именно инсулин — в организм. Таким образом, он играет решающую роль в пищеварении и регуляции уровня сахара в крови.Панкреатит возникает при воспалении поджелудочной железы.
Что вызывает панкреатит?
Панкреатит вызывается преждевременно активировавшимися пищеварительными ферментами, которые все еще находятся в поджелудочной железе, что раздражает клетки поджелудочной железы и приводит к воспалению. Воспаление поджелудочной железы часто вызывается желчными камнями или чрезмерным употреблением алкоголя, реже — лекарствами, токсинами окружающей среды, наследственными заболеваниями, хирургическими процедурами и другими способствующими факторами.Легкие случаи панкреатита могут пройти без лечения, но тяжелые случаи могут быть опасными для жизни.
Немедленно обратитесь к гастроэнтерологу , если вы испытываете хроническую или сильную боль в животе, поскольку это может указывать на панкреатит или другое заболевание.
Панкреатит может вызвать образование рубцовой ткани, что может нанести вред здоровью пищеварительной системы и даже вызвать диабет.
К состояниям, обычно связанным с панкреатитом, относятся:
- Использование сильного алкоголя
- Камни в желчном пузыре
- Травма живота (травма, операция)
- Некоторые лекарственные препараты
- Семейный анамнез панкреатита
- Курение
- Муковисцидоз
- Высокий уровень кальция в крови (гиперкальциемия; это может быть связано с гиперактивностью паращитовидной железы)
- Высокий уровень триглицеридов в крови (гипертриглицеридемия)
- Инфекция
- Рак поджелудочной железы
Каковы симптомы панкреатита?
Существует два типа панкреатита: острый панкреатит, то есть воспаление возникает внезапно и, вероятно, со временем пройдет при лечении; и хронический панкреатит, при котором воспаление не проходит, а со временем ухудшается.Признаки и симптомы острого панкреатита отличаются от симптомов хронического панкреатита.
Симптомы острого панкреатита включают:
- Боль в верхней части живота, отдающая в спину
- Боль в животе усиливается после еды, особенно продуктов с высоким содержанием жира
- Живот нежный на ощупь
- Лихорадка
- Учащение пульса
- Тошнота / рвота
Если возникают повторные случаи острого панкреатита, связанное с ним повреждение может привести к хроническому панкреатиту.
Симптомы хронического панкреатита:
- Боль в верхней части живота
- Жирный стул с неприятным запахом
- Непреднамеренная потеря веса
Лечение панкреатита
Есть несколько методов лечения панкреатита. Гастроэнтеролог посоветует одно из следующего в зависимости от типа и тяжести вашего индивидуального случая:
- Обезболивающие и антибиотики
- Нежирная диета
- При госпитализации, голодание до исчезновения воспаления
- Операция по удалению желчного пузыря (холестистэктомия)
Насколько распространен панкреатит?
Сообщаемая ежегодная заболеваемость острым панкреатитом в США колеблется от 5 до 35 на 100 000 человек.Эти случаи растут во всем мире из-за роста ожирения и образования камней в желчном пузыре. Хронический панкреатит встречается примерно у 50 из 100 000 человек, чаще всего у пациентов в возрасте от 30 до 40 лет. Панкреатит чаще встречается у мужчин, чем у женщин.
Если вы подозреваете, что у вас не диагностированный панкреатит, свяжитесь с нами сегодня. Gastroenterology Associates специализируется на восстановлении оптимального здоровья пищеварительной системы для вас и вашей семьи. Мы удобно расположены рядом с Центром здоровья пищеварительной системы Лонг-Айленда (LICDH), амбулаторным учреждением, лицензированным штатом Нью-Йорк, которое предоставляет высококачественные эндоскопические и колоноскопические услуги в комфортной и гостеприимной обстановке.
Острый панкреатит | MUSC Health
Что такое острый панкреатит?
Острый панкреатит — это обычно внезапное и тяжелое заболевание, вызванное быстрым воспалением поджелудочной железы. Ферменты поджелудочной железы и различные яды (токсины) могут попасть в кровоток при остром приступе и повредить другие органы, такие как сердце, легкие и почки. Однако поджелудочная железа может вернуться в нормальное состояние, если причина приступа будет обнаружена и устранена.
К сожалению, у некоторых пациентов большая часть ткани поджелудочной железы разрушена с сильным воспалением, сопровождающимся утечкой ферментов, жидкостей и ядов.Это состояние, известное как «геморрагический» панкреатит, приводит к тому, что поджелудочная железа становится очень опухшей и слякотной, которая затем может развиться в скопление жидкости и поврежденную ткань поджелудочной железы, называемую «псевдокистой». Если псевдокиста инфицирована, это называется абсцессом поджелудочной железы.
Кроме того, тяжелые приступы геморрагического панкреатита приводят к снижению артериального давления и нарушению кровообращения к коже и другим органам. Может возникнуть почечная недостаточность, требующая лечения диализом.
Легкие формы панкреатита (так называемый отечный панкреатит) могут пройти довольно быстро, в течение нескольких дней, без остаточного повреждения поджелудочной железы или других органов.
Каковы причины острого панкреатита?
Двумя наиболее частыми причинами острого панкреатита являются:
- камни в желчном пузыре
- Чрезмерное употребление алкоголя
Желчные камни и острый панкреатит
Желчные камни обычно образуются в желчном пузыре. Однако, если камень попадает в желчный проток (через пузырный проток), он может застрять на выходе в двенадцатиперстную кишку (сосочек Фатера). Это выходное отверстие обычно совпадает с протоком поджелудочной железы, так что пораженный камень может заблокировать поджелудочную железу … и вызвать панкреатит.
Алкоголь и острый панкреатит
Алкоголь вызывает острый панкреатит в результате прямого отравления железы. Пациенты (и поджелудочная железа) различаются по своей чувствительности к алкоголю. Не существует полностью безопасного уровня потребления, и тем не менее многие люди много лет пьют в течение многих лет, при этом у них никогда не развивается панкреатит (или другие связанные с алкоголем заболевания, такие как болезни печени и сердца).
Мы действительно знаем, что женщины более чувствительны к алкоголю, чем мужчины, и большинство авторитетов рекомендует три или меньше порции алкоголя в день для мужчин и два для женщин.После возникновения панкреатита следует полностью избегать употребления алкоголя. Алкоголь может усугубить панкреатит, даже если он изначально был вызван чем-то другим.
Другие причины острого панкреатита
Другие известные причины острого панкреатита включают:
- плохой дренаж протока поджелудочной железы в результате частичной обструкции — причины непроходимости включают небольшие опухоли, а также рубцевание и спазм мышечного сфинктера (сфинктера Одди). Некоторые пациенты рождаются с необычными дренажными системами (т.е. pancreas divisum), которые могут мешать дренажу.
- Сильный удар или прямая травма верхней части живота, часто возникающая во время дорожно-транспортного происшествия, но иногда являющаяся результатом осложнения в результате медицинского обследования или лечения (например, ERCP или хирургического вмешательства)
- Осложнение некоторых лекарств и / или когда в крови слишком много кальция или жира (особенно триглицеридов).
Панкреатит также может быть вызван крошечными камнями (осадком или кристаллами), которые невозможно увидеть при стандартных рентгеновских исследованиях и сканировании.Их можно обнаружить с помощью специальных методов, таких как введение трубки в двенадцатиперстную кишку (дуоденальный дренаж) и стимуляция сокращения желчного пузыря или во время обследования ERCP. При обнаружении камней, осадка или кристаллов желчный пузырь следует (почти всегда) удалить с помощью холецистэктомии.
Когда причина панкреатита не может быть определена, его называют «идиопатическим».
Каковы симптомы острого панкреатита?
Общие симптомы острого панкреатита могут включать:
- внезапная сильная боль в верхней части живота (часто называемая болью в эпигастрии)
- Сильная боль, которая также может ощущаться в спине
- тошнота и рвота
- понос
- лихорадка и озноб
- учащенное сердцебиение (также известное как тахикардия)
Симптомы часто бывают достаточно серьезными, чтобы потребовать немедленной медицинской помощи и, как правило, госпитализации для приема обезболивающих (анальгетиков) и внутривенных (IV) жидкостей.
Диагностика острого панкреатита
Типичный острый панкреатит обычно легко распознать:
- Боль находится в определенной области
- Начало боли внезапное
- Степень боли такова, что человек обращается за неотложной медицинской помощью
- Повышенное количество лейкоцитов в кровотоке (что нормально при всех типах воспалений)
- заметно повышенный уровень амилазы и иногда липазы — двух ферментов, вырабатываемых поджелудочной железой — в кровотоке.
Нормальные уровни амилазы и липазы не исключают полностью панкреатит, особенно если поджелудочная железа была повреждена заранее (и, следовательно, не может производить много амилазы или липазы).
Пара острых заболеваний брюшной полости, которые могут имитировать панкреатит, включают:
- Проникнувшие камни в желчном пузыре (желчная колика)
- Прободение желудка или язва двенадцатиперстной кишки
Реже подобная клиническая картина может быть результатом внезапной потери кровоснабжения кишечника (кишечная ишемия).
Лечение острого панкреатита
Воспаление при остром панкреатите затрагивает всю поджелудочную железу, поэтому диабет может возникнуть (временный или постоянный) из-за повреждения частей, которые обычно вырабатывают инсулин, известных как островки Лангерганса.Пациентам может потребоваться многопрофильная помощь в отделении интенсивной терапии, включая искусственную вентиляцию легких и другие формы жизнеобеспечения.
Когда камни в желчном пузыре вызывают тяжелый приступ острого панкреатита, план лечения может включать попытки удалить камень (камни). Обычно это сначала делается с помощью ERCP, но также может быть сделано с помощью стандартной хирургической операции.
К сожалению, специфического лечения панкреатита не существует. Лечение острого панкреатита в основном является поддерживающим, например:
- адекватное обезболивание
- Замена жидкости и питания (вводимого через вену)
- Покой кишечника для снижения выработки ферментов поджелудочной железой, тем самым уменьшая отек
Антибиотики необходимы при обнаружении инфекции в поджелудочной железе или других органах.Существуют экспериментальные лекарства, направленные на снижение секреции ядов поджелудочной железы и нейтрализацию их действия.
Пациентам может потребоваться лечение местных осложнений панкреатита, таких как псевдокисты и абсцессы. Когда псевдокисты вызывают продолжающиеся симптомы (например, боль или давление на другие органы), жидкость необходимо слить. Это можно сделать по:
- прохождение трубки через брюшную стенку (чрескожный дренаж кисты)
- операция (псевдокиста-гастростомия)
- ЭРХПГ (эндоскопический дренаж кисты)
Когда это выполняется, обычно необходимо оставить трубку для продолжения дренажа.
Рецидивирующий острый панкреатит
Большинство пациентов выздоравливают после острых приступов панкреатита без остаточных жалоб. Тесты функции поджелудочной железы (ферменты и секреция инсулина) и структуры (УЗИ и компьютерная томография) могут полностью вернуться к норме.
Однако очень важно тщательно искать причинные факторы (такие как чрезмерное употребление алкоголя и камни в желчном пузыре), чтобы предотвратить дальнейшие приступы.
Все причины необходимо тщательно искать и устранять, где это возможно.Анализы крови покажут, когда в организме слишком много кальция или жира (триглицеридов). Присутствие какой-либо формы обструкции протока часто можно заподозрить при сканировании (УЗИ, КТ или MRCP), поскольку проток может стать больше (расшириться). Тем не менее, обследование на предмет обструкции лучше всего проводить с помощью ERCP, которая может детально исследовать дренажные системы, включая измерения мышечной активности. Некоторые причины плохого дренажа можно устранить во время обследования ERCP с помощью сфинктеротомии или стентирования, в то время как другие могут потребовать открытой хирургической операции.
MUSC — признанный центр Национального фонда поджелудочной железы (НПФ).
часто задаваемых вопросов о хроническом панкреатите | Отделение гастроэнтерологии и гепатологии Джона Хопкинса
В чем разница между острым панкреатитом и хроническим панкреатитом?
Острый панкреатит — это изолированный эпизод боли в животе, сопровождающийся повышением уровня ферментов в крови. По сути, он описывает активное воспаление поджелудочной железы. Более 80 процентов случаев острого панкреатита связаны с желчными камнями или употреблением алкоголя.Острый панкреатит может привести к хроническому панкреатиту. Хронический панкреатит — болезненное заболевание поджелудочной железы, при котором воспаление разрешилось, но с последующим повреждением железы, характеризующимся фиброзом, кальцификацией и воспалением протоков. У пациентов с хроническим панкреатитом возможны эпизоды острого панкреатита.
Что вызывает хронический панкреатит?
Самой частой причиной хронического панкреатита в западных обществах является алкоголь. Приблизительно в 70% случаев употребление алкоголя считается основной причиной этого заболевания.Другие причины включают заболевание желчного пузыря, гиперпаратиреоз (повышенную секрецию паращитовидных желез) и травму поджелудочной железы. Тропический панкреатит, вариант хронического панкреатита, встречается в тропических частях Азии и Африки и может поражать детей в возрасте от 12 до 15 лет. Причина этого явления неизвестна, хотя предполагается, что недоедание играет определенную роль.
Несколько основных физиологических факторов способствуют развитию хронического панкреатита у больных алкоголизмом. Алкоголь может изменить состав белков, секретируемых поджелудочной железой, что приведет к образованию белковых пробок в небольших протоках поджелудочной железы.Это также может изменить количество повреждающих протеаз в секрете поджелудочной железы. Также считается, что алкоголь может иметь прямые и косвенные токсические эффекты, а также системные эффекты. Сообщается, что алкоголь по-разному влияет на давление в сфинктере Одди. Алкоголь может вызвать гиперлипидемию — известный фактор риска развития панкреатита.
Каковы симптомы хронического панкреатита?
Симптомы хронического панкреатита варьируются от внезапной острой абдоминальной катастрофы до легких эпизодов глубокой боли в эпигастрии.Симптомы могут включать рвоту, постоянную тупую, непрекращающуюся боль в животе, болезненность в эпигастрии, потерю веса, стеаторею и непереносимость глюкозы. Боль при хроническом панкреатите часто иррадирует в спину, хотя может и в верхний и нижний квадранты. Сидение и наклон вперед могут облегчить или уменьшить дискомфорт.
Диарея может быть хронической (шесть или более дефекаций в день). Диарея является результатом мальабсорбции жиров, в результате чего стул становится объемным, с неприятным запахом и может казаться маслянистым и плавучим (стеаторея).
Как диагностируется хронический панкреатит?
Хронический панкреатит лучше всего диагностировать, используя исторические данные, ферменты сыворотки, экзокринную функцию и рентгенографические исследования (рентген). Полезны тесты на экзокринную функцию (всасывание жира).
Есть ли какие-либо особые осложнения в результате хронического панкреатита?
Да. Нарушение всасывания питательных веществ, сахарный диабет и тромбоз селезеночной вены — частые осложнения хронического панкреатита.
Нарушение всасывания — нарушение всасывания питательных веществ из пищеварительного тракта.При хроническом панкреатите мальабсорбция возникает после того, как способность к секреции ферментов снижается более чем на 90 процентов. В сочетании со снижением секреции ферментов поджелудочной железы уменьшение секреции бикарбоната снижает pH в двенадцатиперстной кишке. Аномально низкий pH в двенадцатиперстной кишке замедляет переваривание жиров.
Сахарный диабет — это нарушение углеводного обмена, характеризующееся недостаточной секрецией или использованием инсулина, что приводит к повышению уровня глюкозы в крови.Хронический панкреатит влияет на эндокринную функцию поджелудочной железы, отвечающую за выработку инсулина и глюкагона.
Диабет часто встречается у пациентов с хроническим панкреатитом, и заболеваемость увеличивается с течением времени по мере прогрессирования заболевания. Примерно у 45 процентов пациентов с хроническим панкреатитом разовьется диабет. К счастью, панкреатическая форма диабета обычно легкая и обычные осложнения (ретинопатия, нефропатия и васкулопатия) встречаются редко. Невропатические осложнения могут возникать при продолжении злоупотребления алкоголем или недоедания.
Как лечится хронический панкреатит?
Лечение хронического панкреатита включает медикаментозное, эндоскопическое и хирургическое лечение.
Заместитель ферментов поджелудочной железы — это терапия, заменяющая ферменты, выработка которых снижается из-за болезненного процесса панкреатита. Целью заместительной терапии ферментами поджелудочной железы является контроль диареи и помощь пациенту в стабилизации веса тела. Эти ферменты имеют решающее значение для лечения мальабсорбции. Они полезны для значительного улучшения стеатореи (прохождения жира через стул).Кроме того, заместительная терапия ферментами поджелудочной железы подавляет секрецию поджелудочной железы и может также снизить давление в системе протоков (уменьшение боли).
Стент или эндопротез — это полая синтетическая трубка, которая может быть вставлена в панкреатический или желчный проток или сфинктер для облегчения оттока панкреатического сока или желчи.
Эндоскопическая сфинктеротомия — это разделение мышцы во время эндоскопии. Это может быть использовано для лечения мышечных заболеваний или для облегчения эндоскопической терапии желчных протоков и протоков поджелудочной железы.
Операция по поводу хронического панкреатита показана, когда более консервативные подходы, такие как медицинские и эндоскопические, не помогают избавиться от симптомов.
В тяжелых рефрактерных случаях полное удаление поджелудочной железы (полная панкреатэктомия) с заменой инсулин-продуцирующих островковых клеток теперь является жизнеспособным вариантом.
Могут ли пациенты рассчитывать на длительное облегчение боли после операции?
Хирургическое вмешательство обеспечивает длительное облегчение боли у 70 процентов пациентов.Когда пациенты исчерпали другие способы лечения боли, следует рассмотреть возможность хирургического вмешательства.
Если у меня хронический панкреатит и я лечусь, могу ли я рассчитывать на полное выздоровление от этого заболевания?
Изменения при хроническом панкреатите необратимы.

 При панкреатите отек тканей может усугубиться кровоизлияниями и тогда лечение будет более продолжительным.
При панкреатите отек тканей может усугубиться кровоизлияниями и тогда лечение будет более продолжительным.
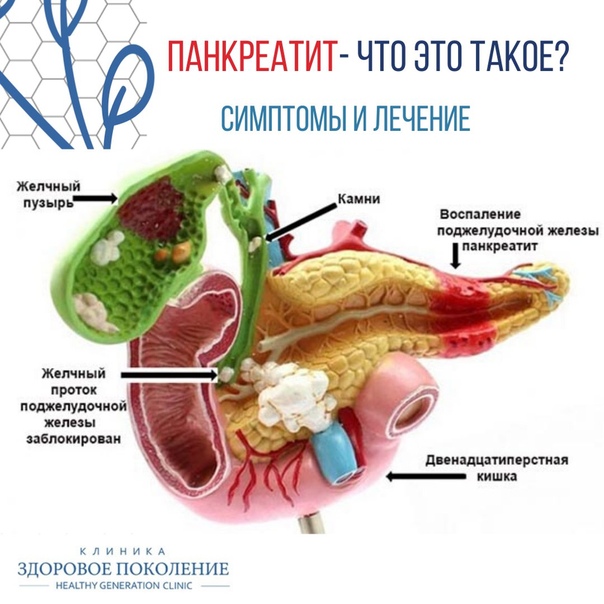 Помимо этого, может проявляться транзиторная органная недостаточность длительностью не более двух суток.
Помимо этого, может проявляться транзиторная органная недостаточность длительностью не более двух суток.
 Считается самой распространенной и наиболее тяжело протекающей формой. Причина возникновения — камни, образующиеся в протоках поджелудочной железы и в главном панкреатическом протоке под влиянием патогенных факторов. Раздраженная слизистая оболочка двенадцатиперстной кишки рефлекторно спазмирует свой большой дуоденальный сосочек, что нарушает отток панкреатического сока и запускает воспалительный процесс.
Считается самой распространенной и наиболее тяжело протекающей формой. Причина возникновения — камни, образующиеся в протоках поджелудочной железы и в главном панкреатическом протоке под влиянием патогенных факторов. Раздраженная слизистая оболочка двенадцатиперстной кишки рефлекторно спазмирует свой большой дуоденальный сосочек, что нарушает отток панкреатического сока и запускает воспалительный процесс.