Отек Квинке у детей | Москва
Заболевание отек Квинке — острое и неожиданное реагирование организма на разнообразные химические и биологические факторы, которое в основном имеет аллергическое происхождение, а также отличается острым течением.
Клинически отек Квинке у детей проявляет себя очень бурно – за короткий период времени сильно отекают мягкие ткани лица, шеи, стоп, кистей, гениталий, а также слизистая оболочка рта и гортани. Отек Квинке в раннем возрасте встречается очень редко. Только в 2% всех случаев данное заболевание диагностируется у детей. Болезнь чаще возникает у тех детей, которые имеют сильно выраженные аллергические реакции. Поэтому все родители, чьи дети подвержены аллергии, должны иметь в виду, что это может стать причиной развития отека Квинке.
Причины отека Квинке
Достаточно часто наблюдается аллергия на продукты питания, определенные медицинские препараты, укусы насекомых, пыльцу растений, бытовые продукты, домашнюю пыль и компоненты мочи и слюны домашних животных, попадающие в организм ребенка вместе с шерстью.
Лечение отека Квинке у детей
В первую очередь, срочно, необходимо вызвать неотложную помощь,
тяжелых последствий легко избежать, если своевременно оказать первую помощь ребенку. При первых симптомах, необходимо полностью исключить воздействие аллергена. Ребенка нужно успокоить и уложить на кровать, слегка приподняв ноги. Важно контролировать потребление воды, чтобы не допустить обезвоживания. Можно развести в стакане воды щепотку пищевой соды или дать минеральную воду. Также до приезда врача можно дать антигистаминные препараты — активированный уголь или Энтеросгель. Непосредственно в стационаре назначают курс лечения, который обычно сводится к приему антигистаминных препаратов, кортикостероидов, мочегонных средств и препаратов, снижающих проницаемость сосудов.
Если у Вашего ребёнка появились первые признаки заболевания отёка Квинке, то, не откладывая обращайтесь в клинику «Семейная», где детские аллергологи в кротчайшие сроки избавят от этого недуга. После устранения причины, которая вызвала отёк Квинке, наши специалисты назначат лечение, направленное на предупреждение распространения отёка, а также на снижение уже имеющегося.
После устранения причины, которая вызвала отёк Квинке, наши специалисты назначат лечение, направленное на предупреждение распространения отёка, а также на снижение уже имеющегося.
Лечение заболеваний аллергического характера – одно из приоритетных направлений работы клиники «Семейная».
Запись на прием к врачу аллергологу
Обязательно пройдите консультацию квалифицированного специалиста в области аллергологии в клинике «Семейная»
Чтобы уточнить цены на прием врача аллерголога или другие вопросы пройдите по ссылке ниже
причины, симптомы, лечение, первая помощь при отеке Квинке
Отек Квинке — состояние, которое часто требует неотложной помощи, поэтому его симптомы, возможные причины, экстренные мероприятия и подходы к лечению лучше знать, чтобы не растеряться при случае.
Что такое отек Квинке?
В большинстве случаев заболевание имеет схожий с аллергическими реакциями механизм возникновения: аллерген-антитело. В отличие от крапивницы, когда реакция проявляется на коже в виде сыпи, при отёке Квинке больше выражен сосудистый компонент, и локальный отёк распространяется на области с рыхлой подкожно-жировой клетчаткой — шея, нижняя часть лица, веки. Реже наблюдается отёк кистей, стоп, половых и внутренних органов.
В отличие от крапивницы, когда реакция проявляется на коже в виде сыпи, при отёке Квинке больше выражен сосудистый компонент, и локальный отёк распространяется на области с рыхлой подкожно-жировой клетчаткой — шея, нижняя часть лица, веки. Реже наблюдается отёк кистей, стоп, половых и внутренних органов.
Примерно каждый десятый в жизни хотя бы раз перенёс это состояние, но больше подвержены этому заболеванию женщины молодого и среднего возраста. Спровоцировать аллергический отёк может химический агент, лекарства, продукты питания, контакт с растениями, укус насекомого, псевдоаллергический — холод или жара, яркий свет, а также стресс.
Симптомы отека Квинке
Проявляется в увеличении отдельной части лица или тела, сглаживании контуров без особых изменений кожных покровов. Отёк плотный, не продавливается нажатием на него. Ощущается как «напряжение» в ткани, боль, зуд внутри. Отёк в области рта, шеи может распространиться вглубь на гортань и вызвать удушье, что происходит в каждом третьем случае. Наблюдается охриплость голоса, кашель, затрудненное дыхание вплоть до остановки. Это может стоить жизни при опоздании с помощью. В некоторых случаях приступ может пройти самостоятельно либо после применения безрецептурных противогистаминных средств (Супрастин, Тавегил, Лоратадин, Кларитин и т.п.).
Наблюдается охриплость голоса, кашель, затрудненное дыхание вплоть до остановки. Это может стоить жизни при опоздании с помощью. В некоторых случаях приступ может пройти самостоятельно либо после применения безрецептурных противогистаминных средств (Супрастин, Тавегил, Лоратадин, Кларитин и т.п.).
Что делать до приезда врача?
- Постараться успокоить больного,
- Удалить вызвавший приступ аллерген,
- Положить на место отёка холодный компресс,можно с крепким раствором соды или соли,
- Обеспечить доступ свежего воздуха,
- Дать антигистаминный препарат,
- Закапать в нос сосудосуживающее средство, Нафтизин, например.
Лечение отёка Квинке
Обычно показана госпитализация в ЛОР, аллергологическое или терапевтическое отделение. В угрожающей ситуации может быть проведены, реанимационные мероприятия. Антигистаминные средства назначают в виде инъекций, так как возможный отек внутренних органов уменьшит всасывание в желудочно-кишечном тракте.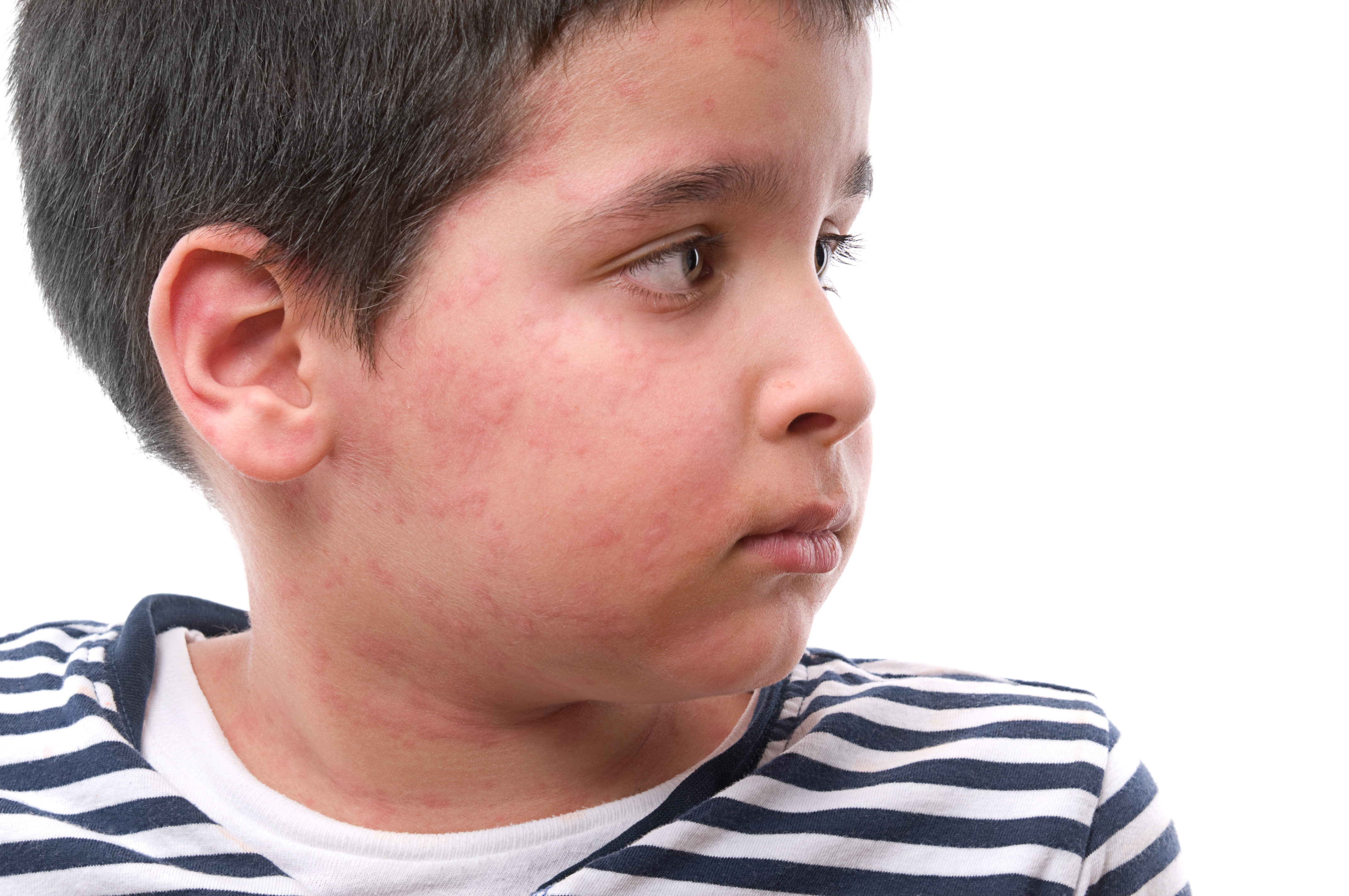
Вводят препараты для суживания периферических сосудов (эфедрин, кофеин), аскорбиновую кислоту, витамины группы B, препараты кальция.
Перенёсшим отёк Квинке показана гипоаллергенная диета, исключающая шоколад, яйца, рыбу, цитрусовые, пшеницу, молоко и некоторые другие продукты. Восстановление длится в зависимости от тяжести перенесённого приступа до нескольких недель. Для профилактики необходимо выявить провоцирующий агент, постараться избегать его. Также иметь в аптечке антигистаминные средства, сорбенты.
Отек Квинке — сильное проявление аллергической реакции, которое требует незамедлительной помощи специалистов. При несвоевременном обращении может привести к летальному исходу, так как аллерген подобен яду для организма, который так сильно реагирует на определенные продукты питания, укус насекомого или медикамент.
причины, симптомы, диагностика, лечение, профилактика
Представляет собой острую, внезапную реакции, преимущественно аллергической этиологии, которая сопровождается выраженным отеком слизистых и подкожной клетчатки.
Причины
Аллергический отек Квинке у детей – это реакция немедленного типа. Взаимодействие с аллергеном сопровождается выработкой медиаторов из тучных клеток: гистамина, кининов, простагландинов, что сопровождается повышением проницаемости подкожных и подслизистых капилляров и венул с появлением массивного отека тканей в патологическом очаге.
Неаллергический отек Квинке у детей возникает на фоне генетической детерминированности патологических реакций, наследуемых по доминантному типу. На фоне таких процессов в сыворотке крови больного определяется снижение уровня ингибиторов калликреина и С1-эстеразы. Такие процессы способствуют активации системы комплемента и образованию С1-эстеразы, что приводит к расщеплению компонентов комплемента С2 и С4 и образованию кининоподобного пептида, инициирующего отек Квинке у детей.
Основными причинами, запускающими каскад иммунопатологических реакций и развитие отека Квинке у детей, могут являться пищевые продукты, медикаментозные средства, а также респираторные и другие аллергены.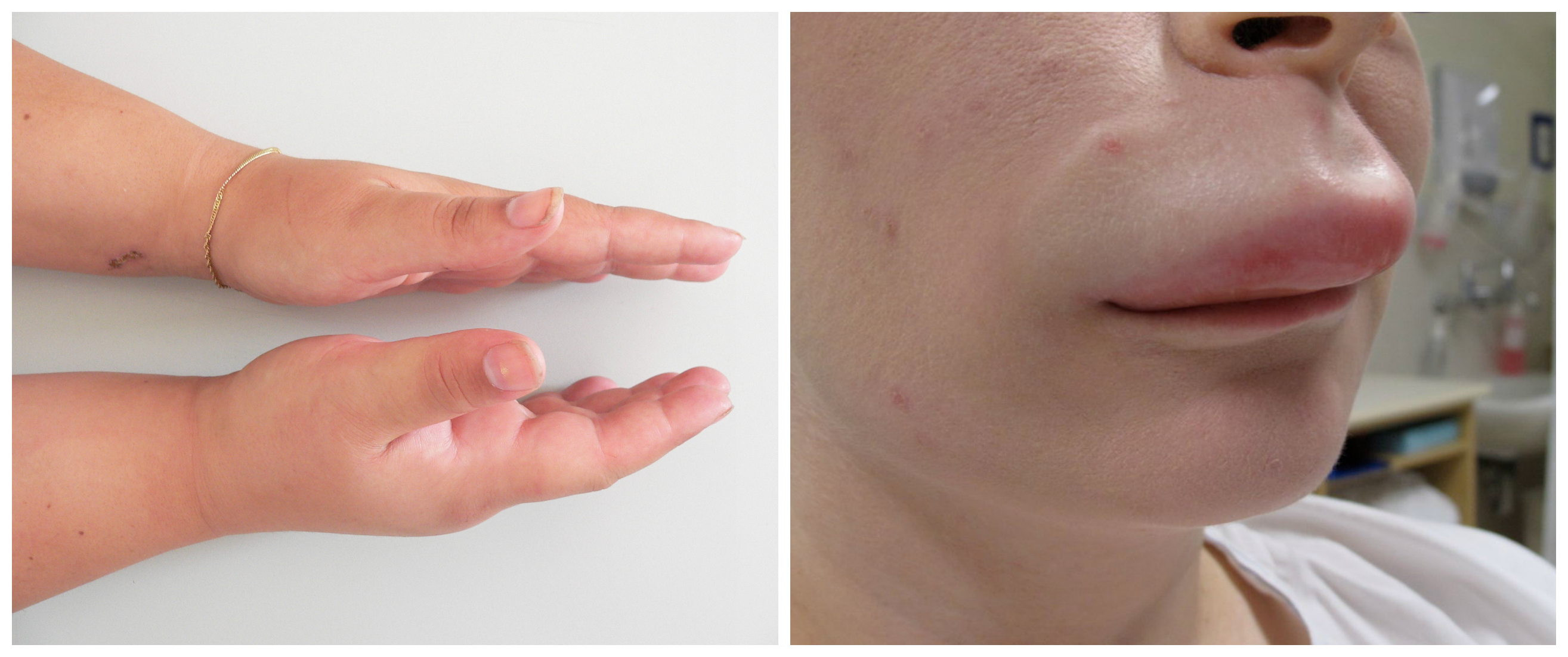
Триггерами неаллергического отека Квинке у детей являются как аллергены перечисленные выше, так и неспецифические причины, такие как инфекции, интоксикации, физические факторы и стресс. Иногда причины возникновения отека Квинке у детей не удается установить.
Симптомы
Ангиоотек у детей может иметь различную клиническую форму и характеризоваться появлением отека слизистых оболочек и подкожной клетчатки, отека гортани, абдоминального синдрома, неврологических нарушений.
При поражении слизистых и подкожной клетчатки развитие отека происходит внезапно. Нарастание симптомов отека отличается стремительным течением (от нескольких минут). Чаще всего отек локализуется в области губ, век, щек, лба, стоп, кистей и мошонки. При возникновении отека ротовой полости и языка у ребенка резко затрудняется речь и глотание. При осмотре зева обнаруживается отечность мягкого неба, глотки, маленького язычка. В случае появления изолированного отека миндалин картина может напоминать катаральную ангину.
Отечность тканей может сопровождаться появлением незначительного давления, напряжения и покалывания. При пальпаторном обследовании области не возникает болезненных ощущений, а при надавливании на отечные ткани не остается ямки.
При вовлечении в патологический процесс гортани возникает серьезная угроза для жизни больного. Отек гортани отличается молниеносным развитием. Из-за внезапного затруднения дыхания малыш становится беспокойным, его лицо синеет, развивается афония. Иногда может возникать кровохарканье, вызванное множественными кровоизлияниями в слизистую рта, глотки и гортани. Быстрое прогрессирование отека может привести к асфиксии и гибели ребенка, если не будет произведена экстренная трахеостомия.
Абдоминальный синдром при отеке Квинке у детей проявляется поражением слизистой пищевода, желудка и кишечника. Постановку диагноза затрудняет отсутствие отечности подкожной клетчатки. Приступ возникает внезапно и обусловлен появлением резких болей в животе, рвоты, профузных поносов с примесью крови.
Диагностика
Постановка диагноза происходит на основании имеющейся симптоматики, данных анамнеза жизни и заболевания больного. Важная роль в постановке корректного диагноза принадлежит данным, полученным при сборе аллергологического анамнеза. Для подтверждения диагноза может потребоваться определение общих и специфических иммуноглобулинов Е в крови, определение концентрации компонентов комплемента С2 и С4 и уровня Clq-ингибитора в сыворотке крови.
Лечение
При диагностировании отека Квинке у детей следует прекратить контакт с предполагаемым аллергеном. Для элиминации уже попавшего в организм аллергена малышу дают обильное щелочное питье, энтеросорбенты и антигистаминные препараты. В тяжелых случаях могут применяться системные кортикостероиды, а с целью снижения проницаемости сосудов –аскорутин.
Профилактика
Профилактика ангионевротического отека Квинке у детей основана на соблюдении низкоаллергенного режима, элиминационной диеты, периодическом приеме антигистаминных препаратов.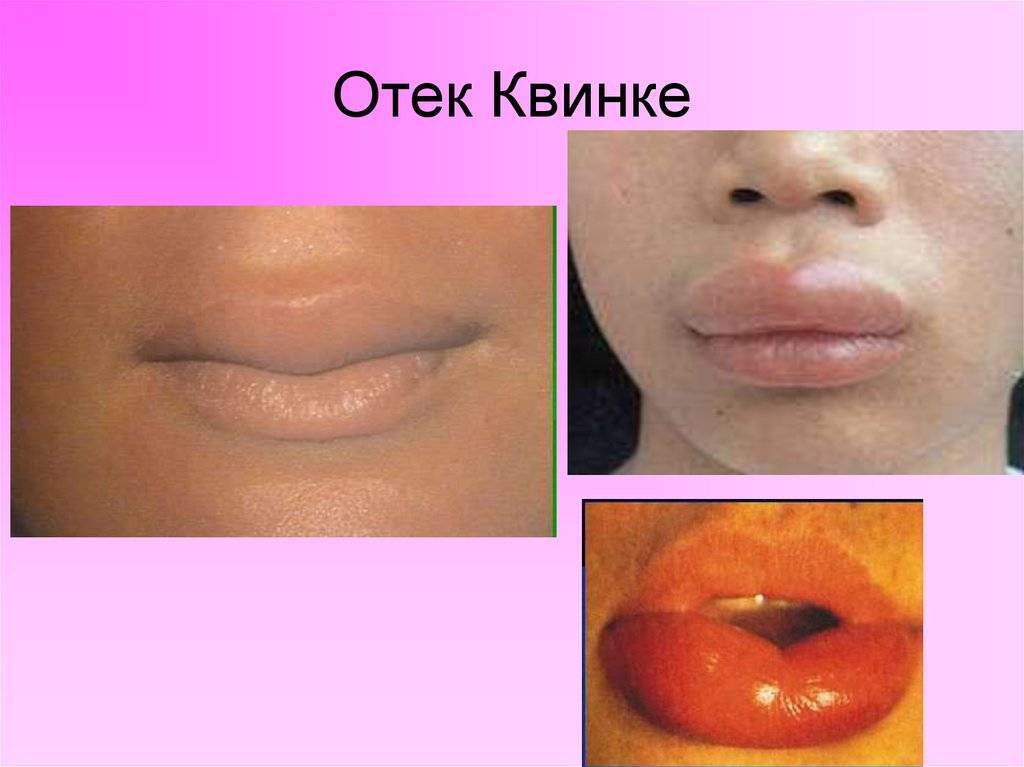
симптомы, диагностика, лечение и профилактика
Если малыш предрасположен к аллергическим реакциям, то родителям необходимо знать как можно больше о причинах возникновения этой патологии, симптомах ее проявления, методах лечения и профилактики.
Причины заболевания
В зависимости от причин возникновения отечности различают несколько групп возможных предпосылок. Возникшему отеку может способствовать аллергическая реакция на укусы насекомых, пыльцу растений, контакты с домашними животными, некоторые продукты питания. К не аллергическим факторам относятся наследственная предрасположенность, перенесенные инфекционные заболевания и интоксикации, сильный стресс.
Симптомы
Симптомы появления отека Квинке несколько разнятся в зависимости от того, какая область детского организма поражена,
- Поражение подкожной клетчатки и слизистых оболочек:
- стремительное распространение отечности и сохранение его от нескольких часов до трех суток;
- отек усиленно формируется на лбу, щеках, веках, возможно на кистях рук и стопах ног.

- Поражение слизистой рта:
- ребенку трудно глотать;
- боль в месте отека;
- трудности при разговоре;
- ощущение покалывания.
- Поражение гортани:
- чрезвычайно быстрое развитие;
- возможно пропадание голоса;
- выступление синевы на лице.
- В случае абдоминального синдрома:
- отек слизистой оболочки органов пищеварения;
- сильные боли в животе;
- возможна рвота и понос с кровью.
5. Иногда возможны случаи неврологического характера:
- поражения затрагивают оболочку головного мозга;
- нарушение функций зрения и речи;
- частое головокружение.
Диагностика и лечение
Специалисты клиники «Основа Дети» прежде всего проведут детальный осмотр маленького пациента и опрос с целью сбора анамнеза. Для определения аллергена обязательно будут проведены аллергологические пробы, взяты анализы крови и мочи, в результате чего будет выработана схема лечения. Сам процесс лечения зависит от типа отека Квинке.
Для определения аллергена обязательно будут проведены аллергологические пробы, взяты анализы крови и мочи, в результате чего будет выработана схема лечения. Сам процесс лечения зависит от типа отека Квинке.
При аллергическом типе обычно назначаются антигистаминные препараты, мочегонные средства и лекарства для сосудов. В случае рецидивирующего отека необходим курс антипаразитарной терапии и исключение развития любых воспалительных процессов в детском организме. При отеке гортани наши врачи рекомендуют провести процедуру очищения крови, лечебные процедуры с использованием кислородной маски. В случае необходимости возможно проведение вентиляции легких.
Наши рекомендации по профилактике
Для предотвращения заболевания малыша отеком Квинке родителям следует следить за исполнением некоторых рекомендаций:
- в рационе питания ребенка не должно быть высоко аллергенных продуктов;
- при стирке вещей ребенка используйте только гипоаллергенные средства. Это касается и косметики для детей;
- исключите контакт с домашними и особенно с бродячими животными;
- в воздухе не должно быть пыли;
- для прогулок на свежем воздухе избегайте мест, где скапливаются насекомые.

Следует помнить о том, что может вызвать аллергическую реакцию, постоянно укреплять иммунитет ребенка и регулярно посещать врача для контроля состояния организма, а клиника «Основа Дети» обеспечит качественное и правильное лечение отека Квинке у детей и взрослых.
Отек Квинке у детей — причины, симптомы, диагностика и лечение
Отек Квинке у детей – это острая, внезапно развившаяся, преимущественно аллергическая реакция, сопровождающаяся выраженным отеком слизистых и подкожной клетчатки. Клинически отек Квинке у детей проявляется опуханием век, губ, всего лица, шеи, верхней половины туловища, стоп и кистей, гениталий; наиболее тяжелой формой заболевания является отек гортани. Клинико-иммунологическое обследование при отеке Квинке у детей включает сбор аллергоанамнеза, определение уровня общего и аллергенспецифических иммуноглобулинов E, исследование иммунограммы, проведение кожных аллергопроб и провокационных проб. При отеке Квинке детям назначаются антигистаминные препараты, обильное щелочное питье, энтеросорбенты; в тяжелых случаях – кислородотерапия, интубация и ИВЛ.
При отеке Квинке детям назначаются антигистаминные препараты, обильное щелочное питье, энтеросорбенты; в тяжелых случаях – кислородотерапия, интубация и ИВЛ.
Общие сведения
Отек Квинке у детей (ангионевротический отек, трофоневротический отек) — морфологическая разновидность крапивницы (гигантская крапивница), протекающая с плотным отеком дермы и подкожно-жирового слоя. В педиатрии и детской аллергологии отек Квинке диагностируется у 2% детей, чаще у девочек. Отек Квинке часто развивается у детей с аллергической крапивницей, однако может возникать и без предшествующей уртикарной сыпи. Отмечена связь отека Квинке у детей и с другими заболеваниями аллергической природы — бронхиальной астмой, поллинозом, атопическим дерматитом. В 20-25% случаев при отеке Квинке у ребенка развивается опаснейшее осложнение – отек гортани.
На основании клинических характеристик выделяют острый (до 6 недель) и хронический (свыше 6 недель) ангионевротический отек; изолированный или сочетанный с крапивницей. С учетом вероятного механизма развития отек Квинке у детей может быть аллергическим, наследственным (псевдоаллергическим), идиопатическим.
С учетом вероятного механизма развития отек Квинке у детей может быть аллергическим, наследственным (псевдоаллергическим), идиопатическим.
Отек Квинке у детей
Причины
Аллергический отек Квинке у детей представляет собой реакцию немедленного типа. Контакт с аллергеном приводит к выбросу медиаторов из тучных клеток (гистамина, кининов, простагландинов), повышению проницаемости подкожных и подслизистых капилляров и венул с развитием массивного отека окружающих тканей.
Неаллергический отек Квинке у детей обусловлен генетической детерминированностью патологических реакций, которые наследуются по доминантному типу. В этом случае в сыворотки крови пациентов имеется сниженный уровень ингибиторов калликреина и С1-эстеразы. В таких условиях активация системы комплемента и образование С1-эстеразы приводит к расщеплению компонентов комплемента С2 и С4, что сопровождается образованием кининоподобного пептида, ответственного за развитие отека Квинке у детей.
Непосредственными причинами, приводящими к каскаду иммунопатологических реакций и развитию отека Квинке у детей, могут служить пищевые продукты (шоколад, яйца, рыба, цитрусовые, ягоды, орехи, молоко), лекарственные препараты (аспирин, витамины группы B, препараты йода, пенициллин) и другие аллергены (пыльца, пыль, укусы насекомых).
При неаллергическом отеке Квинке у детей триггерами могут выступать как аллергены, перечисленные выше, так и неспецифические причины: инфекции, интоксикации, физические факторы (холод, солнечный свет), стресс. В части случаев причина отека Квинке у детей остается неустановленной (идиопатический ангионевротический отек).
К рецидивирующему течению отека Квинке предрасполагает наличие у детей сопутствующей хронической патологии щитовидной железы (гипотиреоза), печени (гепатита), аутоиммунных, лимфопролиферативных, паразитарных заболеваний (лямблиоза, аскаридоза), хронических очагов инфекции (кариеса зубов, хронического тонзиллита).
Симптомы отека Квинке у детей
Ангиоотек у детей может развиваться в различных клинических формах: по типу отека слизистых оболочек и подкожной клетчатки, отека гортани, абдоминального синдрома, неврологических нарушений.
При поражении слизистых и подкожной клетчатки отек развивается внезапно и держится несколько часов или суток. Нарастание отека Квинке у ребенка происходит стремительно, в течение нескольких минут. Местами излюбленной локализацией отека Квинке у детей служат губы, веки, щеки, лоб, стопы, кисти, мошонка. При возникновении отека слизистой полости рта и языка у ребенка резко затрудняется речь и глотание. При осмотре зева отмечается отечность мягкого неба, глотки, маленького язычка. В случае изолированного отека миндалин картина может напоминать катаральную ангину.
Отечность тканей сопровождается небольшим давлением, напряжением и покалыванием; кожный зуд, как правило, отсутствует. Пальпация области отека Квинке у детей безболезненна, при надавливании на отечные ткани ямки не остается.
Отек Квинке, протекающий с вовлечением гортани, представляет серьезную угрозу для жизни детей. Отек гортани характеризуется молниеносным развитием. При этом из-за внезапного затруднения дыхания ребенок становится беспокойным, его лицо синеет, возникает афония. Может отмечаться кровохарканье, вызванное множественными кровоизлияниями в слизистую полости рта, глотки и гортани. Быстрое прогрессирование данной клинической формы отека Квинке может привести к асфиксии и гибели детей, если не будет выполнена срочная трахеостомия. При сочетании отека гортани с отеком трахеи и бронхов, состояние больше напоминает приступ бронхиальной астмы; при сочетании с отеком слизистой полости носа – клинику аллергического ринита.
Абдоминальный синдром при отеке Квинке у детей обусловлен поражением слизистой пищевода, желудка и кишечника. При этом отечности подкожной клетчатки может и не быть, что в значительной мере затрудняет распознавание отека Квинке у детей. Приступ развивается внезапно и характеризуется резкими болями в животе, неукротимой рвотой, профузным поносом с примесью крови.
Реже при отеке Квинке у детей поражаются мозговые оболочки и вещество мозга. В этих случаях отек Квинке протекает с эпилептиформными припадками, расстройствами зрения, гемиплегией, транзиторной афазией, головокружением, ригидностью затылочных мышц. К исключительно редким проявлениям отека Квинке у детей относятся поражения мочевых путей (дизурия, острая задержка мочи), сердца (пароксизмальная тахикардия), суставов (гидрартроз, артралгии, лихорадка).
При аллергической форме отек Квинке у детей чаще захватывает лицо, гениталии, руки, стопы, слизистые оболочки полости рта, гортани и ЖКТ; иногда сопровождается уртикарной сыпью. Неаллергический отек Квинке у детей обычно проявляется уже в раннем возрасте и протекает с тяжелыми поражениями гортани и абдоминальным синдромом.
Диагностика
При отеке Квинке в области подкожно-жировой клетчатки и видимых слизистых диагноз не вызывает сомнения. Сложности возникают при изолированном отеке мозговых оболочек и ЖКТ у детей. Существенную роль в диагностике играет аллергологический анамнез (аллергические реакции, наследственность), эффект от применения адреналина и антигистаминных препаратов, специальные методы исследования.
Существенную роль в диагностике играет аллергологический анамнез (аллергические реакции, наследственность), эффект от применения адреналина и антигистаминных препаратов, специальные методы исследования.
В остром периоде осуществляется определение общего и специфических иммуноглобулинов Е в крови. Для выявления наследственного отека Квинке у детей главную роль играет определение концентрации компонентов комплемента С2 и С4 и уровня Clq-ингибитора в сыворотке крови. С целью исключения или подтверждения отека гортани выполняется ларингоскопия. Поиск специфического аллергена проводится под руководством детского аллерголога-иммунолога и включает ведение «пищевого дневника», назначение диагностических элиминационных диет, постановку кожных аллергопроб (через 2-3 месяца после купирования отека Квинке у детей).
Абдоминальный синдром при отеке Квинке у детей необходимо дифференцировать от кишечной непроходимости, перитонита, панкреатита, аппендицита. При отеке подкожной клетчатки следует исключить контактный дерматит, лимфостаз, рожистое воспаление, периостит, синдром Мелькерсона-Розенталя. В случае преобладания неврологической симптоматики проводится дифференциальная диагностика с менингитом.
При отеке подкожной клетчатки следует исключить контактный дерматит, лимфостаз, рожистое воспаление, периостит, синдром Мелькерсона-Розенталя. В случае преобладания неврологической симптоматики проводится дифференциальная диагностика с менингитом.
Неоднозначность трактовки диагноза отека Квинке у детей требует исключения других неотложных состояний с помощью консультаций детского невролога, детского гастроэнтеролога, детского уролога, детского ревматолога.
Лечение отека Квинке у детей
В случае диагностики отека Квинке у детей, в первую очередь, необходимо прекратить контакт с предполагаемым аллергеном. Для элиминации уже попавшего в организм аллергена ребенку необходимо дать обильное щелочное питье, энтеросорбенты (энтеросгель, активированный уголь).
Препаратами первого ряда при аллергическом отеке Квинке у детей являются антигистаминные препараты (кетотифен, клемастин, лоратадин, хлоропирамин, дифенгидрамин). Наряду с ними могут применяться системные кортикостероиды (дексаметазон, преднизолон, гидрокортизон), мочегонные средства (фуросемид, ацетазоламид). С целью снижения проницаемости сосудов назначают аскорутин.
С целью снижения проницаемости сосудов назначают аскорутин.
В дальнейшем, для предотвращения возникновения повторного аллергического отека Квинке у детей может проводиться специфическая гипосенсибилизация известным аллергеном. Важным этапом лечения рецидивирующего отека Квинке у детей должно стать устранение очагов хронической инфекции, терапия хронических заболеваний ЖКТ, печени и желчных путей, дегельминтизация. При наследственном отеке Квинке детям показано введение свежей плазмы, содержащей ингибитор С1-эстеразы, ингибиторов протеаз (апротинина, аминокапроновой кислоты).
При развитии отека гортани, кроме перечисленных мероприятий, проводится ингаляционная небулайзерная терапия с адреномиметиками (сальбутамолом), кортикостероидными препаратами; кислородотерапия, гемосорбция. В случае нарастания дыхательной недостаточности необходима немедленная интубация или трахеостомия и ИВЛ.
Прогноз и профилактика
Аллергический отек Квинке у детей, как правило, имеет доброкачественное течение и благоприятный прогноз. Прогностически неблагоприятным является часто рецидивирующий отек Квинке у детей, протекающий с развитием отека гортани и внутренних органов, бронхоспазма, анафилактического шока.
Прогностически неблагоприятным является часто рецидивирующий отек Квинке у детей, протекающий с развитием отека гортани и внутренних органов, бронхоспазма, анафилактического шока.
Профилактика ангионевротического отека Квинке у детей требует соблюдения низкоаллергенного режима (исключения или уменьшения контакта с аллергеном), элиминационной диеты, периодического приема антигистаминных препаратов. Решение вопроса о проведении профилактической вакцинации детям, имеющим в анамнезе отек Квинке, требует индивидуального подхода и взвешенной оценки степени рисков.
Отек Квинке — ПроМедицина Уфа
Отек Квинке — острое аллергическое заболевание, характеризующееся возникновением массивного отека кожи, подкожной жировой клетчатки и слизистых оболочек. Чаще всего отек Квинке развивается на лице, шее и верхней части туловища, тыльной стороне кистей и стоп. Реже отек Квинке может поразить оболочки мозга, суставы, внутренние органы. Отеком Квинке может заболеть любой человек, однако наибольший риск развития этой болезни наблюдается у людей, страдающих аллергией различного типа. Молодые женщины и дети болеют отеком Квинке чаще мужчин и пожилых людей.
Молодые женщины и дети болеют отеком Квинке чаще мужчин и пожилых людей.
Причины и симптомы
В качестве аллергена могут выступать пищевые продукты (арахис, шоколад, молоко, экзотические фрукты и др.), вдыхаемые пыльцевые или пылевые аллергены, а также лекарственные препараты, косметические средства. К лекарственным препаратам, способным вызвать ангионевротический отек относят антибиотики: пенициллин, ацетилсалициловую кислоту, противосудорожные и йодосодержащие препараты, витамины группы В.
Кроме того, причиной отека Квинке может стать воздействие различных физических факторов, таких как холод, яркий солнечный свет. Отек Квинке может возникнуть как реакция на запах. Крайне редко встречается наследственная форма отека Квинке.
Типичные симптомы отека Квинке- это остро возникающий отек тканей лица, тыльной стороны ладоней, шеи, тыльной стороны стоп. В области отека кожа бледная. Отек Квинке, как правило, не сопровождается зудом. Развившийся отек бесследно исчезает в течение нескольких часов или дней.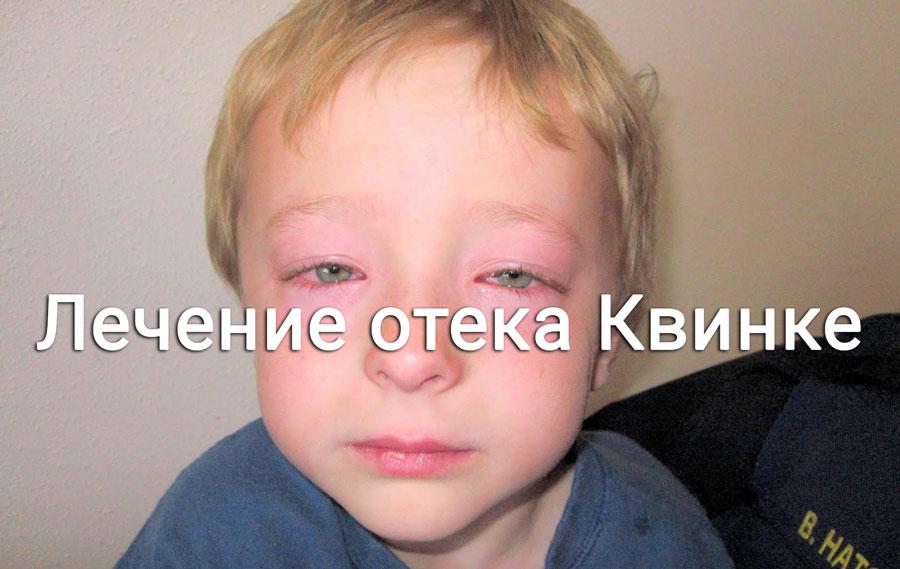 Наиболее опасной формой отека Квинке является отек глотки, гортани, трахеи. У таких больных внезапно появляется беспокойство, затруднение дыхания, возможна потеря сознания и даже гибель от удушья. Отек Квинке внутренних органов проявляется резкими болями в животе, поносом, рвотой.
Наиболее опасной формой отека Квинке является отек глотки, гортани, трахеи. У таких больных внезапно появляется беспокойство, затруднение дыхания, возможна потеря сознания и даже гибель от удушья. Отек Квинке внутренних органов проявляется резкими болями в животе, поносом, рвотой.
Лечение
При малейшем подозрении на развитие отека Квинке, следует незамедлительно вызывать скорую помощь. Ситуация может изменяться в течение считанных секунд и малейшее промедление опасно для жизни больного. Далее необходимо устранить аллерген, вызвавший такую реакцию, помочь пострадавшему принять удобное положение и дать антигистаминные препараты.
Лечение отека Квинке направлено на подавление аллергической реакции. Больной с отеком гортани нуждается в срочной госпитализации в отделение интенсивной терапии или реанимации. При лечении отека Квинке основным является немедленное устранение контакта с аллергеном. Врач назначает антигистаминные препараты (димедрол, супрастин, тавегил, фенкарол и др. ) внутримышечно или в легких случаях внутрь в таблетках. Назначают также аскорутин, снижающий проницаемость сосудов.
) внутримышечно или в легких случаях внутрь в таблетках. Назначают также аскорутин, снижающий проницаемость сосудов.
Профилактика заболевания
Профилактика отека Квинке заключается в соблюдении строгой диеты, исключении аллергенов из окружения больного, профилактический прием антигистаминных препаратов во время цветения растений или контакта с другими аллергенами.Профилактические мероприятия возможны только в той ситуации, когда установлена причина отека Квинке. Так, например, в случае лекарственной или пищевой аллергии — избегать приема лекарств или пищевых продуктов, вызывающих отек. Периодически курсами врач назначает противоаллергические препараты, например, в период цветения растений при пыльцевой аллергии.
Больные, ранее перенесшие отек Квинке, обязательно должны иметь при себе карточку с указанием своего аллергена. Если аллергеном послужил лекарственный препарат, не забудьте сообщить об этом при последующих обращениях к врачу.
Отёк Квинке
Отёк Квинке
Отёк Квинке (по имени описавшего его немецкого врача Н. I. Quincke, синонимы: ангионевротический отек, гигантская крапивница) – острое аллергическое заболевание характеризующееся возникновением массивного отека кожи, подкожной жировой клетчатки и слизистых оболочек. Чаще всего отек Квинке развивается на лице, шее и верхней части туловища, тыльной стороне кистей и стоп.
I. Quincke, синонимы: ангионевротический отек, гигантская крапивница) – острое аллергическое заболевание характеризующееся возникновением массивного отека кожи, подкожной жировой клетчатки и слизистых оболочек. Чаще всего отек Квинке развивается на лице, шее и верхней части туловища, тыльной стороне кистей и стоп.
Кто болеет отеком Квинке?
Отеком Квинке может заболеть любой человек, однако наибольший риск развития этой болезни наблюдается у людей, страдающих аллергией различного типа. Молодые женщины и дети болеют отеком Квинке чаще мужчин и пожилых людей.
Каковы причины возникновения Отека Квинке?
Различают два типа отека Квинке: аллергический и псевдоаллергический.
Аллергический отек Квинке, как и другие аллергические заболевания, возникает в результате сильной аллергической реакции организма, которая развивается в ответ на проникновение в организм специфического аллергена. Аллергический отек Квинке часто сочетается с пищевой аллергией, бронхиальной астмой, крапивницей, поллинозами.
Псевдоаллергический отек Квинке (т.е. не аллергический) развивается у людей с врожденной патологией системы комплемента. Система комплимента это группа белков крови, участвующих в развитии первичных иммунных и аллергических реакций. В крови человека эти белки находятся в неактивном состоянии и активируются только в момент и в месте проникновения в организм чужеродного антигена. У больных с псевдоаллергическим отеком Квинке система комплимента способна активироваться спонтанно или в ответ на тепловые или химические раздражения (тепло, холод), приводя к развитию массивной аллергической реакции.
Каковы симптомы отека Квинке?
Типичные симптомы отека Квинке это остро возникающий отек тканей лица, тыльной стороны ладоней, шеи, тыльной стороны стоп. В области отека кожа бледная. Отек Квинке, как правило, не сопровождается зудом. Развившийся отек бесследно исчезает в течение нескольких часов или дней. Наиболее опасной формой отека Квинке является отек глотки, гортани, трахеи который наблюдается у каждого четвертого больного с отеком Квинке. У таких больных внезапно появляется беспокойство, затруднение дыхания, возможна потеря сознания. Осмотр слизистой горла у таких больных выявляет отечность мягкого неба и небных дужек, сужение просвета зева. В случае распространения отека на гортань и трахею больной может погибнуть от удушья.
У таких больных внезапно появляется беспокойство, затруднение дыхания, возможна потеря сознания. Осмотр слизистой горла у таких больных выявляет отечность мягкого неба и небных дужек, сужение просвета зева. В случае распространения отека на гортань и трахею больной может погибнуть от удушья.
У детей отек Квинке проявляется более или менее ограниченными очагами отека кожи и слизистых оболочек.
Лечение отека Квинке
Лечение отека Квинке направлено на подавление аллергической реакции. Во всех случаях отека Квинке следует помнить об опасность поражения дыхательных путей и смерти больного от удушья. В случаях, когда у больного развиваются симптомы характерные для поражения глотки и гортани нужно немедленно вызвать скорую помощь. Больной с отеком гортани нуждается в срочной госпитализации в отделение интенсивной терапии или реанимации.
Неотложная помощь отека Квинке включает:
Внутримышечное или внутривенное введение димедрола, супрастина, кларитина или другого противогистаминного препарата. Если нет возможности ввести препарат внутримышечно нужно положить таблетку больному под язык.
Если нет возможности ввести препарат внутримышечно нужно положить таблетку больному под язык.
Подкожное введение 0,1% раствора адреналина
Введение гормональных препаратов ( преднизодон, дексаметазон)
Профилактика отека Квинке
Профилактика отека Квинке заключается в соблюдении строгой диеты (исключение аллергенов), исключение аллергенов из окружения больного, профилактический прием антигистаминных препаратов во время цветения растений или контакта с другими аллергенами.
Детский ангионевротический отек: десятилетний опыт | Аллергия и клиническая иммунология | JAMA Отоларингология — хирургия головы и шеи
Цель
Уточнение причины, клинического течения и ведения детей с ангионевротическим отеком.
Дизайн
Ретроспективный обзор.
Настройка
Городская специализированная детская больница.
Пациенты
Последовательная выборка всех детей, госпитализированных с 1 января 1987 г. по 31 декабря 1997 г. с диагнозом: отек Квинке.Полные записи, разрешающие анализ, были доступны для 10 пациентов.
Основные показатели результатов
Пол, возраст, место расположения, симптомы при первичном осмотре, причина, лечение и клинический результат.
Результаты
У семи мальчиков и трех девочек, средний возраст 7,7 лет, был ангионевротический отек головы или шеи, чаще всего лица (8/10 [80%]). Проявившимися симптомами, помимо отека, были нежность или боль у 4 детей (40%), одышка у 3 (30%), дисфагия (включая слюнотечение и плевание) у 3 (30%) и охриплость у 1 (10%). .Ангионевротический отек возник в результате еды у 4 (40%) детей, укусов насекомых — у 3 (30%), инфекции — у 2 (20%) и антибиотика — у 1 (10%). Во всех случаях лечение было фармакологическим. Ребенку не требовалась интубация или трахеотомия. Помощь в реанимации потребовалась 1 ребенку (10%).
Выводы
У детей ангионевротический отек имеет другие причины и клинические проявления, чем у взрослых. Своевременная диагностика и раннее лечение с помощью внутривенных кортикостероидов, антигистаминных препаратов и / или адреналина приводят к быстрому разрешению и в условиях с соответствующим персоналом могут избежать необходимости в уходе в отделении интенсивной терапии или вмешательстве на дыхательных путях.Алгоритмы лечения, основанные на опыте взрослых, должны быть изменены с учетом более легких педиатрических проявлений этого иммунологического заболевания.
АНГИОЕДЕМА — это анатомически ограниченный отек без ямок, который может привести к опасной для жизни обструкции дыхательных путей. Помимо редко встречающегося, но часто обсуждаемого объекта, наследственный ангионевротический отек, педиатрические проявления и лечение полностью не описаны. Мы рассмотрели наш опыт лечения ангионевротического отека, чтобы выяснить причину, клиническое течение и лечение этого заболевания у детей.
Мы провели ретроспективный обзор медицинских карт детей, госпитализированных с 1 января 1987 г. по 31 декабря 1997 г. с диагнозом «ангионевротический отек» в Детской больнице Филадельфии, Филадельфия, Пенсильвания. Эта последовательная выборка была изучена на предмет пола, возраста , место, проявление симптомов, причина, лечение и клинический результат. Во всех случаях предпринималась попытка дозвониться по телефону.
С 1 января 1987 г. по 31 декабря 1997 г. поступили 13 детей с диагнозом: отек Квинке.Медицинские карты 3 детей были исключены из исследования: медицинские карты 2 детей были неполными, что исключает анализ; у 1 ребенка местная реакция на укус насекомого была ошибочно записана как ангионевротический отек. В выборку исследования вошли 7 мальчиков и 3 девочки; средний возраст составлял 7,7 года (диапазон от 3 до 18 лет). У всех детей был ангионевротический отек головы, шеи или того и другого. Отек был у 8 детей (80%), губы у 4 (40%), шеи у 2 (20%), языка у 1 (10%), язычка у 1 (10%), и кожа головы — 1 (10%) (рис. 1).У двоих детей (20%) также была опухоль руки. Сыпь отмечена у 5 детей (50%). Помимо отека, проявлялись болезненность или болезненность у 4 детей (40%), одышка у 3 (30%), дисфагия (включая слюнотечение и плевки) у 3 (30%) и охриплость у 1 (10%).
Отек был у 8 детей (80%), губы у 4 (40%), шеи у 2 (20%), языка у 1 (10%), язычка у 1 (10%), и кожа головы — 1 (10%) (рис. 1).У двоих детей (20%) также была опухоль руки. Сыпь отмечена у 5 детей (50%). Помимо отека, проявлялись болезненность или болезненность у 4 детей (40%), одышка у 3 (30%), дисфагия (включая слюнотечение и плевки) у 3 (30%) и охриплость у 1 (10%).
Ангионевротический отек был связан с едой у 4 детей (40%), укусом насекомого — у 3 (30%), инфекцией верхних дыхательных путей — у 2 (20%) и антибиотиком — у 1 (10%) (рис. 2).
Семейный анамнез 1 ребенка (10%) показал, что у отца мог быть ангионевротический отек.Связаться с семьей для дальнейшего наблюдения не удалось.
С семьями из 3 детей (30%) связались по телефону. Ни у одного из 3 детей не было повторных эпизодов отека Квинке.
В анамнезе у 2 (20%) детей выявлено реактивное заболевание дыхательных путей и экзема. Четверо детей (40%) имели аллергию: 1 — на аллергены окружающей среды, 1 — на множественные пищевые аллергии, 1 испытал отек Квинке из-за приема орехов и 1 испытал аналогичные реакции.
Проведено лабораторное обследование 3 детей. У 2 детей общий анализ крови был нормальным. У 1 ребенка были обнаружены нормальные уровни комплемента (C) 1 и ингибитора эстеразы C1 (C1-INH) и умеренно повышенная скорость оседания эритроцитов 47 мм / час по методу Вестергрена (нормальная, <30 мм / час).
Антигистаминные препараты потребовались для лечения острого заболевания у 9 детей (90%), кортикостероиды — у 6 (60%) и подкожные инъекции адреналина — у 3 (30%).Все дети, получавшие кортикостероиды, также получали антигистаминные препараты. При выписке из больницы автоинъектор адреналина был назначен 3 детям (30%), антигистаминные препараты — 3 (30%), пероральные кортикостероиды — 3 (30%).
Девять детей (90%) лечились в больничной палате, а 1 (10%) нуждались в наблюдении в отделении интенсивной терапии (ОИТ). Детям не требуется вмешательство в дыхательные пути путем интубации или трахеотомии. Длительность госпитализации составляла от 1 до 5 дней (в среднем 2.6 дней). Все дети выписаны домой.
Все дети выписаны домой.
Первое описание ангионевротического отека в западной медицинской литературе приписывается клиническим лекциям Роберта Грейвса 1843 года. Как сообщает Major, 1 Грейвс писал в своем издании 1888 года: «Иногда поражаются губы внутри рта, нёбо и язычок, что доставляет очень значительные неудобства. Возникли ли такие опухоли поблизости от голосовой щели. Нет нужды говорить, что они будут беременны опасностями необычного характера.«
Сегодня мы рассматриваем ангионевротический отек как иммунологически опосредованный, анатомически ограниченный отек без ямок, который до 10% американского населения может испытывать в течение своей жизни. 2 Ангионевротический отек отличается от более распространенной крапивницы локализацией отека и сопутствующими симптомами. Ангионевротический отек проявляется в подкожных тканях, иногда с продромальным покалыванием, парестезиями или зудом. Крапивница — это местная реакция, которая проявляется в глубоких слоях дермы и всегда сопровождается зудом.
Ангионевротический отек одинаково поражает мужчин и женщин, обычно в течение третьего или четвертого десятилетия жизни. Чаще всего ангионевротический отек проявляется в области головы и шеи, обычно на лице, губах, языке или гортани. 3 -5 Ангионевротический отек вызывается увеличением проницаемости сосудов, опосредованным кининами и комплементом. Чаще всего ангионевротический отек возникает из-за травмы (включая медицинские процедуры), еды и лекарств. В редких случаях неконтролируемое распространение каскада комплемента является результатом качественного или количественного дефекта C1-INH.Это заболевание называется наследственным ангионевротическим отеком . Наследственный ангионевротический отек обычно проявляется в детстве. 6 Наследственный ангионевротический отек обычно передается по аутосомно-кодоминантному типу путем изменения хромосомы 11, 7 , хотя сообщалось о частоте спонтанных мутаций до 20%. 8
При уходе за пациентом с ангионевротическим отеком необходимо учитывать дыхательные пути и системные признаки. Возможность возникновения отека центральной нервной системы, брюшной полости, легких и желудочно-кишечного тракта может потребовать компьютерной томографии с контрастированием для диагностики, внутривенного введения жидкости 9 для восполнения внутрисосудистого объема и диурез или искусственной вентиляции легких для лечения отека легких. 10 Кортикостероидная терапия с использованием внутривенного введения дексаметазона натрия фосфата или гидрокортизона остается основным методом лечения ангионевротического отека. Сниженные дозы пероральных кортикостероидов используются для амбулаторного лечения отека Квинке. Адреналин (0,3 мл в разведении 1: 1000, вводится подкожно, повторяется до 3 раз) может использоваться для лечения отека дыхательных путей. Ингаляционный альбутерол или тербуталин также использовались для лечения симптомов со стороны дыхательных путей. 11 Антигистаминный препарат, такой как гидрохлорид дифенгидрамина (Бенадрил) или гидроксизин (Атаракс, Вистарил), используется для уменьшения зуда и воспаления.
Возможность возникновения отека центральной нервной системы, брюшной полости, легких и желудочно-кишечного тракта может потребовать компьютерной томографии с контрастированием для диагностики, внутривенного введения жидкости 9 для восполнения внутрисосудистого объема и диурез или искусственной вентиляции легких для лечения отека легких. 10 Кортикостероидная терапия с использованием внутривенного введения дексаметазона натрия фосфата или гидрокортизона остается основным методом лечения ангионевротического отека. Сниженные дозы пероральных кортикостероидов используются для амбулаторного лечения отека Квинке. Адреналин (0,3 мл в разведении 1: 1000, вводится подкожно, повторяется до 3 раз) может использоваться для лечения отека дыхательных путей. Ингаляционный альбутерол или тербуталин также использовались для лечения симптомов со стороны дыхательных путей. 11 Антигистаминный препарат, такой как гидрохлорид дифенгидрамина (Бенадрил) или гидроксизин (Атаракс, Вистарил), используется для уменьшения зуда и воспаления. Блокаторы гистамина 2 типа и цитопротекторы желудка предотвращают гастрит, вызванный стрессом и кортикостероидами.
Блокаторы гистамина 2 типа и цитопротекторы желудка предотвращают гастрит, вызванный стрессом и кортикостероидами.
ВЫСОКАЯ СМЕРТНОСТЬ нелеченого наследственного ангионевротического отека — до одной трети пациентов, ранее умиравших от отека гортани, — оправдывает долгосрочное лечение частых эпизодов (более двух раз в месяц) или нарушения проходимости дыхательных путей. 10 Долгосрочная терапия пациентов с наследственным ангионевротическим отеком включает лиофилизированный концентрат C1-INH, аэрозольный C1-INH, 12 или свежезамороженную плазму.Эпсилон аминокапроновая кислота (Амикар) может использоваться для краткосрочного и длительного лечения ангионевротического отека у детей. 11 Ослабленные андрогены, такие как даназол и станозолол, обеспечивают краткосрочное и долгосрочное облегчение. 11 , 13 Андрогены используются в основном для лечения ангионевротического отека у взрослых. Хотя их использование не рекомендуется беременным женщинам и детям, ограниченный педиатрический опыт оказался успешным. 14 Пациенты должны быть предупреждены о том, что побочные эффекты андрогенов включают увеличение веса, вирилизацию, нарушения менструального цикла и гипертонию. 15 Тонзиллэктомия может облегчить ангионевротический отек ротоглотки, вызванный рецидивирующим тонзиллитом. 16 Предоперационная профилактика возможна с использованием ослабленных андрогенов, кортикостероидов, свежезамороженной плазмы, эпсилон-аминокапроновой кислоты и концентрата C1-INH. 17
14 Пациенты должны быть предупреждены о том, что побочные эффекты андрогенов включают увеличение веса, вирилизацию, нарушения менструального цикла и гипертонию. 15 Тонзиллэктомия может облегчить ангионевротический отек ротоглотки, вызванный рецидивирующим тонзиллитом. 16 Предоперационная профилактика возможна с использованием ослабленных андрогенов, кортикостероидов, свежезамороженной плазмы, эпсилон-аминокапроновой кислоты и концентрата C1-INH. 17
Определение стадии заболевания по анатомическому участку позволяет проводить сортировку в соответствующих учреждениях по уходу. Взрослые с отеком лица, губ и мягкого неба могут лечиться амбулаторно или в больничной палате при условии наличия соответствующего персонала и опыта для наблюдения за состоянием пациентов.Отек языка и гортани обычно требует наблюдения в отделении интенсивной терапии. Иногда пациентам с отеком языка или гортани требуется вмешательство в дыхательные пути путем интубации или трахеотомии. 5
5
Детский ангионевротический отек заметно отличается по причине и тяжести от взрослой формы заболевания. Наш опыт работы с 10 детьми в течение последнего десятилетия позволяет нам делать субъективные, а не статистические сравнения с более ранней работой со взрослыми одним из нас (U.K.S.).
Мы обследовали 10 детей, 7 мальчиков и 3 девочки, средний возраст которых составил 7,7 лет. Небольшая выборка не позволяет провести подробный анализ частоты возникновения ангионевротического отека с разбивкой по полу.
У детей наблюдались преимущественно отеки лица (80%) и губ (40%) (рис. 1). Хотя визуализация отека дыхательных путей с помощью гибкой оптоволоконной назофаринголарингоскопии идеальна, она нецелесообразна во всех педиатрических случаях. Анатомическое место отека можно достоверно определить по симптомам. 5 Пятеро детей (50%) в нашей группе имели признаки или симптомы отека гортани или гортани: охриплость голоса, слюнотечение, одышка и дисфагия. Ни одному ребенку не проводилась назофаринголарингоскопия.
Ни одному ребенку не проводилась назофаринголарингоскопия.
Продукты питания были основной причиной ангионевротического отека (40%), за которым следовали инфекции верхних дыхательных путей и укусы насекомых. Антибиотики были причиной только 1 эпизода ангионевротического отека в нашей выборке. У четырех детей (40%) были аллергические и иммунологические расстройства: экзема, реактивное заболевание дыхательных путей, множественная пищевая аллергия и предыдущий эпизод ангионевротического отека из-за приема орехов, все из которых указывают на предрасположенность к системным иммунологическим нарушениям.Считалось, что у отца одного ребенка был эпизод отека Квинке. Хотя этот ребенок также испытал боль в животе, связанную с наследственным ангионевротическим отеком, во время госпитализации не проводилось лабораторных исследований. Один ребенок с известным наследственным ангионевротическим отеком был выявлен после периода исследования. Ей сделали стоматологическую операцию под общим наркозом, а также провели профилактическое лечение свежезамороженной плазмой и даназолом. У нее не было периоперационного ангионевротического отека, и в тот же день она была выписана из больницы домой.Отсутствие детей с наследственным ангионевротическим отеком в нашем обзоре может указывать на успешную профилактику детей с известным наследственным ангионевротическим отеком или систематическую ошибку направления к специалистам.
У нее не было периоперационного ангионевротического отека, и в тот же день она была выписана из больницы домой.Отсутствие детей с наследственным ангионевротическим отеком в нашем обзоре может указывать на успешную профилактику детей с известным наследственным ангионевротическим отеком или систематическую ошибку направления к специалистам.
Тяжесть ангионевротического отека ретроспективно определяется местом лечения (амбулаторное, палата или отделение интенсивной терапии) и необходимостью вмешательства на дыхательных путях. Только 1 ребенок, который страдал астмой и перенес трансплантацию почки, нуждался в лечении в отделении интенсивной терапии. У нее был ангионевротический отек лица, и ей потребовались кортикостероиды для лечения сопутствующего обострения астмы.В ее случае сопутствующие заболевания, а не серьезность нарушения дыхательных путей, требовали лечения в отделении интенсивной терапии.
Небольшое количество случаев в нашем обзоре исключает статистическое сравнение с более крупными сериями для взрослых. Небольшая выборка может отражать редкость этого расстройства у детей или методологическую предвзятость исключения амбулаторных эпизодов. В любом случае у стационарных пациентов по определению более тяжелый ангионевротический отек, чем у амбулаторных пациентов; ясно, что у детей в нашем обзоре были менее тяжелые проявления, чем у взрослых.Только 1 ребенок (10%) из нашей серии нуждался в лечении в отделении интенсивной терапии по сравнению с 53% взрослых (49/93). 18 Кроме того, детям не потребовалось вмешательство в дыхательные пути, которое было необходимо 10% взрослых пациентов (9/93). 18 Отек Квинке у всех детей успешно лечился медикаментами.
Небольшая выборка может отражать редкость этого расстройства у детей или методологическую предвзятость исключения амбулаторных эпизодов. В любом случае у стационарных пациентов по определению более тяжелый ангионевротический отек, чем у амбулаторных пациентов; ясно, что у детей в нашем обзоре были менее тяжелые проявления, чем у взрослых.Только 1 ребенок (10%) из нашей серии нуждался в лечении в отделении интенсивной терапии по сравнению с 53% взрослых (49/93). 18 Кроме того, детям не потребовалось вмешательство в дыхательные пути, которое было необходимо 10% взрослых пациентов (9/93). 18 Отек Квинке у всех детей успешно лечился медикаментами.
У детей с симптомами со стороны дыхательных путей наблюдается быстрое улучшение при лечении внутривенными кортикостероидами и антигистаминными препаратами. Такое быстрое разрешение позволяет проводить наблюдение в условиях стационара с непрерывной пульсоксиметрией, а не в более дорогих отделениях интенсивной терапии. Неизвестно, связаны ли более легкие проявления ангионевротического отека у детей с более медленным прогрессированием, более ранним диагнозом, большей реакцией на кортикостероиды или иммунологическими различиями между детьми и взрослыми. На тяжесть отека Квинке также может влиять причина. Более легкий ангионевротический отек у детей чаще был обусловлен приемом пищи, в то время как лекарственные препараты, в частности ингибиторы ангиотензинпревращающего фермента, были наиболее часто выявляемой причиной более тяжелого ангионевротического отека у взрослых. 18
Неизвестно, связаны ли более легкие проявления ангионевротического отека у детей с более медленным прогрессированием, более ранним диагнозом, большей реакцией на кортикостероиды или иммунологическими различиями между детьми и взрослыми. На тяжесть отека Квинке также может влиять причина. Более легкий ангионевротический отек у детей чаще был обусловлен приемом пищи, в то время как лекарственные препараты, в частности ингибиторы ангиотензинпревращающего фермента, были наиболее часто выявляемой причиной более тяжелого ангионевротического отека у взрослых. 18
Ведение детей с отеком дыхательных путей из-за ангионевротического отека требует признания этого клинически важного отличия от взрослых.Алгоритмы лечения, основанные на сериях для взрослых 18 , должны быть изменены с учетом быстрого улучшения, наблюдаемого у большинства детей при фармакологическом лечении (рис. 3). Детям, находящимся в тяжелом состоянии, требуется защита дыхательных путей в полевых условиях, в отделении неотложной помощи или в операционной. Детей с отеком лица, неба или легкого отека языка, не страдающих непосредственным дистрессом, можно лечить в амбулаторных условиях. Тяжелый ангионевротический отек языка и гортани требует госпитализации в палату или отделение интенсивной терапии для наблюдения.Безопасное ведение больничной палаты требует наличия достаточного количества опытного персонала для наблюдения за детьми с риском нарушения дыхательных путей. Детей, у которых ухудшились симптомы или результаты обследования, следует перевести в отделение интенсивной терапии или провести фиброоптическую интубацию в операционной для защиты дыхательных путей. Трахеотомия под местной анестезией используется, если интубация не обеспечивает безопасности дыхательных путей. Оборудование для прямой ларингоскопии и жесткой бронхоскопии всегда готово к работе. Последовательное обследование дыхательных путей, если возможно, с помощью назофаринголарингоскопии, свидетельствует об улучшении состояния до перевода из отделения интенсивной терапии в палату.
Детей с отеком лица, неба или легкого отека языка, не страдающих непосредственным дистрессом, можно лечить в амбулаторных условиях. Тяжелый ангионевротический отек языка и гортани требует госпитализации в палату или отделение интенсивной терапии для наблюдения.Безопасное ведение больничной палаты требует наличия достаточного количества опытного персонала для наблюдения за детьми с риском нарушения дыхательных путей. Детей, у которых ухудшились симптомы или результаты обследования, следует перевести в отделение интенсивной терапии или провести фиброоптическую интубацию в операционной для защиты дыхательных путей. Трахеотомия под местной анестезией используется, если интубация не обеспечивает безопасности дыхательных путей. Оборудование для прямой ларингоскопии и жесткой бронхоскопии всегда готово к работе. Последовательное обследование дыхательных путей, если возможно, с помощью назофаринголарингоскопии, свидетельствует об улучшении состояния до перевода из отделения интенсивной терапии в палату. Немедленно назначают фармакологическое лечение. Лабораторные исследования назначаются при повторяющихся эпизодах ангионевротического отека необъяснимой причины или детям с семейным анамнезом наследственного ангионевротического отека. Дальнейшее обследование требует консультации с иммунологом для исключения лимфопролиферативных, аутоиммунных заболеваний и заболеваний щитовидной железы. Полный подсчет клеток крови с дифференциальным подсчетом клеток; функциональные пробы щитовидной железы и печени; тесты на антинуклеарные антитела, антитироглобулиновые антитела и антипероксидазные антитела; скорость оседания эритроцитов; Уровни C2 и C4; и получают количественный или качественный анализ C1-INH. 19 Диагноз наследственного ангионевротического отека может быть установлен перинатально путем измерения уровня C1-INH в пуповинной крови. 20 Преобразование лекарств, вызывающих причинную связь, производится перед выпиской из больницы по согласованию с поставщиками первичной медицинской помощи пациента.
Немедленно назначают фармакологическое лечение. Лабораторные исследования назначаются при повторяющихся эпизодах ангионевротического отека необъяснимой причины или детям с семейным анамнезом наследственного ангионевротического отека. Дальнейшее обследование требует консультации с иммунологом для исключения лимфопролиферативных, аутоиммунных заболеваний и заболеваний щитовидной железы. Полный подсчет клеток крови с дифференциальным подсчетом клеток; функциональные пробы щитовидной железы и печени; тесты на антинуклеарные антитела, антитироглобулиновые антитела и антипероксидазные антитела; скорость оседания эритроцитов; Уровни C2 и C4; и получают количественный или качественный анализ C1-INH. 19 Диагноз наследственного ангионевротического отека может быть установлен перинатально путем измерения уровня C1-INH в пуповинной крови. 20 Преобразование лекарств, вызывающих причинную связь, производится перед выпиской из больницы по согласованию с поставщиками первичной медицинской помощи пациента. При выписке из больницы пациентам выдают: (1) автоинъектор адреналина 3 ; (2) рекомендация носить браслет медицинского оповещения 10 ; (3) письмо об их склонности к ангионевротическому отеку, поскольку почти у трети взрослых пациентов было более 1 эпизода, 5 , как и 2 (20%) детей в нашем обзоре; и (4) повторный визит через 2–4 недели.
При выписке из больницы пациентам выдают: (1) автоинъектор адреналина 3 ; (2) рекомендация носить браслет медицинского оповещения 10 ; (3) письмо об их склонности к ангионевротическому отеку, поскольку почти у трети взрослых пациентов было более 1 эпизода, 5 , как и 2 (20%) детей в нашем обзоре; и (4) повторный визит через 2–4 недели.
При последующем наблюдении необходимо подтвердить полное исчезновение ангионевротического отека. Эпидермоидные и гематологические злокачественные новообразования могут проявляться локализованным отеком. 21 , 22 Устойчивые поражения, следовательно, требуют дальнейшего обследования, включая биопсию.
Отек Квинке у детей протекает менее серьезно, чем у взрослых. Своевременная диагностика и раннее лечение с помощью внутривенного кортикостероида, антигистаминного препарата или подкожного адреналина приводят к быстрому разрешению и, при наличии соответствующего персонала, избегают необходимости в уходе в отделении интенсивной терапии или вмешательстве на дыхательных путях. Алгоритмы лечения, основанные на опыте взрослых, должны быть изменены с учетом более легких педиатрических проявлений этого иммунологического заболевания.
Алгоритмы лечения, основанные на опыте взрослых, должны быть изменены с учетом более легких педиатрических проявлений этого иммунологического заболевания.
Принята к публикации 10 сентября 1998 г.
Представлено на 13-м ежегодном собрании Американского общества детской отоларингологии во время объединенного заседания с Американской академией отоларингической аллергии, Палм-Бич, Флорида, 12 мая 1998 г.
Отпечатки: Удаян К. Шах, доктор медицины, детская отоларингология, Детская больница Филадельфии, Ричард Д.Wood Bldg, First Floor, 34th and Civic Center Boulevard, Филадельфия, Пенсильвания, 19104-4399 (электронная почта: [email protected]).
1.
Major
RH Классические описания болезней. 3-е изд. Спрингфилд, штат Иллинойс, Чарльз С. Томас, издатель 1945; 623
2.
EEMerrill
DDGuess
HA
и другие. Клинический профиль ангионевротического отека, связанного с ингибированием ангиотензинпревращающего фермента. JAMA. 1988; 260967-970Google ScholarCrossref 3.Хаддад
JAMA. 1988; 260967-970Google ScholarCrossref 3.Хаддад
А.Френкиль
SSmall
P Ангионевротический отек головы и шеи. J Отоларингол. 1985; 114–16Google Scholar4.Megerian
CAArnold
JEBerger
M Ангионевротический отек: 5-летний опыт работы с обзором проявления и лечения расстройства. Ларингоскоп. 1992; 102256-260Google ScholarCrossref 5.
Shah
UKIshoo
EIGrillone
ГАЗтрам
JRMacDonald
CBFuleihan
Н.С. Образцы предъявления: многоликость ангионевротического отека.Документ представлен на: Ежегодном собрании Американской академии отоларингической аллергии, 7 мая 1996 г., Орландо, Флорида,
6. Шах
UKMcGuirt
WF
JrForsen
Дж. Каррадонна
Диджеи
DT Врожденный и приобретенный иммунодефицит у педиатрического больного. Curr Opin Otolaryngol Head Neck Surg. 1994; 2462-467Google ScholarCrossref 8. Чикардо
1994; 2462-467Google ScholarCrossref 8. Чикардо
MAgostoni
Наследственный ангионевротический отек [передовая статья]. N Engl J Med. 1996; 3341666–1667Google ScholarCrossref 9.Грегори
К.В.Дэвис
RC Images в клинической медицине: ангионевротический отек кишечника. N Engl J Med. 1996; 3341641Google ScholarCrossref 11. Deutsch
ESZalzal
Повторный визит Г. Х. Квинке. Arch Otolaryngol Head Neck Surg. 1991; 117100-102Google ScholarCrossref 12.Waytes
ATRosen
FSFrank
MM Лечение наследственного ангионевротического отека нагретым паром концентратом ингибитора C1. N Engl J Med. 1996; 3341630–1634Google ScholarCrossref 13.Гадек
JEHosea
SWGelfand
JA
и другие. Заместительная терапия при наследственном отеке Квинке. N Engl J Med. 1980; 302542-546Google ScholarCrossref 14.Barakat
1980; 302542-546Google ScholarCrossref 14.Barakat
AJCastaldo
AJ Наследственный ангионевротический отек: терапия даназолом у 5-летнего ребенка. AJDC. 1993; 147931- 932Google Scholar15.Cicardi
MBergamaschini
LCugno
MHack
EAgostoni
Г.А.Гостони
Долгосрочное лечение наследственного ангионевротического отека ослабленными андрогенами: обзор 13-летнего опыта. J Allergy Clin Immunol. 1991; 87768-773Google ScholarCrossref 16. Nielsen
EWGran
JTStraume
BMellbye
OJJohansen
HTMollnes
Т.Е. Наследственный ангио-отек: новые клинические наблюдения и аутоиммунный скрининг, анализ комплемента и калликреин-кининов. J Intern Med. 1996; 239119-130Google ScholarCrossref 17. Maves
К.К.Вайлер
JM Тонзиллэктомия у пациента с наследственным ангионевротическим отеком после профилактики концентратом ингибитора С1.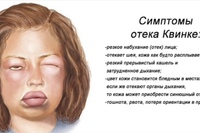 Ann Allergy. 1994; 73435- 438Google Scholar 18.Ishoo
Ann Allergy. 1994; 73435- 438Google Scholar 18.Ishoo
EIShah
UKGrillone
ГАЗтрам
JRMacDonald
CBFuleihan
Н.С. Прогнозирование риска дыхательных путей при ангионевротическом отеке: система стадий на основе презентации. Otolaryngol Head Neck Surg. В печати Google Scholar 19.
Лихтенштейн
LMedFauci
AMed Современная терапия в аллергии, иммунологии и ревматологии. 5 изд. Сент-Луис, Мо Мосби, 1996;
20. Нильсен
EWJohansen
HTHolt
JMollnes
Ингибитор TE C1 и диагностика наследственного ангионевротического отека у новорожденных. Pediatr Res. 1994; 35184-187Google ScholarCrossref 21. Дональдсон
В. Х. Бернштейн
Д.И.Вагнер
CJ
и другие. Ангионевротический отек с приобретенным дефицитом ингибитора C1 и аутоантитела к ингибитору C1: ответ на плазмаферез и цитотоксическую терапию. J Lab Clin Med. 1992; 119397-406Google Scholar22.Guy
J Lab Clin Med. 1992; 119397-406Google Scholar22.Guy
JT Устные проявления системного заболевания. Каммингс
CWed. Отоларингология — хирургия головы и шеи St Louis, Mo Mosby — Year Book 1993; 1216–1229 Google Scholar
Отек Квинке | Детская больница Филадельфии
Ангионевротический отек — это аллергическая кожная реакция, вызывающая отек лица, рук, ног и других частей тела.Отек может стать настолько сильным, что станет болезненным. В некоторых случаях ангионевротический отек может существенно повлиять на жизнь детей, затрудняя выполнение повседневных действий, таких как ходьба или держание карандаша.
Чтобы вашему ребенку был поставлен диагноз и вылечили его вовремя, обязательно проконсультируйтесь с сертифицированным аллергологом или иммунологом.
Существует несколько типов и причин отека Квинке. В их числе:
- Общий ангионевротический отек, вызванный крапивницей, генетикой, лекарствами или другими заболеваниями.

- Наследственный ангионевротический отек (НАЕ), генетический дефицит белка крови, который обычно проявляется в молодом возрасте и не имеет явных триггеров.
- Приобретенный ангионевротический отек (AAE), который может быть вызван лекарствами и, в некоторых случаях, аутоиммунными проблемами.
Независимо от причины отека Квинке, состояние вызывает отек. Хотя наиболее частыми местами отека являются лицо, губы, язык, руки и ноги, он может возникнуть на любом участке тела. Отек может стать болезненным и повлиять на повседневную жизнь ребенка.
Этот тип опухоли НЕ связан с крапивницей, и вы ее не увидите. Вы увидите только опухоль. В редких случаях этот тип отека поражает горло и может блокировать дыхание ребенка. Если это произойдет, немедленно обратитесь за медицинской помощью.
В Детской больнице Филадельфии (CHOP) специальная группа иммунологов и специалистов по аллергии сотрудничает, чтобы диагностировать у детей ангионевротический отек, определить, какой тип они испытывают, и определить, как лучше всего его лечить.
Для этого наша команда проводит полный медицинский осмотр, собирает полную историю болезни семьи и, во многих случаях, выполняет анализы крови. В зависимости от того, какой тип ангионевротического отека у вашего ребенка, мы будем при необходимости включать других специалистов в его план ухода. Наша цель — обеспечить беспрепятственный уход за вашим ребенком, предоставить ему передовые методы лечения и лекарства, которые могут быть недоступны в других детских больницах.
CHOP предлагает аллергологические клиники в Центре передовой педиатрической помощи Бюргера в главном кампусе в Филадельфии, а также в офисах сети CHOP Care Network в Кинге Пруссии, Брендивайне и Экстоне в Пенсильвании, а также в Вурхизе и Принстоне в Нью-Джерси.Клиники иммунологии доступны в здании Бюргера и в Принстоне.
Лечение отека Квинке у вашего ребенка будет зависеть от его типа. В большинстве случаев для облегчения симптомов потребуются лекарства. Некоторым пациентам лекарства понадобятся только при обострении, другим нужно будет принимать лекарства ежедневно.
Ангионевротический отек неизлечим, но с ним можно справиться при регулярном наблюдении и корректировке лекарств по мере необходимости у иммунолога вашего ребенка.
Вашему ребенку с ангионевротическим отеком потребуются периодические посещения иммунолога. Частота этих посещений будет зависеть от тяжести ангионевротического отека вашего ребенка, его тяжести и частоты симптомов. Если у вашего ребенка обострение симптомов, важно как можно скорее обратиться к иммунологу вашего ребенка.
Долгосрочный прогноз у детей с ангионевротическим отеком обычно благоприятен, если под наблюдением иммунолога. Некоторые типы ангионевротического отека требуют приема лекарств на всю жизнь и могут иметь постоянные последствия, поэтому важно передать уход за вашим ребенком взрослому поставщику, когда ему исполнится 18 лет.
Отек Квинке (ребенок)
Аллергены — это вещества, вызывающие аллергию. Они стимулируют организм выделять химические вещества. Эти химические вещества вызывают скопление жидкости под кожей, вызывая отек. Если это воспаление вызывает отек кожи, это называется ангионевротический отек (AN-gee-oh-eh-DEE-muh).
Эти химические вещества вызывают скопление жидкости под кожей, вызывая отек. Если это воспаление вызывает отек кожи, это называется ангионевротический отек (AN-gee-oh-eh-DEE-muh).
Аллергический ангионевротический отек может быть вызван аллергией на продукты питания, лекарства, латекс или укусы насекомых. Это также может произойти у детей с инфекциями или аутоиммунными заболеваниями.Хотя это бывает редко, у некоторых детей бывает наследственный отек Квинке. Если у вашего ребенка есть эта форма, ваш лечащий врач расскажет вам больше о заболевании и о том, как с ним справиться.
Аллергический ангионевротический отек возникает внезапно в течение нескольких минут или часов после контакта с аллергеном. Отек обычно появляется на лице, губах, рту, горле, руках и ногах или гениталиях. Припухлость обычно неоднородная и неоднородная. Аллергический ангионевротический отек обычно сопровождается другими симптомами, такими как крапивница, зуд и покраснение кожи.Ангионевротический отек, не связанный с аллергией, обычно не вызывает крапивницы или зуда. . В некоторых случаях ангионевротический отек может поражать кишечник и вызывать боль в животе. Горло и дыхательные пути в легких также могут опухать, вызывая затруднение дыхания. Эти симптомы следует рассматривать как неотложную медицинскую помощь.
. В некоторых случаях ангионевротический отек может поражать кишечник и вызывать боль в животе. Горло и дыхательные пути в легких также могут опухать, вызывая затруднение дыхания. Эти симптомы следует рассматривать как неотложную медицинскую помощь.
Существуют разные типы отека Квинке. Симптомы вашего ребенка будут зависеть от того, какой у него тип ангионевротического отека. Отек с зудом или покраснением или без него — основные симптомы.Другие симптомы могут включать:
Сыпь, крапивница, покраснение, рубцы, волдыри
Зуд, жжение, покалывание, боль
Сухая, шелушащаяся, трескающаяся, шелушащаяся кожа
Отек лица, губы, язык или другие части тела
Более серьезные симптомы включают:
Проблемы с глотанием, ощущение, будто горло закрывается
Проблемы с дыханием, хрипы
Хриплый голос или проблемы с речью
Тошнота, рвота, диарея, спазмы желудка
Чувство слабости или головокружения, учащенное сердцебиение, низкое кровяное давление
Причины отека Квинке могут быть аналогичны причинам аллергических реакций. Наиболее частые причины аллергического ангионевротического отека могут включать:
Наиболее частые причины аллергического ангионевротического отека могут включать:
Пищевые продукты, включая креветки, моллюски, арахис, молочные продукты, глютен, яйца; также красители, ароматизаторы и добавки
Укусы насекомых или укусы пчел, комаров, блох и клещей
Распространены такие лекарства, как пенициллин, сульфамидные препараты, аспирин и ибупрофен; однако любое лекарство может вызвать реакцию.
Латекс в перчатках, одежде, игрушках, воздушных шарах или некоторых лентах.У некоторых людей с аллергией на латекс могут быть проблемы с такими продуктами, как бананы, авокадо, киви, папайя или каштаны
Стресс
Жара, холод, солнечный свет
Уход на дому
- Медицинский работник 9 может прописать лекарства от зуда, отека или боли. Следуйте инструкциям врача, давая эти лекарства своему ребенку.
Если вам не прописали рецептурные антигистаминные препараты, спросите у врача, можно ли давать вашему ребенку дифенгидрамин.
 Также спросите, какова рекомендуемая доза и как часто вы должны давать лекарство своему ребенку. Дифенгидрамин помогает уменьшить зуд при поражении больших участков кожи. Это может вызвать у вашего ребенка сонливость.
Также спросите, какова рекомендуемая доза и как часто вы должны давать лекарство своему ребенку. Дифенгидрамин помогает уменьшить зуд при поражении больших участков кожи. Это может вызвать у вашего ребенка сонливость.Не наносите крем с дифенгидрамином на кожу ребенка, поскольку он иногда может вызвать сыпь и местную реакцию на лекарство.
Если не было прописано другое обезболивающее, спросите своего врача, можете ли вы дать своему ребенку парацетамол или ибупрофен для снятия боли.Также спросите, какова рекомендуемая доза и как часто вы должны давать лекарство своему ребенку.
Перед тем, как давать ребенку какие-либо лекарства, отпускаемые без рецепта, всегда проконсультируйтесь с лечащим врачом вашего ребенка.
Могли быть прописаны лекарства, чтобы предотвратить повторение симптомов у вашего ребенка. Дайте их, как указано.
Если известно, что у вашего ребенка аллергия на что-то, постарайтесь избегать этого.
 Если поставщик медицинских услуг подозревает, что ангионевротический отек вашего ребенка был вызван лекарствами, которые ваш ребенок регулярно принимает, он или она обсудит это с вами.
Если поставщик медицинских услуг подозревает, что ангионевротический отек вашего ребенка был вызван лекарствами, которые ваш ребенок регулярно принимает, он или она обсудит это с вами.Запишите, что ребенок ел или подвергался воздействию до реакции. Обратите внимание на аналогичные реакции у других членов семьи.
Приложите прохладные компрессы к беспокоящим местам. Это поможет уменьшить раздражение и зуд.
Пусть ваш ребенок будет носить свободную хлопковую одежду. Так кожа станет прохладнее и впитает влагу.
Попросите ребенка принять прохладный душ или ванну. Резкие перепады температур могут вызвать реакцию.
Следите за признаками инфекции (см. Ниже).
Общий уход
Убедитесь, что ваш ребенок не царапает участки своего тела, на которые возникла реакция. Это поможет предотвратить заражение.
Помогите своему ребенку держаться подальше от загрязнения воздуха, табачного и древесного дыма, а также низких температур. Это может усугубить симптомы аллергии.
Постарайтесь выяснить, что вызвало у вашего ребенка аллергическую реакцию. Обязательно удалите аллерген.Дальнейшие реакции могут быть такими же или хуже.
Если у вашего ребенка серьезная аллергия, попросите его или ее носить браслет с медицинским предупреждением, в котором отмечается эта аллергия. Или возьмите с собой медицинскую карточку для вашего ребенка.
Если поставщик медицинских услуг прописывает набор для автоматического введения адреналина, всегда держите его при себе или ребенке.
Сообщите всем поставщикам услуг по уходу за детьми и школьным служащим об аллергии у вашего ребенка. Расскажите им, как принимать любые прописанные лекарства.
Записывайте аллергии и симптомы, а также время их появления. Это поможет вашему поставщику со временем лечить вашего ребенка.
Последующее наблюдение
Последующее наблюдение у лечащего врача вашего ребенка или в соответствии с указаниями. Вашему ребенку может потребоваться посещение аллерголога. Аллерголог может помочь найти причину аллергической реакции и дать рекомендации, как предотвратить будущие реакции.
Когда обращаться за медицинской помощью
Немедленно позвоните врачу вашего ребенка или немедленно обратитесь за медицинской помощью, если возникнет одно из этих событий:
Симптомы не проходят
Симптомы возвращаются
Симптомы ухудшается или появляются новые симптомы
Ульи вызывают дискомфорт
Лихорадка (см. Лихорадка и дети ниже)
Признаки кожной инфекции, такие как нарастающее покраснение, усиливающаяся боль или выделения с неприятным запахом
Звоните
911
Звоните 911 в случае возникновения любого из этих событий:
Проблемы с дыханием, глотанием или хрипами
Хриплый голос или проблемы с речью или слюнотечением
Боль в груди
Проблемы с пробуждением или сильная сонливость с
Обморок или потеря сознания
Учащенное сердцебиение
Кровавая рвота или большое количество крови в стуле
Судороги
Тошнота, боль в животе, диета, рвота судороги
Боль или стеснение в груди 9000 , дурноту или головокружение
Лихорадка и дети
Всегда используйте цифровой термометр для проверки температуры вашего ребенка.Никогда не используйте ртутный термометр.
Для младенцев и детей ясельного возраста обязательно используйте ректальный термометр правильно. Ректальный термометр может случайно проткнуть (перфорировать) прямую кишку. Он также может передавать микробы через стул. Всегда следуйте инструкциям производителя продукта для правильного использования. Если вам неудобно измерять ректальную температуру, воспользуйтесь другим методом. Когда вы разговариваете с лечащим врачом вашего ребенка, сообщите ему или ей, какой метод вы использовали для измерения температуры вашего ребенка.
Вот рекомендации по лихорадке. Неточные значения температуры ушей до 6 месяцев. Не измеряйте температуру полости рта, пока вашему ребенку не исполнится 4 года.
Младенцы до 3 месяцев:
Спросите у лечащего врача, как следует измерять температуру.
Температура прямой кишки или лба (височная артерия) 100,4 ° F (38 ° C) или выше, или по указанию врача
Температура подмышек 99 ° F (37.2 ° C) или выше, или по указанию врача
Детский возраст от 3 до 36 месяцев:
Ректальная область, лоб (височная артерия) или температура уха 102 ° F (38,9 ° C) или выше, или по указанию врача
Температура подмышек 101 ° F (38,3 ° C) или выше, или по указанию врача
Ребенок любого возраста:
Повторяющаяся температура 104 ° F (40 ° C) или выше, или по указанию поставщика
Лихорадка, которая сохраняется более 24 часов у ребенка в возрасте до 2 лет.Или жар, который держится 3 дня у ребенка от 2 лет и старше.
Когда у вашего ребенка крапивница или ангионевротический отек
Крапивница — красные зудящие бугорки на коже. Каждая неровность может длиться несколько часов или дней, а затем полностью исчезнуть. Группы ульев могут появляться и исчезать в течение нескольких дней в разных частях тела. Ульи могут вызывать дискомфорт. Но они не повредят вашему ребенку и не оставят шрамов. Иногда у вашего ребенка может быть сильная опухоль вокруг лица, губ, горла или глаз.Это более серьезная кожная реакция, называемая ангионевротическим отеком. Это может произойти при крапивнице или само по себе.
Что вызывает крапивницу?
Крапивница часто развивается, когда клетки кожи ребенка выделяют химическое вещество, называемое гистамином, во время аллергической реакции. Гистамин вызывает отек, покраснение и зуд. Вот некоторые из наиболее распространенных причин:
Продукты питания, такие как арахис, моллюски, древесные орехи, яйца и молоко. Также пищевые добавки, такие как глутамат натрия (MSG) и искусственные красители.
Вирусные инфекции
Лекарства, отпускаемые по рецепту и без рецепта. К ним относятся антибиотики (например, пенициллин), сульфамид, противосудорожные препараты, фенобарбитал, аспирин и ибупрофен.
Сильная жара или холод:
Эмоциональный стресс
Расчесывание кожи, постоянные удары по коже или ношение облегающей одежды, которая натирает кожу (дерматографизм).
Физические упражнения или физическая активность
В некоторых случаях крапивница продолжает возвращаться, но причина неизвестна (хроническая крапивница).
Как выглядят ульи?
Крапивница — это приподнятые зудящие шишки, цвет которых может варьироваться от розового до темно-красного. Они бывают разных размеров. Иногда они распространяются с образованием больших участков опухшей кожи. Крапивница может появиться на одной части тела и исчезнуть на другой в течение нескольких часов. Каждый улей длится меньше суток. Но новые ульи могут формироваться в течение нескольких дней или даже недель.
Как диагностируют крапивницу?
Лечащий врач вашего ребенка может диагностировать крапивницу, осмотрев кожу вашего ребенка и изучив полный анамнез.Вашему ребенку также могут пройти кожные пробы. Они ищут продукты или другие вещества, к которым ваш ребенок может быть чувствителен. Можно сделать анализы крови, чтобы исключить причины крапивницы, не связанные с аллергией. Но в большинстве случаев причину так и не обнаруживают.
Как лечат крапивницу?
Для легких симптомов:
Дайте ребенку безрецептурный антигистаминный препарат, содержащий дифенгидрамин. Обсудите это с лечащим врачом вашего ребенка
Чтобы облегчить зуд и отек, используйте лосьон с каламином или прохладные компрессы.Или пусть ваш ребенок принимает прохладную ванну. (Если добавить в ванну 2 чашки измельченной овсяной каши, вашему ребенку может быть удобнее).
При более серьезных симптомах лечащий врач вашего ребенка может выписать:
Оральный антигистаминный препарат, отпускаемый по рецепту или без рецепта, для блокирования химического вещества в организме, вызывающего аллергические реакции. Ваш ребенок, вероятно, будет принимать его каждые 4–6 часов в течение нескольких дней. Некоторые антигистаминные препараты могут вызвать у ребенка сонливость. Некоторые работают быстрее других.Спросите у врача, какой антигистаминный препарат использовать и какую дозу давать ребенку.
Пероральный стероид для облегчения сильного отека горла и дыхательных путей. Часто это занимает от 3 до 5 дней.
Адреналин (адреналин) для использования в экстренных случаях, чтобы остановить тяжелую аллергическую реакцию. Если отек влияет на дыхание вашего ребенка, немедленно позвоните по телефону 911 . Вашему ребенку, вероятно, потребуется инъекция адреналина, чтобы остановить аллергическую реакцию.
Ангионевротический отек
Ангионевротический отек — это тип аллергической реакции, которая иногда возникает вместе с крапивницей. Это вызывает отек глубоко в коже. Это особенно характерно для лица, губ, горла и глаз. Отек может затруднить дыхание. В этом случае немедленно обратитесь за медицинской помощью.
Профилактика крапивницы
Чтобы предотвратить крапивницу, держитесь подальше от любых веществ, к которым чувствителен ваш ребенок:
Если у вашего ребенка пищевая аллергия, внимательно прочтите этикетки.И будьте осторожны в ресторанах.
Сообщите лечащему врачу, стоматологу и фармацевту вашего ребенка о любых аллергиях, которые у вашего ребенка есть на лекарства. Держите под рукой список альтернативных лекарств.
Позвоните по телефону
911
Немедленно позвоните по телефону 911 , если у вашего ребенка крапивница или любой из них:
Свистящее дыхание, затрудненное дыхание или глотание
Отек губ, языка или горла
Головокружение или обморок
Потеря сознания
Боль в желудке, судороги, рвота, диарея или вздутие живота
Ощущение гибели
Методы лечения детей с крапивницей, ангионевротическим отеком, мастоцитозом
Поражение кожи, характеризующееся крапивницей с или без ангионевротического отека и зуда, обычно наблюдается в повседневной медицинской практике, и часто это наблюдение представляет собой важные диагностические проблемы.Фактически, хотя диагностические процессы в значительной степени стандартизированы, основанные на научных данных [1], клинический подход может оставаться сложным в реальной жизни, потому что некоторые заболевания могут проявлять похожие кожные проявления. Например, зуд полезен для подтверждения диагноза крапивницы, но зуд также может быть признаком других системных заболеваний, что требует дополнительных исследований для точного диагностического процесса. Поэтому рекомендуется комплексный подход к наиболее распространенным кожным аллергическим заболеваниям, возникающим в детстве, для достижения оптимального клинического лечения.
В этом обзоре описаны клинические особенности крапивницы, ангионевротического отека и мастоцитоза в детстве, включая эпидемиологию. Диагностический процесс, как поэтапный подход, в рутинной клинической практике рассматривается для хронической крапивницы (CU), наследственного ангионевротического отека (HAE) и мастоцитоза, что приводит к созданию интегрированного метода для улучшения лечения этих кожных заболеваний.
Клинические аспекты
Крапивница
Крапивница — распространенное заболевание, которым страдают 15-25% населения, хотя бы с одним эпизодом в течение жизни.У детей крапивница встречается реже. В Соединенном Королевстве распространенность всех форм детской крапивницы составляет около 3,4% [2], в то время как в Германии, по оценкам, около 4,4% [3], а в Дании — около 5,4% [4]. . Распространенность детской хронической крапивницы составляет 0,1-0,3% в Соединенном Королевстве [5], в то время как в тайском исследовании 13% детей с крапивницей были классифицированы как имеющие хроническую форму [6].
Клиническая классификация крапивницы была недавно опубликована в рекомендациях Европейской академии аллергии и клинической иммунологии (EEACI) [7] (таблица).
Таблица 1
Классификация подтипов крапивницы (Изменено из директивы EEACI 2009 г.)
| Типы | Подтипы |
|---|---|
| Самопроизвольная крапивница | Острая спонтанная крапивница (<6 недель) |
| Хроническая спонтанная крапивница (> 6 недель) | |
| Физическая крапивница | |
| Тепловая крапивница | |
| Солнечная крапивница | |
| Крапивница фактическая / дермографическая крапивница | |
| Вибрационная крапивница / ангионевротический отек | |
| Анафилаксия, вызванная физической нагрузкой / крапивница |
Крапивница характеризуется внезапным появлением зудящих волдырей с / без ангионевротического отека.Волдырь состоит из трех типичных признаков: 1. центральная припухлость различного размера, почти всегда окруженная рефлекторной эритемой; 2. зуд или иногда жжение; 3. мимолетный характер, когда кожа возвращается к своему нормальному виду, обычно в течение 1–24 часов. Крапивница определяется как острая, если волдыри длятся менее 6 недель, и хроническая, если длятся 6 недель и более [8]. Термин «хроническая крапивница» (CU) охватывает группу состояний с разными первопричинами и разными механизмами, но имеющими клиническую картину повторяющихся волдырей и / или ангионевротического отека в течение как минимум 6 недель [9].Хроническая спонтанная крапивница (CSU) определяется как ежедневное или почти ежедневное появление волдырей в течение более 6 недель после исключения физической крапивницы и других типов крапивницы [10].
КЕ у детей как минимум в 6% случаев вызывается физическими факторами. Реже триггерными факторами являются инфекции (4%), продукты питания (4%), добавки (2,65%), аэроаллергены (2,2%) и лекарства (1,6%) [4]. Физическая крапивница (ЯУ) — это гетерогенная подгруппа хронической крапивницы, при которой волдыри могут быть вызваны различными физическими раздражителями, такими как холод, тепло, давление, вибрация или солнечный свет.Она часто встречается у молодых людей [10], тогда как у детей холодовая крапивница является идиопатической или вторичной по отношению к вирусным инфекциям [11]; кроме того, сообщалось о некоторых формах атипичной холодовой крапивницы, которые являются наследственными или приобретенными [12].
Другие крапивницы включают холинергическую, аквагенную, контактную крапивницу и крапивницу, вызванную физической нагрузкой [8,9]. Формирователи с типичными небольшими волдырями (диаметром менее 5 мм) появляются в течение нескольких минут после повышения температуры тела, независимо от пассивного воздействия горячего душа или как следствие физических упражнений [13,14].
Ангионевротический отек
Эпидемиологических данных об отеке Квинке у детей немного. В единственном опубликованном исследовании детей с крапивницей только волдыри присутствовали у 78,4%, только ангионевротический отек — у 6,65% и оба — у 15% [15]. Ангионевротический отек характеризуется: 1. внезапным выраженным отеком нижних слоев дермы и подкожного слоя; 2. иногда боль, а не зуд; 3. частое поражение слизистых оболочек; 4. медленное разрешение, которое может занимать до 72 часов [7].
Наследственный ангионевротический отек (НАО) — редкое заболевание (номер орфы
, http: // www.orpha.net), характеризующиеся повторяющимися эпизодами не вызывающего зуда, без ямок, подкожного или подслизистого отека, поражающего конечности, лицо, горло (язык, гортань и губы), туловище, гениталии или кишечник, которые называются «приступами» ». Как правило, отек развивается медленно, в течение 36 часов и полностью исчезает самопроизвольно в течение 4 дней. При воздействии на кожу отек обычно проходит самостоятельно и безболезненно, в то время как приступы брюшной полости с диареей, рвотой и псевдообструктивным синдромом болезненны и иногда приводят к ненужному хирургическому вмешательству.Все приступы, локализованные в области плеч, следует рассматривать как тяжелые и потенциально опасные для жизни [15]. У некоторых пациентов сообщалось о среднем интервале 8,3 часа между началом и максимальным развитием отека гортани [16]. В Соединенных Штатах уровень заболеваемости НАО составляет 1: 10 000-50 000 человек, и недавнее исследование подчеркнуло важность диагностики и соответствующего лечения, поскольку смертность пациентов с НАО, которым не был поставлен диагноз, составила 29% по сравнению с 3%. у тех, кому был поставлен диагноз [17].Более того, исследование выявило высокую частоту мутаций de novo и делеций экзонов в гене ингибитора у пациентов с ангионевротическим отеком без семейного анамнеза, что указывает на важные и новые достижения в генетической эпидемиологии болезнь [18].
HAE — аутосомно-доминантное заболевание, вызванное дефицитом функционального ингибитора C1 (C1-INH) из-за мутации в гене C1-INH (ген serping 1), картированном на хромосоме 11 (11q12-q 13.1). Брадикинин является основным медиатором отека [19]. Хотя более 200 мутаций гена serping 1 связаны с клиническими проявлениями HAE, только две составляют большинство случаев [20]. Примерно 85% пациентов имеют НАО 1 типа (таблица).
Таблица 2
| HAE 1 | Низкая продукция функционально активного C1-INH |
| HAE 2 | Нормальные или повышенные уровни C1-INH, но с функциональным нарушением белка |
| Мутации фактора свертывания крови XII.Отсутствие нарушений уровня или функции C1-INH |
Мастоцитоз
Мастоцитоз — гетерогенное заболевание, характеризующееся клональной пролиферацией тучных клеток (MC), приводящей к их накоплению и, возможно, высвобождению медиатора в одном или нескольких органах [ 21]. В детстве различают две основные формы мастоцитоза, системный (SM) и кожный (CM), последний включает три основных варианта: макулопапулезный кожный мастоцитоз (MPCM), диффузный кожный мастоцитоз (DCM) и солитарная мастоцитома.Классификация недавно была пересмотрена Всемирной организацией здравоохранения (ВОЗ) [22].
В Испании было обнаружено 5,4 случая на 1000 пациентов педиатрической дерматологии, тогда как в Мексике это заболевание было замечено у 1: 500 пациентов, впервые обращающихся в педиатрическую дерматологию. Мастоцитоз встречается у всех этнических групп и может появиться в любом возрасте. CM чаще встречается у детей; второй меньший пик заболеваемости наблюдается у взрослых в третьем-четвертом десятилетии [23].
MPCM (пигментная крапивница) является наиболее распространенным клиническим вариантом, при котором обнаруживаются фиксированные красновато-коричневые поражения в виде макулопапул, бляшек, узелков или волдырей.Эти поражения мочеиспускаются в ответ на физическое раздражение (признак Дарье). Пигментная крапивница (UP) имеет тенденцию быть больше, лучше очерчена и более гиперпигментирована у детей по сравнению со взрослыми, у которых, как правило, есть многочисленные небольшие поражения, которые сливаются, образуя пятнистые участки. Чаще поражаются туловище и бедро с сохранением лица, ладоней и подошв [21].
DCM — это редкий вариант детского мастоцитоза, который проявляется в виде диффузных инфильтративных желто-оранжевых подкожных узелков, подобных ксантогранулеме, или в виде широко распространенной крапивницы с пузырями и покраснением.Клиническое течение DCM более тяжелое, чем у мастоцитомы и MPCM, и может даже быть опасным для жизни из-за гиповолемического шока, лейкемии тучных клеток, желудочно-кишечного кровотечения и кахексии [24].
Пошаговый диагностический подход
Хроническая крапивница
Рекомендуется поэтапный диагностический подход или хроническая крапивница, начиная с истории болезни пациента и физикального обследования, чтобы лучше выполнить последующие тесты, некоторые из которых выполняются для исключения тяжелой формы системные заболевания (таблица).
Таблица 3
Первые и вторые средства от хронической крапивницы
| Инструменты | Хроническая крапивница |
|---|---|
| Первая линия | • Соответствующие вопросы: |
| 1 кв. время начала болезни | |
| Q2. частота и продолжительность волдырей | |
| Q3. суточный ход | |
| 4 кв.форма, размер и распределение волдырей | |
| Q5. ассоциированный ангионевротический отек | |
| Q6. сопутствующие субъективные симптомы поражения | |
| Q7. семейный и личный анамнез относительно крапивницы | |
| Q8. предыдущие или текущие аллергии, инфекции, внутренние заболевания или другие возможные причины | |
| Q9. психосоматические и психические заболевания | |
| Q10. хирургические имплантации и события во время операции | |
| Q11.Проблемы с желудком / кишечником (стул, метеоризм) | |
| Q12. индукция физическими упражнениями или упражнениями | |
| Q13. использование лекарств (НПС, инъекции, иммунизация, гормоны, слабительные, суппозитории, ушные и глазные капли и альтернативные средства) | |
| Q14. наблюдаемая корреляция с едой | |
| Q15. отношение к менструальному циклу | |
| Q16. курение | |
| Q17. вид работ | |
| Q18.хобби | |
| Q19. стресс (эустресс и дистресс) | |
| Q20. возникновение в связи с выходными, праздниками и заграничными поездками | |
| Q21. качество жизни, связанное с крапивницей и эмоциональным воздействием | |
| Q22. предыдущая терапия и ответ на терапию | |
| • Физикальное обследование | |
| • По симптомам: Общий анализ крови, тесты функции печени и почек, уровни С-реактивного белка и скорость оседания, анализ мочи | |
| Вторая линия | Васкулит: Ig, антинуклеарный фактор, иммунный комплекс, биопсия кожи |
| Инфекции: Серологические исследования на: ВГС, ВГВ; HAV, EBV, Mycoplasma Pneumoniae.Культуры, фекальный антиген Helycobacter Pylori или дыхательный тест на мочевину. | |
| Аллергический: IgE, кожные пробы, количество эозинофилов, контрольная проба, элиминационная диета, триптаза. | |
| Наследственный ангионевротический отек: Ингибитор C3, C4, C1 эстеразы. | |
| Физические: Метаколиновый тест, беговой тест, тест на кубики льда, воздействие УФ и видимого света, дермографизм, испытание под давлением, испытание погружением в теплую воду. | |
| Аутоиммунная хроническая крапивница: Аутологический кожный тест сыворотки (ASST), тест высвобождения базофильного гистамина (BHRT). | |
| Другое: FT3, FT4, TSH, аутоантитела к щитовидной железе, глютеновый скрининг. |
Первая линия
Клинический анамнез, включая все возможные вызывающие факторы и важные аспекты происхождения крапивницы, является наиболее важным вопросом для правильного диагностического процесса. Некоторые из наиболее часто задаваемых вопросов приведены в таблице. Было предложено несколько систем оценки с использованием шкал от 0–3 до 10 баллов. Унифицированная и простая система подсчета баллов «Оценка активности крапивницы» (UAS) была недавно утверждена для оценки активности заболевания пациентами и их лечащими врачами.Поскольку симптомы крапивницы часто меняются по интенсивности, общую активность заболевания лучше всего измерять, рекомендуя пациентам задокументировать суточную самооценку в течение последовательных дней. У пациентов с КЯ для оценки активности заболевания и эффективности лечения следует использовать показатель UAS за 7 дней подряд (таблица) [7]. Клинические симптомы должны определять, какие лабораторные тесты могут быть выполнены, например, общий анализ крови, тесты функции печени и почек, уровни С-реактивного белка, скорость оседания и анализ мочи [1].
Таблица 4
Оценка активности болезни больных крапивницей
| Оценка | Уилс | Зуд |
|---|---|---|
| 0 | Нет | Нет |
| 1 | Легкий (<20/24 ч) | Легкий |
| 2 | Умеренный (207-501213 Умеренный) | |
| 3 | Интенсивный (> 50/24 ч) | Интенсивный |
Вторая строка
Предлагаются дополнительные исследования в диагностическом подходе к CU и CSU.Хотя аллергия является редкой причиной CSU, у пациентов CSU с личным анамнезом, указывающим на аллергические заболевания, следует рассмотреть возможность проведения скринингового теста на аллергию. Следует учитывать хронические стойкие бактериальные, вирусные паразитарные и грибковые инфекции, которые могут вызывать симптомы крапивницы у пациентов с CSU, только в соответствии с историей болезни пациента [7]. Общее количество иммуноглобулинов и антинуклеарный фактор следует учитывать у пациентов с одиночной крапивницей, которая длится> 24 часов, чтобы исключить васкулит, тогда как биопсия требуется редко (пациенты с одним или несколькими из следующих признаков: индивидуальные болезненные поражения с пурпурными или петехиальными характеристиками, которые сохраняются. > 24 часов, повышенный уровень С-реактивного белка и / или системные симптомы, такие как лихорадка и артралгии, невосприимчивость к соответствующим дозам антигистаминных препаратов) [8,25].При физической крапивнице рутинная диагностика в основном направлена на выявление подтипа крапивницы с помощью соответствующих тестов физической стимуляции и определение пороговых значений триггера [7].
Поскольку аутоиммунные заболевания, такие как глютеновая болезнь или болезнь щитовидной железы, обычно регистрируются у детей с КЯ, необходимо проводить лабораторные тесты на эти заболевания [10]. Недавние публикации показали, что 30-50% пациентов с CSU вырабатывают аутоантитела иммуноглобулинового типа IgG против высокоаффинного рецептора FcERIα или IgE.Однако полезность кожного теста аутологичной сыворотки (ASST) остается неясной для выявления отдельной подгруппы пациентов с ЯБ и для прогнозирования естественного течения болезни и ответа на лечение. Таким образом, текущие данные не подтверждают рутинное выполнение этого теста у пациентов с КЯ [26].
Некоторые другие состояния следует учитывать в процессе диагностики, главным образом, при подозрении на заболевание, вызванное иммунокомплексом. К ним относятся сывороточная болезнь или аутоиммунные заболевания (рисунок). При изолированном ангионевротическом отеке необходимо оценить уровни ингибиторов С4- и С1-эстеразы [8].
Путь диагностики крапивницы. Хотя аллергия является редкой причиной CSU, следует рассмотреть возможность проведения скринингового теста у пациентов с CSU с прерывистыми симптомами и предполагающим анамнезом. Следует учитывать хронические стойкие бактериальные, вирусные паразитарные и грибковые инфекции, которые могут вызывать симптомы крапивницы у пациентов с CSU, только в соответствии с историей болезни пациента [7]. У пациентов с одиночной крапивницей, которая длится более 24 часов, следует учитывать общий подсчет иммуноглобулинов, антинуклеарный фактор и биопсию кожи, чтобы исключить васкулит или синдром Шницлера [8].При физической крапивнице рутинная диагностика в основном направлена на выявление подтипа крапивницы с помощью соответствующих тестов физической стимуляции и определение пороговых значений триггера [7]. Поскольку БК у детей может быть связана с аутоиммунными заболеваниями, такими как целиакия или заболевание щитовидной железы, некоторые авторы предлагают провести скрининг на них [9]. 30-50% пациентов с CSU продуцируют аутоантитела иммуноглобулинового типа IgG против высокоаффинного рецептора FcERIα или IgE. Однако полезность кожного теста аутологичной сыворотки (ASST) остается неясной для выявления отдельной подгруппы пациентов с ЯБ и для прогнозирования естественного течения болезни и ответа на лечение.Таким образом, текущие данные не подтверждают рутинное выполнение этого теста у пациентов с КЯ [26]. Некоторые другие состояния следует учитывать в диагностическом процессе, главным образом при подозрении на заболевание, вызванное иммунокомплексом. К ним относятся сывороточная болезнь или аутоиммунные заболевания. При изолированном ангионевротическом отеке необходимо оценить уровни ингибиторов С4- и С1-эстеразы [8].
Наследственный ангионевротический отек (HAE)
Согласно алгоритму Международного консенсуса 2010 года для диагностики, терапии и лечения HAE, диагноз должен быть подтвержден путем измерения сывороточного фактора комплемента 4 (C4) и сывороточного белка-ингибитора C1 и его функциональных уровней [ 27].Следовательно, согласно приведенному выше разделу, путь диагностики показан как в первой строке и во второй строке инструментов (таблица, рисунок).
Таблица 5
Средства диагностики наследственного ангионевротического отека первой и второй линии
| Инструменты | Наследственный ангионевротический отек |
|---|---|
| Первая линия | Клиническая картина: рецидивирующий ангионевротический отек или боль в животе при отсутствии крапивницы, без крапивницы |
| Семейная история | |
| Лаборатория: Сывороточные уровни ингибиторов C4 и C1 | |
| Вторая линия | Генетический анализ: мутации в гене C1-INH (ген Serping1), картированном на хромосоме 11 (11q12-q13.1) |
Путь диагностики наследственного ангионевротического отека (НАО). Согласно алгоритму Международного консенсуса 2010 года для диагностики, терапии и лечения НАО, диагноз должен быть подтвержден путем измерения сывороточного фактора комплемента 4 (С4) и сывороточного белка-ингибитора С1 и его функциональных уровней [27].
Мастоцитоз
Мастоцитоз в основном подозревается на клинических основаниях (включая идентификацию поражений UP и распознавание совместимых симптомов, связанных с медиатором MC).Поскольку мастоцитоз возникает из-за клональной пролиферации MC, диагноз устанавливается путем обнаружения MC с аномальными морфологическими особенностями и иммунофенотипами в костном мозге или других внекожных органах и исследования специфических мутаций в его рецепторе фактора роста (c-KIT) [21] .
Индекс SCORMA (SCORing Mastocytosis) предоставляет стандартизированную информацию о степени тяжести CM. Это клиническая система оценки, основанная на полуколичественном анализе степени, интенсивности и субъективных жалоб, без нагрузки для пациентов, что особенно важно для детей.Одновременная оценка индекса SCORMA и уровня триптазы необходима во всех случаях детского мастоцитоза [23]. В таблице и на рисунке показаны первая строка и вторая строка диагностических инструментов и процесс диагностического пути соответственно (таблица, рисунок). У некоторых пациентов с повышенным уровнем триптазы, но без кожных признаков мастоцитоза, уровни других медиаторов тучных клеток, таких как метаболиты гистамина в моче (такие как метилгистамин, NMH или метилимидазолуксусная кислота, MIMA) и простагландин D2, могут быть повышены [28].При детском мастоцитозе измерение уровня NMH в моче может быть полезным во время постановки диагноза: высокие уровни NMH предполагают более тяжелое и обширное заболевание и возможное системное поражение [29].
Таблица 6
Средства диагностики мастоцитоза первой и второй линии
| Инструменты | Мастоцитоз |
|---|---|
| Первая линия | Полный анализ крови |
| Полная метаболическая панель | |
| Уровень триптазы в сыворотке | |
| Вторая линия | УЗИ брюшной полости |
| Рентген грудной клетки | |
| Биопсия костного мозга и аспирация |
Путь диагностики мастоцитоза. Мастоцитоз подозревается на клинических основаниях. Поскольку мастоцитоз возникает из-за клональной пролиферации MC, диагноз устанавливается путем обнаружения MC с аномальными морфологическими особенностями и иммунофенотипами в костном мозге или других внекожных органах и исследования специфических мутаций в его рецепторе фактора роста (c-KIT) [21] . Индекс SCORMA предоставляет стандартизированную информацию о степени тяжести ХМ без отягощения для пациентов, что особенно важно для детей.Одновременная оценка индекса SCORMA и уровня триптазы необходима во всех случаях детского мастоцитоза [23].
Поэтапное лечение
Крапивница
Выявление и устранение факторов, вызывающих крапивницу, является основным подходом к лечению крапивницы, который также рассматривается как особый вопрос предотвращения физических раздражителей при лечении физической крапивницы (PU). Поскольку часто сообщается, что CSU связан с различными воспалительными или инфекционными заболеваниями, следует рекомендовать правильное лечение этих основных состояний.Хотя IgE-опосредованная пищевая аллергия редко является основной причиной хронической спонтанной крапивницы, после подтвержденных диагностических тестов конкретные пищевые аллергены необходимо по возможности исключить [30].
Первая линия
В соответствии с последними международными рекомендациями неседативные антигистаминные препараты второго поколения рекомендуются в качестве симптоматического лечения первой линии. Эти препараты показали свою эффективность в многочисленных рандомизированных плацебо-контролируемых клинических испытаниях.Антигистаминные препараты первого поколения одинаково эффективны, но они обладают выраженным антихолинергическим и седативным действием, которое длится более 12 часов, тогда как противозудное действие продолжается всего 4–6 часов. Кроме того, антигистаминные препараты первого поколения могут мешать сну с быстрым движением глаз и влиять на обучение и производительность. Таким образом, использование антигистаминных препаратов первого поколения не рекомендуется [31].
Вторая линия
Второй уровень терапии включает увеличение дозировки неседативных антигистаминных препаратов второго поколения.Их способ действия предлагает лучший результат по сравнению с альтернативными методами лечения. На уровне III рекомендации рекомендуют заменить неседативный антигистаминный препарат на уровне II или добавить антилейкотриены, а также короткий курс кортикостероидов (3 дня). На уровне IV предлагаются разные варианты лечения. Антигистаминные препараты h3 в сочетании с антигистаминными препаратами h2 имеют низкую доказательную базу, в то время как больше данных доступно для дапсона и циклоспорина A. Однако наиболее эффективным препаратом на уровне IV является Омализумаб [31].
Омализумаб уменьшил клинические симптомы и признаки хронической идиопатической крапивницы у пациентов, у которых симптомы оставались, несмотря на использование одобренных доз h2-антигистаминных препаратов. Высвобождение гистамина из тучных клеток кожи долгое время было связано с патогенезом крапивницы, тогда как у пациентов с хронической идиопатической крапивницей базофилы и IgE также могут играть важную роль. Омализумаб снижает уровни свободного IgE и высокоаффинного рецептора для Fc-области IgE (FcεRI), которые необходимы для активации тучных клеток и базофилов.Исследования показали, что омализумаб может подавлять аллерген-опосредованные кожные реакции за счет снижения функции FcεRI в базофилах и тучных клетках [32] (таблица). Исследование Maurer et al. обнаружили, что омализумаб, вводимый в виде трех доз 75 мг, 150 мг или 300 мг с 4-недельными интервалами, значительно уменьшал симптомы по сравнению с плацебо у пациентов с хронической идиопатической крапивницей, у которых оставались симптомы, несмотря на использование одобренных доз h2-антигистаминных препаратов. Клинически значимые эффекты наблюдались у пациентов, получавших либо 150 мг, либо 300 мг омализумаба, в изменении по сравнению с исходным уровнем еженедельной оценки тяжести зуда (первичная конечная точка) и всех вторичных конечных точек на неделе 12, за исключением доли ангионевротического отека. -бесплатные дни с 4 по 12 неделю в группе, получавшей 150 мг препарата [32].Терапевтическая ценность омализумаба при рефрактерной БК связана с относительно низкой частотой клинически значимых побочных эффектов. Следовательно, омализумаб, применение которого было одобрено FDA в дозах как 150 мг, так и 300 мг, у пациентов с CU, не реагирующих на антагонисты h2 в возрасте 12 лет и старше, является альтернативной терапией, которую следует учитывать при благоприятном соотношении затрат и выгод и подход соответствует предпочтениям пациентов [11,33].
Таблица 7
Терапия первой и второй линии
| Лечение хронической крапивницы |
|---|
| Терапия I уровня: |
| • Устранение возможных провоцирующих факторов |
| • Неседативные антигистаминные препараты второго поколения (нсАГ) |
| Если симптомы не исчезнут через 2 недели |
| II уровень: Обновление nsAH (X четыре раза) |
| Если симптомы не исчезнут через 4 недели |
| III уровень: Добавить антагонист лейкотриена или заменить nsAH |
| Если симптомы не исчезнут через 1–4 недели |
| Уровень IV: Добавить циклоспорин, h3-антистамин, дапсон, омализумаб |
| Во время обострения: системные стероиды в течение 3–7 дней для всех уровней |
В целом, активность заболевания следует оценивать через регулярные промежутки времени, чтобы уменьшить терапию.После трех месяцев полного ответа интенсивность лечения может быть уменьшена [31].
Наследственный ангионевротический отек (HAE)
Основное лечение HAE — это контроль острых приступов, а также краткосрочная и долгосрочная профилактика [34]. Краткосрочная профилактика предназначена для защиты от приступа ангионевротического отека в связи с важным событием или известным триггером. Триггеры включают стоматологические процедуры, хирургические процедуры и стрессовые жизненные события (в том числе членов семьи, время экзаменов и т. Д.). Долгосрочная профилактика используется для предотвращения приступов и показана пациентам с частыми (более 24 дней в году с симптомами ангионевротического отека, даже если они легкие или более 12 тяжелых приступов в год) или тяжелыми приступами, перенесенными приступами гортани, чрезмерной потерей работа или учеба, сильное беспокойство и низкое качество жизни [30]. Препаратом выбора для детей является транексамовая кислота. Из соображений безопасности андрогенная терапия для долгосрочной профилактики у детей обычно не рекомендуется [27,34].
Терапия первой линии при приступах НАО в большинстве стран включает заместительную терапию концентратом C1-INH [35].Berinert (CSL Behring, Марбург, Германия) — это высокоочищенный, пастеризованный и лиофилизированный концентрат C1-INH, полученный из плазмы, который был одобрен более чем в 30 странах, включая США (2009 г.) и Канаду (2010 г.) [36]. Крупнейшее рандомизированное двойное слепое проспективное плацебо-контролируемое исследование под названием Международное многоцентровое проспективное исследование C1-ингибитора ангионевротического отека (I.M.P.A.C.T) подтвердило его эффективность и безопасность. Исследование I.M.P.A.C.T.1 продемонстрировало, что концентрат C1-INH в дозе 20 Ед / кг эффективен при лечении острых приступов НАО в брюшной полости и на лице [37].I.M.P.A.C.T.2 был открытым расширенным исследованием I.M.P.A.C.T.1 для оценки безопасности и эффективности длительного лечения концентратом C1-INH для последовательных атак HAE в любом месте [36]. В последние годы были разработаны новые лекарственные препараты, такие как икатибант (антагонист B2-рецепторов брадикинина) и экаллантид (ингибитор калликреина в плазме). Эти препараты пока доступны не во всех странах и еще не лицензированы для детей. Экаллантид получил предупреждение в рамке на этикетке, в котором говорилось, что препарат не следует использовать в качестве домашней терапии из-за возможных реакций гиперчувствительности, включая анафилаксию [38].Требуются исследования у детей и подростков [37].
Среди доступных новых методов лечения для долгосрочной профилактики концентраты плазменного ингибитора C1-эстеразы (pdC1-INH) представляют собой альтернативное лечение для предотвращения приступов HAE. Экспериментальные результаты показали, что результаты лечения HAE pd C1 INH у педиатрических пациентов сопоставимы с результатами лечения взрослых [39].
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) одобрило хроническое профилактическое использование нанофильтрованного ингибитора C1 (nfC1-INH) на основе ограниченных данных, и важно, чтобы врачи тщательно отслеживали побочные эффекты.Пока что хроническое использование C1-INH безопасно и эффективно [27]. Недавние исследования пришли к выводу, что у детей nfC1 INH хорошо переносится, облегчает симптомы наследственных приступов ангионевротического отека и снижает частоту приступов [40].
Недавняя литература показала, что пациентам с частыми приступами может быть полезна долгосрочная профилактика. В исследовании оценивали безопасность и профилактический эффект еженедельного введения рекомбинантного C1 INH (rC1 INH). Оказалось, что еженедельное введение 50 ЕД / кг rhC1INH снижает частоту приступов НАО, безопасно и хорошо переносится [41].
Свежезамороженная плазма (СЗП) часто используется для лечения приступов НАО и для краткосрочной профилактики. Однако следует зарезервировать использование FFP, когда недоступны C1-INH, икатибант или экалантид. Надлежащее использование специфических методов лечения НАО улучшает качество жизни пациентов и снижает связанные с НАО заболеваемость и смертность. Однако многие из новых методов лечения представляют собой финансовые проблемы из-за высоких затрат, которые не всегда уравновешиваются сокращением других медицинских расходов [27].
Мастоцитоз
Обычно изолированный CM не требует лечения или каких-либо действий. КМ с косметическими жалобами следует лечить с помощью местной терапии только у детей старше 2 лет. Когда КМ ограничивается примерно 10% поверхности тела, используется окклюзионная повязка. Когда расширение больше (более 10%), окклюзионная повязка не обязательна, и обычно крем с кортикостероидами разбавляется [42].
При КМ с жалобами на зуд, покраснение и припухлость следует рекомендовать избегать продуктов, которые могут быть провоцирующими факторами.Наконец, также может быть полезна системная терапия h2- и h3-блокаторами (и кромогликатом натрия перорально) [43].
DCM является самоограничивающимся, и необходимость лечения сомнительна. Если DCM вызывает серьезные страдания, приводит к частым госпитализациям или опасен для жизни, лечение иматинибом является хорошим вариантом. Мезилат иматиниба, ингибитор киназы типа II, подавляет пролиферацию клеток и индуцирует апоптоз, связывая аденозинтрифосфатный карман и соседний участок киназы.Неселективность иматиниба также объясняет такие побочные эффекты, как кардиомиопатия и снижение скорости роста, последнее является важным побочным эффектом у детей. Другие побочные эффекты включают тошноту, рвоту, диарею, повышение активности печеночных ферментов, гипофосфатемию, отек, кожную сыпь, гранулоцитопению, анемию и тромбоцитопению, но у детей они встречаются редко. У детей использовалась доза 200 мг / м 2 2 / день, и для достижения ремиссии достаточно снижения дозы, как только отмечается стойкое заживление кожных повреждений.Необходим мониторинг периферической крови, функции печени, кардиотоксичности и скорости роста [24].
Значимые прогностические факторы тяжести и исходов первого приступа острого ангионевротического отека у детей | BMC Pediatrics
Bas M. Ангионевротический отек, индуцированный ангиотензинпревращающим ферментом. Immunol Allergy Clin N Am. 2017; 37 (1): 183–200.
Артикул
Google Scholar
Cicardi M, Suffritti C, Perego F, Caccia S.Новинки в диагностике и лечении отека Квинке. J Исследование Allergol Clin Immunol. 2016; 26 (4): 212–21 викторина, две страницы после страницы 221.
CAS
Статья
Google Scholar
Льюис Л.М. Ангионевротический отек: этиология, патофизиология, современные и новые методы лечения. J Emerg Med. 2013. 45 (5): 789–96.
Артикул
Google Scholar
Bernstein JA, Cremonesi P, Hoffmann TK, Hollingsworth J.Отек Квинке в отделении неотложной помощи: практическое руководство по дифференциальной диагностике и лечению. Int J Emerg Med. 2017; 10 (1): 15–017-0141-z Epub, 2017 г. 13 апреля.
Статья
Google Scholar
Депетри Ф., Тедески А., Куньо М. Ангионевротический отек и неотложная медицина: от патофизиологии к диагностике и лечению. Eur J Intern Med. 2019; 59: 8–13.
CAS
Статья
Google Scholar
Лонг Б.Дж., Койфман А., Готлиб М. Оценка и лечение отека Квинке в отделении неотложной помощи. West J Emerg Med. 2019; 20 (4): 587–600.
Артикул
Google Scholar
Такадзава Т., Осима К., Сайто С. Лекарственная анафилаксия в отделении неотложной помощи. Acute Med Surg. 2017; 4 (3): 235–45.
Артикул
Google Scholar
Montanez MI, Mayorga C, Bogas G, Barrionuevo E, Fernandez-Santamaria R, Martin-Serrano A, Laguna JJ, Torres MJ, Fernandez TD, Dona I.Эпидемиология, механизмы и диагностика анафилаксии, вызванной лекарственными средствами. Фронт Иммунол. 2017; 8: 614.
Артикул
Google Scholar
Javaud N, Achamlal J, Reuter PG, Lapostolle F, Lekouara A, Youssef M, Hamza L, Karami A, Adnet F, Fain O. Ангионевротический отек, связанный с ингибиторами ангиотензинпревращающего фермента: тяжесть приступа, лечение, и госпитализация в проспективном многоцентровом исследовании. Медицина (Балтимор). 2015; 94 (45): e1939.
CAS
Статья
Google Scholar
Mahmoudpour SH, Leusink M, van der Putten L, Terreehorst I, Asselbergs FW, de Boer A. Maitland-van der zee AH: Фармакогенетика ангионевротического отека и кашля, вызванного ингибиторами АПФ: систематический обзор и мета- анализ. Фармакогеномика. 2013. 14 (3): 249–60.
CAS
Статья
Google Scholar
Banerji A, Blumenthal KG, Lai KH, Zhou L.Эпидемиология ангионевротического отека с применением ингибиторов АПФ с использованием большой электронной истории болезни. J Allergy Clin Immunol Pract. 2017; 5 (3): 744–9.
Артикул
Google Scholar
Banerji A, Clark S, Blanda M, LoVecchio F, Snyder B, Camargo CA Jr. Многоцентровое исследование пациентов с ангионевротическим отеком, вызванным ингибиторами ангиотензинпревращающего фермента, которые обращаются в отделение неотложной помощи. Ann Allergy Asthma Immunol. 2008. 100 (4): 327–32.
Артикул
Google Scholar
Джеймс С., Бернштейн JA. Текущие и будущие методы лечения ангионевротического отека, вызванного гистамином. Эксперт Opin Pharmacother. 2017; 18 (3): 253–62.
CAS
Статья
Google Scholar
Ohsawa I, Honda D, Hisada A, Inoshita H, Onda-Tsueshita K, Mano S, Sato N, Nakamura Y, Shimizu T, Gotoh H, Goto Y, Suzuki Y, Tomino Y. Клинические особенности наследственный и опосредованный тучными клетками ангионевротический отек с упором на дифференциальный диагноз у японских пациентов.Intern Med. 2018; 57 (3): 319–24.
CAS
Статья
Google Scholar
Nzeako UC. Диагностика и лечение ангионевротического отека с поражением органов брюшной полости: перспективы гастроэнтерологии. Мир Дж. Гастроэнтерол. 2010. 16 (39): 4913–21.
Артикул
Google Scholar
Борк К. Рецидивирующий ангионевротический отек и угроза удушья. Dtsch Arztebl Int. 2010. 107 (23): 408–14.
PubMed
PubMed Central
Google Scholar
Банерджи А. Текущее лечение наследственного ангионевротического отека: обновленная информация о клинических исследованиях. Allergy Asthma Proc. 2010. 31 (5): 398–406.
CAS
Статья
Google Scholar
Floccard B, Javaud N, Deroux A, Boccon-Gibod I, Fain O, Amarger S, Blanchard-Delaunay C, Jeandel PY, Marmion N, Ollivier Y, Pralong P, Gayet S, Du-Thanh A , Пеллетье Ф, Сейллер Л., Робинсон П., Лоне Д., Булье Л.Французский справочный центр ангионевротического отека (CREAK): диагностика и лечение отека верхних дыхательных путей, вызванного острым ангионевротическим отеком в отделении неотложной помощи: заявление французского консенсуса. Eur J Emerg Med. 2017; 24 (5): 318–25.
Артикул
Google Scholar
Дхами С., Шейх А. Анафилаксия: эпидемиология, этиология и актуальность для клиники. Эксперт Рев Клин Иммунол. 2017; 13 (9): 889–95.
CAS
Статья
Google Scholar
Чан Дж.К.К., Петерс Р.Л., Коплин Дж.Дж., Дхармадж СК, Гуррин Л.К., Уэйк М, Тан МЛК, Прескотт С., Аллен К.Дж. Исследование Health Nuts: продовольственная проблема и профили реакций у детей с пищевой аллергией в возрасте 1 и 4 лет, сообщаемые сообществом: популяционное исследование. J Allergy Clin Immunol Pract. 2017; 5 (2): 398–409.e3.
Артикул
Google Scholar
Кудрявцева А.В., Нескородова К.А., Штаубах П. Крапивница у детей и подростков: обновленный обзор патогенеза и ведения.Pediatr Allergy Immunol. 2019; 30 (1): 17–24.
Артикул
Google Scholar
Наголенники MW, Hussein SH. Лекарственная крапивница и ангионевротический отек: механизмы и частота возникновения в развивающихся и развитых странах. Int Arch Allergy Immunol. 2002; 128 (1): 1–7.
Артикул
Google Scholar
Gomes ER, Brockow K, Kuyucu S, Saretta F, Mori F, Blanca-Lopez N, Ott H, Atanaskovic-Markovic M, Kidon M, Caubet JC, Terreehorst I.Группа интересов по лекарственной аллергии ENDA / EAACI: гиперчувствительность к лекарствам у детей: отчет педиатрической рабочей группы группы интересов по лекарственной аллергии EAACI. Аллергия. 2016. 71 (2): 149–61.
CAS
Статья
Google Scholar
Каплан А.П. Ангионевротический отек. World Allergy Organ J. 2008; 1 (6): 103–13.
Артикул
Google Scholar
Келли К., Гангур В. Половое неравенство при пищевой аллергии: данные из базы данных PubMed.J Allergy (Каир). 2009; 2009: 159845.
Google Scholar
Франк М.М., Зурав Б., Банерджи А., Бернштейн Дж. А., Крейг Т., Буссе П., Кристиансен С., Дэвис-Лортон М., Ли Х. Х., Ламри В. Р., Ридл М. Медицинский консультативный совет Ассоциации наследственного ангионевротического отека США: руководство детей с наследственным ангионевротическим отеком из-за дефицита ингибитора С1. Педиатрия. 2016; 138 (5). https://doi.org/10.1542/peds.2016-0575.
Артикул
Google Scholar
Wahn V, Aberer W, Eberl W, Fasshauer M, Kuhne T., Kurnik K, Magerl M, Meyer-Olson D, Martinez-Saguer I, Spath P, Staubach-Renz P, Kreuz W. Наследственный ангионевротический отек (HAE) у детей и подростки — консенсус по терапевтическим стратегиям. Eur J Pediatr. 2012. 171 (9): 1339–48.
CAS
Статья
Google Scholar
Fisher HR, Du Toit G, Bahnson HT, Lack G. Проблемы профилактики пищевой аллергии: уроки, извлеченные из программ LEAP и EAT.Ann Allergy Asthma Immunol. 2018; 121 (3): 313–9.
Артикул
Google Scholar
Ли С. Пищевая аллергия, опосредованная IgE, у детей: распространенность, триггеры и лечение. Корейский J Pediatr. 2017; 60 (4): 99–105.
CAS
Статья
Google Scholar
Гулер Н., Кокурас ФК, Сапан Н., Селимоглу А., Тюрктас I, Кокуграс Н., Айдоган М., Бесер О.Ф. Диагностика и лечение аллергии на белок коровьего молока в Турции: региональные рекомендации экспертной группы.Allergol Immunopathol (Мадр). 2019. https://www.ncbi.nlm.nih.gov/pubmed/31477392.
Gandhi J, Jones R, Teubner D, Gabb G. Многоцентровый аудит ангионевротического отека, связанного с ингибиторами АПФ (MAAAA). Врач Ост Фам. 2015; 44 (8): 579–83.
PubMed
Google Scholar
LoVerde D, Files DC, Krishnaswamy G. Angioedema. Crit Care Med. 2017; 45 (4): 725–35.
Артикул
Google Scholar
Pattanaik D, Lieberman JA. Детский ангионевротический отек. Curr Allergy Asthma Rep. 2017; 17 (9): 60-017–0729-7.
Артикул
Google Scholar
Аксельрод С., Дэвис-Лортон М. Крапивница и ангионевротический отек. Mt Sinai J Med. 2011. 78 (5): 784–802.
Артикул
Google Scholar
Канани А., Шелленберг Р., Уоррингтон Р. Крапивница и ангионевротический отек. Allergy Asthma Clin Immunol.2011; 7 (Приложение 1): S9 1492-7-S1-S9.
Артикул
Google Scholar
Альтман К., Чанг С. Патогенные внутриклеточные и аутоиммунные механизмы крапивницы и ангионевротического отека. Clin Rev Allergy Immunol. 2013. 45 (1): 47–62.
CAS
Статья
Google Scholar
Лин Ю.Р., Лю TH, Ву Т.К., Чанг Ю.Дж., Чжоу С.К., Ву ХП. Факторы прогнозирования продолжительности первого приступа острой крапивницы у детей.Am J Emerg Med. 2011. 29 (8): 883–9.
Артикул
Google Scholar
Wu MA, Perego F, Zanichelli A, Cicardi M. Фенотипы ангионевротического отека: проявление болезни и классификация. Clin Rev Allergy Immunol. 2016; 51 (2): 162–9.
CAS
Статья
Google Scholar
Крапивница и опухоль | Райли Детское Здоровье
Зуд, группировка и размер крапивницы отличают их от других аллергических кожных реакций, таких как атопический дерматит .Крапивница может возникать внезапно как реакция на конкретный триггер (острая крапивница), а также может возникать повторно или в течение длительного времени (хроническая крапивница).
Крапивница может появиться при отеке Квинке (отек более глубоких тканей кожи). Ангионевротический отек обычно не вызывает зуда и обычно возникает вокруг глаз, губ, языка, рук и ног. Дети, у которых есть крапивница с ангионевротическим отеком, чаще страдают рецидивирующей или хронической крапивницей.
Симптомы крапивницы могут длиться от нескольких минут до нескольких месяцев или дольше. Признаки и симптомы крапивницы часто включают:
- Зуд
- Красные выпуклые шишки или рубцы на коже, которые становятся белыми при надавливании (побледнение)
- Внезапное появление и исчезновение этих шишек
Ангионевротический отек (опухоль) может возникать одновременно с крапивницей или отдельно реакция. Симптомы ангионевротического отека включают:
- Отек вокруг глаз или слизистой оболочки глаз
- Отек рук и / или ног
- Отек рта и / или горла
- Затрудненное дыхание
- Спазмы желудка
Крапивница может появиться в одной области или по всему телу.Если у вашего ребенка внезапно развивается тяжелая крапивница или ангионевротический отек, возникают проблемы с дыханием, рвота или он теряет сознание, возможно, у него или нее наблюдается анафилаксия , тяжелая аллергическая реакция. Анафилаксия — неотложная ситуация . Если вы считаете, что у вашего ребенка сильная аллергическая реакция, немедленно отвезите его в больницу.
Многие факторы могут вызвать у вашего ребенка крапивницу или опухоль. Эти причины могут быть физическими реакциями, аллергическими реакциями или неаллергическими реакциями.
Физические причины включают:
- Холодный
- Тепло
- Давление
- Солнечный свет
- Вибрация
- Вода
Аллергические реакции могут вызвать крапивницу или отек в ответ на:
- Пыльца
- перхоть
- Споры плесени
- Продукты питания
- Наркотики
- Насекомые
К неаллергическим причинам крапивницы относятся:
- Инфекции
- Идиопатические причины (причина не найдена)
- Аутоиммунные состояния
- Прочие условия
Диагностика крапивницы и опухоли
В качестве первого шага к диагностике причины крапивницы и отека врачи-аллергологи из Riley в IU Health спросят о истории болезни вашего ребенка и проведут медицинский осмотр.Основное внимание будет уделено воздействиям, которые могут способствовать возникновению проблемы.
Специалисты
Allery часто проводят оценку, если проблема хроническая (например, у ребенка крапивница ежедневно в течение двух-трех месяцев). Выявить и подтвердить причины хронической крапивницы может быть чрезвычайно сложно, но специалисты по аллергии в Riley в IU Health обучены изучать историю болезни вашего ребенка, чтобы помочь определить возможную причину и направить любые дальнейшие исследования.
В случае острой крапивницы это может быть очевидная пища или вещество, такое как арахис или лекарство, которое действует как спусковой крючок.Острая крапивница может не потребовать дальнейшего обследования или тестирования на аллергию , если только еда не является частью истории болезни или нет анафилаксии.
Если аллерголог вашего ребенка подозревает пищевую аллергию на основании анамнеза вашего ребенка, врач может провести тест на пищевую аллергию и порекомендовать пищевую пробу для подтверждения диагноза.



 Также спросите, какова рекомендуемая доза и как часто вы должны давать лекарство своему ребенку. Дифенгидрамин помогает уменьшить зуд при поражении больших участков кожи. Это может вызвать у вашего ребенка сонливость.
Также спросите, какова рекомендуемая доза и как часто вы должны давать лекарство своему ребенку. Дифенгидрамин помогает уменьшить зуд при поражении больших участков кожи. Это может вызвать у вашего ребенка сонливость. Если поставщик медицинских услуг подозревает, что ангионевротический отек вашего ребенка был вызван лекарствами, которые ваш ребенок регулярно принимает, он или она обсудит это с вами.
Если поставщик медицинских услуг подозревает, что ангионевротический отек вашего ребенка был вызван лекарствами, которые ваш ребенок регулярно принимает, он или она обсудит это с вами.