Можно ли пережить инфаркт и даже этого не заметить?
- Клаудиа Хэммонд
- BBC Future
Автор фото, iStock
Нам кажется, что признаки случившегося инфаркта должны быть столь серьезны, что их невозможно не заметить. Но так бывает далеко не всегда, предупреждает обозреватель BBC Future.
Классическое описание состояния при инфаркте миокарда включает давление за грудиной, перерастающее в сильную боль, и чувство страха.
В художественных фильмах обычно это изображается так: человек хватается за грудь, у него в глазах паника, и он падает на пол. И такое действительно бывает. Но не всегда.
Инфаркт миокарда случается, когда кровоток к сердечной мышце резко сокращается из-за закупорки коронарной артерии тромбом.
Но в некоторых случаях люди не чувствуют никакой боли в груди, несмотря на все то, что происходит в их организме.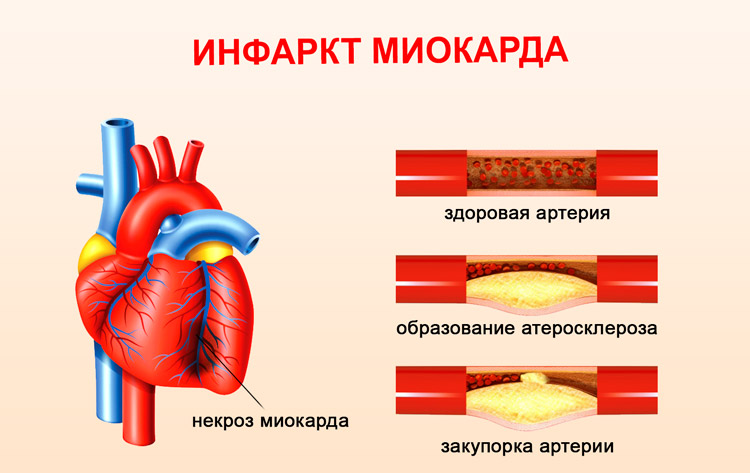 И из-за этого не обращаются за помощью, упуская время.
И из-за этого не обращаются за помощью, упуская время.
Если небольшая боль все-таки ощущается, они списывают это на что-нибудь другое — например, расстройство желудка. И только впоследствии электрокардиограмма показывает, какой ущерб их сердцу нанес случившийся с ними инфаркт.
Такую форму инфаркта называют безболевой. В одном из исследований, опубликованном в 2016 году, утверждается, что до 45% инфарктов может протекать именно так.
Правда, данные для этого исследования собирались в конце 90-х. С тех пор диагностика инфарктов шагнула вперед, так что сегодня, возможно, цифры не были бы такими высокими.
Однако и сейчас ежегодно к врачам обращаются люди, которые даже не подозревают, что уже перенесли инфаркт миокарда.
Есть и другие пациенты: они признают, что были больны, но не знают чем. Они испытывали боли в шее, плечах, животе, челюсти или в спине, испытывали затруднения с дыханием, слабость или головокружение, повышенную потливость.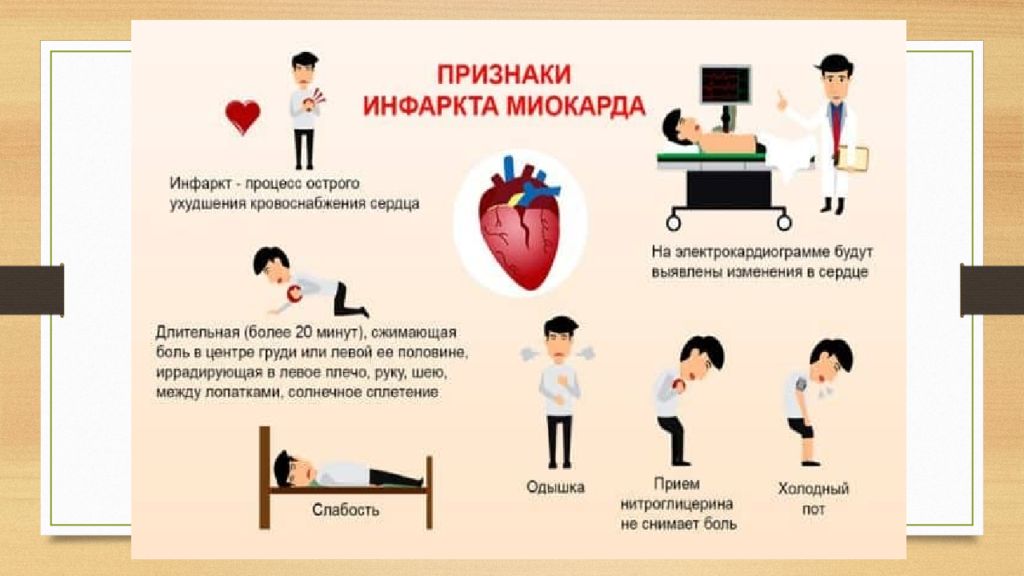 Их тошнило, вплоть до рвоты.
Их тошнило, вплоть до рвоты.
Такая комбинация симптомов, даже если не было сильной боли в груди, вполне позволяет поставить диагноз.
Автор фото, iStock
Подпись к фото,
Боль в груди при инфаркте чаще бывает у мужчин
Часто приходится слышать, что такие сердечные приступы — без боли в груди — более свойственны женщинам, из-за чего те поздно обращаются за медицинской помощью, тем самым снижая шансы на полное выздоровление, а то и на спасение.
Чтобы установить, правда ли это, в 2009 году канадские исследователи решили систематически изучить симптомы инфаркта у 305 пациентов, подвергшихся ангиопластике (при этой процедуре врачи расширяют суженные или перекрытые сосуды крошечным баллоном).
Во время процедуры пациент короткое время переживает те же симптомы, что и при сердечном приступе, и когда маленькие баллоны в сосудах надувались, расширяясь, исследователи просили больных описать свои ощущения.
Ученые не обнаружили отличий в ощущениях мужчин и женщин, когда речь шла о болях в груди, руках, одышке, потливости или тошноте.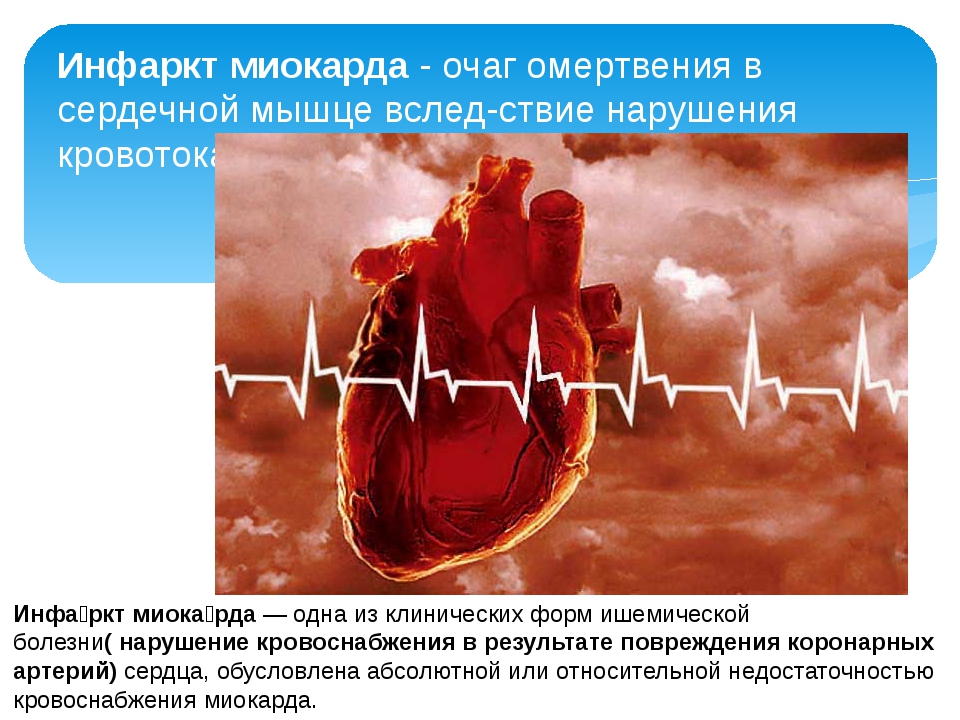
Но, как выяснилось, женщины чаще испытывали боль в шее и в челюсти — вдобавок к боли в груди.
СИМПТОМЫ ИНФАРКТА МИОКАРДА
- сильная, сдавливающая боль за грудиной
- нарастающее чувство беспокойства, страха
- боли в руках, челюсти, шее, плечах, спине
- нарушение ритма сердца
- затрудненное дыхание
- повышенная потливость
- слабость, тошнота и рвота
- головная боль
- головокружение и потеря сознания
То, что удавалось обнаружить в ходе других исследований, часто оказывалось противоречивым и впоследствии неподтверждающимся. Кроме того, исследования часто включали в себя другие диагнозы.
Поэтому в конце концов было решено сделать научный обзор исследований с единственной целью — установить, есть ли разница в симптомах инфаркта у мужчин и женщин.
Такой обзор был сделан в 2011 году. В него были включены исследования, проведенные в США, Японии, Швеции, Германии, Канаде и Великобритании, причем самое крупное из них оперировало данными о более чем 900 тыс. человек.
Итак, данные были взяты из 26 лучших исследований, объединены и вновь проанализированы.
Заключение гласило: женщины с меньшей вероятностью, чем мужчины, испытывают боль в груди [при инфаркте] и с большей вероятностью — такие симптомы, как слабость, тошнота, головокружение и потеря сознания, а также боль в шее, руках и челюсти.
Большинство как мужчин, так и женщин ощущало боль в груди, но треть пациенток и почти четверть пациентов пережили инфаркт вообще без таких симптомов, из-за чего затруднялись понять, что с ними происходит.
Автор фото, iStock
Подпись к фото,
В некоторых случаях инфаркт миокарда не имеет тех симптомов, которые нам часто показывают в кино
Понятно, что если вы не знаете, насколько серьезно происходящее с вами, вы с меньшей долей вероятности обратитесь к врачу.
И действительно, люди в таких случаях не спешили прибегнуть к профессиональной медицинской помощи, обращаясь к врачу через два, а то и через пять часов после инфаркта.
В другом исследовании ученые хотели понять, как происходит процесс принятия решения — обращаться к врачу или нет — в ситуации, когда любое промедление может стоить жизни.
Подробные собеседования с небольшим количеством женщин, перенесших инфаркт, выявили, что половина из них поняли: происходит что-то опасное, и немедленно обратились за помощью.
У троих были поначалу слабо выраженные симптомы, но постепенно нарастающие, что в итоге и заставило их пойти к врачу.
Однако остальные вообще не поняли, что переживаемое ими имеет отношение к сердцу. Они никому об этом не рассказали, решив подождать и посмотреть, что будет дальше.
Какой же вывод из всего сказанного?
Сильная боль в груди — это очень серьезно, она может указывать на инфаркт миокарда. Но — внимание! — точно так же на инфаркт может указывать и совокупность других симптомов, часто совсем не похожих на то, что мы видим в фильмах.
Но — внимание! — точно так же на инфаркт может указывать и совокупность других симптомов, часто совсем не похожих на то, что мы видим в фильмах.
Правовая информация. Эта статья содержит только общие сведения и не должна рассматриваться в качестве замены рекомендаций врача или иного специалиста в области здравоохранения. Би-би-си не несет ответственности за любой диагноз, поставленный читателем на основе материалов сайта. Би-би-си не несет ответственности за содержание других сайтов, ссылки на которые присутствуют на этой странице, а также не рекомендует коммерческие продукты или услуги, упомянутые на этих сайтах. Если вас беспокоит состояние вашего здоровья, обратитесь к врачу.
Прочитать оригинал этой статьи на английском языке можно на сайте BBC Future.
Не пропустите первые признаки инфаркта
Инфаркт миокарда – одна из форм ишемической болезни сердца, при которой происходят необратимые изменения в сердечной мышце вследствие нарушения кровотока по коронарным артериям.
От правильной первой помощи в первые минуты будет зависеть исход заболевания. Не будет преувеличением сказать, что хорошо оказанная первая помощь при инфаркте может спасти жизнь.
Клинические проявления
Инфаркт миокарда может быть как первым проявлением ишемической болезни сердца, так и возникать на фоне длительно существующей стенокардии. Основным симптомом инфаркта миокарда является приступ необычно интенсивной боли за грудиной, который у пациентов со стенокардией не проходит после приема привычных доз нитроглицерина.
Боль обычно носит волнообразный характер, часто может распространяться в левую руку, лопатку, шею, зубы. Инфаркт миокарда возникает как на фоне повышенного артериального давления, так и может сопровождаться его снижением с резким ухудшением общего состояния (выраженная слабость, холодный пот, тошнота). Одним из характерных признаков инфаркта является страх смерти.
Проявления инфаркта могут отличаться от классической картины. Существуют так называемые атипичные формы.
Абдоминальная форма проявляется сильными болями в животе, тошнотой, рвотой, расстройствами пищеварения.
Астматическая форма может протекать как приступ бронхиальной астмы (одышка, затруднение дыхания, чувство нехватки воздуха). Одной из самых коварных форм инфаркта миокарда является безболевая, которая протекает без типичного болевого приступа (стенокардии). Единственным проявлением этой формы может быть необъяснимое ухудшение общего состояния, снижение переносимости физической нагрузки, слабость.
Первая помощь
- Вызвать скорую помощь (желательно специализированную кардиологическую или реаниматологическую бригаду). Скорую желательно встретить кому-то из родственников или соседей, чтобы уменьшить время до начала оказания квалифицированной медицинской помощи.
- Снижение нагрузки на сердце – лечь, принять успокоительные препараты.
- Прием нитроглицерина под язык до купирования болевого приступа
- Попытаться купировать боль (анальгин, нестероидные противовоспалительные препараты).

При подозрении на остановку сердца (отсутствие сознания, дыхания, пульса на сонных артериях, артериального давления) следует незамедлительно приступить к реанимационным мероприятиям: Прекардиальный удар (короткий сильный удар кулаком в область грудины). Может оказаться эффективным в первые секунды фибрилляции желудочков. При неэффективности необходимо незамедлительно начать непрямой массаж сердца и вентиляцию легких методом рот-в-рот или рот-в-нос. Эти мероприятия следует продолжать до приезда скорой.
Не откладывайте, если вы плохо себя чувствуете или думаете, что ваше состояние серьезное. Звоните 103.
ИНФАРКТ БЕЗ ПАНИКИ
Инфаркт без паники
А что же все-таки такое – этот инфаркт миокарда? Он случается, когда часть сердечной мышцы попросту резко отмирает, так как перестает снабжаться кислородом. Нетрудно понять, что чаще всего инфаркт возникает от болезней сердечных артерий (к примеру, их сужения), которые перестают выполнять свою главную работу – обеспечивать наше сердце «свежей», обогащенной кислородом кровью.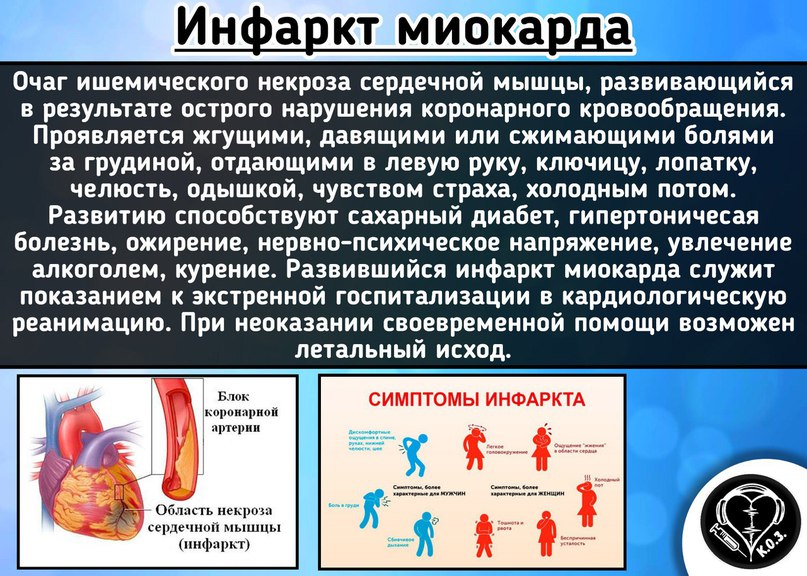
«Боль возникла в правом плече. Затем она поползла к груди и застряла где-то под левым соском. Потом будто чья-то мозолистая рука проникла в грудь, схватила сердце и стала выжимать его, словно виноградную гроздь. Выжимала медленно, старательно… Сердце остановилось. Нет, сперва оно упало вниз, как падает налетевший на оконное стекло воробушек.
…Вдруг [некто] схватил огромный ржавый гвоздь, приставил к груди больного и сильным ударом кулака прибил его…
— Выньте гвозди, я не в силах больше терпеть! — взмолился больной» — так описывал приход болезни (в романе «Зов вечности») замечательный советский грузинский писатель Нодар Думбадзе. А он знал эти ощущения не понаслышке.
Инфаркт налетает абсолютно неожиданно. И в первые минуты (дай бог, если минуты) вы противостоите ему в одиночку, и надо знать, как. По статистике, почти 40% смертей происходит именно от него.
Верные признаки
Внезапные давящие, сжимающие, либо «жгучие», либо «разрывающие» боли в грудной клетке. Боль может распространяться и в спину и в обе руки, и в челюсть, и даже в живот. Возникает тревога, да что там тревога – паника, всепоглощающий страх смерти, за которыми следуют одышка и сильное потоотделение.
Боль может распространяться и в спину и в обе руки, и в челюсть, и даже в живот. Возникает тревога, да что там тревога – паника, всепоглощающий страх смерти, за которыми следуют одышка и сильное потоотделение.
Кстати, многие считают одним из признаков инфаркта – почти полное равнодушие организма на прием нитроглицерина. Это в целом верно, хотя нитроглицерин способен на некоторое время слегка ослабить боль.
Когда чаще всего появляется инфаркт
Он может прийти вроде бы без повода, например, во сне. Помните, что самое опасное время – 4-6 часов утра, когда наша кровь становится наиболее «медленной». Если в это время вы или ваши близкие почувствовали себя плохо – вызывайте «скорую» — не ждите, когда к утру «рассосется».
Инфаркт сопровождает непосильные физические нагрузки. Ну и конечно, — эмоциональные стрессы. Так, в 1950 году, на Чемпионате Мира по футболу в Бразилии, после финального матча, где команда хозяев проиграла Уругваю, с инфарктом было госпитализировано 8 человек. И это только зрителей, находящихся на стадионе. А по стране их вообще никто считал.
И это только зрителей, находящихся на стадионе. А по стране их вообще никто считал.
Похмельный синдром – тоже большой соратник инфаркта.
То, что может сделать каждый
— Если появились характерные признаки сердечного приступа, даже при слабой их интенсивности — не задумываясь, вызывайте скорую помощь.
— Никогда не садитесь за руль сами!
— Если вы дома один – оставьте дверь открытой.
— Распахните окна.
— Положите под язык таблетку нитроглицерина. Выпейте аспирин (лучше его разжевать). Он разжижает кровь и может облегчить мучения. Сядьте или лягте, положив под спину и голову подушку, чтобы верхняя часть тела была немного выше нижней. Ноги согните в коленях — сердцу будет проще осуществлять кровоснабжение.
Факторы риска
Их, как и в любой болезни – две группы. Те, что мы изменить не в силах (но можем смягчить и подготовиться), и те, что в наших руках.
К первым относятся:
— Наследственность. Были в роду инсульты и инфаркты – большой повод поберечься.
— Пол. Мужчины подвержены инфарктам больше, чем женщины. У них, в силу разных причин, в том числе более рискового образа жизни, чаще развивается атеросклероз – болезнь артерий, — что и приводит к сердечным приступам.
— Возраст. В этом вопросе меньше везет женщинам, так как у них возраст повышенного риска начинается с наступлением менопаузы, когда гормоны перестают защищать сосуды. У мужчин «молодость» лет на 10 дольше.
Что вы можете контролировать сами
Нарушение обмена липидов, или говоря по-русски – уровень холестерина. Анализ на этот уровень можно сделать в любой поликлинике бесплатно. Холестерин нам необходим для построения тех же стенок сосудов. Но когда его много, он эти сосуды закупоривает. Отсюда – инфаркты и инсульты.
Давление. Если оно часто бывает у вас выше 140 на 90 – весомый повод обратиться к врачу и начать принимать лекарства.
Курение. Здесь врачи категоричны – бросать раз и навсегда. Даже несколько месяцев, свободной от дыма жизни, способны из «прединфарктников» сделать вполне здорового гражданина.
И конечно – не сидите сиднем, лучше поставьте в свой любимый смартфон шагомер и попытайтесь сделать хоть пресловутые 10 000 шагов в день. Забудьте про лифт на второй этаж. И не налегайте на «оливье под водочку»: лишний объем талии – это работа не только для корсетов и пластических хирургов, это подчас непосильная ноша для ваших сосудов, а значит и для сердца.
Инфаркт миокарда – симптомы, лечение, диагностика и признаки заболевания
Внимание!
Вы можете бесплатно вылечить это заболевание и получить медицинскую помощь в АО «Медицина» (клиника академика Ройтберга) по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (выскокотехнологичной медицинской помощи).
Чтобы узнать подробности, позвоните, пожалуйста, по телефону +7(495) 775-73-60, или на странице ВМП по ОМС
Заболевания сосудов и сердца – наиболее частая причина смерти. Среди этих патологий одну из первых строк занимает инфаркт миокарда. Несмотря на то, что болезнь достаточно хорошо изучена, и медики в целом умеют с ней справляться, основная сложность заключается в быстром развитии необратимых повреждений сердечной мышцы. Счет, как правило, идет даже не на часы, а на минуты от появления первых признаков инфаркта миокарда. Поэтому каждый должен знать особенности этого состояния и представлять, как необходимо вести себя во время приступа.
Что собой представляет заболевание
Инфарктом миокарда принято называть тяжелейшую форму ишемии сердца, при которой у больного быстро развивается состояние, непосредственно угрожающее его жизни. Нарушается кровоснабжение тканей сердечной мышцы, из-за чего в ней быстро формируется область некроза – отмирания клеток. Спазматическое сужение либо закупорка просвета сосудов создает препятствие для кровотока. Поскольку миокард, т.е. средний слой мышечной ткани сердца, составляет основную часть этого органа, то его поражение представляет огромную опасность. Чем быстрее будет оказана медицинская помощь, тем больше шансов на благополучный исход приступа.
Нарушается кровоснабжение тканей сердечной мышцы, из-за чего в ней быстро формируется область некроза – отмирания клеток. Спазматическое сужение либо закупорка просвета сосудов создает препятствие для кровотока. Поскольку миокард, т.е. средний слой мышечной ткани сердца, составляет основную часть этого органа, то его поражение представляет огромную опасность. Чем быстрее будет оказана медицинская помощь, тем больше шансов на благополучный исход приступа.
У вас появились симптомы инфаркта миокарда?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Почему может случиться приступ?
Ни одно заболевание, тем более столь тяжелое, не развивается внезапно у абсолютно здорового человека.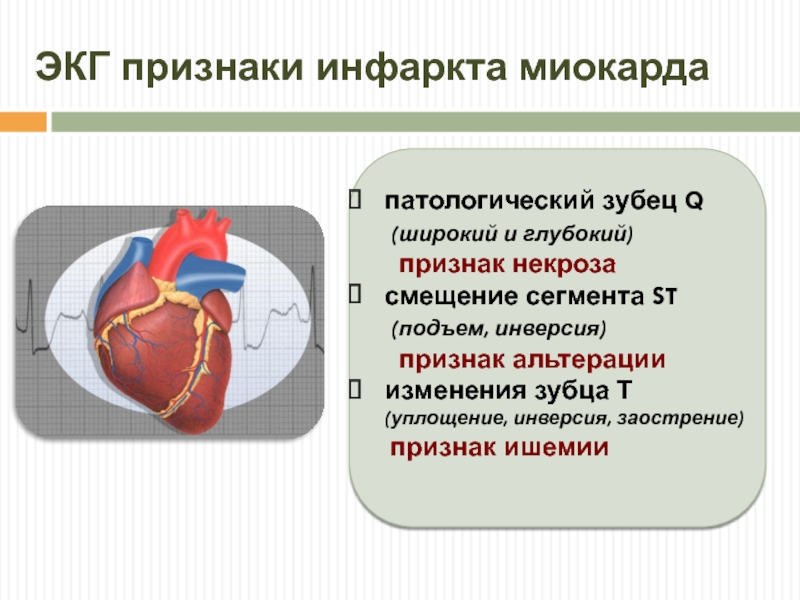 К основным причинам инфаркта миокарда медики относят:
К основным причинам инфаркта миокарда медики относят:
- атеросклеротическое поражение сосудов, следствием которого становится ишемия миокарда, приводящая к длительному нарушению кровоснабжения его тканей из-за критического сужения артериального просвета;
- тромбоз, т.е. полное или частичное закупоривание сосудов сгустком крови либо атеросклеротической бляшкой;
- эмболия артерий, которая приводит к образованию некротического очага в тканях сердечной мышцы;
- пороки либо наследственные заболевания сердца.
У многих пациентов к приступу приводит сочетание нескольких причин: инфаркт миокарда развивается из-за тромбирования суженного спазмом просвета артерии при наличии атеросклеротических бляшек либо кровоизлияния в стенку сосуда.
Факторы риска
Существует ряд объективных факторов, которые существенно повышают риск развития заболевания. К ним относят:
К ним относят:
- возрастные показатели: после 40 лет частота инфарктов миокарда заметно увеличивается;
- пол больного: в период между 40 и 65 годами инфаркт миокарда встречается гораздо чаще у мужчин, чем у женщин, после этого возраста статистика выравнивается для обоих полов;
- наличие стенокардии, артериальной гипертонии, эндокардита, ревмокардита, других сердечных заболеваний;
- увеличенная масса тела, ожирение;
- психологический стресс либо физическое перенапряжение на фоне ишемии сердца, атеросклероза;
- наличие сахарного диабета;
- малоподвижный образ жизни;
- курение, употребление алкоголя.
Сочетание нескольких основных факторов риска инфаркта миокарда особенно опасно, поэтому людям, у которых они присутствуют, необходимо быть максимально осторожными и тщательно следить за своим здоровьем.
Формы заболевания
Существует медицинская классификация инфарктов миокарда, при помощи которой кардиологи выделяют варианты течения болезни в зависимости от локализации пораженного участка, его размеров, глубины и других признаков.
В соответствии с размерами участка некротизированной ткани инфаркт миокарда может быть:
- мелкоочаговым, когда в сердечной мышце образуется несколько разрозненных пораженных зон небольших размеров;
- крупноочаговым, для которого характерна обширная зона поражения тканей.
В зависимости от глубины некроза различают:
- трансмуральное поражение по всей толщине мышечной ткани;
- субэпикардиальное, когда зона поражения прилегает к эпикардиальной ткани;
- субэндокардиальное, с пораженным участком, прилегающим к эндокардиальной ткани;
- интрамуральное, находящееся в мышечной толще.
По частоте развития различают первичный, повторный и рецидивирующий инфаркт миокарда.
В зависимости от показателей электрокардиографии выделяют следующие формы инфаркта миокарда:
- Q-инфаркт, наиболее характерный для крупноочаговых приступов;
- не Q-инфаркт, чаще встречающийся при мелкоочаговом поражении тканей.

Кроме того, заболевание проявляется:
- типично, с болями в загрудинной или прекардиальной области;
- атипично, с болями, локализованными в других участках либо вовсе без болевых ощущений.
Определение вида инфаркта миокарда по его признакам и симптоматике позволяет выбрать оптимальную схему лечения, которая наилучшим образом подходит конкретному пациенту.
Как распознать сердечный приступ
Перечислить симптомы инфаркта миокарда довольно сложно, поскольку они различны для разных периодов развития патологического состояния. У многих пациентов присутствует собственный набор клинических проявлений, что наиболее характерно для атипичной формы протекания процесса.
Типичная форма
При типичной форме приступ протекает следующим образом.
- Продромальная стадия инфаркта миокарда. Примерно у 45% пациентов приступ начинается внезапно, и этот этап у них отсутствует. У остальных больных учащаются и усиливаются загрудинные боли, появляется чувство страха, ухудшается общий тонус. Антиангинальные препараты почти не помогают.
- Острейшая стадия. Она длится от 30 минут до нескольких часов и сопровождается сильнейшими болями, локализованными за грудиной. Боль может иррадиировать в левую руку, ключицу или левую сторону нижней челюсти, а также в спину между лопатками. Характер болей, как правило, режущий, жгучий либо сдавливающий, ощущения волнообразно усиливаются и ослабевают.
- Острый период. Его продолжительность составляет от 2 до 10 дней (при рецидивах). Как правило, в это время давящие боли прекращаются. Если они продолжаются, это означает, что некроз еще не остановлен. Артериальное давление снижается примерно на 20% от обычной величины. Ритмичность сердцебиений нарушена.
- Подострая стадия инфаркта миокарда.
 Длится примерно месяц, в течение которого пациент постепенно возвращается к своему обычному состоянию: нормализуется температура тела, проходит одышка, стабилизируется ритм сердцебиений.
Длится примерно месяц, в течение которого пациент постепенно возвращается к своему обычному состоянию: нормализуется температура тела, проходит одышка, стабилизируется ритм сердцебиений. - Постинфарктный период. В течение полугода формируется рубец на месте некротического повреждения. Если зона некроза была небольшой, сердечная недостаточность полностью устраняется. При обширном участке поражения формируется прогрессирующая сердечная недостаточность.
Симптомы инфаркта миокарда у мужчин и женщин практически одинаковы.
Атипичное протекание болезни
При атипичном течении заболевания сложно распознать признаки инфаркта миокарда, поскольку локализация болей может указывать и на другие недомогания. Различают следующие формы заболевания:
- абдоминальную, для которой характерны боли, локализующиеся в области желудка либо пищевода, а также тошнота и иногда рвота;
- отечную, признаком которой служат сильные отеки конечностей, сердечная недостаточность и одышка – свидетельство обширного очага некротизации тканей;
- церебральную, сопровождаемую шумом в ушах, головокружениями, потерей сознания, наиболее часто встречающуюся у пожилых людей;
- аритмическую, характеризующуюся приступами учащенного биения сердца;
- астматическую, с проявлениями в виде приступов удушья, кашлем, обильным холодным потом;
- периферическую, по симптоматике иногда напоминающую межреберную невралгию, с локализацией болевых ощущений в разных местах – в лопатке, нижней челюсти, кисти руки и т.
 д.
д.
Кроме перечисленных, медики выделяют так называемую стертую форму, когда жалобы при инфаркте миокарда практически полностью отсутствуют.
Постановка диагноза
Помимо физикального обследования, изучения анамнеза и жалоб пациента, важную роль в диагностике инфаркта миокарда играют лабораторные и инструментальные исследования. В их число обычно входят:
Эти исследования проводят как в первые часы после начала лечения, так и при наступлении последующих стадий процесса.
Проблемы и сложности лечения
Для успеха выздоровления чрезвычайно важна первая помощь при инфаркте миокарда, которую больной получает сразу после начала приступа. Желательно, чтобы рядом оказались люди, которые:
Желательно, чтобы рядом оказались люди, которые:
- помогут принять удобную полусидячую позу с ногами, согнутыми в коленях;
- расстегнут сдавливающую одежду, высвобождая грудь и шею для доступа воздуха;
- положат под язык больного таблетки нитроглицерина и аспирина, предварительно растертые в порошок для быстрого усвоения;
- вызовут бригаду неотложной помощи при инфаркте миокарда.
При этом заболевании важно без промедления доставить больного в специализированное медицинское учреждение, в котором есть условия для полноценной кардиологической реанимации. Чем быстрее будут предприняты усилия, тем более благоприятны перспективы восстановления здоровья и тем ниже риски развития осложнений инфаркта миокарда.
Внимание!
Вы можете бесплатно вылечить это заболевание и получить медицинскую помощь в АО «Медицина» (клиника академика Ройтберга) по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (выскокотехнологичной медицинской помощи).
Чтобы узнать подробности, позвоните, пожалуйста, по телефону +7(495) 775-73-60, или на странице ВМП по ОМС
Лечение
Лечебный процесс включает несколько этапов, каждый из которых проходит в особых условиях.
- Догоспитальный. Бригада скорой помощи выполняет первичные реанимационные действия и доставляет пациента в стационар.
- Госпитальный. Врачи специализированного отделения сосудистой хирургии проводят непосредственное лечение инфаркта миокарда в острейшей и острой стадии болезни.
- Реабилитационный. В специальном отделении больницы или кардиосанатории больной проходит реабилитацию после инфаркта миокарда, позволяющую максимально восстановить функции организма под наблюдением врачей.
- Амбулаторный.
 В постинфарктном периоде пациент возвращается к обычной жизни, периодически посещая специалиста в поликлинике по месту жительства.
В постинфарктном периоде пациент возвращается к обычной жизни, периодически посещая специалиста в поликлинике по месту жительства.
Лечение инфаркта миокарда в стационаре решает три основные задачи.
- Первая – купирование болей, возникающих при некрозе мышечной ткани.
- Вторая – ограничение зоны некроза введением антикоагулянтных препаратов и тромболитиков.
- Третья – предотвращение развития тяжелых осложнений (острой сердечной недостаточности, аритмии и т.д.) при помощи специальных лекарственных препаратов.
При несвоевременном оказании медицинской помощи либо при попытках лечения инфаркта миокарда дома так называемыми народными средствами, существенно повышается риск развития осложнений и даже становится возможным летальный исход.
Возможные осложнения
Основная проблема заключается в том, что осложнения при инфаркте миокарда могут развиваться уже в первые часы или первые дни. К ранним проявлениям относят различные виды аритмий, наиболее опасным из которых является мерцание желудочков, создающее высокий риск летального исхода. Кроме того, возможны расстройства кровообращения, травмы сердца, тромбоэмболии, перикардиты и др. Наиболее опасными из поздних осложнений инфаркта миокарда являются синдром Дресслера, эндокардит, нарушения иннервации, хроническая недостаточность сердечной функции.
К ранним проявлениям относят различные виды аритмий, наиболее опасным из которых является мерцание желудочков, создающее высокий риск летального исхода. Кроме того, возможны расстройства кровообращения, травмы сердца, тромбоэмболии, перикардиты и др. Наиболее опасными из поздних осложнений инфаркта миокарда являются синдром Дресслера, эндокардит, нарушения иннервации, хроническая недостаточность сердечной функции.
Профилактические меры
Приложив определенные усилия, каждый человек может существенно понизить риск развития столь серьезного заболевания. Меры по профилактике инфаркта миокарда достаточно просты: нужно ограничить количество жирных продуктов и жареной пищи в рационе, отказаться от курения и минимизировать количество спиртных напитков, контролировать уровень холестерина и сахара в крови. Не следует забывать о физической активности, которая должна быть посильной и регулярной. Кроме того, следует избегать чрезмерного напряжения, как физического, так и эмоционального. Поддержание здоровья до глубокой старости всецело находится в наших руках.
Не следует забывать о физической активности, которая должна быть посильной и регулярной. Кроме того, следует избегать чрезмерного напряжения, как физического, так и эмоционального. Поддержание здоровья до глубокой старости всецело находится в наших руках.
Вопросы и ответы
На частые вопросы отвечает:
Соколов
Денис Владимирович
Стаж 16 лет
Кардиолог
Остались вопросы? Оставьте завявку и запишитесь на консультацию
Как избежать повторного заболевания?
Соколов Денис Владимирович
Врач кардиолог первой категории, кандидат медицинских наук, член Asute Cardiovascular Care Association (ASSA)
В реабилитационном периоде и далее до конца жизни инфарктнику придется придерживаться определенных правил: исключить тяжелые физические нагрузки, но не отказываться от умеренной активности; соблюдать специальную диету с пониженным количеством животных жи
Какое давление оптимально после инфаркта миокарда?
Соколов Денис Владимирович
Врач кардиолог первой категории, кандидат медицинских наук, член Asute Cardiovascular Care Association (ASSA)
Успешность реабилитации подтверждается: Отсутствием либо снижением загрудинных болей; Поддержанием давления в пределах 130/80 мм рт. ст.; Уровнем холестерина не выше 4-4,5 ммоль/л; Уровнем глюкозы не выше 6 ммоль/л. При поддержании этих показателей в теч
ст.; Уровнем холестерина не выше 4-4,5 ммоль/л; Уровнем глюкозы не выше 6 ммоль/л. При поддержании этих показателей в теч
Бывает ли инфаркт правого желудочка?
Соколов Денис Владимирович
Врач кардиолог первой категории, кандидат медицинских наук, член Asute Cardiovascular Care Association (ASSA)
Да, бывает, хотя и намного реже, чем инфаркт левого желудочка. Среди его симптомов следует назвать: одышку, недостаток воздуха для дыхания; загрудинные боли; головокружения, обморок; спутанное сознание; уменьшение выделения мочи; посинение конечностей из
«Инфаркт миокарда опасен многоликостью и внезапностью»
Болезни сердца и сосудов остаются основной причиной смертности и инвалидности во всем мире. По данным Всемирной организации здравоохранения, сердечно-сосудистые заболевания (ССЗ) являются причиной смерти практически 17 миллионов человек в год. В России за последние десять лет показатели по смертности и инвалидности превзошли соответствующие показатели экономически развитых стран в 4-5 и более раз и составляют 56 процентов от общего количества всех смертей. В Коми за последние годы распространенность ССЗ среди взрослого населения выросла на 17 процентов. Как повлиять на эту безрадостную статистику и что думают по этому поводу сами медики, в интервью «Республике» рассказала заведующая отделением неотложной кардиологии кардиологического диспансера Татьяна Рауш.
В России за последние десять лет показатели по смертности и инвалидности превзошли соответствующие показатели экономически развитых стран в 4-5 и более раз и составляют 56 процентов от общего количества всех смертей. В Коми за последние годы распространенность ССЗ среди взрослого населения выросла на 17 процентов. Как повлиять на эту безрадостную статистику и что думают по этому поводу сами медики, в интервью «Республике» рассказала заведующая отделением неотложной кардиологии кардиологического диспансера Татьяна Рауш.
– Что такое инфаркт миокарда?
– Инфаркт миокарда (ИМ) – это поражение сердечной мышцы, вызванное острым нарушением ее кровоснабжения из-за закупорки (тромбоза) одной из артерий сердца атеросклеротической бляшкой. При этом пораженная часть мышцы отмирает, то есть развивается ее некроз. Гибель клеток начинается уже через 20-40 минут с момента прекращения кровотока в сосуде.
– Что же происходит с сердцем?
– Сердце представляет собой мышечный орган, основной функцией которого является «прокачивание» крови по организму. Сердечная мышца (миокард) постоянно подвергается очень серьезной нагрузке (в среднем в покое сердце «прокачивает» за минуту пять литров крови, при интенсивной нагрузке – 15 литров и более). Для того чтобы эффективно выполнять такую работу, миокард должен очень хорошо снабжаться питательными веществами и кислородом.
В стенке сосудов, питающих сердце кровью (коронарных артериях), со временем изнутри появляются содержащие холестерин утолщения, которые называются атеросклеротическими бляшками. Бляшки постепенно растут и вызывают сужение просвета артерии (стеноз), из-за чего приток крови к сердцу закономерно сокращается. Этот процесс принято называть атеросклерозом. В настоящее время выделяют две основные причины развития атеросклероза: нарушение обмена холестерина и повреждение внутренней оболочки сосуда, куда этот холестерин откладывается.
Чаще это постепенный процесс: сердечная мышца довольно долго к нему приспосабливается, человек может длительное время чувствовать себя нормально, не подозревая о происходящем в его сосудах. Но по мере прогрессирования процесса у человека проявляются признаки заболевания – приступообразные боли, которые чаще локализуются в грудной клетке, бывают жгучими, сдавливающими, могут сопровождаться чувством нехватки воздуха, как правило, возникают при физических и эмоциональных нагрузках. Это сигнал того, что сердечная мышца (миокард) в зоне сужения сосуда испытывает недостаток кровоснабжения (ишемию). В этом случае принято говорить об ишемической болезни сердца. Ишемическая болезнь сердца может внезапно проявиться сердечным приступом, в основе которого лежит образование кровяного сгустка – тромба. Тромб образуется на месте повреждения атеросклеротической бляшки, к которой начинают «прилипать» тромбоциты из протекающей по сосуду крови. Тромб вызывает закупорку сосуда. При этом приток крови к соответствующему участку сердца внезапно и резко прекращается. В случае достаточно длительного прекращения снабжения кровью участка сердечной мышцы развивается его гибель – инфаркт.
– Когда нужно начинать бить тревогу?
– Одним из основных симптомов инфаркта миокарда являются боли в грудной клетке. Типичными являются интенсивные (иногда нестерпимо сильные) давящие, сжимающие или жгучие боли за грудиной. Боли могут также ощущаться слева от грудины, редко – справа. Боль может отдавать в челюсть, в горло, в спину под левую лопатку или между лопатками, в верхнюю часть живота. Боли обычно не точечные, а широко разлитые. Могут протекать волнообразно, то нарастая, то ослабевая, прекращаясь и снова возобновляясь. Длительность болей может быть от 20 минут до нескольких часов.
Могут быть такие сопутствующие симптомы, как выраженная слабость, холодный липкий пот, дрожь, ощущение нехватки воздуха, затрудненное дыхание, кашель, головокружение, обморок. Человек может испытывать эмоциональное возбуждение, могут наблюдаться и нарушения поведения, вплоть до развития психоза. Также инфаркт или предын-фарктное состояние может сопровождаться тошнотой, рвотой, вздутием живота.
Все перечисленные симптомы могут встречаться в различных комбинациях друг с другом, совершенно не обязательно будут присутствовать все описанные признаки. Боли в груди тоже может не быть (отсутствие болевого синдрома встречается в 20-30 процентах случаев инфаркта миокарда). Симптомов может быть мало, они могут быть не слишком ярко выражены. Нередко инфаркт миокарда протекает бессимптомно у людей с сахарным диабетом и у пожилых больных.
Довольно часто симптомы при инфаркте миокарда бывают нетипичными, например, возникает колющая боль в грудной клетке. Состояние может имитировать обострение остеохондроза, язвенную болезнь желудка и т.д. Повторюсь, если у вас возникли не знакомые вам прежде ощущения и вам кажется, например, что это радикулит, которого прежде не было, вызовите скорую помощь. У части пациентов острый коронарный синдром возникает на фоне уже существующей стабильной стенокардии, когда пациент хорошо знаком с характером ощущений в грудной клетке, возникающих при физической нагрузке. Симптомы при остром коронарном синдроме могут напоминать обычные для человека боли, но значительно более интенсивные, длительные, не прекращающиеся после приема нитроглицерина.
Таким образом, при наличии любых ощущений в грудной клетке (от слабых до сильных) или любых новых симптомов в самочувствии необходимо обратиться к врачу и выполнить врачебные рекомендации.
– Какие формы инфаркта существуют?
– Иногда инфаркт миокарда маскируется под другие болезни. Гастрологический вариант похож на картину «острого живота»: боль в животе, вздутие, а вместе с ними – слабость, падение артериального давления, тахикардия. Внести ясность может только электрокардиограмма. Астматический вариант протекает без сильных болей в сердце, больной начинает задыхаться, ему дают препараты, облегчающие дыхание, лучше от которых не становится.
Церебральный вариант напоминает инсульт, возникает спутанность сознания, речи.
«Немой» инфаркт протекает совершенно без боли, наиболее часто бывает у больных сахарным диабетом. Сильная утомляемость и одышка после физических усилий, которые раньше давались без труда, могут быть его единственными признаками.
Стенокардия напряжения – еще одна маска инфаркта, под которой он «прячется» примерно у десяти процентов больных. Боли у них проявляются только при ходьбе. Часто такие пациенты самостоятельно приходят в поликлинику, где на ЭКГ у них регистрируется инфаркт.
– Назовите факторы риска, характерные для развития инфаркта миокарда?
– Среди факторов риска инфаркта миокарда есть такие, на которые мы повлиять не можем. Например, пол человека, возраст. Чаще инфарктам подвержены мужчины, женщин до определенного возраста защищают их половые гормоны. Возраст – старше 65 лет, наследственность. Хотя, надо признать, в последние десятилетия инфаркт «помолодел», его жертвами все чаще становятся и люди значительно моложе 65 лет.
Вторая группа факторов риска – те, что полностью зависят от нашего образа жизни и могут быть снижены. Это курение, гипертония, повышенный уровень холестерина и глюкозы, гиподинамия, лишний вес.
Знать свой уровень холестерина также необходимо, как и артериальное давление. Если цифры превышают норму, необходимо сделать развернутый анализ крови на липидограмму, чтобы определить, сколько процентов от общего холестерина приходится на липопротеиды низкой и высокой плотности. Это поможет врачу подобрать современные лекарства.
Подчеркну: снижение уровня холестерина в крови всего на десять процентов сокращает смертность от инфаркта на 15 процентов. Необходимо помнить, что повышенный уровень сахара в крови способствует образованию атеросклеротических бляшек.
Относительно веса. Чтобы узнать, в норме ли ваш вес, достаточно определить окружность талии. У женщин в норме она должна быть менее 80 см, у мужчин – менее 94 см.
– Инфаркт, как известно, весьма опасен в рецидивной форме. Что приближает угрозу повторного инфаркта?
– Угрозу повторного инфаркта усиливают четыре основных фактора: атеросклероз, повышенное артериальное давление, повышенная свертываемость крови и нарушения углеводного обмена. Сдержать эти факторы риска можно только с помощью правильно подобранной лекарственной терапии.
Чтобы затормозить дальнейшее развитие атеросклероза, важно предотвратить образование жировых бляшек в сосудах. Для этого назначаются современные препараты. Менять дозировку препаратов по собственному усмотрению нельзя. Если возникли какие-то проблемы, курс лечения скорректирует врач.
– Какую помощь могут оказать больному те, кто находится рядом, до приезда скорой помощи?
– При появлении малейших подозрений на наличие у человека симптомов сердечного приступа необходимо немедленно вызвать бригаду скорой помощи. До приезда бригады больному следует обеспечить покой.
При наличии болей в грудной клетке принять нитроглицерин под язык в виде таблетки или спрея (если нет склонности к низкому давлению) и таблетку аспирина, если нет противопоказаний. При отсутствии эффекта прием нитроглицерина можно повторить, но сразу же вызвать бригаду скорой помощи.
Скорую помощь нужно вызвать, если это первый в жизни приступ стенокардии, а также если боль за грудиной или ее эквиваленты усиливаются или продолжаются более пяти минут, особенно если все это сопровождается ухудшением дыхания, слабостью, рвотой, если боль за грудиной не прекратилась или усилилась в течение пяти минут после рассасывания таблетки нитроглицерина.
Критическими являются первые часы заболевания, не говоря о том, что может наступить внезапная сердечная смерть уже в первые минуты. Таким образом, прогноз зависит в первую очередь от быстроты оказанной медицинской помощи: чем раньше она будет оказана, тем больше шансов спасти мышцу сердца, а также от успеха примененных мер и, соответственно, от того, насколько пострадала сердечная мышца, а также наличия и степени факторов риска сердечно-сосудистых заболеваний у конкретного человека.
– Как вести себя дома после инфаркта миокарда?
– Для восстановления после инфаркта важна правильная диета: минимум жиров, ничего жареного и острого, больше клетчатки, молочных продуктов, фруктов, овощей, рыбы.
Придется отказаться от сосисок и колбас, готовых полуфабрикатов (пельменей, котлет и т.д.) – в них много скрытых жиров, повышающих уровень холестерина. По той же причине запрещены паштеты, блюда из печени, субпродуктов, икра. Молочный жир также опасен: придется резко ограничить сливочное масло, жирный творог, сыр, молоко, кефир, сметану, сливки. При приготовлении курицы или индейки необходимо удалять с тушки весь жир и кожу.
И, разумеется, минимум соли. Водка, коньяк и другие крепкие напитки отменяются. Но иногда можно позволить бокал натурального красного сухого вина. Придется изменить и кое-какие привычки. Если вы раньше курили – на сигареты теперь налагается полное табу. Неоспоримый факт: почти 80 процентов людей, перенесших инфаркт, могут вернуться к нормальной жизни.
– Что вы можете порекомендовать больным, перенесшим инфаркт?
– Для восстановления работы сердечной мышцы важно заниматься лечебной физкультурой. Ходьба – отличное восстанавливающее средство. Уже через полтора-два месяца тренировки можно ходить в темпе до 80 шагов в минуту без одышки, появления слабости. А со временем переходите на очень быструю ходьбу – до 120 шагов в минуту. Полезны также подъем по лестнице, езда на велосипеде, плавание. Танцы два-три раза в неделю по 30-40 минут, которые к тому же подарят человеку дополнительные положительные эмоции.
Однако следите, чтобы частота сердечных сокращений при физической нагрузке не превышала более 70 процентов от пороговой.
– Как это высчитать?
– Из 220 нужно вычесть собственный возраст – это максимальная частота сердечных сокращений. Затем вычисляем проценты. Например, для человека 60 лет пороговая нагрузка рассчитывается так: 220–60=160 сердечных сокращений в минуту, а 70 процентов составит 112. Эта цифра и должна быть ориентиром. Но если при такой частоте появляются неприятные ощущения, нагрузку нужно снизить.
И самое главное: после инфаркта категорически противопоказан подъем тяжестей.
– Какими средствами лечат сегодня инфаркт миокарда?
– У людей, которые перенесли инфаркт миокарда, риск повторного инфаркта, инсульта и смерти от сердечно-сосудистых заболеваний очень высок. Для них особенно важно выполнять все рекомендации, которые помогут снизить этот риск. Долгосрочное лечение пациентов после выписки из стационара направлено на достижение двух основных целей. Первая – предупреждение развития повторного инфаркта миокарда и смерти от него (так называемая «вторичная профилактика»). Вторая – коррекция осложнений инфаркта миокарда.
Вторичная профилактика включает в себя максимально возможное воздействие в первую очередь на факторы риска инфаркта миокарда, о которых мы уже говорили. А также лекарственную терапию.
При отсутствии противопоказаний пациентам после инфаркта миокарда назначают нижеследующие группы лекарственных препаратов. Это препараты, разжижающие кровь путем предотвращения склеивания (агрегации) тромбоцитов (клеток крови) между собой и со стенками сосудов. Прием этих препаратов снижает вероятность формирования тромба (сгустка крови в просвете кровеносного сосуда или в полости сердца) в артериях, тем самым блокируется основной механизм развития инфаркта миокарда.
При лечении этими препаратами существует риск развития кровотечений, чаще всего речь идет о желудочно-кишечных кровотечениях. Поэтому следует обращать внимание на наличие черного стула, примесей крови в стуле или других признаков кровоточивости. При возникновении тревожных симптомов необходимо сразу же обратиться к врачу. Препараты, снижающие уровень холестерина в крови, оказывают непосредственный благоприятный эффект на стенки артерий, «стабилизируя» атеросклеротические бляшки и предотвращая их разрыв. Поскольку разрыв атеросклеротической бляшки – механизм, запускающий свертывание крови и закупорку артерий, прием этих препаратов снижает риск повторного инфаркта. Доктор подбирает дозу таким образом, чтобы достичь целевого уровня холестерина, и особенно холестерина липопротеидов низкой плотности (ЛПНП), целевые цифры – менее 2,6 ммоль/л (лучше менее 1,8 ммоль/л). Препараты назначают на неопределенно долгий срок. Назначает препараты только врач.
Кроме того, есть набор обязательных лекарственных препаратов после инфаркта миокарда, которые указываются в выписке пациента после проведенного лечения в стационаре, и длительность их применения.
– Какие бывают осложнения инфаркта миокарда?
– Наиболее серьезным считается аритмия. Является самым частым осложнением инфаркта миокарда. Наибольшую опасность представляют собой желудочковая тахикардия (вид аритмии, при котором роль водителя ритма берут на себя желудочки сердца) и фибрилляция желудочков (хаотичное сокращение стенок желудочков). Кроме аритмии сердечная недостаточность (снижение сократительной способности сердца). Бывает при инфаркте миокарда довольно часто. Снижение сократительной функции происходит пропорционально размеру инфаркта. А также механические осложнения (аневризма сердца, разрыв межжелудочковой перегородки). Чаще развиваются в первую неделю инфаркта миокарда и клинически проявляются внезапным ухудшением гемодинамики. Смертность у таких больных очень высокая, и только срочная операция может спасти им жизнь.
Рецидивирующий (постоянно повторяющийся) болевой синдром встречается примерно у одной трети пациентов с инфарктом миокарда, растворение тромба не влияет на его распространенность.
Постинфарктный симптомокомплекс. Проявляется воспалением сердечной сумки, сумки легких или воспалительными изменениями в самих легких. Возникновение этого синдрома связано с образованием антител.
– Можно ли человеку, перенесшему инфаркт, использовать биологически активные добавки к пище? Или же, напротив, применять их в целях профилактики?
– Биологически активные добавки к пище (БАД) не являются лекарствами, хотя могут иметь внешнее сходство с лекарствами, например, содержать некоторые действующие вещества (витамины, минералы и др.), которые входят в состав лекарств, и выпускаться в тех же лекарственных формах (таблетках, капсулах, сиропах и т.д.), но в гораздо меньших дозах. Во всех утвержденных документах БАДы определяются как пищевые продукты, поэтому они не могут применяться для профилактики, диагностики, лечения болезни.
Помните, что ни один БАД серьезно не изучался в плане профилактики, а тем более лечения пациентов с инфарктом миокарда и сердечной недостаточностью. Безопасность БАДов как пищевых продуктов регулируется санитарными правилами и нормами. Их побочные эффекты часто не изучаются, хотя возможны, поэтому в инструкции по их применению могут отсутствовать разделы «Побочные эффекты», «Противопоказания», «Предостережения». Это позволяет производителям БАДов рекламировать их как абсолютно безопасные средства, которые можно использовать без консультации с врачом. К сожалению, практика применения БАДов во всем мире этого не подтверждает.
Необходимо помнить: самолечение опасно для жизни, за консультацией по поводу применения любых лекарственных препаратов нужно обращаться к врачу.
– Какие существуют современные методы лечения острого инфаркта миокарда?
– Лечение инфаркта миокарда ставит перед собой задачу в первую очередь обеспечить сердечной мышце жизнеспособность. Это возможно в том случае, если коронарный кровоток будет восстановлен в первые часы после приступа. Это единственный метод лечения инфаркта миокарда, который может спасти жизнь человеку.
Кровоток по коронарным артериям можно восстановить только двумя способами, которые входят в стандарты лечения инфаркта миокарда. Это тромболитическая терапия (растворение тромба с помощью лекарственных препаратов) и оперативное лечение: чрескожная транслюминальная ангиопластика, чаще всего со стентированием коронарного сосуда, иногда экстренное аортокоронарное шунтирование. Тромболитическая терапия с помощью современных лекарственных препаратов в идеальном варианте должна быть проведена силами бригады скорой помощи. Ангиопластика и стентирование коронарных артерий проводятся в кардиологическом диспансере в экстренном порядке тем пациентам, которые своевременно обратились за медицинской помощью; тем же пациентам, которые поздно обратились за помощью, эти процедуры проводятся отсроченно или в плановом порядке и не всегда помогают спасти погибший участок мышцы сердца.
– Что такое стент?
– Стент – это тонкая металлическая трубочка, состоящая из проволочных ячеек, раздуваемая специальным баллоном. Он вводится в пораженный сосуд и, расширяясь, вжимается в стенки сосуда, увеличивая его просвет. Так улучшается кровоснабжение сердца, происходит быстрое купирование болевого синдрома, ограничение размеров ИМ, улучшение сократимости в зоне ИМ, уменьшение выраженности сердечной недостаточности, уменьшение вероятности развития осложнений и как следствие – снижение летальности.
Следует учитывать, что чем раньше начато лечение инфаркта миокарда, тем выше эффективность лечения и ниже вероятность неблагоприятных исходов.
Необходимо помнить, что только после регулярного качественного медицинского осмотра можно считать себя здоровым или имеющим заболевание в состоянии стойкой ремиссии. Равно как и то, что раннее выявление заболевания в начальных стадиях позволит своевременно и качественно проводить необходимое лечение, сохранить работоспособность и качество жизни,
Помните также, что ставить диагноз и лечить может только врач, а пациент должен добросовестно следовать его назначениям и иметь твердую убежденность в необходимости ведения здорового образа жизни.
Симптомы и первые признаки инфаркта миокарда
Cердце – чрезвычайно важный для жизни орган, отказ которого приводит к немедленной смерти. Именно по этой причине заболевания сердца занимают первое место среди всех причин смертности людей. И самым грозным сердечным заболеванием является инфаркт миокарда. Между тем, симптомы данного недуга в большинстве случаев можно распознать заранее. Но всегда ли мы внимательно прислушиваемся к своему организму?
Описание болезни
Инфаркт представляет собой некроз (отмирание) определенной части сердечной мышцы. В большинстве случаев причиной гибели сердечных волокон является недостаток их кровоснабжения. А кровоснабжение сердца, в свою очередь, нарушается из-за того, что его сосуды (так называемые коронарные сосуды) не могут доставлять к тканям кислород и питательные вещества.
Причиной нарушения функционирования коронарных сосудов в большинстве случаев является атеросклероз, гораздо реже – эмболия или спазм. Вне зависимости от причины просвет сосуда сужается настолько, что кровь в нем прекращает циркулировать. Мышца ощущает нехватку кислорода. А ведь сердцу требуется гораздо больше кислорода, чем любой другой мышце, поскольку оно всегда находится в работе. Если подобное состояние продолжается достаточно долго (15-20 минут), то часть мышечной ткани может погибнуть.
Некроз мышечной ткани в любой другой части тела также достаточно неприятен. Тем не менее, он в большинстве случаев не угрожает жизни, хотя и приводит к сильным болям, воспалению и сокращению двигательных функций организма. Совсем другое дело, если подобная вещь происходит в сердце. Его работа сразу же нарушается. И, как следствие, нарушается кровоснабжение всего организма. Что может привести к кислородному голоданию и удушью, повреждениям головного мозга. При тяжелом инфаркте может произойти даже остановка сердца.
Если же сердце справляется с неприятностью и продолжает работу, то его функциональность уже не будет такой же, как прежде. Таким образом, изменения в сердце, вызванные инфарктом, являются необратимыми. Пораженная поверхность сердечной мышцы покрывается соединительной рубцовой тканью, не несущей функциональной нагрузки, сократительная способность сердца снижается. Электрические импульсы, стимулирующие сокращение сердца, проводятся уже не так хорошо. А это значит, что качество жизни человека ухудшается.
Основные временные стадии развития инфаркта:
- Острейший – менее 2 часов от начала;
- Острый – до 10 дней от начала;
- Подострый – 10–45 дней от начала;
- Стадия рубцевания – 1, 5-6 месяцев от начала.
Также инфаркт может поражать как отдельные участки сердечной мышцы, так и охватывать ее значительные области (трансмуральный или Q-инфаркт). Субэндокардиальный инфаркт поражает внутреннюю оболочку сердца, субэпикардиальный – внешнюю. Если инфаркт не является обширным, то чаще всего он поражает левый желудочек сердца. Также область некроза может локализоваться в различных частях желудочка – боковой, передней и задней стенке, а также в межжелудочковой перегородке.
Если инфаркт случился с человеком один раз, то впоследствии вероятность инфаркта значительно возрастает. Рецидивирующим инфарктом называется инфаркт, развившийся в течение 2 месяцев после первого. Инфаркт, произошедший спустя 2 месяцев после первого, называется повторным.
Возрастные и половые особенности
Инфаркт принято считать болезнью пожилых мужчин. Однако это далеко не так. Хотя инфаркт преимущественно встречается у людей за 50 лет, тем не менее, люди более младшего возраста не застрахованы от него. В последнее время наблюдается значительное снижение нижнего возрастного порога заболевания. В целом, с инфарктом хотя бы раз в своей жизни сталкивается 60% людей старше 65 лет.
Также следует отметить, что мужчины действительно страдают от инфаркта чаще женщин (в 3-5 раз). Это связано с тем, что женские половые гормоны оказывают на сосуды сердца более интенсивное защитное действие, нежели мужские. Поэтому атеросклероз коронарных сосудов у женщин развивается в среднем на 10 лет позднее, чем у мужчин, и инфаркт у женщин до наступления менопаузы – относительная редкость. Однако после 45 лет количество половых гормонов у женщин начинает резко снижаться, что приводит к повышению риска возникновения инфаркта. В целом у женщин в возрасте 55-60 лет вероятность возникновения инфаркта столь же высока, как и у мужчин.
К сожалению, некоторые женщины оказываются не готовыми к встрече с новой напастью. Что греха таить, многие представители сильного пола страдают повышенной мнительностью и, едва что-то кольнет в сердце, сразу же бегут к врачу. Женщинам такое поведение менее свойственно, да и болевой порог у рожавших женщин обычно очень высок. Многие дамы, занятые домашними делами и семьей, долгое время не замечают опасных симптомов или приписывают их вегетососудистой дистонии, усталости, и т.д.
Факторы, способствующие появлению инфаркта
Наша жизнь в большинстве случаев не способствует здоровью сердечно-сосудистой системы. Причиной этого являются и постоянные стрессы, и неправильное питание, и малоподвижный образ жизни. Но наибольшее влияние на развитие ишемической болезни сердца и увеличение риска возникновения инфаркта оказывают вредные привычки: курение и неумеренное употребление алкоголя.
Что еще способствует возникновению инфаркта:
- повышенный уровень холестерина в крови,
- сахарный диабет,
- артериальная гипертензия,
- гормональные нарушения (в частности, недостаток гормонов щитовидной железы),
- лишний вес,
- стафилококковые и стрептококковые инфекции,
- пассивное курение,
- ревматизм сердца,
- чрезмерные физические нагрузки,
- стрессы, депрессии и неврозы.
Какие признаки могут свидетельствовать о сердечной недостаточности, способной привести к инфаркту:
- храп, апноэ;
- отеки ног, ступней и кистей рук;
- кровоточивость десен, пародонтоз;
- аритмии;
- боли в левом плече;
- одышка, особенно после физических нагрузок;
- частые головные боли;
- частые ночные мочеиспускания.
Все эти признаки могут быть свидетельством предынфарктного состояния организма.
Симптомы инфаркта
Итак, как же распознать заболевание вовремя? К счастью, сердечно-сосудистые катастрофы крайне редко происходят просто так, на фоне цветущего здоровья. Практически всегда столь грозное заболевание, как инфаркт, сопровождают довольно очевидные признаки, которые необходимо уметь распознавать.
К основному фактору риска, при котором вероятность возникновения инфаркта очень высока, относится ишемическая болезнь сердца (ИБС). Она возникает преимущественно в пожилом возрасте и выражается в засорении коронарных сосудов атеросклеротическими бляшками, образующимися из липопротеинов низкой плотности. Именно по этой причине важно следить за уровнем «плохого» холестерина в крови.
Сужение просвета коронарных сосудов, в свою очередь, приводит к увеличению нагрузки на сердце, что еще больше истощает его ресурсы. В определенный момент, например, при повышенном сердцебиении, бляшка может разорваться, а это, как правило, влечет за собой тромбоз артерии. И все ткани, которым эта артерия доставляет кровь, начинают отмирать.
До тех пор, пока не произошел инфаркт, ишемическая болезнь проявляется в виде периодических болей в области грудины, прежде всего, после интенсивных физических нагрузок. В большинстве случаев прием сосудорасширяющих препаратов, таких, как нитроглицерин, помогает снять приступы ИБС. Однако, в том случае, если это не удается, то это может говорить о том, что происходит активное отмирание клеток миокарда.
К характерным симптомам инфаркта относятся:
- острая боль в левой половине груди;
- одышка;
- слабость, головокружение, появление липкого пота;
- чувство страха, панические атаки;
- нарушения сердечного ритма (экстрасистолии, фибрилляции предсердий).
Иногда у больного могут также наблюдаться:
- тошнота и рвота;
- падение артериального давления;
- бледность кожных покровов, особенно на лице;
- кашель,
- нарушения речи и координаций движений, зрения.
Несколько слов следует сказать о боли. Боль при инфаркте имеет жгучий, колющий либо сжимающий характер. Она обладает чрезвычайно высокой интенсивностью. Многие перенесшие инфаркт люди утверждают, что эта боль – самая сильная из всех, что им довелось ощутить в своей жизни. Боль при инфаркте не купируется не только при помощи нитроглицерина, но иногда и при помощи анальгетиков. Кроме того, болевой синдром обычно наблюдается длительное время, в течение нескольких десятков минут. Боль может иметь рецидивирующий характер, то отступать, то снова появляться.
В некоторых случаев боль может отдавать в плечо, в живот. Также может наблюдаться симптоматика, напоминающая желудочные колики, приступ язвенной болезни, особенно при поражении задней стенки миокарда.
Инфаркт чаще всего появляется в утренние часы, ближе к рассвету. Это связано с тем, что ночью сердце работает не в таком интенсивном режиме, как днем, а утренний подъем связан с выбросом в кровь гормонов, стимулирующих его активность. Поэтому в утренние часы наиболее вероятны такие явления, как повышение артериального давления, учащенное сердцебиение, аритмии, и как следствие, разрывы атеросклеротических бляшек. Но это не значит, что инфаркт не может настигнуть человека в другое время суток.
Степень проявления симптомов инфаркта обычно прямо пропорциональна обширности поражения мышцы сердца. На интенсивность симптомов также оказывают влияние сопутствующие заболевания. При небольших участках поражения (так называемых микроинфарктах) больной вообще может не ощущать никакого серьезного недомогания или приписывать неприятные симптомы простудным заболеваниям, усталости. В таком случае говорят, что больной перенес инфаркт «на ногах». Зачастую микроинфаркты могут обнаруживаться на ЭКГ, проведенных по другому поводу.
Атипические формы инфаркта
Данные формы трудно распознать, поскольку они могут совпадать с симптомами других заболеваний.
Наблюдаемые при атипическом инфаркте симптомы и первые признаки можно сгруппировать по нескольким типам. В зависимости от того, какая группа признаков преобладает, инфаркт можно разделить на несколько разновидностей:
- абдоминальный,
- аритмический,
- церебральный,
- астматический,
- коллаптоидный,
- отечный,
- безболевой.
При абдоминальном типе инфаркта симптомы во многом напоминают симптомы расстройств желудочно-кишечного тракта – тошнота, вздутие живота, переполненность желудка, рвота. При аритмическом типе на первый план выходят нарушения сердечного ритма. При церебральном наиболее заметны расстройства нервной системы – головокружения, головная боль, нарушения речи и сознания, обмороки. При астматическом больной, в первую очередь, страдает от одышки и нехватки воздуха. При коллаптоидном варианте у больного наблюдаются сильное падение давления, потемнение в глазах, головокружение, возможна потеря сознания. При отечном типе характерны одышка, слабость, появление отеков в конечностях, увеличивается печень.
Безболевой вариант развития инфаркта встречается редко, но он все же не исключен. Чаще всего такому типу болезни подвержены диабетики. Дело в том, что диабет поражает не только сосуды сердца, но и нервы. Поэтому при инфаркте больные диабетом могут чувствовать лишь короткую и несильную боль в груди, которая не представляется им опасной.
Признаки инфаркта у женщины
У женщин и мужчин большинство признаков инфаркта совпадает. Но есть и некоторые отличия. В частности, различные симптомы могут с разной частотой встречаться у разных полов. Симптомы инфаркта у женщин чаще носят атипический характер, то есть у женщин могут и не наблюдаться интенсивные боли в области сердца. Вместо этого могут появляться боли, отдающие в левую руку, под лопатку, боли в левом плечевом суставе, верхней части грудной клетки, даже в области горла и нижней челюсти.
Что нужно делать при появлении симптомов?
Если пациент почувствовал описанные выше симптомы, то он немедленно должен вызвать неотложную помощь! Чем скорее будет оказана помощь при инфаркте, тем больше вероятность того, что исход заболевания не будет летальным, и что инфаркт оставит меньше последствий.
Необходимо немедленно принять лежачее или полулежачее положение. Ходить или заниматься какими-то делами при инфаркте недопустимо. Мало того, что это создает большую нагрузку на сердце, это еще повышает вероятность того, что человек при потере сознания упадет и нанесет себе травмы. Необходимо принять также три таблетки нитроглицерина 0,5 мг (даже если это не помогает снять боль) с интервалом в 15 минут. Однако перед этим следует замерить давление. Если систолическое (верхнее) давление слишком низкое, ниже 100 мм, то принимать нитроглицерин не следует.
Также рекомендуется принять седативные средства – валидол или корвалол. Следует принять также таблетку аспирина (за исключением тех случаев, когда у пациента тяжелая форма язвенной болезни). Аспирин нужно обязательно разжевать, а вот нитроглицерин и валидол глотать нельзя – следует держать их под языком до полного рассасывания.
Если больной находится не в одиночестве, то другой человек должен во всем помогать ему – дать лекарство, успокоить, уложить на кровать при необходимости, открыть форточку, чтобы обеспечить приток в комнату свежего воздуха. И следует помнить, что обязательно необходимо дождаться приезда врача, даже если больному вдруг стало легче. Следует помнить, что от того, насколько верной и быстрой была доврачебная помощь, оказанная больному, зависят его жизнь и дальнейшее выздоровление.
Диагностика инфаркта
Ни один врач не сможет поставить диагноз «инфаркт» лишь на основании рассказа пациента о его симптомах и ощущениях. Поэтому для определения заболевания используются различные диагностические методы, основным из которых является кардиограмма. На ЭКГ в большинстве случае видны патологические явления, происходящие в сердечной мышце, отражающиеся в виде изменения зубцов и интервалов. Нередко для диагностики инфаркта используются ультразвуковое исследование (УЗИ), ангиография коронарных сосудов, сцинтиграфия. Также большое значение имеют изменения состава ферментов в сыворотке крови – увеличение количества миоглобина, креатинфосфокиназы, тролонина.
Лечение инфаркта проводится только в стационаре. После окончания лечения проводится реабилитация больного, призванная предотвратить появление повторных инфарктов и стабилизировать его состояние.
Осложнения инфаркта
Инфаркт опасен, прежде всего, остановкой сердца и клинической смертью. Само собой, если подобное произойдет не в стенах медицинского учреждения, а дома, то у человека практически нет шансов выжить. Есть и другие осложнения, к которым может привести инфаркт. Это:
- отек легких,
- стойкое нарушение сердечного ритма,
- повреждения головного мозга,
- язва желудка и двенадцатиперстной кишки,
- аневризма сердца,
- кардиогенный шок,
- инсульт,
- психические отклонения.
В среднем от инфаркта умирает примерно каждый десятый пациент. Но тут следует иметь в виду, что большинство умерших не получало адекватной медицинской помощи. В целом 80% людей, перенесших инфаркт, возвращается к нормальной жизни. Это говорит о том, насколько важно уметь вовремя распознавать симптомы и признаки данного заболевания.
Профилактика
Более чем в половине случаев инфаркт является кульминацией постепенно прогрессирующей ишемической болезни сердца. А это значит, что лечение ишемической болезни способно значительно сократить вероятность возникновения инфаркта.
При профилактике инфарктов и других тяжелых заболеваний сердечно-сосудистой системы следует большое внимание обратить на питание. Рацион должен содержать большое количество витаминов и растительной клетчатки. В то же время потребление жирного мяса, трансжиров следует свести к минимуму. Также в рационе должны присутствовать блюда из рыбы, содержащие большое количество жиров омега-3.
В число важнейших методов, помогающих избежать инфаркта, входят:
- снижение массы тела;
- физические нагрузки, позволяющие бороться с гиподинамией;
- контроль уровня холестерина и сахара в крови;
- контроль уровня артериального давления.
Симптомы инфаркта миокарда у женщин: как определить и когда вызывать 103
Мужчины и женщины отличаются физиологически, и сердечный приступ может выглядеть у женщин не так, как у мужчин. Из-за этого женщины иногда не вовремя обращаются за медицинской помощью и рискуют тяжелое течение или умереть.
Инфаркт случается, когда поставки крови к сердцу в определенном участке критически уменьшаются или прекращаются. В первую очередь из-за сужения коронарных сосудов вследствие атеросклероза или тромба. Участок сердца, не получающий кислород, постепенно умирает. Поэтому так важно вовремя восстановить кровообращение в сердце.
Сердечный приступ проявляется болью, которая имеет жгучий или сжимающий характер, или дискомфортом и тяжестью за грудиной. Это продолжается несколько минут или отступает и снова возвращается. «На мне как будто сидит слон», – говорят те, кто это пережил.
Но у женщин это может проявляться иначе:
- Могут болеть одна или обе руки, шея, плечи, челюсть или живот
- Часто болит между лопатками
- Дыхание может стать частым и поверхностным, но при этом ничего не будет болеть
- Может появиться выраженная слабость, бросить в холодный пот или возникнет головокружение и тошнота
Если вы испытываете такие симптомы – немедленно вызывайте «скорую». Можно принять ацетилсалициловую кислоту – она останавливает свертываемости крови и образование тромбов. Если у человека рядом с вами остановилось дыхание, прежде всего звоните 103 и сделайте непрямой массаж сердца, пока дыхание не восстановится.
Вызвать экстренную помощь также следует, если:
- боль постоянная и становится более интенсивной
- боль волнообразно повторяется в состоянии покоя
- возникает резкая слабость, чувство страха
- учащается пульс
- резко колеблется артериальное давление
По данным американских кардиологов, женщины очень боятся не столько инфарктов, сколько госпитализации. Поэтому они пытаются терпеть боль и дискомфорт, избегают вызывать экстренную медицинскую помощь и тем самым подрывают свое здоровье, теряя очень важное время для применения наиболее эффективных современных методов лечения инфаркта. Чем меньше времени пройдет от начала симптомов до попадания в больницу, то лучше шансы на выздоровление.
Сейчас абсолютно все пациенты с острым инфарктом миокарда с элевацией сегмента ST (когда от оперативного вмешательства и постановки стента зависит жизнь человека) получают стент бесплатно. Такую помощь можно получить в одном из 34 реперфузионных центров, работающих в режиме «24/7/365». Еще 6 отделений принимают пациентов с острым инфарктом миокарда, но не круглосуточно.
А чтобы ваше сердце и сосуды были в безопасности – консультируйтесь со своим семейным врачом о рисках развития сердечно-сосудистых болезней (при необходимости он направит к кардиологу), бросайте курить, много двигайтесь и следите за своим рационом.
Источник
Инфаркт — Диагностика и лечение
Диагноз
В идеале, ваш врач должен проверять вас во время регулярных медицинских осмотров на предмет факторов риска, которые могут привести к сердечному приступу.
Если вы находитесь в экстренной ситуации из-за симптомов сердечного приступа, вас спросят о ваших симптомах и проверит артериальное давление, пульс и температуру. Вы будете подключены к кардиомонитору и пройдете тесты, чтобы определить, есть ли у вас сердечный приступ.
Тесты для диагностики сердечного приступа включают:
- Электрокардиограмма (ЭКГ). Этот первый тест, проводимый для диагностики сердечного приступа, регистрирует электрические сигналы, проходящие через ваше сердце. К груди и конечностям прикрепляются липкие пятна (электроды). Сигналы записываются в виде волн, отображаемых на мониторе или распечатываемых на бумаге. Поскольку поврежденная сердечная мышца не проводит электрические импульсы нормально, ЭКГ может показать, что сердечный приступ произошел или продолжается.
- Анализы крови. Определенные сердечные белки медленно проникают в вашу кровь после повреждения сердца в результате сердечного приступа. Врачи отделения неотложной помощи возьмут образцы вашей крови, чтобы проверить наличие этих белков или ферментов.
Дополнительные анализы
Если у вас был или сейчас сердечный приступ, врачи немедленно примут меры для лечения вашего состояния. Вы также можете пройти эти дополнительные тесты.
- Рентген грудной клетки. Рентгеновский снимок грудной клетки позволяет врачу проверить размер вашего сердца и его кровеносных сосудов, а также найти жидкость в легких.
- Эхокардиограмма. Звуковые волны (ультразвук) создают изображения движущегося сердца. Ваш врач может использовать этот тест, чтобы увидеть, как камеры и клапаны вашего сердца перекачивают кровь через ваше сердце. Эхокардиограмма может помочь определить, была ли повреждена область вашего сердца.
- Коронарная катетеризация (ангиограмма). Жидкий краситель вводится в артерии вашего сердца через длинную тонкую трубку (катетер), которая подводится через артерию, обычно в ноге или паху, к артериям вашего сердца.Краситель делает артерии видимыми на рентгеновском снимке, выявляя участки закупорки.
- КТ или МРТ сердца. Эти тесты создают изображения вашего сердца и груди. При сканировании Cardiac CT используется рентгеновское излучение. Cardiac MRI использует магнитное поле и радиоволны для создания изображений вашего сердца. Для обоих тестов вы лежите на столе, который скользит внутри длинной трубчатой машины. Каждый из них может использоваться для диагностики проблем с сердцем, включая степень повреждения от сердечного приступа.
Дополнительная информация
Показать дополнительную информацию
Лечение
Лечение сердечного приступа в больнице
Каждую минуту после сердечного приступа все больше тканей сердца разрушается или умирает.Быстрое восстановление кровотока помогает предотвратить повреждение сердца.
Лекарства
Лекарства для лечения сердечного приступа могут включать:
- Аспирин. Оператор службы экстренной помощи может посоветовать вам принять аспирин, или сотрудники скорой медицинской помощи могут немедленно дать вам аспирин. Аспирин снижает свертываемость крови, помогая поддерживать кровоток через суженную артерию.
- Тромболитики. Эти препараты, также называемые тромбозами, помогают растворять сгусток крови, блокирующий приток крови к сердцу.Чем раньше вы получите тромболитический препарат после сердечного приступа, тем больше у вас шансов выжить и у вас будет меньше повреждений сердца.
- Антиагреганты. Врачи отделения неотложной помощи могут назначить вам другие препараты, известные как ингибиторы агрегации тромбоцитов, чтобы предотвратить образование новых сгустков и предотвратить их увеличение в размерах.
- Прочие разжижающие кровь препараты. Скорее всего, вам дадут другие лекарства, такие как гепарин, чтобы сделать вашу кровь менее «липкой» и менее склонной к образованию сгустков.Гепарин вводится внутривенно или в виде инъекции под кожу.
- Обезболивающие. Вам могут дать болеутоляющее, например морфин.
- Нитроглицерин. Это лекарство, используемое для лечения боли в груди (стенокардия), может помочь улучшить приток крови к сердцу за счет расширения (расширения) кровеносных сосудов.
- Бета-блокаторы. Эти лекарства помогают расслабить сердечную мышцу, замедлить сердцебиение и снизить кровяное давление, облегчая работу сердца.Бета-блокаторы могут ограничить повреждение сердечной мышцы и предотвратить сердечные приступы в будущем.
- Ингибиторы АПФ. Эти препараты снижают артериальное давление и уменьшают нагрузку на сердце.
- Статины. Эти препараты помогают контролировать уровень холестерина в крови.
Хирургические и другие процедуры
В дополнение к лекарствам вам может быть назначена одна из следующих процедур для лечения сердечного приступа:
Коронарная ангиопластика и стентирование. В этой процедуре, также известной как чрескожное коронарное вмешательство (ЧКВ), врачи направляют длинную тонкую трубку (катетер) через артерию в паху или запястье к заблокированной артерии в сердце. Если у вас случился сердечный приступ, эту процедуру часто проводят сразу после катетеризации сердца — процедуры, используемой для обнаружения закупорки.
Катетер снабжен специальным баллоном, который после установки на короткое время надувается, чтобы открыть закупоренную коронарную артерию. Стент из металлической сетки почти всегда вставляется в артерию, чтобы она оставалась открытой в течение длительного времени, восстанавливая приток крови к сердцу.Обычно стент покрывают медленно высвобождающимся лекарством, чтобы артерия оставалась открытой.
Операция по аортокоронарному шунтированию. В некоторых случаях врачи проводят экстренное шунтирование во время сердечного приступа. Однако, если возможно, вам может быть сделана операция по шунтированию после того, как у вашего сердца будет время — примерно через три-семь дней — для восстановления после сердечного приступа.
Шунтирование включает в себя сшивание вен или артерий за пределами заблокированной или суженной коронарной артерии, позволяя току крови к сердцу обходить суженный участок.
Скорее всего, вы останетесь в больнице в течение нескольких дней после восстановления кровоснабжения сердца и стабилизации вашего состояния.
Кардиологическая реабилитация
Большинство больниц предлагают программы, которые могут начинаться, пока вы находитесь в больнице, и продолжаться от нескольких недель до пары месяцев после вашего возвращения домой. Программы кардиологической реабилитации обычно сосредоточены на четырех основных направлениях — прием лекарств, изменение образа жизни, эмоциональные проблемы и постепенное возвращение к нормальной деятельности.
Участие в этой программе чрезвычайно важно. Люди, которые посещают кардиологическую реабилитацию после сердечного приступа, обычно живут дольше и с меньшей вероятностью перенесут еще один сердечный приступ или осложнения после сердечного приступа. Если кардиологическая реабилитация не рекомендуется во время госпитализации, спросите об этом своего врача.
Клинические испытания
Изучите исследования клиники Mayo Clinic, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или контроля этого состояния.
Образ жизни и домашние средства
Чтобы улучшить здоровье сердца, примите следующие меры:
- Избегайте курения. Самое важное, что вы можете сделать для здоровья своего сердца, — это не курить. Кроме того, избегайте пассивного курения. Если вам нужно бросить курить, обратитесь за помощью к врачу.
- Контролируйте артериальное давление и уровень холестерина. Если один или оба из них являются высокими, ваш врач может назначить изменения в вашей диете и лекарствах.Спросите своего врача, как часто вам нужно контролировать артериальное давление и уровень холестерина.
- Регулярно проходите медицинские осмотры. Некоторые из основных факторов риска сердечного приступа — высокий уровень холестерина в крови, высокое кровяное давление и диабет — не вызывают никаких симптомов на раннем этапе. Ваш врач может проверить эти состояния и, при необходимости, помочь вам с ними справиться.
- Упражнение. Регулярные упражнения помогают улучшить функцию сердечной мышцы после сердечного приступа и помогают предотвратить инфаркт.Выполняйте как минимум 150 минут умеренной аэробной активности или 75 минут интенсивной аэробной активности в неделю или сочетание умеренной и высокой активности.
- Поддерживайте здоровый вес. Избыточный вес утомляет сердце и может способствовать высокому уровню холестерина, высокому кровяному давлению и диабету.
- Придерживайтесь здоровой для сердца диеты. Насыщенные жиры, трансжиры и холестерин в вашем рационе могут сузить артерии, ведущие к вашему сердцу, а слишком много соли может повысить кровяное давление.Придерживайтесь здоровой для сердца диеты, включающей нежирные белки, такие как рыба и бобы, фрукты, овощи и цельнозерновые продукты.
- Управлять диабетом. Регулярные упражнения, правильное питание и похудание — все это помогает поддерживать уровень сахара в крови на более желаемом уровне. Многие люди также нуждаются в лекарствах для лечения диабета.
- Контрольное напряжение. Уменьшите стресс в повседневной деятельности. Пересмотрите привычки трудоголиков и найдите здоровые способы минимизировать стрессовые события в своей жизни или справиться с ними.
- Избегайте или ограничивайте употребление алкоголя. Если вы решите употреблять алкоголь, делайте это умеренно. Для здоровых взрослых это означает до одного напитка в день для женщин и до двух напитков в день для мужчин.
Помощь и поддержка
Сердечный приступ — это страшно, и вы можете задаться вопросом, как он отразится на вашей жизни и не случится ли у вас еще один.
Страх, гнев, вина и депрессия — все это обычное явление после сердечного приступа. Обсудите их с врачом, членом семьи или другом.Или подумайте о том, чтобы поговорить с психиатром или присоединиться к группе поддержки.
Важно сообщить врачу о признаках или симптомах депрессии. Программы кардиологической реабилитации могут быть эффективными для предотвращения или лечения депрессии после сердечного приступа.
Секс после сердечного приступа
Некоторые люди беспокоятся о сексе после сердечного приступа, но большинство людей могут безопасно вернуться к сексуальной активности после выздоровления. Когда вы сможете возобновить половую жизнь, это будет зависеть от вашего физического комфорта, эмоциональной готовности и предыдущей сексуальной активности.Спросите своего врача, когда заниматься сексом безопасно.
Некоторые сердечные препараты могут влиять на половую функцию. Если у вас есть проблемы с сексуальной дисфункцией, поговорите со своим врачом.
Подготовка к приему
Сердечный приступ обычно диагностируется в неотложной обстановке. Однако, если вас беспокоит риск сердечного приступа, обратитесь к врачу, чтобы проверить факторы риска и поговорить о профилактике. Если ваш риск высок, вас могут направить к кардиологу (кардиологу).
Вот некоторая информация, которая поможет вам подготовиться к встрече.
Что вы можете сделать
Когда вы записываетесь на прием, спросите, есть ли что-нибудь, что вам нужно сделать заранее, например, ограничить свой рацион. Например, вам может потребоваться голодание перед тестом на холестерин.
Составьте список из:
- Ваши симптомы, включая те, которые кажутся не связанными с ишемической болезнью сердца, и когда они начались
- Ключевая личная информация, , включая семейный анамнез сердечных заболеваний, инсульта, высокого кровяного давления или диабета, а также недавние серьезные стрессы или недавние изменения в жизни
- Все лекарства, витаминов и другие добавки, которые вы принимаете, включая дозы
- Вопросы, которые следует задать Вашему врачу
По возможности возьмите с собой друга или родственника, который поможет вам запомнить предоставленную вам информацию.
Некоторые вопросы, которые следует задать врачу о профилактике сердечного приступа, включают:
- Какие тесты мне нужны, чтобы определить текущее состояние здоровья сердца?
- Какие продукты мне следует есть или избегать?
- Какой уместный уровень физической активности?
- Как часто я должен проходить скрининг на сердечные заболевания?
- У меня другие проблемы со здоровьем. Как мне вместе лучше всего справиться с этими условиями?
- Могу ли я получить брошюры или другие печатные материалы? Какие сайты вы рекомендуете?
Не стесняйтесь задавать и другие вопросы.
Чего ожидать от врача
Ваш врач может задать вам вопросы, в том числе:
- Насколько серьезны ваши симптомы?
- Они постоянны или приходят и уходят?
- Что может улучшить ваши симптомы? Если у вас болит грудь, улучшается ли она после отдыха?
- Что ухудшает ваши симптомы? Если у вас болит грудь, усугубляет ли физическая нагрузка?
- У вас диагностировали высокое кровяное давление, диабет или высокий уровень холестерина?
Что вы можете сделать за это время
Никогда не рано изменить здоровый образ жизни, например бросить курить, есть здоровую пищу и стать более активными.Это основные линии защиты от сердечного приступа.
Симптомы сердечного приступа: что нужно для неотложной медицинской помощи
Симптомы сердечного приступа: знайте, что требует неотложной медицинской помощи
Независимо от того, кажутся ли ваши симптомы очевидными или менее заметными, отнеситесь к ним серьезно и обратитесь за медицинской помощью.
Персонал клиники Мэйо
Типичные симптомы сердечного приступа
- Дискомфорт или боль в груди. Этот дискомфорт или боль могут ощущаться как сильная боль, давление, ощущение полноты или сдавливания в груди, продолжающееся более нескольких минут.Этот дискомфорт может приходить и уходить.
- Боль в верхней части тела. Боль или дискомфорт могут распространяться за пределы груди на плечи, руки, спину, шею, зубы или челюсть. У вас может возникнуть боль в верхней части тела без дискомфорта в груди.
- Боль в желудке. Боль может распространяться вниз в область живота и ощущаться как изжога.
- Одышка. Вы можете тяжело дышать или попытаться сделать глубокий вдох. Это часто происходит до того, как вы почувствуете дискомфорт в груди, или вы можете не испытывать дискомфорта в груди.
- Беспокойство. Вы можете почувствовать обреченность или почувствовать приступ паники без видимой причины.
- Легкомысленность. Помимо давления в груди, вы можете почувствовать головокружение или потерять сознание.
- Потоотделение. Вы можете внезапно вспотеть из-за холодной липкой кожи.
- Тошнота и рвота. Вы можете почувствовать тошноту или рвоту.
- Учащенное сердцебиение. Вам может казаться, что ваше сердце пропускает удары, или вы можете просто хорошо осознавать, что ваше сердце бьется.
Немедленно обратитесь за помощью
Симптомы сердечного приступа могут сильно различаться. Например, у вас может быть лишь незначительный дискомфорт в груди, в то время как у кого-то мучительная боль.
Однако одно относится ко всем: если вы подозреваете, что у вас сердечный приступ, позвоните в службу 911 или в местную службу экстренной медицинской помощи.
Если у вас нет доступа к неотложной медицинской помощи, попросите кого-нибудь отвезти вас в ближайшую больницу.Самостоятельно водите только в крайнем случае, если других вариантов совсем нет.
Симптомы могут быть незначительными
В фильмах и на телевидении сердечные приступы часто изображаются как драматические, схватывающие за грудь события. Но сердечные приступы часто начинаются с незаметных симптомов, таких как дискомфорт, который даже нельзя описать как боль.
Может возникнуть соблазн попытаться преуменьшить свои симптомы или отмахнуться от них как от несварения желудка или беспокойства. Но не «терпите» симптомы сердечного приступа более пяти минут.Для получения помощи позвоните в службу 911 или в другие службы неотложной медицинской помощи.
У женщин могут быть разные симптомы
У женщин могут быть все, многие, несколько или ни один из типичных симптомов сердечного приступа. Некоторые виды боли, давления или дискомфорта в груди по-прежнему являются частым симптомом сердечного приступа у женщин. Однако у многих женщин симптомы сердечного приступа протекают без боли в груди. Они могут включать:
- Боль в шее, спине, плечах или челюсти
- Одышка
- Боль в животе или «изжога»
- Боль в одной или обеих руках
- Тошнота или рвота
- Головокружение или обморок
- Необычная или необъяснимая утомляемость, возможно дн.
Дополнительная информация для пожилых людей и людей с диабетом
Пожилые люди и люди с диабетом могут не иметь или иметь очень легкие симптомы сердечного приступа.Никогда не игнорируйте симптомы сердечного приступа, даже если они не кажутся серьезными.
20 января 2021 г.
Показать ссылки
- Цыдулка Р.К. и др., Ред. Грудная боль. В: Руководство по неотложной медицине Тинтиналли. 8-е изд. McGraw-Hill Education; 2018.
- Stouffer GA, et al. Анамнез и физикальное обследование. В кн .: Кардиология Неттера. 3-е изд. Эльзевир; 2019. https://www.clinicalkey.com. По состоянию на 10 апреля 2020 г.
- Сердечный приступ. Национальный институт сердца, легких и крови.https://www.nhlbi.nih.gov/health/health-topics/topics/heartattack. По состоянию на 10 апреля 2020 г.
- Papadakis MA, et al., Eds. Болезнь сердца: симптомы и признаки. В: Текущая медицинская диагностика и лечение 2020. 59-е изд. McGraw-Hill Education; 2020. https://accessmedicine.mhmedical.com. По состоянию на 10 апреля 2020 г.
- Симптомы сердечного приступа. Американская Ассоциация Сердца. https://www.goredforwomen.org/en/about-heart-disease-in-women/signs-and-symptoms-in-women/symptoms-of-a-heart-attack.Доступ 13 апреля 2020 г.
- Deedwania PC. Тихая ишемия миокарда: эпидемиология, диагностика, лечение и прогноз. https://www.uptodate.com/contents/search. По состоянию на 10 апреля 2020 г.
Узнать больше Подробно
.
Сердечный приступ (инфаркт миокарда)
Обзор
Что такое сердечный приступ?
Сердечный приступ или инфаркт миокарда (ИМ) — это необратимое повреждение сердечной мышцы.«Мио» означает мышцу, «кардиальный» относится к сердцу, а «инфаркт» означает гибель ткани из-за отсутствия кровоснабжения.
Что происходит во время сердечного приступа?
Сердечный приступ случается, когда одна или несколько коронарных артерий внезапно блокируются, останавливая поток крови к сердечной мышце и повреждая ее, вызывая сердечный приступ. Давайте вернемся и узнаем больше о ваших коронарных артериях.
Ваши коронарные артерии представляют собой сеть кровеносных сосудов, которые окружают вашу сердечную мышцу и снабжают ее кровью, богатой кислородом и питательными веществами.Сердечная мышца нуждается в постоянном поступлении кислорода и питательных веществ для нормальной работы. Со временем иногда одна или несколько коронарных артерий сужаются из-за накопления холестерина и жировых отложений (так называемых бляшек) на внутренних стенках. Это называется атеросклерозом. Иногда эта бляшка разрывается и образует сгусток внутри артерии, который ограничивает приток крови к сердцу. Блокированный кровоток прерывает необходимую поставку кислорода и питательных веществ, повреждая или разрушая эту область сердечной мышцы.
Симптомы и причины
Каковы симптомы сердечного приступа?
Симптомы сердечного приступа включают:
- Стенокардия : боль или дискомфорт в груди в центре груди; также описывается как ощущение тяжести, стеснения, давления, боли, жжения, онемения, полноты или сдавливания, которое длится более нескольких минут или проходит и возвращается.Иногда это ошибочно принимают за несварение желудка или изжогу.
- Боль или дискомфорт в других частях верхней части тела, включая руки, левое плечо, спину, шею, челюсть или живот.
- Проблемы с дыханием или ощущение одышки.
- Потливость или «холодный пот».
- Чувство полноты, несварения или удушья (может ощущаться как «изжога»).
- Тошнота или рвота.
- Бред, головокружение, крайняя слабость или беспокойство.
- Учащенное или нерегулярное сердцебиение.
Если у вас есть какие-либо из этих симптомов, и они длятся более 5 минут, ОБРАТИТЕСЬ ЗА СКОРОЙ ПОМОЩЬЮ (ЗВОНИТЕ 911) БЕЗ ЗАДЕРЖКИ . Эти симптомы могут быть признаками сердечного приступа, и вам необходимо как можно скорее лечиться.
Отличаются ли симптомы сердечного приступа у женщин?
Хотя большинство женщин и мужчин сообщают о симптомах боли в груди при сердечном приступе, женщины несколько чаще, чем мужчины, сообщают о необычных симптомах. У женщин отмечаются более расплывчатые или менее типичные «сердечные» симптомы:
- Боль в верхней части спины или плеча.
- Боль в челюсти или боль, распространяющаяся на челюсть.
- Давление или боль в центре груди.
- Головокружение.
- Боль, которая распространяется на руку.
- Необычная усталость в течение нескольких дней.
Если вы испытываете какие-либо из этих симптомов сердечного приступа, позвоните в службу экстренной помощи (911). Не ждите, пока ваши симптомы «исчезнут». Раннее распознавание и лечение сердечного приступа может снизить риск сердечного приступа. Даже если вы не уверены, что ваши симптомы — сердечный приступ, проверьте это.
Лучшее время для лечения сердечного приступа — не более часа после появления первых симптомов. Если вы подождете всего пару часов за медицинской помощью, это может изменить ваши варианты лечения, увеличить повреждение сердечной мышцы и снизить ваши шансы на выживание.
Диагностика и тесты
Как диагностируется сердечный приступ?
Могут быть назначены несколько тестов, чтобы определить, не случился ли у вас сердечный приступ.К ним относятся:
ЭКГ в 12 отведениях
ЭКГ в 12 отведениях (также известная как ЭКГ или электрокардиограмма) может помочь определить, какой тип сердечного приступа у вас был и где он произошел. Это один из первых выполненных тестов. Часто парамедики проводят этот тест там, где у вас был потенциальный сердечный приступ, или по дороге в больницу.
Кроме того, можно отслеживать частоту сердечных сокращений и ритм. Вы также будете подключены с помощью проводов к монитору для непрерывного мониторинга вашего пульса и ритма.
Исследования крови
Кровь может быть взята для измерения уровней биохимических маркеров. Эти маркеры находятся внутри клеток вашего тела и необходимы для их функции. Когда клетки сердечной мышцы повреждены, их содержимое, включая маркеры, попадает в кровоток. Измеряя уровни этих маркеров, ваши врачи могут определить размер сердечного приступа и приблизительно время его начала. Также могут быть выполнены другие анализы крови.
Эхокардиограмма (эхо)
Эхо может быть выполнено во время и после сердечного приступа, чтобы узнать, как работает ваше сердце, и определить области вашего сердца, которые не работают нормально. Эхо также полезно для того, чтобы увидеть, были ли повреждены какие-либо структуры сердца (клапаны, перегородка и т. Д.) Во время сердечного приступа.
Катетеризация сердца (катетеризация)
Катетеризация сердца (катетеризация) может выполняться в первые часы сердечного приступа, если лекарства не снимают ишемию или симптомы.Катетер может непосредственно видеть заблокированную артерию и определять, какая процедура (например, ангиопластика, установка стента или операция аортокоронарного шунтирования) может быть следующей.
Ведение и лечение
Как лечится сердечный приступ?
Лечение сердечного приступа начинается немедленно.Цель лечения — быстро вылечить и ограничить повреждение сердечной мышцы.
Лекарства
Цели медикаментозной терапии — разбить или предотвратить образование тромбов, предотвратить скопление тромбоцитов и прилипание к бляшке, стабилизировать бляшку и предотвратить дальнейшую ишемию. Эти лекарства необходимо дать как можно скорее (в течение 30 минут с момента появления симптомов сердечного приступа), чтобы уменьшить повреждение сердечной мышцы. Чем дольше откладывается начало приема этих препаратов, тем больше вреда и меньше пользы они могут принести.
Тромболитические препараты используются для разрушения сгустков, блокирующих артерию
Лекарства, которые назначают сразу после начала сердечного приступа, могут включать:
- Аспирин
- Тромболитическая терапия («разрушители тромбов»)
- Гепарин
- Антиагрегантные препараты прочие
- Любая комбинация вышеперечисленного
Другие препараты, принимаемые во время или после сердечного приступа, уменьшают работу вашего сердца, улучшают работу сердца, расширяют или расширяют ваши кровеносные сосуды, уменьшают вашу боль и защищают от любых опасных для жизни сердечных ритмов.Ваш врач пропишет вам соответствующие лекарства.
Интервенционные процедуры
Во время или вскоре после сердечного приступа вы можете пойти в лабораторию катетеризации сердца, чтобы непосредственно оценить состояние вашего сердца, артерий и степень сердечного повреждения. В некоторых случаях для открытия суженных или закупоренных артерий используются процедуры (такие как ангиопластика или стенты). Эти процедуры можно сочетать с тромболитической терапией, чтобы открыть суженные артерии, а также разрушить любые сгустки, которые их блокируют.
Аортокоронарное шунтирование
При необходимости может быть выполнено шунтирование для восстановления кровоснабжения сердечной мышцы.
Профилактика
Можно ли предотвратить сердечный приступ?
Есть много действий, которые вы можете предпринять, чтобы снизить риск сердечного приступа:
Необязательно менять образ жизни в одиночку.Обратитесь за помощью к своему лечащему врачу. Они готовы помочь вам, могут предоставить необходимую информацию и порекомендовать вам услуги, которые могут помочь.
Сердечный приступ (инфаркт миокарда) | Сидарс-Синай
Обзор
Сердечный приступ или инфаркт миокарда — это неотложная медицинская помощь, при которой приток крови к сердцу внезапно резко снижается или прекращается, в результате чего мышца умирает от недостатка кислорода. Больше 1.Каждый год у 1 миллиона человек случается сердечный приступ (инфаркт миокарда), и для многих из них сердечный приступ является первым признаком ишемической болезни сердца. Сердечный приступ может быть достаточно серьезным, чтобы вызвать смерть, или он может протекать бесследно. У каждого пятого человека есть лишь легкие симптомы или их нет вообще, а сердечный приступ может быть обнаружен только с помощью обычной электрокардиографии, сделанной через некоторое время.
Симптомы
Не у всех возникают одинаковые симптомы сердечного приступа при инфаркте миокарда.
- Примерно 2 из каждых 3 человек, страдающих сердечным приступом, испытывают боль в груди, одышку или чувство усталости за несколько дней или недель до приступа.
- Человек, страдающий стенокардией (временной болью в груди), может обнаружить, что это происходит чаще после все меньшей физической активности. К изменению характера стенокардии следует отнестись серьезно.
- Во время сердечного приступа человек может чувствовать боль в середине груди, которая может распространяться на спину, челюсть или руки. Боль также может ощущаться во всех этих местах, но не в груди.Иногда боль ощущается в области живота, откуда ее принимают при несварении желудка. Боль похожа на боль при стенокардии, но обычно более сильная, продолжительная и не проходит после отдыха или приема таблеток нитроглицерина.
- Примерно 1 из каждых 3 человек, перенесших инфаркт, не чувствует боли в груди. Этими людьми чаще всего становятся женщины не европеоидной расы, старше 75 лет, люди с сердечной недостаточностью или диабетом, а также люди, перенесшие инсульт.
Другие общие симптомы включают:
- Обморок
- Внезапное потоотделение
- Тошнота
- Одышка, особенно у пожилых людей
- Сильное сердцебиение
- Нарушения сердечного ритма (аритмии), встречающиеся у более чем 90% людей, перенесших сердечный приступ
- Потеря сознания, которая иногда бывает первым признаком сердечного приступа
- Чувство беспокойства, потливости, беспокойства и чувство надвигающейся гибели
- Синюшность губ, рук или ног
- У пожилых людей могут быть симптомы, напоминающие инсульт, и они могут дезориентироваться
Пожилым людям, особенно женщинам, часто требуется больше времени, чем молодым, чтобы признать, что они больны, или обратиться за медицинской помощью
В первые часы сердечного приступа через стетоскоп можно услышать шумы в сердце и другие аномальные сердечные тоны.
Причины и факторы риска
Сердечный приступ (инфаркт миокарда) обычно вызывается сгустком крови, который блокирует артерию сердца. Артерия часто уже сужена из-за жировых отложений на ее стенках. Эти отложения могут разорваться или разорваться, уменьшая кровоток и высвобождая вещества, которые делают тромбоциты крови липкими и с большей вероятностью образуют сгустки. Иногда внутри самого сердца образуется сгусток, который затем отрывается и застревает в артерии, питающей сердце.Спазм в одной из этих артерий может вызвать остановку кровотока.
Диагностика
Поскольку сердечный приступ (инфаркт миокарда) может быть опасным для жизни, мужчин старше 35 или женщин старше 50 лет, страдающих болью в груди, следует обследовать, чтобы определить, есть ли у них инфаркт миокарда. Однако подобная боль может быть вызвана пневмонией, тромбом в легком (тромбоэмболия легочной артерии), перикардитом, переломом ребер, спазмом пищевода, несварением желудка или болезненностью грудных мышц после травмы или напряжения.Сердечный приступ можно подтвердить в течение нескольких часов с момента его возникновения:
- Электрокардиография (ЭКГ)
- Анализы крови для измерения уровня маркеров сыворотки. Наличие этих маркеров указывает на повреждение или смерть сердечной мышцы. Эти маркеры обычно находятся в сердечной мышце, но они попадают в кровь при повреждении сердечной мышцы.
- Эхокардиография может быть выполнена, если вышеуказанные тесты не дают достаточно информации
- Также возможно получение радионуклидных изображений
Лечение
Половина смертей от сердечного приступа происходит в первые 3-4 часа после появления симптомов.Крайне важно, чтобы симптомы сердечного приступа рассматривались как неотложная медицинская помощь. Человека с этими симптомами следует доставить в отделение неотложной помощи больницы на машине скорой помощи с обученным персоналом.
Чем раньше начнется лечение сердечного приступа, тем лучше. Жевание таблетки аспирина после того, как была вызвана скорая помощь, может помочь уменьшить размер сгустка крови. Может быть назначен бета-блокатор, чтобы замедлить частоту сердечных сокращений, чтобы сердце не работало так тяжело, и уменьшить повреждение сердечной мышцы.Часто человеку, страдающему сердечным приступом, дают кислород, который также помогает уменьшить повреждение сердечной ткани.
Люди, у которых может быть сердечный приступ, обычно поступают в больницу, где есть кардиологическое отделение. Сердечный ритм, артериальное давление и количество кислорода в крови тщательно контролируются, чтобы можно было оценить повреждение сердца. Медсестры в этих отделениях проходят специальную подготовку по уходу за людьми с сердечными заболеваниями и работе в экстренных случаях.
Лекарства могут использоваться для растворения тромбов в артериях с целью сохранения сердечной ткани.Чтобы эти препараты были эффективными, их необходимо вводить внутривенно в течение шести часов после появления симптомов сердечного приступа. По прошествии шести часов большая часть повреждений необратима. (Людям с кровотечением или сильно повышенным артериальным давлением, а также тем, кто недавно перенес операцию или инсульт, нельзя давать эти препараты.)
Вместо медикаментозной терапии может быть немедленно проведена ангиопластика для очистки артерий. Этот подход предпочтительнее в качестве первичной терапии сердечных приступов. Если закупорка обширная, может потребоваться аортокоронарное шунтирование.
Шансы на выживание после сердечного приступа могут улучшиться, если человек распознает симптомы на ранней стадии и немедленно обращается за медицинской помощью. Однако каждый десятый человек, страдающий сердечным приступом, умирает в течение года — обычно в течение первых трех или четырех месяцев. Как правило, эти люди продолжают испытывать боль в груди, нарушение сердечного ритма или сердечную недостаточность. Пожилые люди и люди меньшего роста, как правило, хуже чувствуют себя после сердечного приступа, чем молодые и более крупные люди. Это может быть одной из причин, по которой женщины, как правило, чувствуют себя хуже, чем мужчины после сердечного приступа — они, как правило, старше и меньше, а также страдают другими заболеваниями.Они также склонны дольше ждать после сердечного приступа, прежде чем отправиться в больницу.
После сердечного приступа (инфаркта миокарда) врач может потребовать дополнительных анализов или лечения, в том числе:
- Ношение холтеровского монитора для непрерывного мониторинга электрической активности сердца
- Тест с физической нагрузкой
- Медикаментозная терапия, включая ежедневный прием аспирина, бета-адреноблокаторов или ингибиторов АПФ
- Коронарография
- Ангиопластика
- Шунтирование
- Снижение холестерина
Предупреждающие знаки сердечного приступа
Ранние признаки
Не ждите, чтобы получить помощь, если вы заметили какой-либо из этих предупреждающих знаков сердечного приступа.Некоторые сердечные приступы бывают внезапными и интенсивными. Но большинство начинают медленно, с легкой болью или дискомфортом. Обратите внимание на свое тело и позвоните 911, если у вас возникнут:
- Дискомфорт в груди. Большинство сердечных приступов связаны с дискомфортом в центре грудной клетки, который длится более нескольких минут — или он может пройти, а затем вернуться. Это может ощущаться как дискомфортное давление, сдавливание, ощущение полноты или боли.
- Дискомфорт в других областях верхней части тела. Симптомы могут включать боль или дискомфорт в одной или обеих руках, спине, шее, челюсти или животе.
- Одышка. Это может происходить с дискомфортом в груди или без него.
- Знаки прочие. Другие возможные признаки включают появление холодного пота, тошноту или головокружение.
Загрузить инфографику с распространенными предупреждающими знаками сердечного приступа (JPEG) | (PDF)
Симптомы различаются у мужчин и женщин
Как и у мужчин, у женщин наиболее частыми симптомами сердечного приступа являются боль в груди (стенокардия) или дискомфорт. Но женщины несколько чаще, чем мужчины, испытывают некоторые другие общие симптомы, особенно одышку, тошноту / рвоту, боль в спине или челюсти.
Узнайте о тревожных признаках сердечного приступа у женщин.
Посмотрите видео: «Просто немного сердечного приступа» — короткометражный фильм режиссера и Элизабет Бэнкс в главной роли
Звоните 911
Выучите признаки сердечного приступа и помните: даже если вы не уверены, что это сердечный приступ, проверьте его.
Минуты имеют значение. Быстрые действия могут спасти жизни — возможно, ваши собственные.
Позвоните 911 , если вы заметили признаки сердечного приступа.Звонок в службу 911 — почти всегда самый быстрый способ получить спасительную помощь.
Бригада скорой медицинской помощи (EMS) может начать лечение по прибытии — на час раньше, чем если бы кто-то приехал в больницу на машине. Персонал скорой помощи также обучен воскрешать того, у кого остановилось сердце. Пациенты с болью в груди, которые прибывают на машине скорой помощи, также обычно быстрее получают лечение в больнице.
По многим причинам лучше всего позвонить в службу 911, чтобы опытная бригада скорой помощи могла начать лечение и организовать быструю транспортировку в отделение неотложной помощи.
Посмотрите анимацию сердечного приступа.
Подробнее:
Симптомы, причины, лечение и профилактика
ИСТОЧНИКИ:
Американская кардиологическая ассоциация: «Предупреждающие знаки сердечного приступа, инсульта и остановки сердца», «Часто задаваемые вопросы по восстановлению после сердечного приступа», «Симптомы и диагностика сердечного приступа. , «Изменение образа жизни», «Курение: действительно ли вы знаете о рисках?» «Профессиональная чистка зубов может снизить риск сердечного приступа, инсульта», «Рекомендации для здоровья сердца», «Изменения образа жизни для профилактики сердечного приступа». Стенокардия.«
Национальный институт сердца, легких и крови:« Сердечный приступ »,« Жизнь после инсульта »,« Жизнь после сердечного приступа »,« Как лечится ишемическая болезнь сердца? »,« Как курение влияет на сердце и кровь » Сосуды? »« Стратегии бросить курить »,« Что такое кардиологическая реабилитация? »« Каковы предупреждающие признаки сердечного приступа? »« Промедление может быть смертельным »,« Позвонить 9-1-1 »,« Скорая медицинская помощь, «План на будущее», «План выживания при сердечном приступе», «Что такое стенокардия?» «Как использовать автоматический внешний дефибриллятор.
Клиника Мэйо: «Сердечный приступ», «Стратегии предотвращения сердечных заболеваний», «Защита женских сердец: интервью со специалистом клиники Мэйо», «Сердечный приступ: первая помощь».
Американская академия семейных врачей: «Сердечный приступ».
Американская кардиологическая ассоциация / Go Red for Women: «Симптомы сердечного приступа».
Buitrago-Lopez A. BMJ , август 2011 г.
CDC: «Похудение», «Физическая активность для всех», «Упражнения и сердце», «Диета», «Физическая активность и здоровье», «Как Взрослые нуждаются в большой физической активности? »
Надери, С. Американский журнал медицины , 2012.
Министерство здравоохранения и социальных служб США: «Снизьте риск инсульта».
Американская ассоциация по борьбе с инсультом: «Защитите свое сердце, защитите свой мозг», «Рекомендуемые порции из каждой группы продуктов», «Управление артериальным давлением с помощью диеты, полезной для сердца», «Насыщенные жиры», «Добавленные сахара», «Встряхивание Солевая привычка «.
Совет по цельному зерну: «Определение цельного зерна».
Пресс-релиз, FDA.
Heartcenteronline.com
Американский колледж врачей неотложной помощи: «Информационный бюллетень по сердечному приступу».
Национальный институт неврологических расстройств и инсульта: «Знай инсульт. Знай признаки. Действуй вовремя».
Американский Красный Крест: «Гражданская СЛР без помощи рук».
Американская педиатрическая академия: «Фибрилляция желудочков и использование автоматических наружных дефибрилляторов у детей».
Сердечный приступ — NHS
Сердечный приступ (инфаркт миокарда или ИМ) — это серьезная неотложная медицинская помощь, при которой кровоснабжение сердца внезапно блокируется, обычно из-за тромба.
Сердечный приступ — это неотложная медицинская помощь. Позвоните в службу 999 и попросите скорую помощь, если подозреваете сердечный приступ.
Недостаток крови к сердцу может серьезно повредить сердечную мышцу и быть опасным для жизни.
Важный:
Коронавирус (COVID-19)
В настоящий момент может быть трудно понять, что делать, если вы нездоровы.
По-прежнему важно получить медицинскую помощь, если она вам понадобится.
Не откладывайте, если вы чувствуете себя очень плохо или думаете, что что-то серьезно не так.Звоните 999.
Симптомы сердечного приступа
Симптомы сердечного приступа могут включать:
- Боль в груди — может казаться, что грудная клетка сдавливается или сдавливается тяжелым предметом, и боль может распространяться от груди к челюсти, шее, рукам и спине
- одышка. дыхание
- ощущение слабости или головокружения, или и то, и другое
- непреодолимое чувство тревоги
Важно знать, что не все испытывают сильную боль в груди.Это особенно характерно для многих женщин. Боль часто бывает легкой и ошибочно принимается за несварение желудка.
Для определения сердечного приступа важна комбинация симптомов, а не тяжесть боли в груди.
Лечение сердечных приступов
В ожидании скорой помощи можно разжевать, а затем проглотить таблетку аспирина (в идеале 300 мг), если у человека, страдающего сердечным приступом, нет аллергии на аспирин.
Аспирин помогает разжижать кровь и улучшает приток крови к сердцу.
Лечение сердечного приступа в больнице зависит от его серьезности.
2 основных метода лечения:
- использование лекарств для растворения тромбов
- хирургическое вмешательство для восстановления крови в сердце
Причины инфаркта
Ишемическая болезнь сердца (ИБС) — основная причина сердечных приступов.
ИБС — это заболевание, при котором основные кровеносные сосуды, кровоснабжающие сердце, забиваются отложениями холестерина, известными как бляшки.
Перед сердечным приступом одна из бляшек лопается (разрывается), в результате чего на месте разрыва образуется сгусток крови.
Сгусток может блокировать приток крови к сердцу, вызывая сердечный приступ.
Восстановление после сердечного приступа
Время, необходимое для восстановления после сердечного приступа, будет зависеть от степени повреждения сердечной мышцы.
Большинство людей могут вернуться к работе после сердечного приступа. Некоторые люди достаточно хорошо себя чувствуют, чтобы вернуться к работе через 2 недели. Другим людям на выздоровление может потребоваться несколько месяцев. Насколько быстро вы сможете вернуться к работе, зависит от вашего здоровья, состояния вашего сердца и вида работы, которую вы выполняете.
Процесс восстановления направлен на:
- снизить риск еще одного сердечного приступа за счет сочетания изменений образа жизни (например, здорового питания) и лекарств (например, статинов), которые помогают снизить уровень холестерина в крови
- постепенно восстанавливайте свою физическую форму, чтобы вы могли вернуться к нормальной деятельности (сердечная реабилитация)
Узнайте больше о восстановлении после сердечного приступа
Осложнения сердечного приступа
Осложнения сердечного приступа могут быть серьезными и, возможно, опасными для жизни.
К ним относятся:
- аритмии — это ненормальное сердцебиение. 1 тип — это когда сердце начинает биться все быстрее и быстрее, а затем перестает биться (остановка сердца)
- кардиогенный шок — когда мышцы сердца серьезно повреждены и не могут больше сокращаться должным образом, чтобы обеспечить достаточное количество крови для поддержания многих функций организма
- разрыв сердца — где мышцы, стенки или клапаны сердца раскалываются (разрыв)
Эти осложнения могут возникнуть быстро после сердечного приступа и являются основной причиной смерти.
Многие люди умирают внезапно от осложнения сердечного приступа, не дойдя до больницы или в течение первого месяца после сердечного приступа.
Прогноз часто зависит от:
- возраста — серьезные осложнения более вероятны по мере взросления
- тяжести сердечного приступа — насколько сердечная мышца была повреждена во время приступа
- сколько времени прошло до человек прошел лечение — лечение сердечного приступа должно начаться как можно скорее
Узнать больше об осложнениях сердечного приступа
Профилактика сердечного приступа
Есть 5 основных шагов, которые вы можете предпринять, чтобы снизить риск сердечного приступа (или другого сердечного приступа):
- курильщикам следует бросить курить
- похудеть, если у вас избыточный вес или ожирение
- регулярно выполняйте физические упражнения — взрослые должны заниматься аэробной нагрузкой средней интенсивности не менее 150 минут (2 часа 30 минут) каждую неделю, если лечащий врач не рекомендует иное.
- придерживаться диеты с низким содержанием жиров и высоким содержанием клетчатки, включая цельнозерновые и минимум 5 порций фруктов и овощей в день
- умеренное употребление алкоголя
Видео: инфаркт
В этом видео рассматриваются симптомы, хирургические методы лечения и важность снижения факторов риска сердечного приступа.
Последний раз просмотр СМИ: 16 апреля 2021 г.
Срок сдачи обзора СМИ: 16 апреля 2024 г.
Последняя проверка страницы: 28 ноября 2019 г.
Срок следующего рассмотрения: 28 ноября 2022 г.
.
 Длится примерно месяц, в течение которого пациент постепенно возвращается к своему обычному состоянию: нормализуется температура тела, проходит одышка, стабилизируется ритм сердцебиений.
Длится примерно месяц, в течение которого пациент постепенно возвращается к своему обычному состоянию: нормализуется температура тела, проходит одышка, стабилизируется ритм сердцебиений. д.
д. В постинфарктном периоде пациент возвращается к обычной жизни, периодически посещая специалиста в поликлинике по месту жительства.
В постинфарктном периоде пациент возвращается к обычной жизни, периодически посещая специалиста в поликлинике по месту жительства.